Las manifestaciones neurológicas son frecuentes en los pacientes afectos de enfermedad inflamatoria intestinal, y en muchas ocasiones, son infradiagnosticadas. Pueden preceder a la aparición de la clínica intestinal. Algunas de ellas pueden ser irreversibles y potencialmente mortales. La afectación tromboembólica es una complicación rara, más frecuente en pacientes afectos de colitis ulcerosa, y favorecida por un estado de hipercoagulabilidad multifactorial.
Pacientes y metodologíaAportamos el caso de un paciente pediátrico con enfermedad de Crohn refractaria a tratamiento, quien 3 años después del inicio de la enfermedad presenta una trombosis venosa cerebral. Revisamos todos los casos pediátricos descritos en la literatura y realizamos un estudio comparativo con nuestro caso.
ResultadosSe describen 18 pacientes en edad pediátrica que presentan trombosis de senos venosos cerebrales como manifestación extradigestiva de su enfermedad intestinal, siendo esta complicación más frecuente en la colitis ulcerosa (61,1%). La trombocitosis y la anemia ferropénica son los factores de riesgo más comúnmente encontrados, junto con algunas alteraciones genéticas de la coagulación. El tratamiento realizado en la mayoría de los pacientes se basa en heparina y anticoagulación oral, presentando una evolución favorable de la clínica neurológica más del 75% de ellos.
ConclusiónLa afectación vascular cerebral es una complicación rara en este tipo de pacientes, pero un diagnóstico y tratamiento precoces son imprescindibles para una buena evolución.
Neurological manifestations in patients with inflammatory bowel disease are more frequent than previously believed. In some cases the neurological symptoms can precede the diagnosis of inflammatory bowel disease. An early and correct diagnosis of these problems is important, since they can be serious and irreversible. Cerebrovascular involvement is rare, being more frequent in ulcerative colitis, and is favoured by a multifactorial hypercoagulability state.
Patients and methodologyThe case is presented on a paediatric patient with refractory Crohn's disease who developed cerebral venous thrombosis three years after onset of the bowel disease. A review is also presented on all the cases described in the literature and a comparative study with our case was performed.
ResultsThe review found a total of 18 paediatric age patients diagnosed with inflammatory bowel disease who suffered thrombosis of the cerebral venous sinuses. Most of the patients had ulcerative colitis (61.1%). An analysis was made of the presence of the most common risk factors such as thrombocytosis or iron-deficiency anaemia, as well as genetic coagulation disorders. The treatment used in the most of the cases included heparin and oral anticoagulants. The outcome of the neurological manifestations was favourable in more than 75% of the cases.
ConclusionCerebrovascular involvement is rare, but an early diagnosis and treatment are essential for a favourable outcome.
Las manifestaciones neurológicas en los pacientes afectos de enfermedad inflamatoria intestinal (EII) son más frecuentes de lo que se había estimado previamente, sin embargo, la afectación cerebrovascular es una entidad rara1-3, y aún más en la edad pediátrica. Se estima que un 3,3% de los niños afectos de EII presentarán complicaciones cerebrovasculares en algún momento del curso de su enfermedad1,4.
En el artículo se analiza el caso de un paciente pediátrico diagnosticado de enfermedad de Crohn refractaria a tratamiento que presenta una trombosis de senos venosos cerebrales, y se compara con todos los casos de menores de 18 años de edad descritos en la literatura diagnosticados de EII que presentan esta rara complicación.
Encontrar los factores de riesgo en común o las situaciones clínicas que puedan predisponer a esta complicación es importante en el manejo de este tipo de pacientes, ya que la afectación cerebrovascular es potencialmente mortal y podría ser causante de secuelas neurológicas en dichos pacientes.
Pacientes y métodosSe presenta el caso de un paciente a quien se diagnosticó enfermedad de Crohn refractaria a tratamiento, el cual presenta una trombosis de senos venosos cerebrales 3 años después del inicio de su enfermedad intestinal. Además, se realiza un estudio exhaustivo de la literatura buscando pacientes con edad inferior a 18 años, diagnosticados de EII, y que presenten trombosis de senos venosos cerebrales en algún momento del curso de su enfermedad.
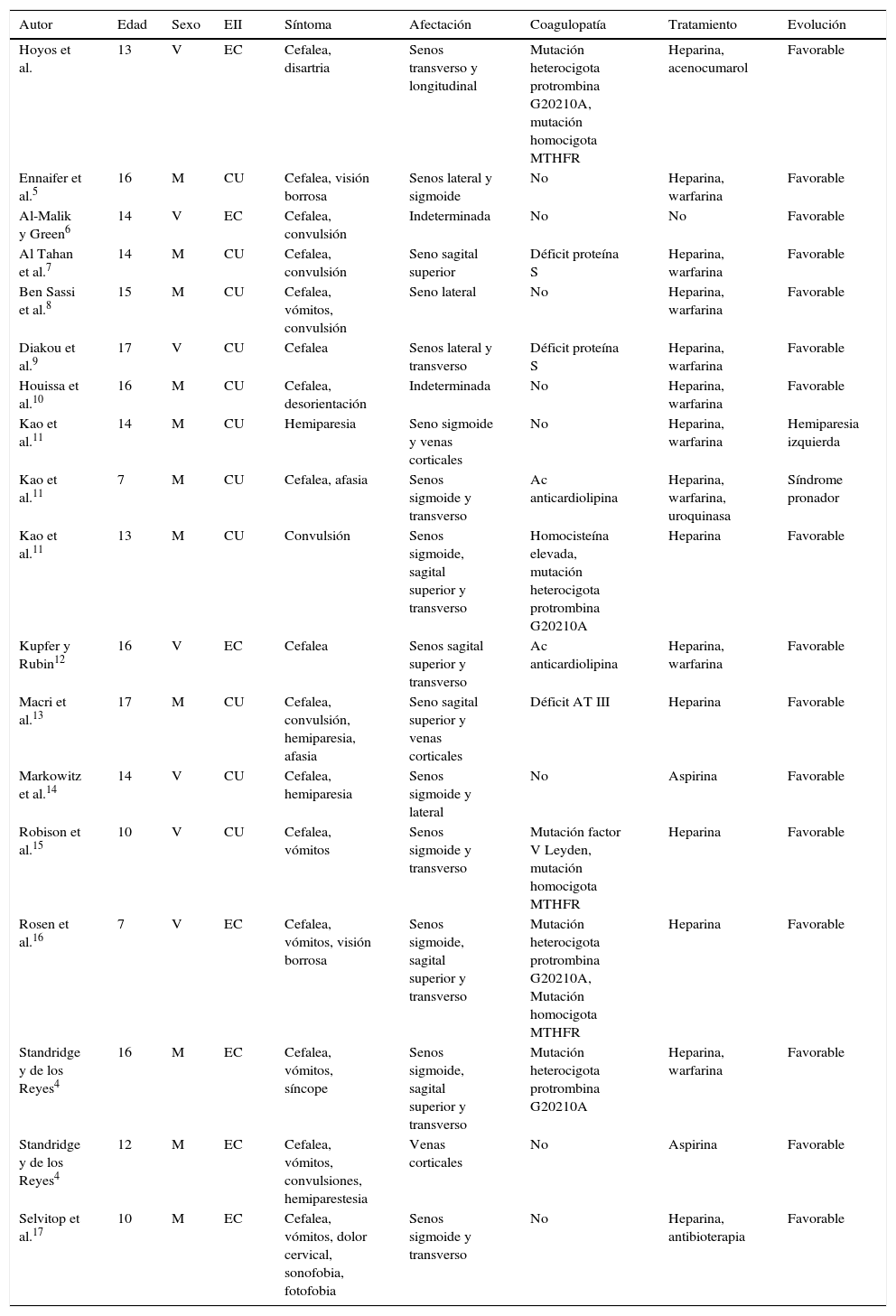
Se elabora una tabla comparativa para facilitar mejor su estudio (tabla 1).
Comparativa de casos publicados de trombosis de senos venosos cerebrales como complicación de EII
| Autor | Edad | Sexo | EII | Síntoma | Afectación | Coagulopatía | Tratamiento | Evolución |
|---|---|---|---|---|---|---|---|---|
| Hoyos et al. | 13 | V | EC | Cefalea, disartria | Senos transverso y longitudinal | Mutación heterocigota protrombina G20210A, mutación homocigota MTHFR | Heparina, acenocumarol | Favorable |
| Ennaifer et al.5 | 16 | M | CU | Cefalea, visión borrosa | Senos lateral y sigmoide | No | Heparina, warfarina | Favorable |
| Al-Malik y Green6 | 14 | V | EC | Cefalea, convulsión | Indeterminada | No | No | Favorable |
| Al Tahan et al.7 | 14 | M | CU | Cefalea, convulsión | Seno sagital superior | Déficit proteína S | Heparina, warfarina | Favorable |
| Ben Sassi et al.8 | 15 | M | CU | Cefalea, vómitos, convulsión | Seno lateral | No | Heparina, warfarina | Favorable |
| Diakou et al.9 | 17 | V | CU | Cefalea | Senos lateral y transverso | Déficit proteína S | Heparina, warfarina | Favorable |
| Houissa et al.10 | 16 | M | CU | Cefalea, desorientación | Indeterminada | No | Heparina, warfarina | Favorable |
| Kao et al.11 | 14 | M | CU | Hemiparesia | Seno sigmoide y venas corticales | No | Heparina, warfarina | Hemiparesia izquierda |
| Kao et al.11 | 7 | M | CU | Cefalea, afasia | Senos sigmoide y transverso | Ac anticardiolipina | Heparina, warfarina, uroquinasa | Síndrome pronador |
| Kao et al.11 | 13 | M | CU | Convulsión | Senos sigmoide, sagital superior y transverso | Homocisteína elevada, mutación heterocigota protrombina G20210A | Heparina | Favorable |
| Kupfer y Rubin12 | 16 | V | EC | Cefalea | Senos sagital superior y transverso | Ac anticardiolipina | Heparina, warfarina | Favorable |
| Macri et al.13 | 17 | M | CU | Cefalea, convulsión, hemiparesia, afasia | Seno sagital superior y venas corticales | Déficit AT III | Heparina | Favorable |
| Markowitz et al.14 | 14 | V | CU | Cefalea, hemiparesia | Senos sigmoide y lateral | No | Aspirina | Favorable |
| Robison et al.15 | 10 | V | CU | Cefalea, vómitos | Senos sigmoide y transverso | Mutación factor V Leyden, mutación homocigota MTHFR | Heparina | Favorable |
| Rosen et al.16 | 7 | V | EC | Cefalea, vómitos, visión borrosa | Senos sigmoide, sagital superior y transverso | Mutación heterocigota protrombina G20210A, Mutación homocigota MTHFR | Heparina | Favorable |
| Standridge y de los Reyes4 | 16 | M | EC | Cefalea, vómitos, síncope | Senos sigmoide, sagital superior y transverso | Mutación heterocigota protrombina G20210A | Heparina, warfarina | Favorable |
| Standridge y de los Reyes4 | 12 | M | EC | Cefalea, vómitos, convulsiones, hemiparestesia | Venas corticales | No | Aspirina | Favorable |
| Selvitop et al.17 | 10 | M | EC | Cefalea, vómitos, dolor cervical, sonofobia, fotofobia | Senos sigmoide y transverso | No | Heparina, antibioterapia | Favorable |
Ac: anticuerpo; AT: antitrombina; CU: colitis ulcerosa; EC: enfermedad de Crohn; EII: enfermedad inflamatoria intestinal; M: mujer; MTHFR: metilentetrahidrofolato-reductasa; V: varón.
Se presenta, como caso principal de estudio, un paciente varón al cual se diagnosticó enfermedad de Crohn a los 10 años de edad. Entre sus antecedentes destacan: anemia ferropénica resistente a tratamiento, artritis aséptica de rodilla derecha y eritema nudoso en miembro inferior derecho 3 años antes del diagnóstico de la enfermedad intestinal. Como antecedente familiar destacable, la madre padece anemia hemolítica autoinmune que precisó esplenectomía.
El inicio de la enfermedad de Crohn se presenta con síntomas cardinales (diarrea con sangre, dolor abdominal y tenesmo rectal) asociados a retraso ponderoestatural y disfagia de un mes y medio de evolución, presentando al diagnóstico un brote de actividad moderado-grave, con una puntuación en el Pediatric Crohn's Disease Activity Index (PCDAI) de 47,5. En el estudio endoscópico se objetiva afectaciones oral, esofágica, cólica y perianal, sin permitir la progresión del endoscopio más allá del ángulo esplénico por inflamación severa. La terapia de inducción se realiza con dieta polimérica mediante gastrostomía, mesalazina oral y ciclo de antibioterapia intravenosa con metronidazol y cloxacilina, asociando azatioprina como tratamiento inmunomodulador. Al mes de tratamiento, sin conseguir la remisión clínica y debido a infección de la ostomía, se retira la nutrición enteral y se inicia terapia con infliximab, con lo que se consigue la remisión del brote tras 2 dosis. Durante la infusión de la tercera dosis el paciente sufre una reacción adversa que obliga a suspender dicho tratamiento. A los 4 meses presenta un nuevo empeoramiento de la clínica que precisa corticoterapia, con lo que se consigue la remisión clínica, impidiendo su retirada, y por tanto cumpliendo criterios de corticodependencia. Se intentan otros inmunomoduladores (adalimumab, metotrexato, tacrolimús, ciclosporina A) sin conseguir un óptimo control de la enfermedad. Asocia además una desnutrición crónica secundaria, talla baja, osteoporosis, anemia ferropénica e hipertensión arterial secundaria al tratamiento. Precisa suplementos de hierro intravenoso, calcio y vitamina D. Presenta además un déficit de hormona de crecimiento, por lo que recibe tratamiento con dicha hormona.
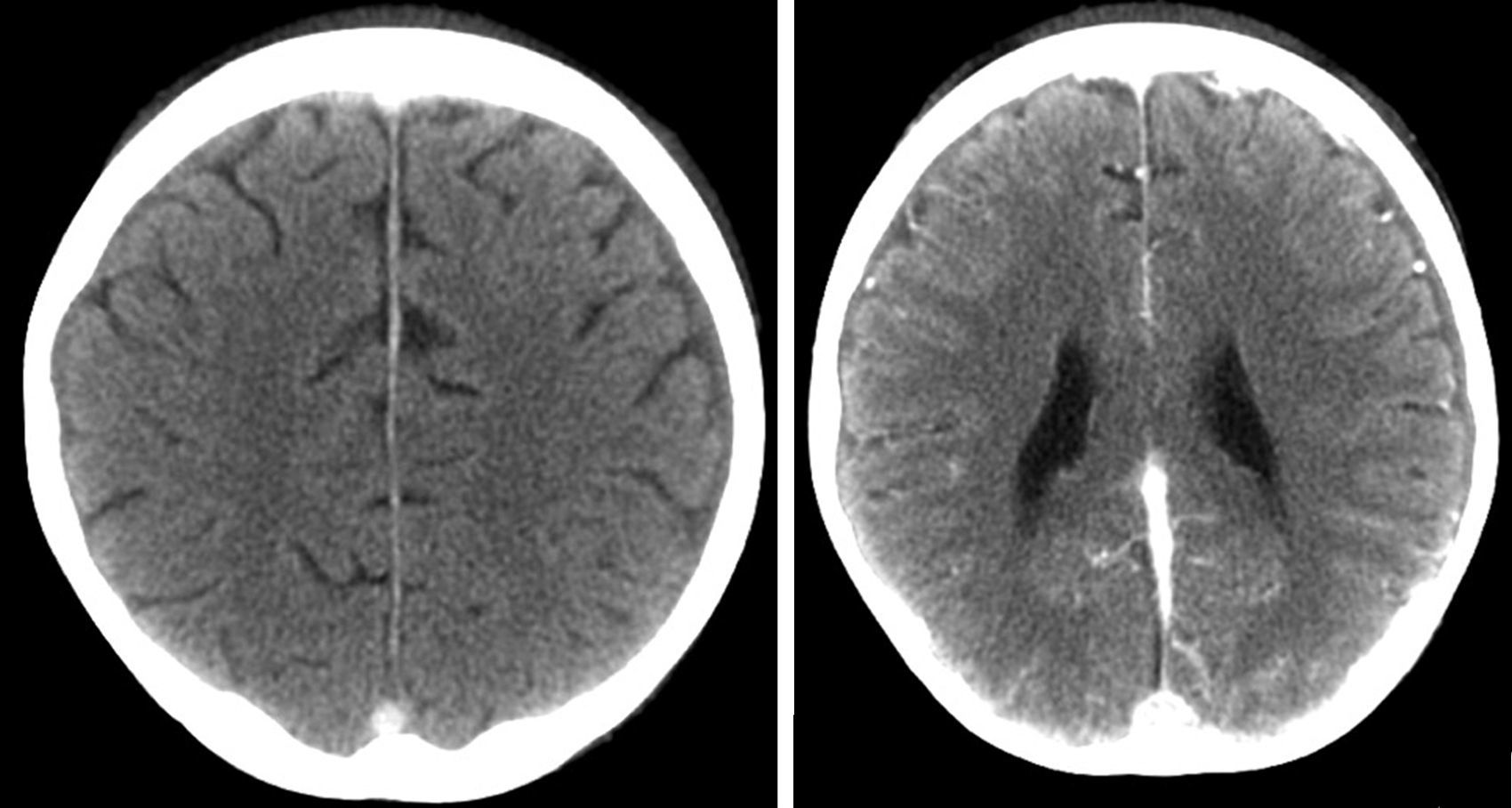
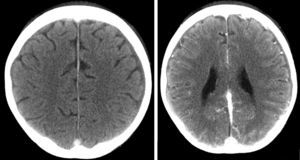
A los 13 años de edad (3 años y medio desde el diagnóstico) acude a consulta con un nuevo brote de actividad moderada por lo que se decide aumentar la dosis de corticoide, asociado al tratamiento con azatioprina y ciclosporina que recibía en ese momento. Cuatro días después acude al Servicio de Urgencias por un cuadro agudo de cefalea, agitación, y habla inconexa, asociado a debilidad de miembros inferiores que impide la bipedestación. No presenta fiebre. No existen antecedentes de traumatismo craneal ni de ingesta de tóxicos. En la exploración física destaca un Glasgow de 12/15, episodios de agitación que alternan con somnolencia, disminución de fuerza en miembros inferiores y miembro superior izquierdo con sensibilidad conservada, hiperreflexia generalizada, clonus agotable en miembros inferiores y reflejo cutáneo plantar extensor bilateral. Los datos de laboratorio muestran hemoglobina de 9g/dl y plaquetas de 1.000.000/mm3. La bioquímica y la coagulación fueron normales. El análisis de orina descartó la presencia de tóxicos. La citoquímica del LCR fue normal. Los cultivos de sangre, orina y LCR fueron negativos. Se decide ingreso en la Unidad de Cuidados Intensivos y se realiza TC craneal con contraste donde se objetivan datos de trombosis de senos venosos cerebrales (fig. 1). Se inicia tratamiento con heparina de bajo peso molecular que posteriormente se sustituye por acenocumarol oral, y que mantiene en el momento actual. Presenta una buena evolución de la sintomatología, normalizando la exploración neurológica a las 48h del ingreso. En el estudio de trombofilia presenta heterocigosis para la mutación G20210A del gen de la protrombina y homocigosis para la mutación C6677T del gen de la metilentetrahidrofolato-reductasa (MTHFR), con niveles de homocisteína normales.
Tras la aportación de un nuevo caso, se describen 18 pacientes diagnosticados de EII que presentan trombosis de senos venosos cerebrales en algún momento del curso de su enfermedad.
Esta complicación neurológica es más frecuente en quienes se ha diagnosticado colitis ulcerosa (61,1%), con un ligero predominio del sexo femenino (62%). Todos ellos presentan la complicación cerebrovascular cuando la enfermedad intestinal se encuentra activa, siendo la cefalea el síntoma principal del cuadro clínico, seguido de los vómitos y las convulsiones.
Los senos venosos cerebrales transverso y sigmoide son los que se afectan con mayor frecuencia en los pacientes descritos. La mitad de los casos presentan en el momento del episodio anemia ferropénica y trombocitosis. Además, en 8 pacientes coexisten alteraciones genéticas de la coagulación, siendo algunas de ellas factores predisponentes para los eventos trombóticos.
El tratamiento administrado en la mayoría de los casos se realiza con heparina y anticoagulantes orales, siendo su evolución neurológica favorable en la mayoría de los casos.
DiscusiónLos síntomas neurológicos derivados de la afectación, tanto del sistema nervioso central (SNC) como del sistema nervioso periférico (SNP), no se consideran frecuentes dentro de las manifestaciones extradigestivas de la EII, pero según los escasos trabajos publicados, se sitúan entre el 20-30%3,18. Se postula que la afectación subclínica podría ser incluso mayor. En ocasiones pueden preceder al diagnóstico de la EII3,18,19. Existen diversos mecanismos fisiopatológicos que pueden ser responsables de dicha afectación, entre ellos, la malabsorción de vitaminas y minerales, el aumento del riesgo de infecciones, la afectación tromboembólica y las alteraciones inmunes3,18. Sin embargo, no siempre se conoce el mecanismo causante. Entre las complicaciones neurológicas descritas se encuentran accidentes cerebrovasculares arteriales y venosos, vasculitis del SNC, esclerosis múltiple, epilepsia, sordera neurosensorial, papiledema, mielopatía y afectación del SNP (polineuropatía, lumbociática, etc.)3.
Es importante conocer su existencia para llegar a un correcto y precoz diagnóstico, ya que estas complicaciones pueden ser graves e irreversibles20.
Es conocido que los pacientes afectos de EII presentan un mayor riesgo de trombosis arteriales y venosas1-4,18-25, sin embargo, la enfermedad tromboembólica cerebral es una rara y seria complicación de la EII, siendo más frecuente en la colitis ulcerosa que en la enfermedad de Crohn, y facilitada por un estado de hipercoagulabilidad de origen multifactorial, sobre todo, cuando la enfermedad está activa. Solo el 1,6% de los eventos trombóticos venosos cerebrales están asociados a EII1,20,21, alcanzando en algunas series hasta el 3%23.
Entre los diversos factores de riesgo implicados destacan la anemia ferropénica y la trombocitosis en frecuencia, aunque no hay evidencia suficiente como para considerar a esta última factor de riesgo de trombosis si se presenta de manera aislada. El uso de corticoides, alteraciones en la coagulación, en ocasiones transitorias y que retornan a la normalidad cuando cesa la inflamación intestinal (cómo el déficit de proteínaS) y la hiperhomocistinemia secundaria al déficit de vitamina B6 y/o B12 por malabsorción del intestino afecto, pueden contribuir a crear en el paciente un estado de hipercoagulabilidad. La coexistencia en algunos pacientes de mutaciones trombogénicas hereditarias aumenta el riesgo de complicaciones trombóticas en estos pacientes. La nutrición parenteral y la presencia de un catéter venoso central, que en ocasiones es necesario para el tratamiento de estos pacientes, también puede aumentar el riesgo de presentar un evento tromboembólico22-24.
La intercurrencia de una infección aguda en estos pacientes también actúa como factor de riesgo para sufrir un fenómeno trombótico. Encontramos en la literatura una paciente con enfermedad de Crohn que presenta una otitis media bilateral y meningitis bacteriana en el momento del evento cerebrovascular17.
Las manifestaciones clínicas pueden ser muy variadas, ya que dependerán del territorio afectado y de la extensión de la lesión. Puede afectar a vasos de todos los calibres, y a pesar de que la afectación arterial se considera más frecuente que la venosa, los pacientes con EII tienen un riesgo mayor de entre 2 y 3 veces de tromboembolismo venoso que la población general26,27. La trombosis venosa profunda y el embolismo pulmonar son las complicaciones trombóticas más frecuentes, siendo rara la afectación cerebrovascular.
La afectación vascular cerebral afecta a población joven (entre los 20 y los 30 años), con ligero predominio del sexo femenino, según las series estudiadas, que no suelen presentar más factores de riesgo que su enfermedad intestinal. Se estima que el 3,3% de los niños con EII desarrollan complicaciones cerebrovasculares en algún momento durante el curso de la enfermedad. Al igual que la sistémica, también es más frecuente el compromiso arterial que el venoso4. Dentro de la afectación cerebral venosa se describen los senos sagital superior y lateral como los más frecuentemente afectados1,4, aunque en la mitad de los pacientes parece afectar a más de un seno venoso. Los síntomas más frecuentes son la cefalea, los vómitos, las paresias, las alteraciones en el habla y las convulsiones tónico-clónicas generalizadas1,4,23. Esta manifestación extradigestiva ocurre con mayor frecuencia cuando la enfermedad intestinal está activa, pero también se ha descrito en periodos de remisión, y existe publicado un caso en el que la trombosis del seno sagital se presentó 10 años después de la proctocolectomía en un paciente afecto de colitis ulcerosa.
El diagnóstico se basa en la sospecha clínica y en pruebas de neuroimagen (TC o RMN).
Existe controversia en la literatura sobre la asociación de complicaciones trombóticas con la presencia de la mutación C6677T del gen de la MTHFR en homocigosis28,29, aunque en los últimos estudios se considera que la presencia de esta mutación con niveles de homocisteína normales no implica un mayor riesgo de eventos trombóticos30. La mutación G20210A del gen de la protrombina, tanto en homocigosis como en heterocigosis, aumenta el riesgo de trombosis, presentando la población española una alta prevalencia de esta mutación (6,5%). En nuestro paciente, esta alteración genética sumada a los otros factores de riesgo existentes (anemia ferropénica, trombocitosis, uso de corticoides) probablemente contribuyó a la creación de un estado protrombótico que ocasionó el cuadro.
El manejo terapéutico en el momento agudo con heparina parenteral o heparina de bajo peso molecular es el tratamiento de elección, que posteriormente se sustituye por anticoagulación oral cuando desaparece la clínica neurológica23. El tratamiento trombolítico con uroquinasa o factor recombinante activador del plasminógeno (rtPA) se utiliza en los casos en los que se produce un deterioro neurológico rápido a pesar del tratamiento con heparina. En la literatura revisada, al igual que en nuestro caso, la evolución suele ser favorable, con recuperación neurológica completa.
Se debe identificar la existencia de factores de riesgo asociados (toma de anticonceptivos orales, trombofilia congénita, anemia ferropénica) y adoptar medidas terapéuticas en los casos en que sea posible23,24.
El mantenimiento posterior de anticoagulación oral debe ser valorado de manera individual, valorando el riesgo de sangrado. En líneas generales, y siguiendo las recomendaciones de las guías de la EFNS (European Federation of Neurological Societies)31, la anticoagulación se mantiene durante 3 meses en pacientes que han tenido el evento trombótico debido a factores de riesgo transitorios, entre 6 y 12 meses en los que han presentado el evento de manera idiopática o tienen trombofilias leves (mutación del gen de la protrombina o del factor V Leyden en heterocigosis), y de manera indefinida en aquellos que han presentado episodios trombóticos recurrentes o trombofilias severas o alteraciones combinadas de la coagulación (mutación del gen de la protrombina o del factor V Leyden en homocigosis, déficit de proteína S o proteína C, déficit de AT III o presencia de anticuerpos anticardiolipina).
ConclusiónLa aparición de síntomas neurológicos en un paciente a quien se ha diagnosticado EII, y sobre todo si esta se encuentra activa, debe hacernos sospechar la presencia de una complicación neurológica, siendo necesario descartar el compromiso vascular mediante una prueba de imagen, para así iniciar un tratamiento efectivo lo antes posible.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.