A raíz de la notificación por parte de la FDA del riesgo de linfoma hepatoesplénico de célulasT con el uso de tiopurínicos se ha constatado una tendencia creciente de la prescripción de metotrexato (MTX) en la enfermedad inflamatoria intestinal (EII) pediátrica, llegando a ser el inmunomodulador de primera línea hasta en el 60% de los casos en 2010. El mecanismo de acción del MTX en la EII y en enfermedades reumatológicas es actualmente desconocido, pero no parece que sea exclusivamente por la inhibición del metabolismo de los folatos. Los efectos secundarios (náuseas/vómitos, hipertransaminasemia, leucopenia y trombocitopenia) del tratamiento con MTX constituyen el factor que más ha condicionado su empleo generalizado en la EII pediátrica. El propósito de esta revisión es describir los aspectos farmacológicos del MTX, revisar su eficacia en la enfermedad de Crohn y en la colitis ulcerosa pediátrica tanto en mono como en comboterapia, y poner en relieve los aspectos más importantes en cuanto a efectos secundarios y su manejo.
Following the notification from the FDA on the risk of hepatosplenic T-cell lymphoma after using thiopurines, it has found a growing trend of prescribing MTX in paediatric inflammatory bowel disease, becoming the first-line immunomodulator in up to 60% of PIBD patients in 2010. The basic mechanism of action by which MTX acts in IBD and rheumatologic diseases is currently unknown, but it seems not to be exclusively by inhibiting the metabolism of folates. Side effects (nausea/vomiting, hypertransaminasaemia, leukopenia and thrombocytopenia) of treatment with MTX are currently the major factor that has conditioned the widespread use of MTX in PIBD. The purpose of this manuscript is to describe the pharmacological aspects of MTX, review the effectiveness of MTX in paediatric CD and UC in both mono and combination therapy, and highlight the most important aspects in terms of side effects and their management.
La investigación en el campo de la nutrición antes y durante la Segunda Guerra Mundial identificó un factor presente en las verduras de hoja verde con un importante efecto en la función de la médula ósea1. Lucy Wills se trasladó a Bombay para estudiar la anemia megaloblástica en embarazadas que trabajaban en la industria textil. Esta anemia era más frecuente en mujeres de poblaciones pobres con dietas deficientes en proteínas, frutas y verduras. Wills describe que la anemia megaloblástica de estas embarazadas se corregía con Marmite, un extracto de levadura rico en ácido fólico2,3. El ácido fólico se aisló de la espinaca en 1941 y fue sintetizado por primera vez en 1943. Tras la demostración por parte de Farber, Heinle y Welch que estimulaba la proliferación celular en pacientes con leucemia linfoblástica aguda, Farber, en colaboración con Harriett Kilte y Yellapragada Subbarow, de los laboratorios Lederle, desarrollaron unos análogos del ácido fólico que fueron de hecho antagonistas del ácido fólico, aminopterina primero y ametopterina (metotrexato [MTX]) con posterioridad, que fueron probados con éxito en niños con leucemia linfoblástica aguda4. Debido a su toxicidad cuando era empleado como quimioterápico, el MTX, a dosis altas, nunca fue utilizado para el tratamiento de enfermedades crónicas inflamatorias. No obstante, dosis bajas de MTX fueron utilizadas con éxito en psoriasis, artritis psoriásica y artritis reumatoide a finales de los años cincuenta y principios de los sesenta5. Kozarek et al.6 son los primeros en publicar los resultados del tratamiento con MTX intramuscular en adultos con enfermedad inflamatoria intestinal (EII) refractaria, publicándose casi una década después el primer estudio del uso de MTX en niños7. El propósito de esta revisión es describir los aspectos farmacológicos del MTX, revisar la eficacia del MTX en la enfermedad de Crohn (EC) y en la colitis ulcerosa (CU) pediátrica tanto en mono como en comboterapia, y poner en relieve los aspectos más importantes en cuanto a efectos secundarios y su manejo.
Mecanismo de acciónEl mecanismo de acción fundamental por el que el MTX actúa en la EII y en enfermedades reumatológicas es actualmente desconocido, pero no parece que sea exclusivamente por la inhibición del metabolismo de los folatos8,9. La vida media del MTX es corta (6-8h), y hasta el 80% de la dosis administrada es excretada en forma de MTX intacto por la orina. La farmacocinética del MTX es menos predecible en niños comparado con los adultos: la absorción oral varía del 23 al 95% después de una dosis de 20mg/m2 y la variabilidad interindividual en niveles pico y en el tiempo hasta alcanzar concentraciones máximas oscila entre 0,67 y 4h. La absorción oral es saturable y la biodisponibilidad disminuye cuando se incrementan las dosis. Una dosis de 7,5mg/m2 de MTX administrada por vía oral (v.o.) o subcutánea (s.c.) en 6 niños no mostró diferencias en concentración máxima ni en las áreas bajo la curva, aunque la biodisponibilidad de 40mg/m2 administrados por v.o. fue menor de la mitad de la alcanzada por la misma dosis por vía s.c. La absorción intramuscular del MTX es, por lo general, completa con concentraciones pico alcanzadas dentro de los 30-60min tras la administración. El 35% del MTX está unido a proteínas plasmáticas (incluida la albúmina) pero rápidamente pasa al interior de la célula donde experimenta un proceso de glutamilación y es almacenado en forma de poliglutamatos que atraviesan con dificultad las membranas celulares motivo por el que queda retenido durante un tiempo prolongado a nivel intracelular. El MTX penetra en las células a través de 3 sistemas diferentes: 1)transportador de folato reducido (RFC; gen SLC19A1): este receptor presenta una mayor afinidad por el MTX que por otros folatos naturales y está ampliamente distribuido por células del organismo; 2)receptores específicos de folatos (FR), de los que existen 3 tipos: FRα (expresado en células tumorales), FRβ (expresado en macrófagos activados) y FRγ (expresado en células de extirpe hematopoyética), y 3)a nivel de las células intestinales, además del RFC se expresa el transportador de folato acoplado a protones (PCFT; gen SLC46A1), transportador de alta afinidad, expresado en membrana apical del enterocito y dependiente de pH ácido5,9-11.
Los poliglutamatos son capaces de interferir en diversas rutas metabólicas, dependientes del folato, responsables de la síntesis de purinas y pirimidinas, moléculas esenciales para la síntesis de ADN y ARN. La principal ruta inhibida, y responsable de los efectos antiproliferativos del MTX, es la de la dihidrofolato reductasa (DHFR). El MTX también es responsable de la inhibición de la metilación de la homocisteína a metionina impidiendo la formación de S-adenosil-metionina, esencial para la metilación del ADN, ARN, aminoácidos, proteínas y fosfolípidos. Finalmente el MTX inhibe a la aminoimidazol-carboxiamida-ribotidetransformilasa (AICAR-transformilasa), que condiciona la acumulación del aminoimidazol-carboxiamida-ribotide (AICAR), que es capaz de inhibir la adenosín-deaminasa y la AMP-deaminasa, favoreciendo la acumulación de adenosina-5-monofosfato y adenosina con importantes efectos antiinflamatorios e inmunorreguladores inhibiendo la proliferación linfocitaria y la síntesis de citoquinas proinflamatorias (tabla 1).
Efectos de las vías relacionadas con la adenosina sobre la respuesta inmune adaptativa
| Incremento de IL-10 |
| Incremento de IL-2 |
| Inhibición de quimiotaxis de neutrófilos |
| Disminución de moléculas de adhesión |
| Disminución de la síntesis de leucotrienos B4 |
| Reducción de síntesis de TNFα |
| Disminución de síntesis de citoquinas proinflamatorias: IL6 e IL8 |
IL: interleucina; TNF: factor de necrosis tumoral.
Adaptado de Rosh12.
La primera referencia del uso de MTX en EC pediátrica llega de la mano de Mack et al.7, que recopilan la experiencia clínica en un grupo heterogéneo de 14 pacientes corticodependientes en los que el tratamiento de mantenimiento con 6-mercaptopurina (6MP) o no había sido eficaz (11 casos) o tuvo que ser retirado por intolerancia (3 casos de pancreatitis). Todos los pacientes habían recibido numerosos tratamientos durante los 4,3±4,0años de evolución de la enfermedad y un caso requirió tratamiento quirúrgico por obstrucción intestinal. El protocolo del centro incluía la reducción de un 20% de la dosis de MTX después de 3-6meses de tratamiento si había respuesta clínica y descenso de dosis de esteroides y una reducción adicional del 20% a los 3-6meses de la primera si la evolución era satisfactoria. Tras 4 semanas de tratamiento se constató una reducción significativa del Pediatric Crohn's Disease Activity Index (PCDAI)13 (31±12 a 8±7, p<0,001), alcanzando 8 pacientes la remisión clínica. A las 12 semanas, 7 pacientes se encontraban en remisión y 6 con enfermedad activa. En este punto, 2 pacientes suspendieron el tratamiento por empeoramiento, 3 continuaron (2 por mejoría y otro por negativa a probar otros tratamientos) y el sexto falleció de forma inesperada, sin dilucidar la causa en la necropsia. El tratamiento se prolongó más allá de 6meses en 8 pacientes y más de 15meses en 3 de ellos. Durante el tiempo de estudio se redujo considerablemente la dosis de esteroides. Las limitaciones del estudio radican en el pequeño tamaño muestral, en la heterogeneidad de la muestra y en la falta de datos acerca de la extensión, el fenotipo y la gravedad de la enfermedad en el momento de comenzar el tratamiento con MTX. No obstante, este primer trabajo de Mack sirvió como inicio de la experiencia de MTX en niños (tabla 2).
Casi una década después ve la luz un estudio retrospectivo multicéntrico realizado en 3 hospitales franceses14 donde se incluyen 61 pacientes no respondedores (42/61;69%) o intolerantes a azatioprina (19/61; 31%), 17 de los cuales (28%) habían requerido tratamiento quirúrgico. El 82% de los pacientes estaba recibiendo esteroides en el momento de iniciar MTX, con un tiempo de evolución de la enfermedad de 3,1±2,2años. De forma conjunta, la tasa de respuesta (descenso de dosis de esteroides, disminución del drenaje de fístula o disminución de al menos 2 puntos en el índice de Harvey-Bradshaw) o remisión (Harvey-Bradshaw≤4, retirada de esteroides y cierre de la fístula) fue del 80,3%, con una tasa de recaída global del 29,5% (19 pacientes) después de 13±10meses de tratamiento. Un total de 11 pacientes continuaban en remisión completa a los 24meses de tratamiento. No hubo diferencias en cuanto a respuesta en función del fenotipo de la EC, presencia de granulomas en biopsia o positividad de ASCA. Mención especial requieren los 20 pacientes con B2, B3 y afectación perianal; 17 mejoraron, alcanzando la remisión clínica 7 (35%), 8 (40%) y 7 (35%) a los 3, 6 y 12meses, respectivamente. Un efecto beneficioso adicional observado también en esta serie fue la reducción de la dosis de esteroides. En los 49 pacientes que mostraron una respuesta inicial satisfactoria al tratamiento con MTX, el descenso de esteroides fue posible en 29 niños (59,2%) y su suspensión en 24 (49%) en los primeros 3meses. Otros 12 pacientes suspendieron el tratamiento esteroideo en los siguientes 3meses, lo que supone una retirada de tratamiento esteroideo en 36 niños (74,3%) durante los 6 primeros meses de tratamiento. Constatan los autores que la suplementación con ácido fólico disminuye la probabilidad de aparición de náuseas y vómitos.
Ravikumara et al.15 publican una serie de 10 pacientes tratados con MTX, con una tasa de remisión del 70% a las 12 semanas (rango 8-14) con una duración media de la misma de 21meses (rango 18-32).
Weiss et al.16 incluyen de forma retrospectiva a 25 pacientes que habían sido tratados previamente con tiopurínicos, 14 de los cuales también habían o estaban recibiendo tratamiento con infliximab (IFX). Fueron necesarias 8 semanas (rango 6-10) para alcanzar la remisión clínica (PCDAI≤10) en el 64% de los pacientes, respondiendo favorablemente un 24% más. La duración de la remisión y de la respuesta fue de 10,8±8,8meses. De los 25 pacientes, 19 recibieron MTX s.c. y 6 v.o. No hubo diferencias entre grupos en relación a dosis utilizada (mg/m2), actividad de la enfermedad pretratamiento, extensión de la enfermedad ni en la tasa de remisión/respuesta. No obstante, la duración del tratamiento (11,0±6,9 vs 19,8±11,1meses; p=0,03) y de la remisión/respuesta (8,7±6,7 vs 18,5±11,8meses; p=0,002) fueron significativamente superiores en el grupo que recibió MTX v.o.
Turner et al.17 incluyen de forma retrospectiva a 60 pacientes, todos naïve a IFX, que no habían respondido a 6MP/AZA (32 pacientes) o eran intolerantes (28 pacientes) tratados con MTX s.c. (43 pacientes) u oral (17 pacientes). Previo a considerar fracaso de 6MP/AZA, se determinaron niveles de 6-TGN en 25 pacientes: 18 tenían niveles terapéuticos. Una de las hipótesis de trabajo de este grupo era que la eficacia de MTX en los pacientes refractarios a tiopurínicos era menor. Esta hipótesis no pudo ser aceptada, ya que no hubo diferencias en cuanto a remisión libre de esteroides a los 6meses (62% RIQ 49-73%) y a los 12meses (53% RIQ 41-65%) entre ambos grupos ni tampoco en función de la vía de administración (s.c. vs v.o.). Un total de 35 pacientes (42%) estaban en remisión clínica libre de esteroides a los 6 y 12meses. Este es el primer estudio donde se evalúa de forma específica la velocidad de crecimiento durante el tratamiento. Los autores observan una mejoría significativa en la velocidad de crecimiento en todos los pacientes, siendo esta mayor en aquellos con buena respuesta al tratamiento. En el análisis multivariante, los factores que condicionaron la mejoría en la velocidad de crecimiento fueron la respuesta al tratamiento y la disminución de la dosis de esteroides, especulando que la mejoría en la velocidad de crecimiento era el resultado de la curación mucosa inducida por MTX y la ausencia de los efectos indeseables de los esteroides. En este sentido, el efecto ahorrador de esteroides fue mejor cuando el MTX se utilizó por vía s.c., y esto sin duda pudo influir en el crecimiento, que fue mejor en este subgrupo de pacientes.
Boyle et al.18 encuentran una tasa de remisión libre de esteroides e IFX a los 6 y 12meses del 48,1 y del 33,3%, respectivamente, en un grupo de 27 pacientes no respondedores o con efectos adversos secundarios a tiopurínicos tratados con MTX.
En serie, Willot et al.19 incluyen 63 pacientes con EC y 16 con CU o EII no clasificada que se analizan por separado en esta revisión. En EC, la tasa de remisión a los 3,6,12 y 24 meses fue del 29,37, 25 y 16% respectivamente. A diferencia de lo observado en otros estudios, los pacientes con afectación exclusivamente colónica responden mejor que aquellos con localización ileocolónica o exclusivamente de intestino delgado (50% vs 9%, p<0,0003).
Sunseri et al.20 analizan de forma retrospectiva los datos de 172 pacientes incluidos en la base de datos de un grupo colaborativo multicéntrico norteamericano. El 31,5% de los pacientes alcanzan 12meses de remisión clínica libre de esteroides, cirugía y anti-TNF, el 27% (22/81) de los que recibieron MTX como inmunomodulador (IMM) de primera línea y el 35% (32/91) de los que lo recibieron como segunda línea, no existiendo diferencias significativas entre ambas.
Un total de 113 pacientes fueron incluidos en un estudio multicéntrico holandés21: el 93% de los pacientes recibió MTX por vía s.c. y el 7% restante por v.o. A los 12meses el 52% (IC95%: 42-62%) se mantenían en remisión libre de esteroides, anti-TNF y nutrición enteral exclusiva (NEE). El 66% de los pacientes había fracasado al tratamiento con tiopurínicos y el 34% restante fueron intolerantes. Un 24% había desarrollado pancreatitis asociada a tiopurínicos. La tasa de remisión fue superior, aunque no de forma significativa, en el grupo que había sido intolerante a tiopurínicos. Los autores identificaron la falta de eficacia a tiopurínicos antes de iniciar MTX como un factor de riesgo para el fallo precoz de MTX, odds ratio 2,6 (IC95%: 1,1-6,5), p=0,036.
Hojsak et al.22 tratan 32 pacientes con MTX; a los 12meses, 22 (68,7%) estaban en remisión. Un total de 14 pacientes (43,7%) estuvieron en remisión durante todo el seguimiento (2,9años, rango: 1-4,8años), en 8 de ellos se realizó endoscopia (a los 2,3años [rango 1,4-4,5] de seguimiento) constatándose en 7 remisión endoscópica (SES-CD de 0 puntos) e histológica. Los autores no pudieron identificar factores predictivos responsables de la recaída durante el seguimiento.
El estudio con mayor número de pacientes es el publicado por Turner et al.23. Estudio multicéntrico retrospectivo que incluye los datos de 226 pacientes que reciben MTX v.o. o s.c. y compara la eficacia y la seguridad de ambas rutas de administración mediante análisis de propensiones. Las dosis empleadas en los diferentes grupos están recogidas en la tabla 2. De los 226 pacientes, 38 (17%) comenzaron tratamiento por v.o. (grupo v.o.), 98 (43%) por vía s.c. y cambiaron a v.o. durante el primer año (grupo s.c./v.o.) y 90 (40%) solo por vía s.c. En total 136 pacientes (60%) fueron tratados con MTX por v.o. durante parte del primer año de tratamiento. El grupo tratado por v.o. de forma basal tenían un PCDAI menor; también era menor el tiempo de evolución de la enfermedad, menor la dosis de MTX y menor la tasa de tratamiento previo con tiopurinas, diferencias que fueron salvadas en el posterior análisis de propensiones. De forma global, al año de tratamiento, 76 pacientes (34%) estaban en remisión libre de esteroides. Durante el primer año de tratamiento 91 pacientes (40%) requirieron nuevo curso de esteroides o intensificación terapéutica. Se constató un incremento leve de la velocidad de crecimiento (z=0,19±3) que fue significativamente más alta en los 76 niños con remisión libre de esteroides (z=1,76±3). En un análisis no estratificado, no hubo diferencias significativas entre los grupos v.o. y s.c. No obstante, el grupo s.c./v.o. parecía tener mayor tasa de remisión libre de esteroides y también de efectos secundarios. Tras el análisis de propensión no hubo diferencias significativas, en cuanto a la remisión libre de esteroides, entre los grupos v.o. y s.c. (OR: 1,72 [IC95%: 0,5-5,8], p=0,39) a favor del grupo s.c. No obstante, el grupo s.c./v.o. fue superior al grupo s.c. (OR: 0,29 [IC95%: 0,15-0,58], p=0,0004) y al grupo v.o. (OR: 5,8 [IC95%: 1,7-19,6], p=0,004). Con relación a la velocidad de crecimiento, el grupo v.o. mostró una menor velocidad de crecimiento en el año siguiente después de comenzar el tratamiento comparado con el grupo s.c. (p=0,006) y el grupo s.c./v.o. (p=0,0004). No hubo diferencias entre los 3 grupos en cuanto a la necesidad de escalada terapéutica a biológicos, cirugía, nuevo ciclo de tratamiento esteroideo, cambio de MTX oral a parenteral o dosis esteroidea acumulada durante el primer año. El tiempo hasta la remisión fue significativamente menor en el grupo tratado por vía s.c. (p=0,036). Los autores concluyen que la ruta s.c. es más efectiva que la v.o. en la EC pediátrica, pero que la v.o. puede ser efectiva en un grupo específico de pacientes. Asimismo parece razonable considerar el paso a v.o. tras un periodo inicial de tratamiento subcutáneo.
Colman RJ et al.26 llevan a cabo una revisión sistemática y metaanálisis que analiza 14 estudios que incluyen al menos 10 pacientes con EII tratados con MTX en mono o en comboterapia. Los autores realizan una búsqueda en PUBMED revisando asimismo los abstracts aceptados en congresos. La tasa agrupada de respuesta dentro de los primeros 12 meses de tratamiento fue del 54% (IC 95%, 45,2-63,2%) con un riesgo moderado de heterogeneidad (p=0,08,; I2=44%). Cuando se excluyen los casos de colitis ulcerosa la tasa agrupada de respuesta para EC fue más alta y la consistencia entre estudios fue mayor, 56,9% (IC 95%, 50,1-63,5%), (p=0,46; I2=0%). Un subanálisis de los datos publicados no pudo identificar diferencias en las tasas de remisión clínica en función de la vía de administración de metotrexato, exposición previa o naïve a tiopurínicos (1,43 (IC 95%, 0,72-2,49); p=0,35)); fallo o intolerancia a tiopurínicos (1,03 (IC 95%, 0,51-2,06); p=0,31). Cuando estudian el mantenimiento de la remisión, la tasa de remisión clínica disminuye hasta el 35,4% (IC 95%, 30,5-40,1%), p=0,41; I2=0%) a los 12 meses de tratamiento. Los autores concluyen que el presente metaanálisis demuestra que aproximadamente el 50% de los pacientes que reciben metotrexato alcanzan la remisión clínica. Las tasas de remisión en la población pediátrica son muy consistentes y demuestran una tasa de inducción a la remisión del 57% y del 37% a los 12 meses de tratamiento de mantenimiento.
Estudios clínicos: colitis ulcerosaSolo dos referencias (tabla 2) del empleo de MTX en niños con CU19,27. Aloi et al.27 analizan de forma retrospectiva 32 pacientes: 24 de ellos con pancolitis, 5 con colitis izquierda y 3 con proctitis ulcerosa. Observaron un descenso significativo del PUCAI a los 3,6 y 12meses de tratamiento. La mejoría clínica (remisión o respuesta) se observó en el 72, el 63 y el 50% a los 3, 6 y 12meses, respectivamente. Al inicio del tratamiento con MTX, 16 pacientes estaban en tratamiento con esteroides a una dosis de 1,24mg/kg/día, en 14 pacientes pudo reducirse la dosis de esteroides en los primeros 3meses de tratamiento con interrupción en 11 pacientes; a los 6meses, 13 pacientes habían suspendido el tratamiento con esteroides.
Resumen de estudios publicados sobre eficacia del metotrexato en la enfermedad inflamatoria intestinal pediátrica
| Autor, año de publicación, ref. | Población edad (años) | Tiempo de evolución hasta el comienzo de MTX | Dosis semanal | Criterio de remisión | Tratamiento concomitante | Duración del tratamiento | Remisión |
|---|---|---|---|---|---|---|---|
| Enfermedad de Crohn | |||||||
| Mack, 19987 | 14 15,1±3,1 | 4,3±4,0 años | 15mg/m2 (máx 25mg), s.c. | PCDAI<10 | Prednisona, metronidazol, 5-ASA, nutrición parenteral, ácido fólico | 8,1±5,4 meses | 1m: 8/14 (57%)a,b 3m: 7/14 (50%) a; 7/13 (53%)b |
| Uhlen 200614 | 61 ND | 3,1±2,2 años | 17mg/m2 (rango 11,9-22,5); s.c.=10; i.m.=51 | Índice de Harvey-Bradshaw ≤ 4 | Prednisona, ácido fólico | 52 (3-159) semanas | 3m: 24/61 (39,3%)a,b 6m: 30/61 (49,2%)a; 30/49 (61,2%)b 12m: 28/61 (45,9%)a; 28/42 (66,7%)b |
| Ravikumara 200715 | 10 15,8 (12-16,9) | 2,8 (1,7-5,7) años | 15mg/m2 (máx 25mg), s.c. (9) y oral (1) | PCDAI<10 | Ácido fólico | ND | 7/10 (70%), tiempo hasta remisión 12 (8-14) semanas |
| Turner 200717 | 60 13,8±2,7 años | 2,8 (1,2-4,1) años | 15mg/m2 (máx 25mg), s.c. (43) y oral (17) | PCDAI≤10 | Ácido fólico, esteroides | ND | Basal: 8% (IC 95% 3-18%)a 6 meses: 62% (IC 95% 49-73%)a 12 meses: 53% (IC 95% 41-65%)a 6 y 12 meses: 42%a |
| Boyle 201018 | 27 13,8±0,7 años | 1,49±0,3 años | 13,8±2,7mg/m2, s.c. (26), oral (1) | Remisión libre de esteroides e IFX: PGA | Esteroides | ND | Basal: 1/27 (3,7%) 6m: 13/27 (48%)a; 13/24 (54%)b 12m: 9/27 (33%)a; 9/22 (40,9%)b |
| Weiss 201116 | 25 14,5±3,1 | 3,4 años | 12,5mg/m2 (rango 9,0-21,5) | Índice de Harvey- Bradshaw ≤ 4 PCDAI≤10 | IFX, prednisona, ácido fólico | 13,1±8,7 meses 12m (RIQ 0,5-36) | 3m: 18/25 (72%)a; 18/24 (75%)b 6m: 15/25 (60%)a; 15/18 (83%)b 9m: 14/25 (56%)a; 14/16 (87,5%)b 12m: 12/25 (48%)a; 12/15 (80%)b 15m: 6/25 (24%)a; 6/8 (75%)b 18m: 6/25 (24%)a; 6/7 (85,7%)b |
| Willot 201124 | 63 14,5 (1-18,8) | 2,8 (0,4-11,1) | 15,2mg/m2 (9,4-22,1), s.c. (61), i.m. (1), oral (1) | Índice de Harvey-Bradshaw ≤ 4 libre de esteroides y cierre de fístula | IFX, esteroides | ND | 3m: 18/63 (28,5%)a; 18/63 (28,5%)b 6m: 22/63 (35%)a; 22/60 (37%)b 12 m: 13/63 (20,6%)a; 13/53 (25%)b 24 m: 8/63 (12,7%)a; 8/51 (16%)b |
| Absah 201225 | 14 15 (6-20) | 3,3 (1-6) | 15mg/m2 (s.c.) 17,5 (15-25) mg/m2 | PCDAI<15 | IFX (1): 10mg/kg/4 s Adalimumab (13): 40mg/s | 8,2 meses (1-16) | 7/14 (50%) a las 6,1 (4-10) semanas de tratamiento |
| Sunseri 201420 | 172 ND | ND | 12,7mg/m2 en los que alcanzan la remisión 12,4mg/m2 en los que no alcanzan la remisión | PGA=1 libre de esteroides, anti-TNF, tiopurinas y cirugía | Esteroides | ND | 12m: 54/172 (31,4%)a |
| Haisma 201521 | 113 14,0 (7-17) | 2,0 (1 m-11 a) | 11-15mg/m2 semanal. s.c. (105), oral (8) | Remisión (PCDAI<10) libre de esteroides, anti-TNF o NEE | Esteroides, ácido fólico | 3m: 94% (IC 95%, 89-98) 6m: 83% (IC 95%, 76-90) 12m: 65% (IC 95%, 56-73) 24m: 44% (IC 95% 35-54) | 12m: 52% (IC 95%, 42-62%)a |
| Hojsak 201522 | 32 ND | 1,5 (0,6-6,9 a) | 15mg/m2 (máx 25mg), i.m. | Remisión (PCDAI ≤ 10) libre de esteroides o NEE | Esteroides, NEE, ácido fólicod | 2,9 a (rango 1-4,8 años) | 12m: 22/32 (68,7%)a |
| Turner 201523 | 226 13,8±2,8 | Toda la serie: 13,5±2,9mg/m2 s.c.: 13,7±3,2mg/m2 s.c./oral: 13,7±2,6mg/m2 oral: 12,6±3,1mg/m2 | Remisión libre de esteroides (PCDAI ≤ 10), no necesidad de escalada terapéutica | Prednisona, ácido fólico | 12 meses | 12 meses: 76/226 (33,6%)a s.c. (38 pacientes): 12/38 (32%) a,c v.o. (38 pacientes): 10/38 (26%) a,c | |
| Colitis ulcerosa | |||||||
| Aloi 201027 | 32 14,0 (8,3-19,8) | 1,95±1,02 | 15mg/m2, im 13,7±3,6mg/m2 | PUCAI<10 | Prednisona, 5-ASA, ácido fólico | 12 meses | 3m: 10/32 (31,2%)a 6m: 9/32 (28,1%)a 12m: 9/32 (28,1%)a |
| Willot 201124 | 16 14,5 (1-18,8) | 1,9 (0,1-5,8)a | 13,9mg/m2 (10,2-16,9), s.c. | Remisión (PCDAI<10) libre de esteroides | Prednisona | ND | 3m: 3/16 (18,7%)a; 3/16 (18,7%)b 6m: 4/16 (25%)a; 4/16 (25%)b 12 m: 2/16 (12,5%)a; 2/15 (13,3%)b 24 m: 1/16 (6,2%)a; 1/14 (7,1%)b |
IC: intervalo de confianza; IFX: infliximab; i.m.: intramuscular; ND: no disponible; NEE: nutrición enteral exclusiva; PCDAI: Pediatric Crohn's Disease Activity Index; PUCAI: Pediatric Ulcerative Colitis Index; s: semana; s.c.: subcutáneo; v.o.: vía oral.
Willot et al.19 reportan su experiencia en 16 pacientes con CU o EII no clasificada, aunque con las limitaciones propias de analizar conjuntamente estas dos entidades; los autores comprueban que el 19, el 25, el 13 y el 7% de los pacientes alcanzan la remisión y el 44, el 38, el 13 y el 7%, respectivamente, responden a los 3, 6, 12 y 24meses de tratamiento.
Indicaciones y dosificaciónEn la EC pediátrica, el MTX se recomienda como una opción para el mantenimiento de la remisión libre de esteroides en niños con riesgo de mala evolución. Puede ser utilizado como primera opción de tratamiento de mantenimiento de la remisión o tras el fracaso de los tiopurínicos28. En la CU, los pocos datos disponibles hacen que el MTX deba considerarse solo en casos con fallo de respuesta o intolerantes a tiopurínicos (azatioprina [AZA]; mercaptopurina [6MP]) cuando no estén disponibles otras alternativas29. MTX podría considerarse como IMM de primera línea si existe contraindicación o toxicidad a tiopurínicos, en varones o en pacientes seronegativos al VEB. Las dosis utilizadas difieren en los diferentes estudios analizados. Los esquemas basados en el peso del paciente oscilan entre 0,35-0,5mg/kg/semana con un máximo de 25mg/semana, mientras que aquellos que emplean la superficie corporal varían entre 9 y 22,5mg/m2, siendo las dosis más frecuentemente empleadas 12,5-17,5mg/m2. No hay estudios publicados que hayan demostrado cuál de las dosis utilizadas es la más eficaz. La guía de consenso ECCO-ESPGHAN recomienda una dosis inicial de 15mg/m2/semana (máximo 25mg). Asimismo recomienda que tras un periodo de varios meses en remisión con normalización de marcadores inflamatorios puede intentarse un descenso de dosis a 10mg/m2/semana (máximo 15mg).
Metotrexato: eficacia en la pérdida de respuesta a tratamiento biológicoLa pérdida de respuesta al tratamiento biológico varía en función de las fuentes consultadas, y se estima que entre el 20 y el 50% de los pacientes tratados con IFX perderán respuesta al mismo a los 5años de tratamiento30-32. Church et al.31 encontraron que el tratamiento IMM precoz (MTX o AZA) durante al menos 30semanas en terapia combinada disminuía el riesgo de pérdida secundaria de respuesta (HR: 0,25 [0,08-0,76], p=0,014), siendo las tasas de pérdida de respuesta secundaria menor en este grupo comparada con la serie multicéntrica de De Bie30. Una de las estrategias para recuperar la pérdida de respuesta a tratamiento biológico en presencia de anticuerpos anti TNF es añadir un fármaco IMM33. En este sentido, Absah et al.25 añadieron MTX s.c. a 14 pacientes con EC que estaban con actividad pese a recibir 13 de ellos adalimumab (40mg/semanales) y el otro IFX (10mg/kg/4 semanas). Siete de los 14 (50%) alcanzaron la remisión (PCDAI<15) a las 6,1semanas (rango 4-10) y se mantuvieron en remisión en los siguientes 14±4,1meses de seguimiento.
Precauciones previasEs mandatorio revisar el calendario vacunal del paciente, actualizándolo antes y durante el tratamiento siempre que sea posible. No hay datos que demuestren que el MTX per se aumente el riesgo de infecciones graves en los pacientes con EII, pero sí es bastante frecuente que sea administrado con esteroides o anti-TNF, por lo que se recomienda seguir las directrices creadas para tal efecto34,35.
Antes de iniciar el tratamiento con MTX se recomienda siempre realizar hemograma con recuento leucocitario, transaminasas, albúmina y creatinina séricas. En función de los factores de riesgo existentes, la condición del paciente y las pruebas diagnósticas previas, se considerará realizar serología de virus de hepatitisB yC (VHB y VHC). En mujeres adolescentes se debe descartar la posibilidad de embarazo mediante el test adecuado. Se recomienda la descartar infección tuberculosa activa o latente (Mantoux o Quantiferon)36.
Factores de riesgo para el desarrollo de complicaciones con el tratamiento con metotrexato. Contraindicaciones. Efectos secundariosLos factores de riesgo para el desarrollo de complicaciones con el tratamiento con MTX incluyen la obesidad, la esteatohepatitis, el abuso de alcohol y la diabetes mellitus. El MTX está contraindicado en casos de insuficiencia hepática, abuso de alcohol, insuficiencia renal, discrasias sanguíneas, leucopenia, trombocitopenia o anemia significativa, infecciones graves, agudas o crónicas tales como la tuberculosis y el VIH, úlceras de la cavidad oral y enfermedad ulcerosa gastrointestinal activa conocida, embarazo, lactancia o vacunación concurrente con vacunas de microorganismos vivos o atenuadas36.
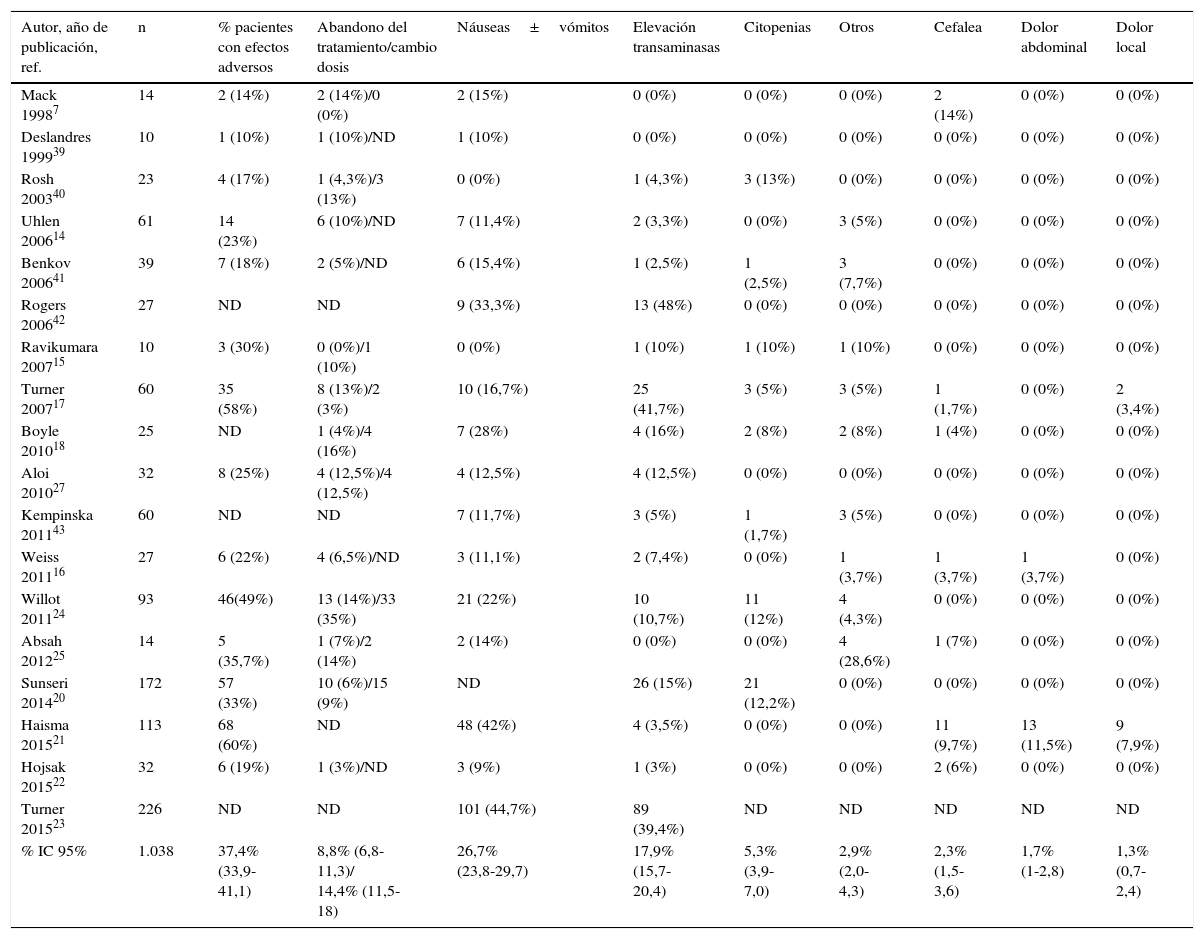
Los efectos secundarios del tratamiento con MTX son en la actualidad el factor que más ha condicionado el empleo generalizado del MTX en la EII pediátrica. Los efectos secundarios más frecuentes están recogidos en la tabla 3; entre ellos destacan náuseas/vómitos, hipertransaminasemia y citopenias (neutropenia y trombocitopenia)28. La pancitopenia grave se ha asociado a bajos niveles de folatos, hipoalbuminemia (<2,6g/dl) e insuficiencia renal; estos últimos incrementan los niveles de MTX y sus metabolitos, con el consiguiente riesgo de toxicidad5. La aparición de efectos secundarios es la responsable del abandono del tratamiento en aproximadamente el 8% de los casos y del cambio de dosis hasta en el 14% de los pacientes durante el tratamiento. Las náuseas y vómitos pueden prevenirse con el empleo de ondansetrón. Kempinska et al.37 compararon el efecto del ondansetrón profiláctico en una serie de 50 pacientes tratados con MTX frente a una serie de 10 que no lo recibieron. Solo el 2% de los tratados frente al 60% de los que no recibieron ondansetrón (p<0,001) presentaron náuseas. La toxicidad pulmonar es un efecto secundario grave y una complicación excepcional del tratamiento con MTX, nunca reportada en niños. La elevación de transaminasas ocurre en el 18% de los pacientes y generalmente responden a la suspensión transitoria del tratamiento o a la reducción de la dosis. El desarrollo de fibrosis y/o cirrosis en niños es extremadamente rara, por lo que no se recomienda la realización de biopsias hepáticas de forma rutinaria si las transaminasas son normales38.
Resumen de los efectos secundarios acontecidos en los estudios publicados
| Autor, año de publicación, ref. | n | % pacientes con efectos adversos | Abandono del tratamiento/cambio dosis | Náuseas±vómitos | Elevación transaminasas | Citopenias | Otros | Cefalea | Dolor abdominal | Dolor local |
|---|---|---|---|---|---|---|---|---|---|---|
| Mack 19987 | 14 | 2 (14%) | 2 (14%)/0 (0%) | 2 (15%) | 0 (0%) | 0 (0%) | 0 (0%) | 2 (14%) | 0 (0%) | 0 (0%) |
| Deslandres 199939 | 10 | 1 (10%) | 1 (10%)/ND | 1 (10%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Rosh 200340 | 23 | 4 (17%) | 1 (4,3%)/3 (13%) | 0 (0%) | 1 (4,3%) | 3 (13%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Uhlen 200614 | 61 | 14 (23%) | 6 (10%)/ND | 7 (11,4%) | 2 (3,3%) | 0 (0%) | 3 (5%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Benkov 200641 | 39 | 7 (18%) | 2 (5%)/ND | 6 (15,4%) | 1 (2,5%) | 1 (2,5%) | 3 (7,7%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Rogers 200642 | 27 | ND | ND | 9 (33,3%) | 13 (48%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Ravikumara 200715 | 10 | 3 (30%) | 0 (0%)/1 (10%) | 0 (0%) | 1 (10%) | 1 (10%) | 1 (10%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Turner 200717 | 60 | 35 (58%) | 8 (13%)/2 (3%) | 10 (16,7%) | 25 (41,7%) | 3 (5%) | 3 (5%) | 1 (1,7%) | 0 (0%) | 2 (3,4%) |
| Boyle 201018 | 25 | ND | 1 (4%)/4 (16%) | 7 (28%) | 4 (16%) | 2 (8%) | 2 (8%) | 1 (4%) | 0 (0%) | 0 (0%) |
| Aloi 201027 | 32 | 8 (25%) | 4 (12,5%)/4 (12,5%) | 4 (12,5%) | 4 (12,5%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Kempinska 201143 | 60 | ND | ND | 7 (11,7%) | 3 (5%) | 1 (1,7%) | 3 (5%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Weiss 201116 | 27 | 6 (22%) | 4 (6,5%)/ND | 3 (11,1%) | 2 (7,4%) | 0 (0%) | 1 (3,7%) | 1 (3,7%) | 1 (3,7%) | 0 (0%) |
| Willot 201124 | 93 | 46(49%) | 13 (14%)/33 (35%) | 21 (22%) | 10 (10,7%) | 11 (12%) | 4 (4,3%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Absah 201225 | 14 | 5 (35,7%) | 1 (7%)/2 (14%) | 2 (14%) | 0 (0%) | 0 (0%) | 4 (28,6%) | 1 (7%) | 0 (0%) | 0 (0%) |
| Sunseri 201420 | 172 | 57 (33%) | 10 (6%)/15 (9%) | ND | 26 (15%) | 21 (12,2%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) |
| Haisma 201521 | 113 | 68 (60%) | ND | 48 (42%) | 4 (3,5%) | 0 (0%) | 0 (0%) | 11 (9,7%) | 13 (11,5%) | 9 (7,9%) |
| Hojsak 201522 | 32 | 6 (19%) | 1 (3%)/ND | 3 (9%) | 1 (3%) | 0 (0%) | 0 (0%) | 2 (6%) | 0 (0%) | 0 (0%) |
| Turner 201523 | 226 | ND | ND | 101 (44,7%) | 89 (39,4%) | ND | ND | ND | ND | ND |
| % IC 95% | 1.038 | 37,4% (33,9-41,1) | 8,8% (6,8-11,3)/ 14,4% (11,5-18) | 26,7% (23,8-29,7) | 17,9% (15,7-20,4) | 5,3% (3,9-7,0) | 2,9% (2,0-4,3) | 2,3% (1,5-3,6) | 1,7% (1-2,8) | 1,3% (0,7-2,4) |
IC: intervalo de confianza; ND: no disponible.
Otros efectos secundarios incluyen: parálisis de Bell (1); neumonitis (1); diarrea (1); dolor abdominal (2); pancreatitis (1); sepsis (1); reacción alérgica (1); fatiga (4); varicela (1); infección respiratoria (1), colitis por Clostridium difficile (4 casos, estudio de Absah25); fiebre (3).
Se recomienda la suplementación diaria con 1mg (5 días a la semana) o semanal con 5mg de ácido fólico o folínico tras el tratamiento con MTX. El ácido fólico disminuye la toxicidad gastrointestinal (náuseas, vómitos o aftas orales) y hepática e incrementa el cumplimiento terapéutico44.
Pese a que las recomendaciones sobre la monitorización del tratamiento con MTX no están basadas en guías de práctica clínica, parece razonable el siguiente esquema en función de la literatura disponible5,36:
- -
Se recomienda la realización de nuevas determinaciones analíticas de los parámetros basales al mes de iniciado el MTX o después de 1-2meses de cualquier incremento de dosis.
- -
En pacientes con dosis estables y sin alteraciones analíticas previas se recomienda el seguimiento analítico cada 3-4meses.
- -
Con relación a la monitorización de la hepatotoxicidad, previamente es necesario investigar otras causas de hipertransaminasemia ajenas al MTX. La pauta sugerida es:
- ∘
Si las transaminasas se encuentran entre 1-2 veces en el límite superior de la normalidad: no realizar ninguna medida específica salvo controles analíticos con mayor frecuencia.
- ∘
Si las transaminasas superan 2 veces el límite superior de la normalidad: disminuir la dosis o suspender temporalmente el MTX.
- ∘
Si las transaminasas se mantienen >3 veces del límite superior de la normalidad después de disminuir la dosis de MTX, se recomienda suspender el tratamiento con MTX.
- ∘
Sunseri et al.20 describen la tendencia ascendente de la prescripción de MTX en la EII pediátrica que se hace más notable a partir de la notificación por parte de la FDA del riesgo de linfoma hepatoesplénico de célulasT con el uso de tiopurínicos, pasando de ser el IMM de primera línea en el 14% de los casos en 2002 al 60% en el 2010 (p=0,005). El 55% de los gastroenterólogos pediátricos frente al 22% de los gastroenterólogos de adultos (p<0,001) consideran el MTX como una opción similar a los tiopurínicos; además, el 55% de los pediatras, frente al 22% de los especialistas de adultos (p=0,04), también como una opción válida para terapia combo con anti-TNF45.
Resumen y consideraciones prácticas28- 1.
El MTX debe prescribirse a una dosis semanal de 15mg/m2 (dosis máxima 25mg).
- 2.
Después de un periodo de varios meses en remisión completa con normalización de los marcadores inflamatorios puede disminuirse la dosis a 10mg/m2/semana (máximo 15mg).
- 3.
La vía de administración recomendada es la s.c., ya que resulta más efectiva que la v.o. en la EII pediátrica, aunque parece razonable considerar un cambio a v.o. tras un periodo inicial por vía s.c. Tras el cambio de vía de administración los pacientes deben ser monitorizados de forma estrecha, con especial hincapié en la remisión clínica y biología, así como en la velocidad de crecimiento.
- 4.
Se recomienda la administración oral de folatos (5mg/semana, 24-72h tras MTX o 1mg/día, 5días a la semana).
- 5.
Se recomienda la realización periódica de hemograma, transaminasas, albúmina y creatinina. No se requiere realización de biopsia hepática en ausencia de hipertransaminasemia.
- 6.
El MTX está contraindicado en el embarazo y la lactancia; se recomienda suspender el MTX 3meses antes de la planificación de embarazo.
- 7.
La administración de ondansetrón una hora antes de la inyección puede reducir la aparición de náuseas y mejorar la tolerancia y la adherencia terapéutica.
INSTRUCCIONES USO JERINGA Metotrexato subcutáneo (Geteccu): https://youtu.be/SPBibQL9Ulc
http://www.todosobremtx.com/Metotrexato/InstruccionesAdministraci%C3%B3n.aspx
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.