La esfinterectomía, prótesis plástica y el drenaje nasobiliar se utilizan para el tratamiento de las fugas biliares. La intervención endoscópica ideal no está establecida y se basa en estudios retrospectivos.
ObjetivoDeterminar la eficacia de la colangiopancreatografía retrógrada endoscópica (CPRE) con esfinterectomía más colocación de prótesis plástica durante 8 semanas para las fugas biliares posquirúrgicas.
MétodosEstudio prospectivo de enero de 2012 a diciembre de 2013.
Criterios de inclusión: Bilioma demostrado por imágenes.
Criterios de exclusión: <18 años, embarazo, coagulopatía, CPRE y cirugía gástrica previa.
Se realizó CPRE, esfinterectomía más colocación de prótesis. Se clasificó de acuerdo a Neuhaus y al gasto de la fuga (alto y bajo). La prótesis fue retirada a las 8 semanas.
ResultadosSe incluyeron 36 pacientes. La edad promedio fue de 55±18 años (rango: 20-85), 11 varones y 25 mujeres. La fuga se ubicó en el cístico en el 64%, conductos de Luschka en el 25% y en el hepático común el 11%. El 64% de las fugas fueron Neuhaus A1 y el 36% A2. Diez fueron de alto gasto y 26 de bajo. Después de 8 semanas se comprobó mediante CPRE cierre de la fuga en el 95% de casos. Dos pacientes requirieron cirugía por persistencia de la fuga. El gasto de la fuga no influye en el cierre de la misma OR: 0.36 (p=0.48). La coledocolitiasis podría ser un factor de riesgo OR: 7.5 (p=0.26), para que no cierre la fuga.
ConclusiónLa CPRE con esfinterectomía y colocación de prótesis plástica es eficaz en el 95% para el cierre de fugas.
Sphincterotomy, nasobiliary drain and plastic stents are used for the treatment of biliary leaks. The ideal endoscopic intervention is not well established and many results are based on retrospective studies.
ObjectiveTo determine the effectiveness of endoscopic retrograde cholangiopancreatography (ERCP) with sphincterotomy with plastic stents for 8 weeks in the treatment of biliary leak.
MethodsProspective study from January 2012 to December–2013.
Inclusion criteria: Biloma diagnosed by imaging methods.
Exclusion criteria: <18 years, pregnancy, coagulopathy, previous gastric surgery and ERCP.
ERCP, sphincterotomy and plastic stent placement was performed. Biliary leaks were classified according to Neuhaus and biliary output as high or low. The stent was removed at 8-weeks.
ResultsThe study included 36 patients. The mean age was 55±18 years (range 20-85), with 11 males, and 25 females. The leak was located: at cystic stump in 64%, 25% at Luschka ducts, and 11% at the common hepatic duct. The leaks were classified as Neuhaus A1 in 64%, and A2 in 36%, with 10 cases with a high output and 26 low. After 8-weeks, the biliary leak closure was confirmed by ERCP in 95% of cases, with 2 patients requiring surgery due to persistent leak. The output of the leak does not influence the closing (OR: 0.36; P=.48). Choledocholithiasis could be a risk factor (OR: 7.5; P=.26) for bile leak failure.
ConclusionERCP with sphincterotomy and plastic stent placement is effective in 95% to close biliary leakage.
Las fugas biliares son una de las complicaciones más frecuentes que se presentan luego de la colecistectomía, la incidencia es más alta en la laparoscópica que en la abierta, con una incidencia aproximada del 1.1-4% poslaparoscopia, además de que son reconocidas durante el acto quirúrgico solo en el 30% de los procedimientos1–3.
Este tipo de complicaciones se presentan como resultado de lesión del conducto hepático común, conducto colédoco, en el lecho vesicular, conductos hepáticos accesorios, entre otros, y se producen secundariamente a la lesión térmica y/o identificación errónea de la anatomía del árbol biliar1.
Algunos estudios demuestran que este tipo de complicaciones puede ser tratado mediante colocación de sondas nasobiliares, radiología intervencionista, colocación de drenajes externos, terapéutica endoscópica o quirúrgica4.
Aunque la reconstrucción quirúrgica mediante hepatoyeyunoanastomosis es un procedimiento con baja morbimortalidad si es realizado en un centro de tercer nivel, solo está indicada en cierto tipo de pacientes con lesiones de la vía biliar5.
Hasta el momento no se dispone de un consenso sobre el tipo de tratamiento endoscópico de elección en este tipo de complicaciones, ni del tiempo necesario, ya que la mayoría de los trabajos se basan en estudios retrospectivos.
Varios estudios demuestran que este tipo de lesiones puede ser tratado de forma exitosa mediante terapéutica endoscópica en el 70–95% de los casos5. Actualmente no se ha definido qué pacientes se beneficiarían de uno u otro tipo de tratamiento6.
Con relación al tratamiento endoscópico para este tipo de complicaciones está descrita la realización de esfinterectomía con colocación de prótesis las cuales pueden ser plásticas, metálicas o nasobiliares6.
Tampoco existen estudios prospectivos que nos lleven a un consenso sobre cuál es el mejor tratamiento, cuánto tiempo deben permanecer las prótesis y cuando está indicado un control, entre otras características.
ObjetivoDeterminar la eficacia del tratamiento endoscópico mediante colangiopancreatografía retrógrada endoscópica (CPRE) con esfinterectomía y colocación de prótesis plástica durante 8 semanas para el tratamiento de las fugas biliares agudas poscolecistectomía.
MétodosDespués de la aprobación por el comité de ética y firma de un consentimiento informado, se realizó un estudio prospectivo monocéntrico en pacientes consecutivos encaminados a nuestra institución con fugas biliares a partir de enero de 2012 a diciembre de 2013. Una fuga biliar aguda se definió como la presencia de un bilioma durante los 15 días posterior a la colecistectomía. Bilioma se define como una colección encapsulada de bilis fuera del árbol biliar que por lo general aparece tras una laceración en la vía biliar.
Los criterios de inclusión fueron: presencia de bilioma demostrado mediante un examen imaginológico y la aceptación para participar.
Los criterios de exclusión fueron: edad<18 años; embarazo, coagulopatía, los pacientes con la CPRE previamente realizada con o sin esfinterectomía y cirugía gástrica previa.
Los pacientes fueron sometidos a CPRE con esfinterectomía y colocación de prótesis plástica. La lesión biliar se clasificó de acuerdo con la clasificación de Neuhaus y según el gasto en alto y bajo. La prótesis fue retirada después de 8 semanas después del tratamiento inicial para determinar el cierre de la fuga.
Se utilizó duodenoscopio Pentax ED 3670TK con canal de 4.8mm, con procesador EPKi; la esfinterectomía se realizó con el uso de la unidad electroquirúrgica ERBE ICC 200 y se utilizaron prótesis plásticas (Percuflex Biliary) de Boston Scientific de 10french×10cm en todos los casos.
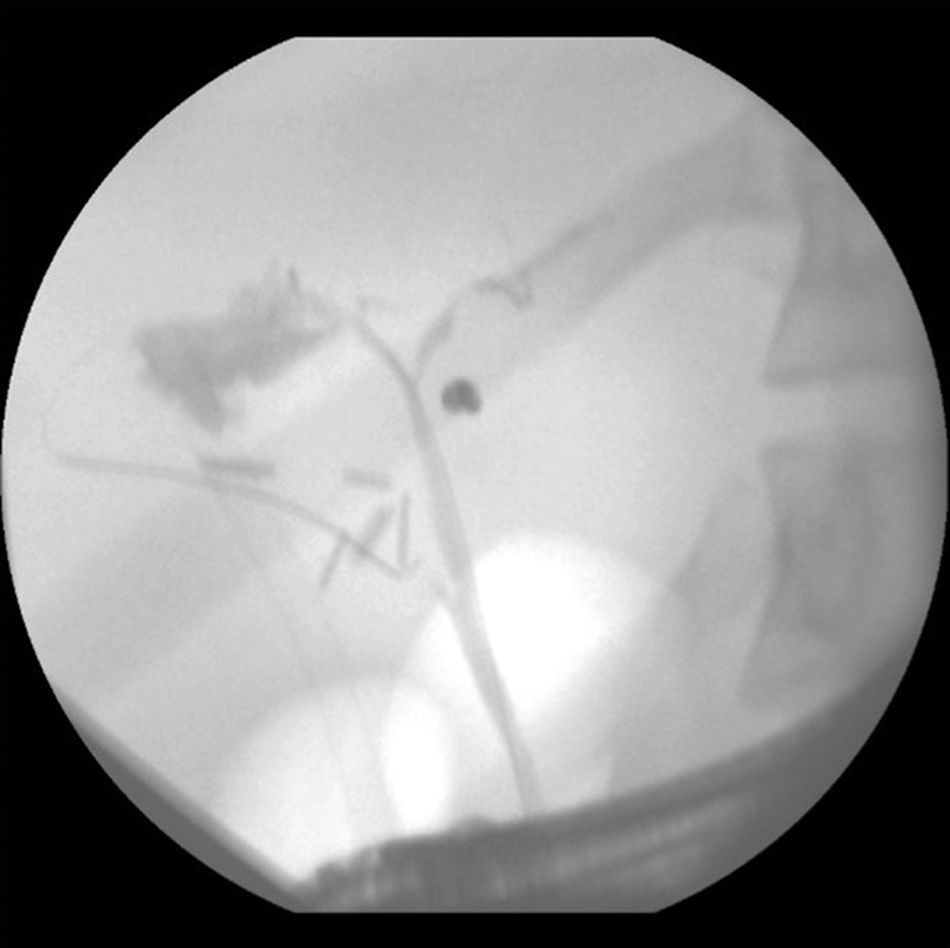
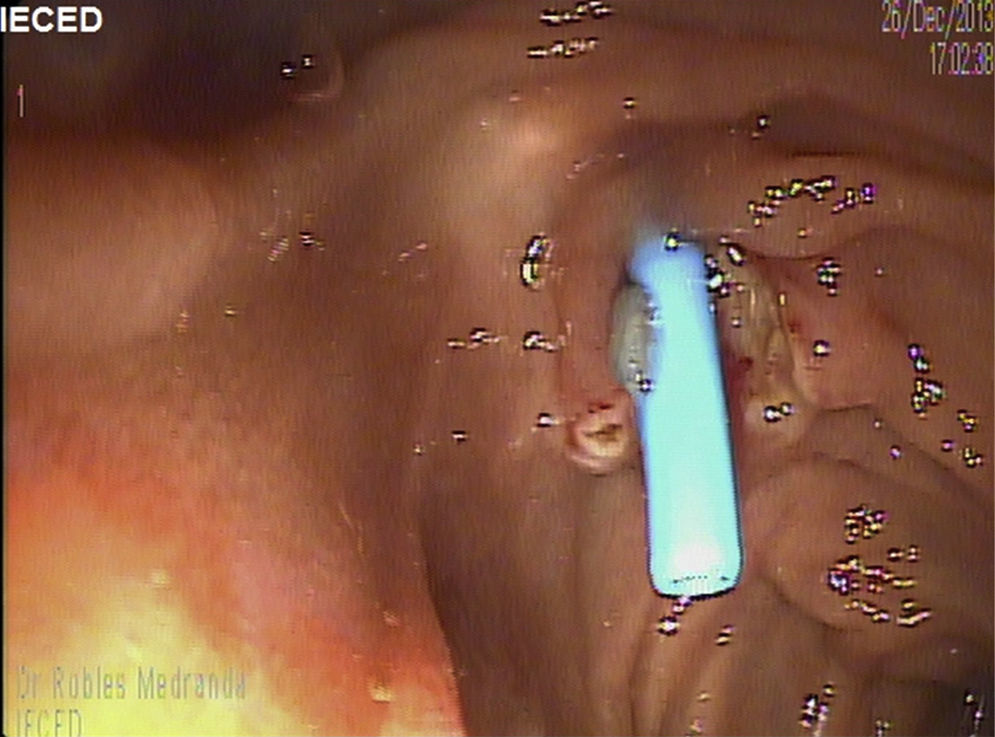
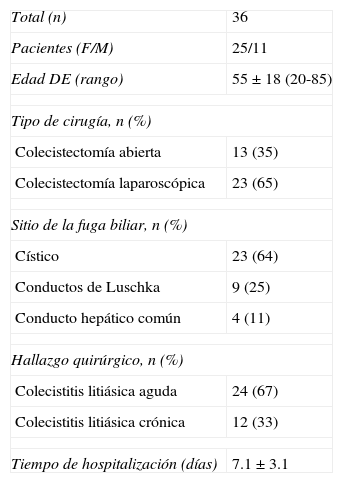
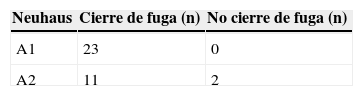
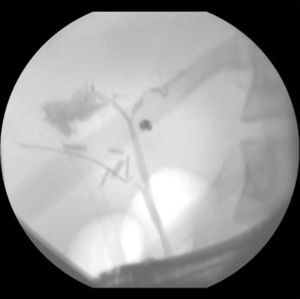
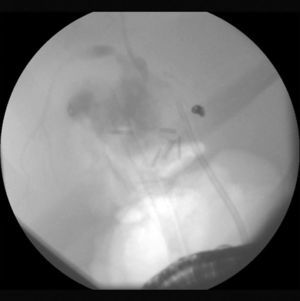
ResultadosTreinta y seis pacientes consecutivos con bilioma fueron incluidos. La media de edad fue de 55±18 años de edad (rango: 20-85), siendo 11 varones (31%) y 25 mujeres (69%). El tipo de intervención quirúrgica fue: colecistectomía abierta en el 35% (n=13) de los casos y laparoscópica en el 65% (n=23). Los hallazgos posquirúrgicos fueron colecistitis crónica litiásica en el 67% (n=24), colecistitis aguda litiásica en el 33% (n=12). La fuga se detectó en el conducto cístico en 23 pacientes (64%), conductos de Luschka en 9 pacientes (25%) y en el conducto hepático en 4 pacientes (11%) (tabla 1). Se presenta una imagen de colangiografía y duodenoscopia obtenida por CPRE de un paciente con fuga biliar en el conducto hepático derecho con la colocación de prótesis plástica (figs. 1–3)
Datos demográficos, tipo de cirugía, sitio de fuga biliar, hallazgo quirúrgico y tiempo de hospitalización de las fugas biliares poscolecistectomía
| Total (n) | 36 |
| Pacientes (F/M) | 25/11 |
| Edad DE (rango) | 55±18 (20-85) |
| Tipo de cirugía, n (%) | |
| Colecistectomía abierta | 13 (35) |
| Colecistectomía laparoscópica | 23 (65) |
| Sitio de la fuga biliar, n (%) | |
| Cístico | 23 (64) |
| Conductos de Luschka | 9 (25) |
| Conducto hepático común | 4 (11) |
| Hallazgo quirúrgico, n (%) | |
| Colecistitis litiásica aguda | 24 (67) |
| Colecistitis litiásica crónica | 12 (33) |
| Tiempo de hospitalización (días) | 7.1±3.1 |
Según la clasificación de Neuhaus, las fugas fueron de tipo A1 en el 64% de los casos (n=23) y A2 en el 36% (n=13). Diez fugas fueron de alto gasto y 26 de bajo gasto, según la clasificación de Sandha. Se evidenció litiasis coledociana en el 14% de los casos (n=5), en uno de ellos no se cerró la fuga biliar (tabla 2).
Finalmente se realizó un análisis univariado utilizando test de Fisher, OR, IC y se consideró la p con un valor de<0.05 como significativamente estadística, sobre el tipo de gasto de la fuga, ubicación de la fuga según la clasificación de Neuhaus y la presencia de litiasis coledociana para relacionarla con el cierre o no de la fuga.
El alto gasto de la fuga se constituye como un factor de riesgo para el no cierre de la misma, sin embargo no se encontró diferencia significativamente estadística: OR: 2.7 (IC: 0.067-116.7) (p=0.48) (tabla 3).
Se evidenció que las fugas Neuhaus A1 tienen mayor éxito de cierre –RR: 1.1 (0.961-1.182)– que las fugas A2, sin ser significativamente estadístico (p=0.12) (tabla 4).
La litiasis coledociana presente en 5/36 pacientes en el momento del diagnóstico de la fuga, actuó como un factor de riesgo –OR: 7.5 (IC:0.163-363.84), pero sin diferencia estadística significativa (p=0,26) (tabla 5).
El tratamiento endoscópico fue realizado con éxito en el 100% de los casos; no se observaron complicaciones después de la intervención.
Después de 8 semanas se observó una buena respuesta, interpretándose como el cierre de la fuga en 34/36 pacientes (95%), 2/36 pacientes (5%) requirieron tratamiento quirúrgico debido a la persistencia de la fuga y uno de estos 2 últimos (3%) requirió además drenaje percutáneo por radiología. La duración de la hospitalización fue de 7.1±3.1 días.
DiscusiónLas fugas biliares constituyen una complicación poco común, pero costosa, de la cirugía de la vesícula biliar. Se pueden presentar de forma temprana, manifestándose como un bilioma, o de forma tardía con ictericia y/o colangitis; en la actualidad varios resultados han sido reportados por radiólogos, endoscopistas y cirujanos, sin embargo se continúa debatiendo sobre el tiempo y tipo de intervención ideal, el uso y cantidad de prótesis, además del tiempo de colocación de la misma. Esto motivó la realización de este estudio para tratar de obtener un óptimo resultado, pero sobre todo esclarecer el tiempo necesario para el cierre de la fuga a través del uso de prótesis por CPRE, punto que es muy debatido en la literatura ya que solo está basado en estudios retrospectivos7.
En nuestra serie prospectiva nosotros observamos que 8 semanas, a pesar del tratamiento, no fueron eficaces en un caso de fuga biliar de alto gasto y uno de bajo gasto, ambas de tipo A2 de la clasificación de Neuhaus, que representó en nuestra serie el 5% de los casos, siendo posible recuperar y solucionar el problema con técnicas combinadas o con utilización de prótesis metálicas totalmente cubiertas.
Las fugas biliares pueden ubicarse en varios sitios del árbol biliar, siendo el más común el conducto cístico, además de los ductos de Luschka que son pequeños ductos biliares de 1-2mm de diámetro que usualmente se originan en el lóbulo hepático derecho y terminan en el centro o periferia de la vesícula biliar, y se consideran que están presentes en el 20-50% de la población8; en nuestro estudio fue el segundo sitio más común de fuga biliar.
Múltiples clasificaciones de las lesiones de las vías biliares han sido descritas por varios autores entre ellos Bismuth, McMahon, Strasberg, Csendes, Neuhaus, Stewart Way, entre otros9, además de sociedades que proponen un sistema de nominación de acuerdo a varios parámetros como las clasificación ATOM de la Sociedad Europea de Cirugía Endoscópica, que propone incluir varias categorías como anatomía, tiempo, mecanismo de las características de la lesión biliar10, por lo que hasta el momento no se cuenta con un consenso único; nuestro estudio consideró la clasificación de Neuhaus para dividir las fugas poscolecistectomía solo teniendo en cuenta el tipo A, ya que el resto de tipos (B, C, D, E) incluyen oclusiones, secciones, transecciones entre otras.
Neuhaus considera de tipo A1 aquella fuga que se ubica en el conducto cístico y de tipo A2 aquella fuga del resto del árbol biliar. Nuestro estudio, al igual que otros datos previos, sitúa a la fuga del cístico como la ubicación más común. Además evidenciamos que las fugas Neuhaus A1 tienen mayor éxito de cierre RR: 1.1 (0.961-1.182) que las fugas A2, sin ser significativamente estadístico (p=0.12), probablemente relacionado con el número de nuestros pacientes; sin embargo Tewani et al. en una cohorte retrospectiva demuestran que las fugas ubicadas en el cístico y ductos de Luschka son 3.3 veces más susceptible de éxito endoscópico y de requerir menos intervenciones que las ubicadas en otros sitios anatómicos11.
Sandha et al. también clasificaron las fugas biliares de acuerdo al gasto (las de alto gasto son aquellas que se evidencian antes de la opacificación intrahepática, y las de bajo gasto aquellas que se evidencian solo después de la opacificación de los conductos biliares intrahepáticos con medio de contraste), además de proponer que en las de bajo gasto recomiendan solo esfinterectomía y control ambulatorio y en las de alto gasto esfinterectomía con colocación de prótesis con control entre las 4 y 6 semanas, aclarando que en ambos tipos de fugas los litos deben ser retirados12. Nosotros utilizamos esa clasificación también en este estudio; cabe recalcar que en el estudio de Sandha et al. de los 75 pacientes que fueron sometidos solo a esfinterectomía, el tratamiento fue eficaz en el 91% (n=68), mientras que los 7 restantes, 6 (85%) requirieron la colocación de prótesis plástica y un paciente (15%) requirió cirugía, por lo que planteamos la hipótesis de que esta clasificación y recomendación podría tener limitaciones tales como el hecho de que la opacificación de los conductos intrahepáticos podría depender de varios factores como la presión de la inyección de contraste, el grado de dilatación de la vía biliar y la presencia de estenosis o litos de gran tamaño que enlentecen el paso del medio de contraste; por este motivo decidimos realizar un análisis univariado sobre el grado de la fuga y el cierre o no de la misma y notamos que el alto gasto de la fuga a pesar de ser un factor de riesgo no tiene diferencia significativamente estadística con respecto a las de bajo gasto –OR: 2.7 (IC: 0.067-116.7) (p=0.48).
La coledocolitiasis en el momento del diagnóstico de la fuga biliar es un hallazgo variable durante la realización de la CPRE; en un estudio prospectivo realizado por Carvallo et al. lo evidenciaron en el 40% de los casos13; en nuestro estudio fue en el 14% de los casos, y además evidenciamos que la litiasis coledociana en el momento del diagnóstico de la fuga podría ser un factor de riesgo para falla de cierre de fuga –OR: 7.5 (IC: 0.163-363.84), pero nuestro estudio no evidenció diferencia significativamente estadística (p=0.26), probablemente por el número de pacientes.
En cuanto al tamaño de la prótesis biliar, un estudio prospectivo y comparativo realizado por Katsinelos et al. demostraron que el tamaño de la prótesis (7 o 10french) no afecta el resultado endoscópico, sin embargo en 2 casos del grupo en el que se utilizó 7french la prótesis tuvo que ser sustituida por prótesis de 10french por persistencia de la fuga14; en nuestro estudio se decidió utilizar solamente prótesis de 10french-10cm, con la finalidad de obtener resultados uniformes.
Kaffes et al. en un estudio retrospectivo concluyen que la colocación de una prótesis plástica sola es superior a la esfinterectomía sola en pacientes portadores de una fuga biliar poscolecistectomía15; este dato nos permitió tomar la decisión de que en el diseño del estudio se tomen 2 medidas terapéuticas en conjunto (esfinterectomía+prótesis), para valorar si podríamos obtener mejores resultados; y de hecho fue así, puesto que el cierre de la fuga se obtuvo en el 95% de los pacientes.
Como limitaciones a nuestro estudio tenemos el número de pacientes, lo que probablemente influyó en la significación estadística; sin embargo, obtuvimos datos interesantes en cuanto a ciertos factores que pueden influir en el cierre o no de las fugas biliares.
ConclusiónLa CPRE asociada con esfinterectomía y colocación de prótesis plástica es eficaz para corregir fugas biliares agudas en el 95% de los casos. Factores como el gasto de la fuga, ubicación de la fuga y presencia de coledocolitiasis no influyen directamente en el cierre o no de la fuga. Cabe mencionar que la persistencia de la fuga podría ocurrir en el 5% de los pacientes después de 8 semanas y se necesita un tratamiento adicional quirúrgico y/o radiológico. El tiempo podría verse influido por factores como el tipo de lesión y el tipo de gasto de la fuga biliar. En la actualidad, esta complicación continúa siendo de manejo multidisciplinario.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses referente a esta publicación.