La nutrición parenteral (NP) es una parte integral del tratamiento médico de aquellos pacientes que no tienen un tracto gastrointestinal funcionante o accesible. En este trabajo se describen las características clínicas de los pacientes que han recibido NP en un hospital de 420 camas desde 2009 hasta 2011. Además, se evaluaron los parámetros nutricionales al inicio y fin de la NP, y se analizaron las complicaciones asociadas.
Material y métodosEstudio observacional retrospectivo de los episodios de NP en mayores de 18 años seguidos por la Unidad de Nutrición del Hospital Universitario de Guadalajara. Se recogieron: datos epidemiológicos y clínicos, número y tipo de vías empleadas, datos antropométricos, datos analíticos, número de días con NP, causa de la retirada, aporte calórico, prevalencia de flebitis, complicaciones metabólicas (hipertrigliceridemia, alteraciones en las pruebas de función hepática, hiperglucemia y síndrome de realimentación) y prevalencia de bacteriemia asociada a catéter venoso central (BAC).
ResultadosSe registraron 312 episodios de NP. La indicación inmediata fue íleo posquirúrgico en el 53,8% de los episodios. Se produjo una mejoría estadísticamente significativa de todos los parámetros analíticos que se evaluaron (albúmina, prealbúmina, proteína transportadora de retinol, transferrina, colesterol y linfocitos). El aporte calórico (Kcal por kg de peso) fue de 25,1±6,6. En el 16,3% de los episodios no se registró ninguna complicación metabólica y la hiperglucemia fue la complicación más frecuente (79,8%). Se registraron 10 casos de flebitis (32,2%) y 30 episodios de BAC (8,7%). La tasa de BAC fue de 8,1 casos por 1.000 días de utilización de catéter para NP.
DiscusiónAunque la NP es una técnica de soporte nutricional eficaz, se asocia a complicaciones de distinta gravedad. Por ello, su empleo debe ajustarse a las indicaciones aceptadas en las principales guías de práctica clínica y requiere de una monitorización exhaustiva por parte de profesionales expertos.
Parenteral nutrition (PN) is an integral part of medical management of patients who do not have a functioning or accessible gastrointestinal tract. This paper discusses the clinical characteristics of patients receiving PN in a 420-bed hospital from 2009 to 2011. In addition, nutritional parameters were assessed at the start and end of PN and associated complications were analyzed.
Material and methodsretrospective, observational study of PN episodes in adults conducted at the Nutrition Unit of Hospital Universitario de Guadalajara. Variables collected included epidemiological and clinical data, number and type of routes used, anthropometric data, analytical data, number of days on PN, reason for withdrawal, caloric provision, prevalence of phlebitis, metabolic complications (hypertriglyceridemia, abnormal liver function tests, hyperglycemia, and refeeding syndrome), and prevalence of bacteremia associated with central venous catheter (BAC).
ResultsThere were 312 episodes of PN. The immediate indication was postoperative ileus in 53.8% of the episodes. There was a statistically significant improvement in all analytical parameters assessed (albumin, prealbumin, retinol binding protein, transferrin, cholesterol, and lymphocytes). Caloric provision (kcal per kg) was 25.1±6.6. No metabolic complication occurred in 16.3% of the episodes, and hyperglycemia was the most common complication (79.8%). There were 10 cases of phlebitis (32.2%) and 30 episodes of BAC (8.7%). Bacteriemia rate was 8.1 per 1000 days of PN.
DiscussionAlthough PN is an effective nutritional support technique, it is associated with complications of varying severity. Use of PN should therefore comply with the instructions accepted in the main clinical practice guidelines and requires careful monitoring by experienced professionals.
La desnutrición hospitalaria es un problema de salud pública altamente prevalente que afecta al 30-50% de los pacientes ingresados de todas las edades, tanto por causas médicas como quirúrgicas, y que además aumenta a medida que se prolonga la estancia hospitalaria1-3. Recientemente, el estudio PREDYCES ha puesto de manifiesto que la prevalencia de desnutrición hospitalaria en España utilizando como método de cribado el Nutritional Risk Screening Test (NRS-2002®) es del 23,7% y que la edad (sujetos mayores de 70 años), el sexo femenino, la presencia de enfermedad oncológica, diabetes mellitus asociada y disfagia, y la polimedicación son los principales factores asociados a la presencia de desnutrición hospitalaria4.
De forma simple, se puede definir la desnutrición como la situación clínica provocada por un déficit de nutrientes, ya sea por ingesta inadecuada, por aumento de las pérdidas o por aumento de los requerimientos. Sin embargo, dado que no existen parámetros simples para definir la desnutrición, para su diagnóstico se recomienda la identificación de al menos 2 de los siguientes parámetros clínicos5: ingesta energética insuficiente, pérdida de peso, pérdida de masa muscular, pérdida de tejido celular subcutáneo, presencia de edemas que pueden enmascarar una pérdida de peso asociada y alteración funcional medida mediante la pérdida de fuerza en el apretón de manos.
Las causas de desnutrición hospitalaria son múltiples: anorexia causada por el propio proceso de base, síntomas digestivos, procedimientos terapéuticos, tratamientos farmacológicos y en muchas ocasiones por el propio desinterés que existe entre el personal sanitario de estudiar el estado nutricional de los pacientes ingresados6, a pesar de que la desnutrición hospitalaria está asociada a un incremento de la morbimortalidad, de la estancia media hospitalaria y del coste sanitario7.
La nutrición parenteral (NP) consiste en la administración de nutrientes de forma directa al torrente circulatorio. Esta técnica de soporte nutricional (SN) comenzó a utilizarse en pacientes con fístulas gastrointestinales, pero paulatinamente su uso se ha ido ampliando a numerosas indicaciones, como síndrome de intestino corto, obstrucción intestinal, cirugía abdominal, enfermedad inflamatoria intestinal, etc.8, de tal forma que hoy en día ha adquirido gran relevancia en el curso de la atención hospitalaria de muchas enfermedades y actualmente es una parte integral del tratamiento médico de aquellos pacientes que no tienen un tracto gastrointestinal funcionante o accesible, o bien en los que es imposible mantener un adecuado estado nutricional con alimentación natural y enteral.
Esta modalidad de apoyo nutricional requiere equipos multidisciplinares compuestos por clínicos, farmacéuticos y enfermeras para garantizar el éxito terapéutico. No debe olvidarse que es una técnica de alimentación artificial que puede dar lugar a numerosas complicaciones de distinta gravedad (infecciosas, metabólicas, tromboembólicas y mecánicas asociadas a la inserción de catéter central)9. Por ello, es necesaria una selección adecuada de los pacientes que realmente se van a beneficiar de este tipo de SN.
El objetivo del presente trabajo es, por un lado, evaluar las características clínicas de los pacientes que han recibido SN con NP total o parcial en el Hospital Universitario de Guadalajara (420 camas) durante los años 2009, 2010 y 2011 y, por otro, valorar la evolución de los parámetros nutricionales y analizar la presencia de complicaciones tanto metabólicas como infecciosas asociadas.
Material y métodosEstudio observacional retrospectivo de los episodios de NP en pacientes mayores de 18 años que fueron seguidos de forma completa por la Unidad de Nutrición o de forma parcial por dicha Unidad y otros servicios hospitalarios (fundamentalmente, sujetos que a lo largo de la evolución requirieron ingreso en la Unidad de Cuidados Intensivos) del Hospital Universitario de Guadalajara durante los años 2009-2011. Se excluyeron del estudio aquellos episodios en los que no se cumplían las anteriores características (en un caso por tratarse de un paciente menor de 18 años y en otros 2 casos por tratarse de pacientes en los que se continuó el SN con NP domiciliaria). El SN con NP en todos los casos comenzó en las primeras 24 h tras su prescripción. En todos los casos, el cálculo de los requerimientos energéticos se realizó utilizando la ecuación de Harris-Benedict multiplicada por los factores de corrección de Long. En los sujetos con obesidad, definida por un índice de masa corporal (IMC) ≥ 30kg/m2, se empleó el peso ajustado en vez del peso real (peso ideal + 0,25 [peso real-peso ideal]). Para el cálculo del peso ideal se utilizó la siguiente fórmula: varones: 22×talla2 (en metros); mujeres: 21×talla2 (en metros).
De los pacientes. se analizaron los siguientes datos durante el seguimiento por la Unidad de Nutrición:
- 1.
Datos epidemiológicos y clínicos: edad, sexo, servicio peticionario, patología de base e indicación inmediata del SN con NP.
- 2.
Número y tipo de vías empleadas.
- 3.
Datos antropométricos: peso e IMC al inicio y al final del SN con NP. Estos datos se obtuvieron en todos los episodios en las 24 h previas o las 48 h posteriores al inicio y finalización del SN con NP. Para obtener el peso de los sujetos, se utilizó una báscula de precisión en todos los casos. La medición de la estatura se realizó con los sujetos de espaldas al tallímetro de la misma báscula. En ningún caso se emplearon fórmulas de estimación del peso y la talla. Se calculó el IMC como el peso (kg)/talla (m) al cuadrado. En aquellos pacientes en los que resultó imposible la obtención de estos datos, se emplearon el peso y la talla referida por los propios pacientes para el cálculo de los requerimientos energéticos.
- 4.
Datos analíticos: determinación de albúmina, prealbúmina, proteína transportadora del retinol (PTR), transferrina, colesterol total y linfocitos al inicio y al final del SN con NP. Al igual que en el caso de los parámetros antropométricos, estos datos se obtuvieron en todos los episodios en las 24 h previas o las 48 h posteriores al inicio y finalización del SN con NP. No obstante, a lo largo del seguimiento, estos parámetros analíticos se determinaron también de forma semanal para realizar una evaluación periódica de los sujetos con NP. También se determinaron, al menos semanalmente, la concentración de triglicéridos y de alanino aminotransferasa (ALT), aspartato amino transferasa (AST), fosfatasa alcalina (FA), gamma glutamiltransferasa (GGT) y bilirrubina total, aunque esta periodicidad se modificó en función de la afección y evolución de los pacientes.
- 5.
Número de días de SN con NP seguidos por la Unidad de Nutrición: se analizó así mismo el número de episodios de NP que habían presentado < 5 días.
- 6.
Causa de la retirada de la NP.
- 7.
Aporte calórico administrado: se expresó como Kcal totales por día y como Kcal totales por kg de peso. Se empleó el peso al inicio del SN con NP para su cálculo.
- 8.
Prevalencia de flebitis en los pacientes que recibieron NP por catéter venoso periférico (CVP): se definió flebitis como la presencia de induración o eritema con calor y dolor en el punto de entrada y a veces visible en el trayecto del catéter.
- 9.
Complicaciones metabólicas: se analizó la presencia de hipertrigliceridemia, alteraciones en las pruebas de función hepática, hiperglucemia y síndrome de realimentación (SR) durante el seguimiento de los pacientes por parte de la Unidad de Nutrición.
Se definió hipertrigliceridemia como concentraciones plasmáticas de triglicéridos ≥ 250mg/dl tras el inicio del SN con NP.
Se definió alteración de las pruebas de función hepática como la elevación 2 veces por encima del límite alto de la normalidad de al menos 2 de los siguientes parámetros: ALT (0-53 U/l), AST (10-40 U/l), FA (25-180 U/l), GGT (10-36 U/L) o bilirrubina total (0,1-1,2mg/dl) tras el inicio del SN con NP.
Se definió hiperglucemia como la determinación de alguna glucemia capilar ≥ 140mg/dl tras el inicio de SN con NP en sujetos sin diabetes mellitus (DM) y ≥ 180mg/dl en sujetos con DM. Se consideró DM como constancia documentada de presentar DM y/o tratamiento previo al ingreso con insulina o antidiabéticos orales. Para el diagnóstico de hiperglucemia, se realizaron determinaciones de glucemia capilar cada 6 h en todos los sujetos que recibieron SN con NP.
El diagnóstico de sospecha de SR se realizó en aquellos casos en los que se evidenció hipofosfatemia severa, hipopotasemia, hipomagnesemia, edemas asociados y alteraciones del metabolismo hidrocarbonado tras el inicio de SN con NP.
- 10.
Prevalencia de bacteriemia asociada a catéter (BAC) en los pacientes que recibieron NP por catéter venoso central (CVC) durante el seguimiento por parte de la Unidad de Nutrición. Se definió BAC10:
- –
Tras la retirada del catéter: aislamiento del mismo microorganismo en un hemocultivo extraído de vena periférica y en un cultivo cuantitativo o semicuantitativo de un segmento del catéter en un paciente con síntomas de bacteriemia y sin otro foco aparente de infección.
- –
Sin retirada del catéter: episodio de sepsis sin otro foco aparente en el que se aísla el mismo microorganismo en hemocultivos simultáneos cuantitativos con una proporción superior o igual a 5:1 en las muestras extraídas a través del catéter con respecto a la obtenida por venopunción.
- –
Se calculó la tasa de BAC como el número de episodios por 1.000/total de días de utilización del catéter para NP.
En el presente trabajo no se recogieron otro tipo de complicaciones asociadas al empleo de CVC, como trombosis, neumotórax, pérdida accidental o malposición.
Análisis estadísticoSe realizó un análisis estadístico de los datos utilizando el programa SPSS 15.0 para Windows. Las variables cuantitativas se expresaron como media±desviación estándar y las variables cualitativas como porcentajes. Se utilizaron la prueba de la t de Student para muestras pareadas y la t de Student para muestras independientes para comparar variables cuantitativas. Se aplicó la prueba de ANOVA para la comparación de múltiples variables entre los grupos de pacientes con y sin BAC. Un valor de p<0,05 se consideró como estadísticamente significativo.
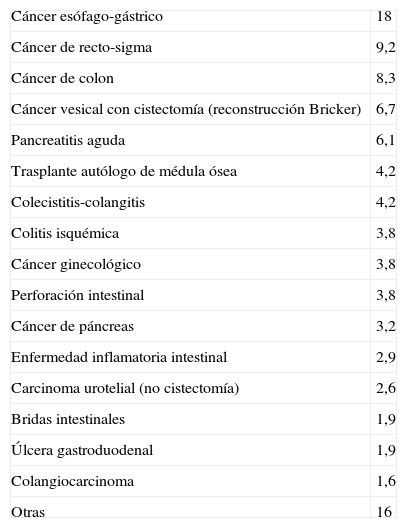
ResultadosSe analizaron un total de 312 episodios: 133 en el año 2009 (42,6%), 114 en el año 2010 (36,5%) y 65 en el año 2011 (20,8%). La edad media fue de 66,3±16,2 años, siendo el 60,6% varones. El proceso de base de los pacientes que precisaron SN con NP fue enfermedad oncológica digestiva en el 41,6% de los episodios (proximal 23,7%; distal 17,9%), afección abdominal no oncológica en el 36,9%, enfermedad oncológica no digestiva en el 18,6% y otras en el 2,9% (tabla 1). La indicación inmediata que motivó el SN con NP fue íleo posquirúrgico en el 53,8% de los episodios, obstrucción intestinal en el 14,1%, íleo no quirúrgico en el 12,5%, fístula intestinal en el 4,8%, mucositis severa o intolerancia a la nutrición enteral (NE) en el 3,8% de los casos, hemorragia digestiva (alta y baja) en el 2,8% y otros en el 8,2%. Por otro lado, el servicio peticionario fue en el 58% de los episodios Cirugía General, mientras que Digestivo lo fue en el 9,9%, Urología en el 9,1%, Medicina Interna en el 5,1%, Oncología en el 4,8%, Hematología en el 4,2% y otros servicios en el 8,9% de los casos.
Enfermedad de base específica (%) de los pacientes que precisaron SN con NP durante los años 2009-2011 en el Hospital Universitario de Guadalajara
| Cáncer esófago-gástrico | 18 |
| Cáncer de recto-sigma | 9,2 |
| Cáncer de colon | 8,3 |
| Cáncer vesical con cistectomía (reconstrucción Bricker) | 6,7 |
| Pancreatitis aguda | 6,1 |
| Trasplante autólogo de médula ósea | 4,2 |
| Colecistitis-colangitis | 4,2 |
| Colitis isquémica | 3,8 |
| Cáncer ginecológico | 3,8 |
| Perforación intestinal | 3,8 |
| Cáncer de páncreas | 3,2 |
| Enfermedad inflamatoria intestinal | 2,9 |
| Carcinoma urotelial (no cistectomía) | 2,6 |
| Bridas intestinales | 1,9 |
| Úlcera gastroduodenal | 1,9 |
| Colangiocarcinoma | 1,6 |
| Otras | 16 |
Se precisó un total de 376 vías. En 55 episodios (17,6%), se precisó más de una vía para la administración de NP. El 91,7% de ellos fueron CVC (yugular 41,4%, subclavia 39,7%; Port-a-cath 4,3%, Hickman 3,7%, CVC de inserción periférica [PICC] 2,1% y femoral 0,5%). El 8,2% fue CVP.
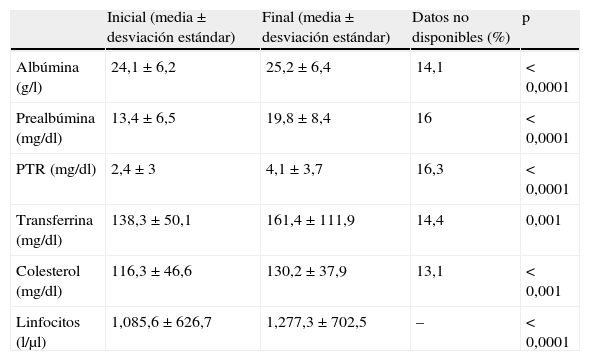
El peso (kg) inicial vs. final fue de 67,8±14,7 vs. 67,6±13. Por otro lado, el IMC (kg/m2) inicial vs. final fue de 25,9±5,3 vs. 25,8±5,4. Para los 2 parámetros, faltaban datos en el 35,6% de los episodios y no se obtuvieron diferencias estadísticamente significativas. La evolución analítica de los principales parámetros nutricionales al inicio y al final del SN con NP se muestra en la tabla 2.
Evolución analítica (media±desviación estándar) de los pacientes que recibieron SN con NP durante los años 2009-2011 en el Hospital Universitario de Guadalajara
| Inicial (media ± desviación estándar) | Final (media ± desviación estándar) | Datos no disponibles (%) | p | |
| Albúmina (g/l) | 24,1 ± 6,2 | 25,2 ± 6,4 | 14,1 | < 0,0001 |
| Prealbúmina (mg/dl) | 13,4 ± 6,5 | 19,8 ± 8,4 | 16 | < 0,0001 |
| PTR (mg/dl) | 2,4 ± 3 | 4,1 ± 3,7 | 16,3 | < 0,0001 |
| Transferrina (mg/dl) | 138,3 ± 50,1 | 161,4 ± 111,9 | 14,4 | 0,001 |
| Colesterol (mg/dl) | 116,3 ± 46,6 | 130,2 ± 37,9 | 13,1 | < 0,001 |
| Linfocitos (l/μl) | 1,085,6 ± 626,7 | 1,277,3 ± 702,5 | – | < 0,0001 |
PTR: proteína transportadora del retinol.
El número de días de SN con NP fue de 11,9±12,1, mientras que los días totales de SN fueron 3.711. En un 86,2% de los episodios la duración del SN fue de más de 5 días. La causa de la retirada del SN con NP fue, en la mayoría de los episodios, por tolerancia, bien oral, en el 79,1%, o bien con NE, en el 8% de los episodios. Otras causas más infrecuentes de retirada del SN fueron suspensión de las medidas terapéuticas en el 7,4% de los casos, defunción en el 4,5% y traslado a otros centros en 1% de los episodios.
El aporte calórico fue de 1652±213,1 Kcal totales por día y 25,1±6,6 Kcal totales por kg de peso.
Respecto a las complicaciones metabólicas (tabla 3), en el 16,3% de los episodios no se registró ninguna. La complicación más frecuente fue la hiperglucemia, que se registró en el 79,8% de los episodios. El 19,6% de los sujetos presentaban DM y, de ellos, el 97,7% presentó hiperglucemia. En los sujetos sin DM (80,4%), el 77,6% presentó así mismo hiperglucemia durante el SN con NP. El aporte calórico en los episodios en los que no se registró hiperglucemia vs. aquellos en los que apareció esta complicación (con y sin DM asociada) fue de 26,8±7,1 vs. 24,9±6,5 Kcal por kg de peso (p>0,05). En un 17,4% se registró hipertrigliceridemia, mientras que la alteración de las pruebas hepáticas fue menos frecuente y se evidenció en el 14,5% de los casos. El aporte calórico en los episodios en los que no apareció hipertrigliceridemia vs. aquellos en los que se registró esta complicación fue de 25±6,5 vs. 25,5±7,2 Kcal por kg de peso (p>0,05). Por último, el aporte calórico en los episodios en los que se registró alteración de las pruebas de función hepática vs. aquellos episodios en los que se apareció esta complicación fue de 25±6,4 vs. 25,9±8,1 Kcal por kg de peso (p>0,05). En ningún episodio se sospechó la presencia de SR. En el 23,7% de los episodios se registró más de una complicación metabólica asociada.
Complicaciones metabólicas (%) de los pacientes que precisaron SN con NP durante los años 2009-2011 en el Hospital Universitario de Guadalajara
| Ninguna | 16,3 |
| Una complicación | 60 |
| 2 complicaciones | 19,5 |
| 3 complicaciones | 4,2 |
| Hiperglucemia | 79,8 |
| Hiperglucemia en sujetos con DM | 97,7 |
| Hiperglucemia en sujetos sin DM | 77,6 |
| Hipertrigliceridemia | 17,4 |
| Alteración de las pruebas hepáticas | 14,5 |
En cuanto a las complicaciones infecciosas, se registraron 10 flebitis (32,2%) en los episodios en los que se empleó un CVP. Por otro lado, se registraron 30 episodios de BAC (8,7%): 21 episodios (6,1%) por gérmenes grampositivos, 8 episodios (2,3%) por levaduras (Cándida spp.) y un episodio (0,3%) por gérmenes gramnegativos (Pseudomona aeruginosa). Los gérmenes grampositivos implicados fueron Stapthylococcus epidermidis (3,5%), Staphylococcus hominis (0,9%), Enterococcus faecalis (0,9%), Enterococcus faecium (0,6%) y Staphylococcus aureus (0,3%). La tasa de BAC fue de 8,1 casos por 1.000 días de utilización de catéter para NP. Desde un punto de vista estadístico, el número de días de SN con NP fue el único factor que se asoció al aumento de BAC (días de NP en los episodios sin BAC: 11,3±11,5 vs. días de NP en episodios con BAC: 17,3±15,7; p=0,009). No se obtuvo una relación estadísticamente significativa con el tipo de CVC, parámetros nutricionales iniciales, enfermedad de base, presencia de hiperglucemia, aporte calórico ni con el Servicio Hospitalario en el que estaban ingresados los pacientes. Las vías implicadas en los episodios de BAC fueron subclavia (4,9%), yugular (3,2%), Port-a-cath (0,3%) e Hickman (0,3%).
DiscusiónLa nutrición clínica hospitalaria es una disciplina médica relativamente joven que atiende los cuidados integrales relacionados con la prevención de la desnutrición y el SN de los pacientes desnutridos. En el Hospital Universitario de Guadalajara, la Unidad de Nutrición se creó en el año 2006 y, de forma progresiva, ha conseguido realizar el seguimiento de la mayoría de los pacientes adultos que precisan SN con NP durante el ingreso hospitalario (excepto aquellos ingresados en la Unidad de Cuidados Intensivos). Llama la atención que, a lo largo de los 3 años de recogida de datos, hayan disminuido los episodios de NP. Probablemente, esto se deba al desarrollo de la NE con aparición de nuevas fórmulas y vías de abordaje, que han favorecido su uso en afecciones que clásicamente se trataban con reposo digestivo y NP.
La indicación general de NP es la imposibilidad de administrar nutrientes por vía oral o enteral por un período superior a 7-10 días en sujetos sin datos de desnutrición, o por un período de 5-7 días si el paciente presenta desnutrición. Por tanto, la indicación de la NP viene dada por su incapacidad de alimentarse por vía digestiva, no por la presencia de desnutrición asociada. En las guías de práctica clínica de la American Society for Parenteral and Enteral Nutrition (ASPEN)11, se proponen indicaciones de NP en numerosas enfermedades. En nuestra serie, la enfermedad oncológica del tubo digestivo proximal (esófago-gastro-duodenal) constituye la causa más frecuente para precisar NP, tanto prequirúrgica, como posquirúrgicamente.
Uno de los objetivos fundamentales de la terapia con NP es adecuar los requerimientos calóricos del paciente a sus necesidades reales en cada momento. Por tanto, es de gran importancia tener una estimación adecuada de las necesidades energéticas del paciente. La calorimetría indirecta y la utilización de isótopos marcados son los métodos más precisos12, pero no se ha utilizado en nuestro caso al no disponer del método ni del personal entrenado. La ecuación utilizada en el estudio es la de Harris Bendict multiplicada por los factores de corrección de Long, al tratarse de un método muy empleado en la práctica clínica habitual, asumiendo que no es del todo exacto y que puede sobreestimar las necesidades calóricas de los pacientes.
Por otro lado, en nuestro estudio se produce una mejoría estadísticamente significativa de todos los parámetros analíticos que se evaluaron (tabla 2). En los resultados, llama la atención la ausencia de datos, que supera el 15% en el caso de la prealbúmina y de la PTR. Esto se debe a que en aquellos casos en los que la suspensión del SN con NP fue la retirada de medidas terapéuticas, el traslado a otros centros hospitalarios o la defunción del paciente, no se determinaron estos parámetros al finalizar el SN.
En cuanto a las complicaciones metabólicas asociadas, como ya se ha comentado anteriormente, la hiperglucemia fue la más frecuente (79,8%). En los trabajos revisados13,14, la incidencia es muy variable y oscila entre el 26,7 y el 79,7%, en función del nivel de glucosa capilar a partir del cual se defina hiperglucemia. Al igual que la hipertrigliceridemia y la alteración de las pruebas de función hepática, la hiperglucemia es una complicación que se relaciona con el aporte calórico y la composición de la NP. Este último parámetro no fue analizado en nuestra serie y supone, por tanto, una limitación en el estudio. Sin embargo, se debe tener en cuenta que la hiperglucemia también se relaciona con otros factores, como la presencia de alteración del metabolismo hidrocarbonado previo, la enfermedad de base y el grado de estrés metabólico. Así mismo, el empleo de otros medicamentos de forma concomitante, como los glucocorticoides, diuréticos tiazídicos y de asa, antiepilépticos, agonistas adrenérgicos beta-2 y broncodilatadores derivados de xantinas, se asocia a la presencia de hiperglucemia15. Por otro lado, en nuestra serie tampoco se analizaron las necesidades insulínicas ni las pautas de tratamiento empleadas (administración por vía subcutánea, intravenosa en la NP o en perfusión continua de insulina).
La hipertrigliceridemia es otra de las complicaciones que se relaciona con el SN con NP, cuya incidencia varía en función de los trabajos revisados entre el 6 y el 38%16,17. En nuestra serie, se registró hipertrigliceridemia en el 17,4% de los episodios. La etiología de la hipertrigliceridemia en sujetos que reciben NP se debe a la alteración del aclaramiento plasmático de los lípidos, bien por una disminución de la actividad de la lipoproteinlipasa o bien por un aporte excesivo18. La insuficiencia renal, la sepsis, la pancreatitis y la administración de glucocorticoides son factores de riesgo asociados19. En cuanto a la afectación hepática asociada a NP, se han descrito alteraciones de las pruebas de función hepática en el 20-90% de los pacientes que reciben este tipo de SN20,21. En nuestra serie se encontró alteración de las pruebas de función hepática en el 14,5% de los sujetos que recibieron NP (probablemente, la incidencia sea menor por la definición empleada en la que se requería el aumento de al menos 2 parámetros). Por tanto, existe gran variabilidad en función de la propia definición que se utilice aunque parece claro que la afectación hepática es más frecuente en niños que en adultos y aumenta también cuando el SN con NP es prolongado. En las primeras semanas de uso de NP, los marcadores de colestasis que se elevan antes son la GGT y la FA, que además parecen ser los más específicos en el paciente adulto22. Esta elevación suele aparecer al inicio de la segunda semana, mientras que las transaminasas lo hacen más tarde. La posibilidad de alteración de la función hepática es mayor si existe sepsis y desnutrición asociadas23 y también en determinadas situaciones clínicas, como es la enfermedad inflamatoria intestinal24.
Por otro lado, la complicación más grave relacionada con el SN con NP es la BAC, que produce un impacto considerable en la morbimortalidad (mortalidad atribuible del 20-35%), en la prolongación de la estancia hospitalaria y en el coste sanitario25,26. Por tanto, debido a su importancia, en el año 2009, se implantó un protocolo de manejo de CVC en enfermos con NP en el que se implicó el personal sanitario del Hospital Universitario de Guadalajara, y que en el momento actual se encuentra en fase de revisión.
La incidencia de BAC descrita en la literatura oscila entre el 2,9 y el 11,3 casos por 1,000 días de empleo del CVC27, aunque se debe tener en cuenta que la NP aumenta este riesgo de forma considerable28,29. En estudios realizados en otros hospitales españoles, la tasa de BAC fue de 25 casos por 1.000 días de utilización de catéter para NP30 y de 13,1 casos por 1.000 días de CVC31. En un estudio publicado en pacientes graves ingresados en Unidades de Cuidados Intensivos32, la tasa de BAC fue de 0,44 casos por 100 días de CVC. En nuestra serie, la tasa de BAC fue de 8,1 casos por 1.000 días de utilización de CVC para NP y esta tasa probablemente sería menor si se hubieran analizado los datos en función de los días totales de CVC, como se hace en gran parte de los estudios, y no en función de los días de SN con NP, como se ha hecho en nuestro caso. Al igual que en otras series, los gérmenes grampositivos son los principales causantes de BAC33,34, aunque en nuestro caso existe un predominio de BAC por Candida spp. con respecto a los gérmenes gramnegativos. Este fenómeno se puede explicar dado que el empleo de NP es un factor de riesgo para el desarrollo de candidemias35. Al igual que en otros artículos revisados36,37, existe un aumento del riesgo de infección a medida que aumenta el número de días de SN con NP, aunque en nuestro caso no se encontró una relación estadísticamente significativa con el tipo de CVC empleados como se encuentra en otras series, en las que la vía femoral y la vía yugular tienen mayor riesgo de infección.
En resumen, la NP se asocia a complicaciones de distinta gravedad. Por este motivo, su empleo debe ajustarse a las indicaciones aceptadas en las principales guías de práctica clínica y requiere de una evaluación periódica de los pacientes por parte de personal entrenado para minimizar, en la medida de lo posible, dichas complicaciones.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.