El estado nutricional de yodo de las embarazadas es importante para el desarrollo neuronal del feto. Esta situación puede ser distinta según la zona geográfica estudiada, por lo que hemos valorado la función tiroidea y la excreción de yodo urinario en gestantes de tres provincias diferentes de una extensa comunidad autónoma.
Pacientes y métodoEstudio descriptivo, llevado a cabo en tres áreas sanitarias de Burgos, zona urbana, Ávila, zona rural y Ponferrada, zona rural valorada previamente. Se estudiaron 1.200 mujeres en el primer trimestre de la gestación, se realizo encuesta, se midieron hormonas tiroideas y contenido de yodo en orina.
ResultadosDeclararon consumir sal yodada el 40% de las embarazadas y compuestos yodados el 17%. La mediana de yoduria del grupo total fue de 121 mcg/L, con concentraciones más bajas de yodo en orina en Burgos (117 mcg/L) y Ponferrada (118 mcg/L) y mejores en Ávila (130 mcg/L). La yoduria fue inferior a 100 mcg/L en el 34% de las gestantes y presentaron niveles indetectables el 3,3%. El 69,8% de las mujeres presentaron yodurias menores de 150 mcg/L. Se constató hipotiroxinemia en un 1,1% de las gestantes y la tirotropina se encontró aumentada en un 4,7%.
ConclusionesEn la actualidad existe déficit de yodo en las embarazadas de diferentes zonas de nuestra amplia comunidad autónoma. El consumo de sal yodada y de compuestos farmacológicos de yodo no está ampliamente establecido. Es necesario suplementar el consumo de yodo en las mujeres que programen embarazo y lo antes posible en las que ya se encuentran embarazadas una vez conocida la gestación. Sería conveniente llevar a cabo estudios de otras áreas no valoradas.
Iodine nutritional status in pregnant women is important for neuronal development of the fetus, and may vary depending on the geographic area. Thyroid function and urinary iodine excretion were therefore assessed in pregnant women from three different provinces of a large Spanish autonomous community.
Patients and methodsA descriptive study was conducted in the three healthcare areas of Burgos, Avila, and Ponferrada on 1,200 women in the first trimester of pregnancy The study consisted of a survey and thyroid hormone and urinary iodine measurements.
ResultsUse of iodized salt and iodine-containing pharmacological compounds was reported by 40% and 17% of pregnant women respectively. Median urinary iodine excretion in the total group was 121 mcg/L, with lower values in Burgos (117 mcg/L) and Ponferrada (118 mcg/L) and higher levels in Avila (130 mcg/L). Urinary iodine excretion was less than 100 mcg/L in 34% of women and was undetectable in 3.3%. Excretion levels lower than 150 mcg/L were found in 69.8% of women. Low thyroxine levels were detected in 1.1%, and thyrotropin levels were increased in 4.7%.
ConclusionsIodine deficiency currently exists in pregnant women from different areas of our large autonomous community. Consumption of iodized salt and iodine-containing pharmacological compounds is not widely established. It would be of great interest to conduct studies in other geographic areas and to advise an increased iodine intake in women who plan to become pregnant and in pregnant women from the very start of pregnancy.
Es bien conocida la importancia del estado nutricional de yodo, en las mujeres durante la gestación, para el desarrollo neurológico del feto y que las necesidades de dicho oligoelemento aumentan durante este periodo de la vida1,2. Incluso un déficit leve de yodo se han relacionado con alteraciones neurocognitivas de los hijos3,4. Desde hace décadas, organismos internacionales como la OMS y UNICEF están dedicando sus esfuerzos a conseguir una adecuada yodación de las mujeres embarazadas5,6. Varios estudios epidemiológicos a nivel nacional demuestran que sigue existiendo deficiencia de yodo en las gestantes de diferentes zonas geográficas españolas7–9 y desde diferentes sociedades científicas hace años que se trabaja para erradicar dicha situación10.
En el año 92, se encontró importante déficit de yodo en escolares de la zona del Bierzo de la provincia de León11,12, y no existen estudios posteriores que se hayan llevado a cabo en población escolar.
Posteriormente el estudio publicado por nosotros en el año 2002 en embarazadas de la misma zona demostró un importante déficit de yodo9 y en el año 2009 también se daba en otra área de la comunidad13.
El objetivo del presente estudio, auspiciado por la Dirección General de Salud Pública de Castilla y León, ha sido valorar la situación nutricional de yodo de las embarazadas al inicio de la gestación. Para valorar la función tiroidea materna y el aporte hormonal al feto hemos medido las concentraciones de tiroxinemia y tirotropinemia y la excreción de yodo urinario, en mujeres en el primer trimestre del embarazo de tres áreas geográficas previamente seleccionadas por técnicos y epidemiólogos de la Junta de la Comunidad Autónoma de Castilla y León, Ávila, Burgos y Ponferrada (comarca del Bierzo), que se han tomado como representativas de una población rural (Ávila), urbana (Burgos) de la meseta y una comarca periférica, tradicionalmente de riesgo bociógeno (Ponferrada). Se determinó la yoduria en un grupo de recién nacidos de Ponferrada como indicativo de la situación final de los niños al nacimiento.
Material y métodosEstudio descriptivo y prospectivo. El diseño y estrategia del estudio fue realizado por nosotros junto al Servicio de Promoción de la Salud y con los técnicos de Dirección General de Salud Publica de La Junta de Castilla y León, con la colaboración de la Dirección General de Asistencia Sanitaria. El trabajo fue autorizado el Comité Ético.
Criterios de inclusión y protocolo de actuación: Reclutar 1.200 embarazadas en el primer trimestre de gestación, cuatrocientas de cada área. La captación se realizó a su llegada al centro de salud, las matronas realizaron la encuesta, anotando la semana de gestación, consumo de sal yodada y/o suplementos con yoduro potásico con nombre del preparado. El contenido de yoduro fue variable entre 75 y 200 mcg/g, No se recogió el tiempo que lo llevaban tomando. Tras obtener el consentimiento informado, se incluyo la determinación de tirotropina y tiroxina en el perfil de la embarazada, Las muestras de orina congeladas a −20°C fueron almacenadas y posteriormente enviadas al Hospital El Bierzo por las Servicios Territoriales de cada área, junto con las encuestas y los resultados de la analítica tiroidea.
Las concentraciones de T4L y TSH se determinaron en el hospital de referencia de cada área.
Fueron válidas 1.125 encuestas, 411 mujeres de Burgos, 403 de Ávila y 311 mujeres de Ponferrada. Se recogieron entre la semana 2 y 14 de embarazo. La media de edad fue de 31 años, con intervalo entre 15 y 44 años y desviación estándar de 5,17.
Criterios de exclusión: Se excluyeron las pacientes sabedoras de patología tiroidea previa o que estuvieran tomando hormona tiroidea, 13 mujeres.
Técnicas de laboratorio: En el caso de Burgos las determinaciones analíticas se realizaron mediante inmunoensayos de electroquimioluminiscencia en el analizador Elecsys Modular Analytics E170 de Roche (Roche Diagnostics GmbH, Mannheim, Alemania). La determinación de TSH presenta unos límites de medida de 0,005-100 mUI/mL, un coeficiente de variación de 3,2% a 7,2% para diferentes valores de TSH y el intervalo de referencia del laboratorio para la población general es de 0,3 a 5,0 mUI/L. La determinación de T4L tiene unos límites de medida de 0,023-7,77 ng/dL, un coeficiente de variación de 2,6% a 4,8% y el intervalo de referencia del laboratorio para la población general es de 0,9-1,7 ng/dL.
En el caso de Ávila las determinaciones analíticas se realizaron mediante inmunoensayos quimioluminiscentes en un analizador Advia Centaur de Siemens (Siemens Healthcare Diagnostics Inc. Tarrytown, EE. UU.). La determinación de TSH tiene unos límites de medida de 0,008-150 mUI/L, un coeficiente de variación para diferentes valores de TSH de 3,6% a 6,6% y el intervalo de referencia del laboratorio para la población general es de 0,47-6,0 mUI/L. La determinación de T4L presenta unos límites de medida de 0,1-12,0 ng/dL, un coeficiente de variación de 3,4% a 4,2% y el intervalo de referencia de laboratorio es de 0,7-2,0 ng/dL.
En el caso de Ponferrada las determinaciones analíticas de TSH y T4L se llevaron a cabo con la misma metodología y analizador que en el hospital de Ávila, los valores de referencia del laboratorio para la población general son, en este caso, de 0,35-5,5 mUI/L para la TSH y 0,85-1,74 ng/dL para la T4L. Los anticuerpos antiperoxidasa se determinaron, igual que la TSH y T4L, en el laboratorio del Hospital El Bierzo y se empleó el enzimoinmunoensayo Anti-TPO ORG503 de la casa Orgentec (Orgentec Diagnostics GmbH, Mainz, Alemania); dicho ensayo se calibra frente a la preparación de referencia MRC 66/387 de la Organización Mundial de la Salud; sus límites de medida es de 0-3.000 UI/mL, se consideran positivos valores superiores a 75 UI/mL y el coeficiente de variación va de 1,5 a 9,7% para diferentes valores de anticuerpos. Las determinaciones de T4 total y TBG se remitieron al laboratorio de referencia. La T4 total se cuantificó mediante un inmunoensayo quimioluminiscente en el analizador Advia Centaur (Siemens) con un coeficiente de variación de 7,6 a 12,3% y un rango de referencia de 4,5-12,5 mcg/dL. La TBG se cuantificó mediante un inmunoensayo quimioluminiscente en el analizador Immulite 2000 (Siemens) con un coeficiente de variación de 8,0 a 12,4% y un rango de referencia de 13-39 mcg/mL.
La determinación de yodo urinario se realizó en el Servicio de Análisis Clínicos del Hospital El Bierzo mediante el método de Benotti y Benotti14 que incluye la clásica reacción de Sandell-Kolthoff15 para valoración del yodo en la orina. El método presenta un límite de detección de 20 mcg/L y un límite de dilución de 150 mcg/L; el coeficiente de variación oscila entre 3,5 y 6% para diferentes valores de yodo. En todas las muestras se calculó el cociente yodo/creatinina. Para asegurar la fiabilidad de los resultados, además de los controles de calidad internos, el laboratorio participó en el programa de control externo de la calidad para yodo en orina de la Asociación Española de Cribado Neonatal.
Estadística: Las bases de datos y los cálculos se realizaron con el paquete informático Excel de Microsoft Office 2009, EE. UU., y posteriormente se llevó al paquete informático SPSS 14.0 para parámetros estadísticos descriptivos, se calculó la normalidad de la distribución con el test de Kolmogorov-Smirnov y la U de Mann-Whithey para la comparación de medias, para correlación de variables se ha utilizado el coeficiente de correlación de Pearson.
ResultadosEn Burgos se encuestaron 411 mujeres. Declararon consumir sal yodada 192 (el 47%) y tomaban suplementos de yoduro potásico 63 (el 15%).
Recibimos valores de T4L de 251 mujeres. La media de T4L fue de 1,11 ng/dL±0,44. Solo 3 mujeres estuvieron por debajo del límite de normalidad del laboratorio (1,2%).
Recibimos resultados de TSH de 254 embarazadas. La media de TSH fue de 2,22±1,63 mUI/L. Presentaron TSH mayor de 5 mUI/L (valor superior de referencia para el laboratorio) 16 gestantes, el 4,8%. La concentración recomendada de TSH para el primer trimestre de la gestación es de 2,5 mU/L16–18, y 82 mujeres estaban por encima, un 33% de las embarazadas.
TSH por debajo de 0,4 mU/mL lo presentaron 15 mujeres, pero solo una tenía la T4L mayor al límite de normalidad, pudiendo considerarla como afectada de hipertiroidismo.
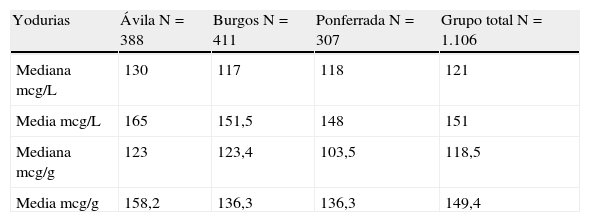
Se recibieron 411 orinas válidas, la mediana de yodo en orina fue de 117 mcg/L y la media 151,5 mcg/L. Expresado el yodo en mcg/g de creatinina, la mediana fue de 123,4 mcg/g y la media 136,3 mcg/g (tabla 1).
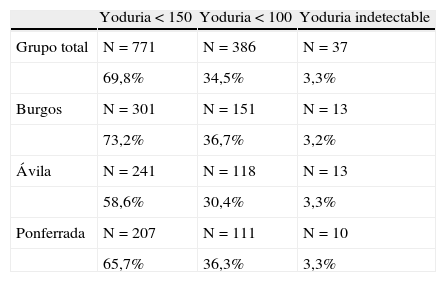
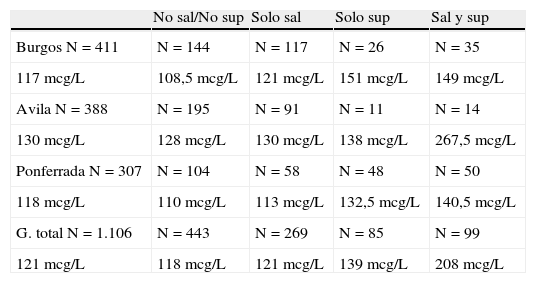
Presentaron yodo en orina inferior a 150 mcg/L 301 mujeres, el 73,2 y el 36,74% de las embarazadas presentaban yodurias menores de 100 mcg/L (151 mujeres) (tabla 2). Los mejores valores de yoduria las presentaron las embarazadas que tomaban suplementos que contenían yoduro: 151 mcg/L (tabla 3).
Mediana de yodurias según ingesta de yoduro por áreas y total
| No sal/No sup | Solo sal | Solo sup | Sal y sup | |
| Burgos N=411 | N=144 | N=117 | N=26 | N=35 |
| 117 mcg/L | 108,5 mcg/L | 121 mcg/L | 151 mcg/L | 149 mcg/L |
| Avila N=388 | N=195 | N=91 | N=11 | N=14 |
| 130 mcg/L | 128 mcg/L | 130 mcg/L | 138 mcg/L | 267,5 mcg/L |
| Ponferrada N=307 | N=104 | N=58 | N=48 | N=50 |
| 118 mcg/L | 110 mcg/L | 113 mcg/L | 132,5 mcg/L | 140,5 mcg/L |
| G. total N=1.106 | N=443 | N=269 | N=85 | N=99 |
| 121 mcg/L | 118 mcg/L | 121 mcg/L | 139 mcg/L | 208 mcg/L |
Sup: suplemento.
En Ávila fueron encuestadas 403 mujeres, de las cuales consumían sal yodada 133 (34%) y tomaban suplementos de yoduro potásico 27 (7%).
Recibimos resultados de T4L de 341 mujeres. La media de T4L fue de 1,19 ng/dL. Solo 2 mujeres estuvieron por debajo del límite de referencia del laboratorio (0,6%).
La media de TSH fue de 2,91 mUI/L (válidas 343). Presentaron TSH mayor de 6 mUI/L (límite superior de referencia del laboratorio) 14 gestantes, el 4% y 138 mujeres estaban por encima de 2,5 mU/L, un 40%.
TSH por debajo de 0,4 mUI/L lo presentaron 10 mujeres, 3 de las cuales también tenían T4L mayor al límite de normalidad, pudiendo considerarse afectadas de hipertiroidismo.
Se recibieron 388 orinas válidas, la mediana de yodo urinario fue de 130 mcg/L y la media 165 mcg/L. Respecto a las yodurias expresadas en mcg/g de creatinina, la mediana fue de 123 mcg/g y la media de 158,2 mcg/g (tabla 1).
Presentaron yodo en orina inferior a 150 mcg/L 241 mujeres, el 58,6 y el 30,42% de las embarazadas presentaban yodurias menores de 100 mcg/L (118 mujeres) (tabla 2).
Respecto a las medianas de yodurias según si tomaban suplementos, sal yodada, ambos o no tomaban nada, las medianas más altas fueron de las embarazadas que tomaban sal y suplementos 267,5 mcg/L (tabla 3).
En Ponferrada se encuestaron 311 mujeres, de las cuales consumían sal yodada 118 (el 38%) y tomaban suplementos de yoduro potásico 104 (un 34%).
Recibimos resultados de T4L de 305 mujeres. La media de las concentraciones de T4L fue de 1,13 ng/dl. Solo 5 mujeres estuvieron por debajo del límite de normalidad del laboratorio (1,63%).
La media de TSH fue de 2,18 mUI/L y fueron válidas 305. Presentaron TSH mayor de 5,5 mUI/L (límite superior de referencia del laboratorio) 11 gestantes, el 3,57%, y 88 mujeres estaban por encima de 2,5 mUI/L, un 29%.
TSH por debajo de 0,4 mUI/L lo presentaron 15 mujeres, pero solo una tenia concentraciones de T4L mayores al límite de normalidad, pudiendo considerarla afectada de hiperfunción tiroidea.
Se determinó la T4 total y la media fue de 8,6 mcg/dL±2,1 (límites de normalidad 4,5-12,5 mcg/dl). La TBG presentó una media de 27,2 mcg/mL (límites de normalidad 13-39 mcg/mL). El cociente T4t/TBG fue de 3,4 (normal 2,3-6,2).
Se recibieron 307 orina válidas. La mediana de yodo en orina fue de 118 mcg/L y la media 148 mcg/L. Expresado en mcg/g de creatinina, la mediana fue de 103,5 mcg/g y la media de 136,3 mcg/g (tabla 1).
Presentaron yodo en orina inferior a 150 mcg/L 207 mujeres, el 65,7 y el 36,27% de las embarazadas presentaban yodurias inferiores a 100 mcg/L (111 mujeres) (tabla 2).
Respecto a las medianas de yodurias según si tomaban suplementos, sal yodada, ambos o no tomaban nada, las medianas más altas fueron de las embarazadas que tomaban suplementos y sal yodada 140,5 mcg/L (tabla 3).
Se determinaron los anticuerpos antiperoxidasa en 108 mujeres y fueron positivos en 15 (13,9%). Hubo correlación estadística con la TSH más elevada (p=0,01), pero no la hubo con la T4L.
Al disponer de la técnica se determinó la yoduria de 64 recién nacidos y la mediana fue de 122 mcg/L.
Respecto al grupo de gestantes globalmente considerado: recibimos datos de 1.125 mujeres en primer trimestre de la gestación. Declararon consumir sal yodada el 40% (443 mujeres). Tomaban suplementos farmacológicos con yoduro potásico 194 gestantes, el 17% y tomaban suplementos y sal yodada un 9% (103 mujeres).
Se recibieron resultados de T4L de 901 mujeres, la mediana de las concentraciones de T4L fue de 1,15 ng/dL. E1 1% (10 mujeres) estuvieron por debajo del límite inferior para cada laboratorio.
La mediana de TSH fue de 1,8 mUI/L (muestras válidas 902). Presentaron TSH por encima del límite superior para cada laboratorio 43 gestantes, el 4,75%. Hipertiroidismo, con concentraciones de T4L elevadas y TSH inferior a 0,4 mUI/L se objetivó en 5 mujeres (0,55%). TSH mayor de 2,5 mUI/L, 308 embarazadas, un 35%.
Se recibieron 1.106 muestras validas para medir la yoduria. La mediana de las yodurias fue de 121 mcg/L y la media 151 mcg/L. Expresado en mcg/g de creatinina la mediana fue de 118,5 mcg/g y la media de 149,4 mcg/g (tabla 1). Las diferencias entre las yodurias medias entre provincias no alcanzaron significación estadística.
Presentaron yodo en orina inferior a 150 mcg/L 771 mujeres, el 69,8%, yodurias, indetectables 37 mujeres, el 3,3%, y menores o iguales a 100 mcg/L, 386 mujeres, el 34,5% (tabla 2).
Se obtuvieron mejores yodurias en las embarazadas que declararon tomar sal más suplementos con yoduro potásico, mediana de yoduria de 208 mcg/L, que las que tomaban sal yodada sola, mediana 121 mcg/L o suplementos exclusivamente, mediana 139 mcg/L. El 3,3% de las gestantes tenía niveles indetectables de yodo en orina, no se ven diferencias entre las tres provincias estudiadas, fueron 13 embarazadas en Burgos y Ávila y 10 mujeres en Ponferrada (tabla 3).
DiscusiónHoy día la importancia de la situación nutricional de yodo de las mujeres embarazadas está ampliamente establecida, en la Comunidad Autónoma de Castilla León que es la más extensa del territorio español sólo se había valorado en dos zonas limitadas9,13 al valorar la situación de gestantes de las provincias de Ávila, Burgos y León, se extiende a zonas no valoradas previamente de la meseta norte de España. Los estudios que se están realizando en la actualidad van demostrando que ha mejorando la yodación de la población.
En nuestro estudio la mediana de las yodurias de las mujeres que no tomaban ni sal yodada ni suplementos eran superiores a 100 mcg/L. La mediana de las yodurias recomendada en embarazadas es entre 150-230 mcg/L y expresado en mcg/g de creatinina de 180 mcg/L a 220 mcg/g19. La mediana considerando todas las embarazadas del estudio sigue siendo inferior a lo recomendado tanto expresado en microgramos por litro, 121 mcg/L, como expresado en yodo por gramo de creatinina 118,5 mcg/g. Ya que la biodisponibilidad del yodo se estima en un 92%21, se puede estimar que la ingesta de estas mujeres estaba en torno a 129 mcg/día, inferior a lo recomendado. El 70% de todas las gestantes presentan yodurias inferiores a 150 mcg/L. Es importante resaltar que un tercio (36%) de las gestantes de este estudio tienen cifras de yodo en orina igual o menores a 100 mcg/L.
En un trabajo publicado en el año 2009 de gestantes del área sanitaria de Palencia, perteneciente a la misma comunidad autónoma, y llevado a cabo en el mismo tiempo de gestación, las mujeres presentaban mediana de yoduria inferior a las del presente estudio 113,7 mcg/L13. Otros trabajos realizados en el mismo grupo poblacional de diferentes comunidades autónomas muestran similares resultados7,8,22,23.
No se ven diferencias entre la mediana de yodurias de las mujeres de Burgos, considerada zona urbana, y Ponferrada, considerada zona rural deficitaria (117 frente a 118 mcg/L) debido a que estas últimas tomaban más suplementos farmacológicos, probablemente por una mayor sensibilización de los profesionales sanitarios atendiendo a estudios previos de la misma zona, pero las embarazadas de Ávila, zona considerada por los epidemiólogos de la Junta de Castilla y León como rural, aún siendo deficientes y aunque la diferencia no fue estadísticamente significativa, presentaron mejor estado nutricional de yodo (130 mcg/L) (tabla 1), y son las que declararon tomar menos suplemento de yoduro potásico, además 14 mujeres que tomaban sal yodada y suplementos presentaban yoduria elevadas (267,5 mcg/L), lo que nos obliga a considerar si la suplementación con yoduro, en mujeres que ya toman sal yodada, es necesaria en esta zona, debe de haber otras fuentes del oligoelemento que explique la diferencia. Por ello es necesario valorar diferentes áreas geográficas españolas, incluso dentro de la misma comunidad autónoma.
Se objetiva mejoría en la situación nutricional de yodo de las gestantes en la zona del Bierzo, en el estudio publicado por nosotros en 20029, donde se calculó la media de la yoduria en el primer trimestre de la gestación, esta fue de 71,4 mcg/L, y la media de las mujeres de la misma zona en la actualidad es de 148 mcg/L, debido a que en la actualidad un 34% de las mujeres ya tomaban suplementos de yodo a la llegada al estudio mientras que en el año 2002 su uso se recomendó a partir del primer trimestre de embarazo, una vez que las mujeres habían sido consultadas en el Servicio de Endocrinología.
También existe mejoría en la actualidad de las concentraciones de T4L de las embarazadas de Ponferrada, ya que tenían concentraciones bajas de T4L un 9,5% en el año 2002 y en la actualidad es el 1,63%
Las concentraciones de TSH tienen distinta interpretación en el primer trimestre de la gestación que en mujeres no embarazadas20, 35 mujeres tienen valores de TSH bajos con T4L normales atribuible al efecto de la beta-HCG durante este periodo del embarazo. Un 4,7% del grupo total tiene la TSH aumentada, si consideramos como adecuados valores máximos inferiores a 4 mUI/L17. Como la concentración recomendada de TSH para el primer trimestre de la gestación es de 2,5 mU/L16–18, 308 mujeres estaban por encima de este valor, un 35% de las embarazadas.
Se determinaron niveles de anticuerpos antitiroideos de una muestra de las mujeres de Ponferrada y el porcentaje de positividad ha sido similar al de otros estudios publicados en nuestro país7. En el estudio actual el porcentaje ha sido superior 14% respecto al porcentaje del año 2002 en el que se encontraron positivos en el 8%, en cambio la TSH elevada es menos frecuente ahora, 3,7% que en el año 2002, que fue del 8,2% atendiendo a los valores calculados según límite superior de la normalidad para la población general que fueron los utilizados en el año 2002.
La mediana de yoduria de los recién nacidos estaba en los valores recomendados 122 mcg/L (recomendada de 90 mcg/L) pero al final de la gestación no se evaluaron las madres, por lo que se puede suponer que el estado nutricional de yodo debía de haber mejorado desde el primer trimestre que se realizo la recogida y el final del embarazo, ya que a partir de la primera consulta se recomendó suplementos de yodo a las mujeres que previamente no lo tomaban.
Concluimos que existe déficit de yodo en las embarazadas de una amplia población de la Comunidad Autónoma de Castilla y León y existen diferencias dependiendo de la zona geográfica estudiada. Es necesario intensificar las campañas de información sanitaria para profesionales y población afecta, recomendando el consumo de sal yodada para todos y la necesidad de suplementar con yoduro potásico cuando las necesidades se vean aumentadas como sucede durante el periodo de gestación. Es imprescindible valorar diferentes áreas geográficas, puesto que incluso dentro de la misma comunidad autónoma se observan diferencias entre zonas rurales y urbanas.
FinanciaciónEstudio auspiciado por la Dirección General de Salud Pública de la Junta de Castilla y León.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.