La desnutrición hospitalaria es un problema de alta prevalencia que afecta a la morbimortalidad de los pacientes, lo que comporta una mayor estancia y un incremento de los costes sanitarios. Aunque no existe un único método de despistaje nutricional, la valoración subjetiva global (VSG) puede ser una herramienta útil, económica y fácilmente reproducible.
MétodosEstudio transversal, observacional y aleatorio realizado en 197 pacientes de un hospital terciario. Se utilizó la VSG y se determinaron datos antropométricos y parámetros bioquímicos para evaluar el estado nutricional de los pacientes estudiados.
ResultadosEl porcentaje de sujetos desnutridos fue del 50% según la VSG. Se observó una mayor prevalencia de desnutrición en los servicios médicos (53%) que en los quirúrgicos (47%). La mitad de los sujetos estudiados (50%) presentó desnutrición mediante la VSG, de los cuales solo un 37,5% recibió tratamiento nutricional durante su estancia hospitalaria. La estancia media de los pacientes desnutridos (13,5 días) o en riesgo de desnutrición (12,1 días) fue mayor que la de aquellos sujetos bien nutridos (6,97 días). La VSG se correlacionó de forma significativa (p<0,012) con los parámetros antropométricos y bioquímicos de desnutrición.
ConclusionesLa prevalencia de desnutrición hospitalaria es muy alta, tanto en servicios médicos como quirúrgicos y, sin embargo, es incorrectamente tratada. La VSG es una herramienta útil de despistaje de desnutrición hospitalaria por su alto grado de correlación con parámetros bioquímicos y antropométricos.
Hospital malnutrition is a highly prevalent problem that affects patient morbidity and mortality resulting in longer hospital stays and increased healthcare costs. Although there is no single nutritional screening method, subjective global assessment (SGA) may be a useful, inexpensive, and easily reproducible tool.
MethodsA cross-sectional, observational, randomized study was conducted in 197 patients in a tertiary hospital. SGA, anthropometric data, and biochemical parameters were used to assess the nutritional status of study patients.
ResultsFifty percent of subjects were malnourished according to SGA. A higher prevalence of malnutrition was found in medical (53%) as compared to surgical departments (47%). Half the subjects (50%) had malnutrition by SGA, but only 37.8% received nutritional treatment during their hospital stay. Mean hospital stay was longer for patients malnourished (13.5 days) or at risk of malnutrition (12.1 days) as compared to well nourished subjects (6.97 days). SGA significantly correlated (P<.012) with anthropometric and biochemical malnutrition parameters.
ConclusionsPrevalence of hospital malnutrition is very high in both medical and surgical departments and is inadequately treated. SGA is a useful tool for screening hospital malnutrition because of its high degree of correlation with anthropometric and biochemical parameters.
Se define la desnutrición como el síndrome caracterizado por el deterioro de la composición corporal, consecuencia de un balance negativo en el compartimento energético, proteico o ambos. Esta desnutrición se asocia a cambios fisiológicos, bioquímicos e inmunitarios que aumentan la morbimortalidad, la estancia hospitalaria1–3 y los costes sanitarios3–6. En los últimos años, además, se ha incluido la importancia de la inflamación, ya que se identifica cada vez más como un factor importante que aumenta el riesgo de sufrir desnutrición y el de mortalidad, y puede contribuir en la respuesta subóptima de la intervención nutricional7.
Por todo ello, la detección precoz de la desnutrición debe ser una prioridad a lo largo de toda la estancia hospitalaria. Sin embargo, no hay una herramienta aceptada universalmente. En el año 2001 el Consejo de Europa llegó a la conclusión de que no había ningún método estándar de valoración nutricional que permita el cribado total de la población hospitalizada8. El Comité de Ministros del mismo, en la Resolución ResAP (2003) sobre alimentación y asistencia nutricional en los hospitales9, señaló que la valoración nutricional es una herramienta imprescindible en la evaluación del paciente hospitalizado. Esta valoración debe ser precoz, sencilla, basada en la mejor evidencia científica y adaptable a las circunstancias clínicas como la edad, el sexo y la gravedad de la enfermedad. Actualmente se utilizan distintos métodos de cribado, entre ellos destaca la valoración subjetiva global (VSG)10, método de despistaje recomendado por la Sociedad Americana de Nutrición Parenteral y Enteral (ASPEN)11.
Por otro lado, la Sociedad Europea de Nutrición Parenteral y Enteral (ESPEN) recomienda utilizar métodos de cribado válidos, sencillos y rápidos como el Nutritional Risk Screening (NRS 2002) para pacientes hospitalizados12,13, que tiene una gran sensibilidad, especificidad y coeficiente de concordancia entre observadores expertos. Este método se compone de 2 partes, el precribado, con la determinación de 4 sencillos datos: índice de masa corporal (IMC), ingesta dietética, pérdida de peso y gravedad de la enfermedad, fácilmente realizable por personal no especializado. La segunda parte incluye una puntuación en función de la enfermedad, del estado nutricional (pérdida de peso, cálculo de requerimientos energéticos y de la ingesta dietética) y de la edad del paciente. Según el resultado del precribado es posible que sea necesario realizar la segunda parte, que sí requiere cierta formación nutricional. Asimismo, se han diseñado herramientas informáticas de cribado de desnutrición hospitalaria como es el Proyecto CONUT® (Control Nutricional), que utiliza parámetros analíticos relacionados con la desnutrición (albúmina, colesterol total y linfocitos totales) junto con las bases de datos generales y de diagnósticos de los pacientes hospitalizados14. En el reciente consenso multidisciplinar para el abordaje de la desnutrición hospitalaria se determina que no es relevante el método de cribado utilizado15, pero se recomienda que incluya como herramientas básicas el peso, la talla, el IMC, cambios en el peso y modificaciones en la ingesta.
Tras el cribado, para la valoración completa del estado nutricional se utilizan datos antropométricos (IMC, porcentaje de pérdida de peso, pliegue tricipital...) y parámetros bioquímicos (albúmina, prealbúmina, transferrina, colesterol, etc.), que si bien de forma aislada no pueden ser considerados diagnósticos, sí constituyen datos complementarios en la evaluación completa. Por todo ello y dada la experiencia en nuestro centro con la utilización de la VSG como método de cribado, nos planteamos conocer su validez y estudiar la prevalencia de desnutrición en nuestro centro hospitalario, planteando los siguientes objetivos: conocer la validez de la VSG como método de despistaje de desnutrición hospitalaria mediante su correlación con datos antropométricos y parámetros bioquímicos de desnutrición, estudiar la prevalencia de desnutrición en un hospital de tercer nivel usando la VSG, identificar aquellos pacientes desnutridos a los que se les ha proporcionado soporte nutricional y conocer la relación de la desnutrición con la estancia media hospitalaria.
Material y métodosDiseño del estudioSe trata de un estudio transversal, observacional, realizado en 197 pacientes seleccionados por aleatorización simple mediante un programa informático a los que se les realizó la VSG y un protocolo de valoración nutricional determinando datos antropométricos (peso, talla, IMC, porcentaje de pérdida de peso y pliegue tricipital y circunferencia braquial) y parámetros bioquímicos (albúmina, transferrina, colesterol y linfocitos totales).
El período de inclusión de pacientes fue de 3 meses. Se incluyeron los siguientes servicios médicos (medicina interna, enfermedades infecciosas, gastroenterología, hepatología, endocrinología y nutrición, cardiología, oncología-hematología, neumología, neurología y nefrología) y quirúrgicos (cirugía general, digestiva, torácica, cardiovascular, plástica, neurocirugía, otorrinolaringología, traumatología y ortopedia, urología y oftalmología). Se excluyeron los siguientes servicios: unidad de cuidados intensivos y reanimación (estudio no dirigido a pacientes críticos), psiquiatría (por la frecuente alteración de la capacidad cognitiva de dichos pacientes), pediatría (el estudio solo incluyó población adulta) y ginecología y obstetricia (la gestación es un período en el que se alteran muchos parámetros, como la albúmina y la transferrina). Se calculó un tamaño muestral para un error β del 90%, un error α<7% y una prevalencia estimada en torno al 40% obtenida del censo del hospital. El cálculo estimado fue de 197 sujetos. Se incluyeron un total de 197 pacientes mayores de 18 años. Todos ellos dieron su consentimiento para ser sometidos al estudio. El porcentaje de pacientes incluidos de cada servicio fue proporcional al porcentaje de ingresos en dicho servicio respecto al global del año anterior. Los pacientes estudiados no habían recibido ninguna consulta de nutrición.
Recogida de variables y métodosFueron realizadas por el mismo investigador que recogió datos epidemiológicos (edad, sexo, servicio, diagnóstico, antecedentes de interés y días de ingreso), antropométricos (peso habitual, peso actual, talla, porcentaje de pérdida de peso, IMC y pliegue tricipital y circunferencia braquial) y parámetros bioquímicos (albúmina, transferrina, colesterol y linfocitos). Consideramos las analíticas tras ayunas de 8h, estando el paciente hospitalizado en la primera semana de su ingreso. En los pacientes quirúrgicos seguimos la misma norma. Asimismo, se recogieron datos sobre la cuantificación y el registro del peso en las historias clínicas. También se determinó el número de pacientes a los que se les había instaurado tratamiento nutricional (suplementos orales, nutrición enteral o nutrición parenteral).
El peso y la talla se midieron con la misma báscula clínica electrónica y con el tallímetro anclado a la báscula. El pliegue tricipital se determinó con un lipocalibrador (Holtain®). La albúmina se determinó por fotometría visible mediante el verde de bromocresol, la transferrina por inmunoturbidimetría, el colesterol mediante colorimetría enzimática y los linfocitos por citometría de flujo.
La VSG se realizó siguiendo el método recomendado por Detsky10, en el que se valora la pérdida de peso, cambios en la ingesta oral, síntomas gastrointestinales y capacidad funcional. También incluye una exploración física en la que se examina la pérdida de masa muscular y de masa grasa, edema maleolar y sacro y ascitis. Finalmente, se clasifica a los pacientes en 3 categorías según el predominio de síntomas: bien nutrido (A), sospecha de desnutrición o desnutrición moderada (B) (pérdida de peso del 5-10%, reducción de la ingesta en las últimas semanas y pérdida de tejido subcutáneo) y desnutrición grave (C) (pérdida de peso>10%, grave pérdida de masa muscular y tejido subcutáneo o presencia de edemas).
El análisis estadístico se realizó utilizando el programa informático SPSS versión 16 (SPSS, Chicago, EE. UU.) y los resultados se expresaron en media±desviación estándar o en número total (n) y porcentaje. La comparación de variables cualitativas se realizó con la prueba de χ2. Se determinó el coeficiente de correlación de Spearman para valorar la correlación entre la VSG y los parámetros bioquímicos y antropométricos de desnutrición. En la comparación de variables cuantitativas se utilizó análisis de la varianza (ANOVA). La significación estadística se consideró para un valor de p<0,05.
ResultadosLas características clínicas, antropométricas y bioquímicas de los pacientes estudiados se muestran en la tabla 1. Encontramos diferencias estadísticamente significativas al comparar grupos clasificados según VSG con parámetros antropométricos (porcentaje de pérdida de peso, IMC, circunferencia del brazo y pliegue tricipital) y con parámetros bioquímicos (albúmina, transferrina y colesterol); sin embargo, no encontramos diferencias significativas entre los grupos clasificados según VSG B y VSG C, como exponemos en la tabla 1.
Características clínicas, antropométricas y bioquímicas de los pacientes estudiados
| Grupo total (n=197) | VSG A (n=99) | VSG B (n=84) | VSG C (n=14) | p (ANOVA) | |
| Edad (años) | 65,5±16,9 | 64,8±17,4 | 65,9±16,6 | 68,1±16,5 | 0,75 |
| Género (%) (hombres/mujeres) | 55/45 | 52,5/47,5 | 45/55 | 71/29 | 0,41 |
| % pérdida de peso | 7,5±6,2 | 3,3±2,1*,** | 9,1±6,3a | 12,7±6,9 | <0,01 |
| IMC (kg/m2) | 26,3±5,5 | 28,0±5,9*,** | 24,8±4,7a | 22,1±2,9 | <0,01 |
| PT (mm) | 15,0±7,6 | 17,5±7,9*,** | 12,5±6,4a | 11,2±5,9 | <0,01 |
| CB (cm) | 26,9±4,4 | 28,5±4,4*,** | 25,5±3,7a | 23,9±4,2 | <0,01 |
| Albúmina (g/dl) | 3,4±0,6 | 3,6±0,5*,** | 3,3±0,6a | 2,9±0,5 | <0,01 |
| Transferrina (mg/dl) | 196,7±60,4 | 229,6±48,1*,** | 172,3±55,9a | 151,9±55,9 | <0,01 |
| Colesterol total (mg/dl) | 161,3±48,6 | 181,0±48,2*** | 144,6±43,8a | 139,4±33,3 | <0,01 |
| Linfocitos (cél/mm2) | 1,6±0,9 | 1,7±0,8 | 1,5±0,9a | 1,3±0,6 | 0,17 |
CB: circunferencia braquial; IMC: índice de masa corporal; PT: pliegue tricipital;VSG: valoración subjetiva global; VSG A: bien nutrido; VSG B: riesgo de desnutrición o desnutrición moderada; VSG C: desnutrición grave.
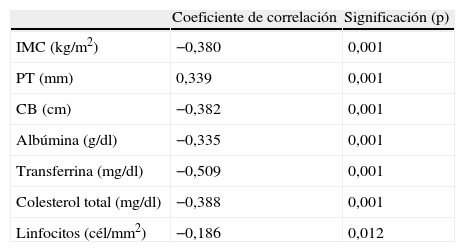
En cuanto a la relación entre la VSG y parámetros bioquímicos (albúmina, transferrina, colesterol y linfocitos) y antropométricos (porcentaje de pérdida de peso, IMC, circunferencia braquial y pliegue tricipital) utilizados en la valoración nutricional encontramos una elevada correlación significativa entre ambos métodos, como mostramos en la tabla 2.
Correlaciones no paramétricas entre VSG y los parámetros antropométricos y bioquímicos
| Coeficiente de correlación | Significación (p) | |
| IMC (kg/m2) | −0,380 | 0,001 |
| PT (mm) | 0,339 | 0,001 |
| CB (cm) | −0,382 | 0,001 |
| Albúmina (g/dl) | −0,335 | 0,001 |
| Transferrina (mg/dl) | −0,509 | 0,001 |
| Colesterol total (mg/dl) | −0,388 | 0,001 |
| Linfocitos (cél/mm2) | −0,186 | 0,012 |
CB: circunferencia braquial; IMC: índice de masa corporal; PT: pliegue tricipital; VSG: valoración subjetiva global.
La prevalencia de desnutrición fue del 50%. De los 197 pacientes valorados 99 (50,2%) fueron clasificados como A (bien nutrido), 84 (42,6%) como B (riesgo de desnutrición o desnutrición moderada) y 14 (7,1%) como C (desnutrición grave).
Por otro lado, al comparar por servicios la prevalencia de desnutrición evaluada por la VSG observamos una mayor prevalencia de desnutrición en los servicios médicos (53%) que en los quirúrgicos (46%) (p<0,05).
Cuando comparamos parámetros antropométricos y bioquímicos no hallamos diferencias significativas entre ambos servicios, excepto una mayor pérdida de peso grave (>10% de pérdida ponderal) en los servicios quirúrgicos (28,7 vs 26,4%; p<0,05). De los pacientes diagnosticados con desnutrición mediante VSG (B y C, n=98) el 62,2% no recibieron tratamiento nutricional, el 22,4% recibieron suplementos, el 11,2% nutrición enteral y un 4,1% nutrición parenteral. No encontramos diferencias en el tipo de tratamiento al comparar servicios médicos y quirúrgicos (36 vs 37,8%; p>0,05). Sin embargo, la modalidad de soporte nutricional instaurado fue diferente, con una mayor utilización de suplementos orales en los servicios médicos (20,9 vs 14,9%) y una mayor administración de nutrición enteral completa en los servicios quirúrgicos (11,5 vs 4,5%).
Por último, cabe destacar una estancia media más larga (13,6±10,7 días) en los pacientes con desnutrición grave (VSG C) y en los sujetos en riesgo de desnutrición o con desnutrición moderada (VSG B); estancia media de 12,1±12,8 días respecto a los bien nutridos (VSG A; 6,9±5,8 días; p<0,05).
Respecto al registro de pesos en la historia clínica (médica o enfermería) debemos destacar que únicamente el 13% de los pacientes estudiados fueron pesados durante su estancia hospitalaria.
DiscusiónEn el presente estudio, al utilizar como método de evaluación la VSG, hallamos una elevada prevalencia de desnutrición hospitalaria (50%), cifra similar a la obtenida en otros estudios realizados en hospitales españoles16–19. Sin embargo, es más elevada que la detectada en el estudio de Burgos et al. en hospitales catalanes, donde la prevalencia fue del 28,9%20, y en el primer estudio multicéntrico a escala nacional realizado en el año 2010, denominado Prevalencia de Desnutrición Hospitalaria y Costes asociados en España (PREDyCES®)21, hallaron una prevalencia del 23%. En ambos estudios utilizaron como método de despistaje el NRS 200212,13. Consideramos que esta diferencia puede ser debida a que tuvieron en cuenta únicamente aquellos pacientes con una puntuación NRS≥3, desestimando puntuaciones inferiores que indican riesgo de desnutrición y que en la VSG sí que se tienen en cuenta. Por ejemplo, pérdida de peso>5% en los últimos 3 meses o ingesta inferior al 50-75% en la última semana en pacientes crónicos, enfermos oncológicos, complicaciones agudas de cirrosis, hemodiálisis o diabetes en paciente menores de 70 años (puntuación=2). Sin embargo, estos pacientes tendrían una valoración B en la VSG (riesgo de desnutrición o desnutrición moderada). Al comparar los presentes resultados con los obtenidos en el estudio de Vidal et al. realizado en un hospital terciario16, con la misma técnica y en servicios similares, encontramos una mayor proporción de pacientes en riesgo de desnutrición o con desnutrición moderada (VSG B: 42,64 vs 24,9%) y una menor tasa de desnutrición grave (VSG C: 7,11 vs 15,3%).
Respecto a la prevalencia por servicios esperábamos encontrar una cifra mayor en los quirúrgicos y, sin embargo, hallamos una mayor prevalencia en los servicios médicos. Esto coincide con otros trabajos14,19. Pensamos que la mayor edad y la estancia media de los pacientes ingresados en los servicios médicos puede justificar estos resultados.
Por otro lado, un objetivo fundamental de este trabajo fue comprobar la validez de la VSG como método de cribado. Para ello estudiamos la correlación de la VSG con datos antropométricos (porcentaje de pérdida de peso, IMC, pliegue tricipital y circunferencia braquial) y parámetros bioquímicos (albúmina, transferrina y colesterol total) relacionados con el estado nutricional. Encontramos una estrecha concordancia de la VSG con ambos que hasta ahora no habían referido otros trabajos, ni con parámetros antropométricos22 ni con datos bioquímicos23. Estos resultados, así como su economía y sencillez, apoyan la validez de la VSG, cuyo principal inconveniente es que necesita experiencia para su realización. Otros métodos, como el anteriormente citado NRS 2002 de gran sensibilidad y especificidad, requieren mayor tiempo, ya que en la segunda parte del mismo se deben realizar cálculos de la ingesta dietética y de los requerimientos energéticos, que desde nuestro punto de vista precisan una mayor formación y experiencia del personal que va a utilizarlo. En otros casos se necesitan herramientas informáticas, como el proyecto CONUT que se basa en la valoración de parámetros bioquímicos de mayor coste sin considerar la situación clínica del paciente14.
Por otra parte, consideramos interesante la ausencia de diferencias significativas en los parámetros antropométricos y bioquímicos entre los grupos clasificados según VSG B y VSG C, lo cual demuestra la importancia de considerar al grupo B como de alto riesgo, y por tanto que debe ser tratado de manera precoz. Asimismo, detectamos un aumento de la estancia hospitalaria en relación con la gravedad de la desnutrición valorada mediante VSG (p<0,05). Este resultado resalta de manera indirecta su capacidad de predecir el desarrollo de complicaciones y coincide con los datos publicados por otros autores que la han relacionado con la morbimortalidad hospitalaria19. Otro aspecto que creemos importante destacar es la escasa atención prestada al diagnóstico y tratamiento de la desnutrición en nuestro hospital, como demuestra el bajo porcentaje de pacientes (13%) que fueron pesados durante su estancia hospitalaria. Tristemente esta cifra es similar a la obtenida en otros estudios realizados en nuestro medio24. También es llamativo la falta de tratamiento nutricional en aquellos pacientes diagnosticados de desnutrición en nuestro estudio (solo recibieron tratamiento el 37,8% de los casos).
La desnutrición hospitalaria es un problema de gran prevalencia, siendo frecuentemente infradiagnosticado e infravalorado. El presente estudio demuestra la validez de la VSG como método de despistaje nutricional, con una buena correlación con parámetros antropométricos y bioquímicos de desnutrición, pero que presentan mayor complejidad y coste o menor disponibilidad. Consideramos que la implementación de herramientas de despistaje de desnutrición hospitalaria contribuirían a mejorar esta situación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.