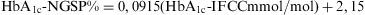En 1958 Allen et al comunicaron que la hemoglobina humana podía separarse, mediante cromatografía de intercambio catiónico, en al menos 3 componentes secundarios con cargas más negativas que la hemoglobina A (HbA) (α2β2), que es la forma mayoritaria de hemoglobina en adultos normales. Estas fracciones se denominaron HbA1a, HbA1b y HbA1c, según el orden de elución de la columna.
La HbA1c es el resultado de una modificación postraslacional de la HbA. Se forma por la condensación de un grupo amino de la hemoglobina y un grupo carbonilo de la glucosa. Esta reacción de glicosilación es un proceso no enzimático, muy lento y dependiente de la concentración de glucosa en sangre. El punto de unión de la hemoglobina al carbonilo de la glucosa es el grupo amino N-terminal de la cadena beta, y aunque esta es la reacción favorecida in vivo, otras aldosas (galactosa, maltosa, lactosa) forman aductos con la hemoglobina, y otros grupos amino (N- terminal de la cadena alfa, varios grupos ε-amino de cadenas alfa o beta) son glicosilados. De modo que glicohemoglobina (HbA1) es un término general que se utiliza para describir la hemoglobina que se ha modificado mediante la adición de glucosa a través de un mecanismo no enzimático y la HbA1c es uno de esos compuestos glicados en particular.
Para la mayoría de los individuos el recambio de eritrocitos es constante por lo cual el nivel de HbA1c vendrá determinado por la concentración de glucosa y por la duración de la exposición de la hemoglobina a la glucosa dentro del eritrocito. Como la vida media del eritrocito es de unos 120 días, la HbA1c refleja la glucemia media del paciente en los 2 o 3 meses previos a la extracción de sangre.
El estudio Diabetes Control and Complications Trial (DCCT)1, publicado en 1993, demostró rotundamente que el riesgo de desarrollar complicaciones microvasculares (neuropatía, retinopatía y neuropatía) en diabetes tipo 1 está relacionado con el grado de control glucémico, medido por la determinación seriada de HbA1c. Todas las mediciones de HbA1c de este gran estudio fueron realizadas en el mismo laboratorio en Missouri y con el mismo método, cromatografía de alta resolución (HPLC) de intercambio catiónico utilizando una resina Bio-Rex 70.
Los resultados de este estudio evidenciaron el verdadero valor clínico del parámetro y sirvieron para establecer los objetivos del tratamiento del paciente diabético con el objetivo de prevenir o retrasar la aparición de complicaciones. La American Diabetes Association (ADA), recomendó que el tratamiento de la diabetes debiera estar encaminado a bajar los niveles de glucemia a valores próximos a la normalidad. Para ello recomendaron como objetivo mantener la HbA1c inferior al 7%2.
Recién finalizado el DCCT, la falta de estandarización de los métodos de determinación, hacía que la variabilidad entre los resultados de distintos laboratorios fuera tal que se podían obtener resultados de HbA1c tan dispares como del 4,0–8,1% para la misma muestra de sangre3. Aunque los laboratorios podían establecer sus propios intervalos de referencia para población no diabética esto no permitía el óptimo uso del parámetro que es la comparación del resultado de cada paciente con los objetivos de control metabólico.
Vista la dispersión de los datos producidos por los diferentes métodos y laboratorios y la necesidad acuciante de emitir datos precisos y que pudieran ser relacionados con los resultados del DCCT y, por tanto, con el riesgo de aparición de complicaciones de la enfermedad, en abril de 1993, la American Association for Clinical Chemistry decidió establecer un comité para la estandarización de la HbA1.
El programa de estandarización americano se inició designando como método de referencia, el usado en el estudio DCCT, un HPLC con una resina de intercambio catiónico (Biorex-70). A pesar de su relativa falta de especificidad, se eligió este método por su demostrada precisión a lo largo del tiempo, además de por permitir extrapolar directamente los resultados obtenidos en cualquier laboratorio a los objetivos derivados del estudio DCCT.
En 1996 se organizó el National Glycohemoglobin Standardization Program (NGSP) para implementar el protocolo de estandarización. La red de laboratorios del NGSP, con nodos tanto en EEUU como en Europa, interactuó con los fabricantes de los métodos para medir HbA1c y con los laboratorios clínicos, para asegurar la trazabilidad (a valores DCCT) y la precisión de los métodos a los que certifican. En pocos años se certificaron la mayor parte de los fabricantes de métodos y algunos laboratorios de referencia, lo que conllevó una espectacular mejoría en cuanto a la armonización, y por tanto la comparabilidad entre los distintos laboratorios, y la precisión de los resultados emitidos por los laboratorios clínicos4.
El estudio United Kingdon Prospective Diabetes Study5, finalizado en 1998, vino a refrendar la relación obtenida en el DCCT entre el control glucémico y la aparición de complicaciones para diabéticos tipo 2 y de este modo fortalecer aún más el uso de la HbA1c en el seguimiento de la diabetes mellitus. Todas las determinaciones de este estudio se realizaron en un laboratorio que emitía sus resultados de HbA1c con trazabilidad DCCT.
La mayoría de las sociedades científicas americanas y británicas relacionadas con el tema (ADA, National Academy of Clinical Biochemistry, Association of British Clinical Diabetologists, British Diabetic Association, etc.) han ido aconsejando que los laboratorios usen métodos certificados por el NGSP y emitan resultados con trazabilidad DCCT6–8 lo que ha llevado a la armonización del parámetro en gran parte del mundo occidental. Valga de ejemplo que en 2003, el 98% de los laboratorios participantes en la encuesta del College of American Pathologists usaban métodos con certificado NGSP9.
No obstante, de forma simultánea a lo ocurrido en EEUU, en otros países se establecieron otros modelos para la armonización de la HbA1c, como es el caso del programa de estandarización sueco o el promovido por la Sociedad Japonesa de Diabetes (JDS). Este último, iniciado en 1993, se fundamenta en el uso de calibradores (sangre hemolizada y liofilizada) cuyos valores de HbA1c fueron asignados por consenso como la media de los resultados emitidos por 100 laboratorios japoneses que usaban métodos de HPLC.
En 1995, la International Federation of Clinical Chemistry and Laboratory Medicine (IFCC) estableció un grupo de trabajo con el objetivo de sustituir los distintos modelos de armonización nacionales, con distintos enfoques, por un esquema de estandarización internacional.
El proyecto de la IFCC se fundamentó en obtener una clara definición del analito, basada en su estructura molecular, y no es sus propiedades fisicoquímicas como en los otros sistemas, y en la definición y validación de un método de referencia altamente específico para la medida del analito en muestras de sangre y en materiales de control.
Se definió la HbA1c como el aducto estable de la glucosa y el grupo amino N-terminal de la cadena β de la HbA0, cuyo nombre es N-1 desoxifructosil hemoglobina. Este es el producto de glicosilación de la HbA más abundante y además la medida de este compuesto y la de la HbA1 total medida por cromatografía de afinidad, o la HbA1c medida por HPLC, correlacionan satisfactoriamente.
El HPLC no es un método apropiado para ser utilizado como referencia en un proceso de estandarización porque no es totalmente específico y de hecho diferentes aductos y sustancias interferentes pueden migrar y, por tanto ser medidos, junto con la HbA1c. El grupo de trabajo de la IFCC desarrolló un método que se basa en la detección de los 6 últimos aminoácidos N-terminal de la cadena β de la hemoglobina. El procedimiento consiste en, tras la hemólisis de los eritrocitos, someter a la hemoglobina a una digestión enzimática con una endoproteinasa, de forma que se obtienen los hexapéptidos N-terminal de la cadena β correspondientes a la HbA1c (hexapéptido glicosilado) y de la HbA0 (hexapéptido sin glicosilar). Estos péptidos pueden separase por HPLC de fase reversa y por último cuantificarse por espectrometría de masas con electrospray o por electroforesis capilar. La HbA1c se mide como la proporción del hexapétido glicosilado frente al no glicoxilado y puede ser informado en porcentaje10. Este método de determinación es completamente específico y por tanto adecuado como método de referencia pero, por supuesto, impracticable para su uso rutinario en un laboratorio clínico.
El grupo de trabajo de la IFCC demostró la existencia de una relación estable entre los resultados producidos por este modelo de estandarización y los métodos de estandarización nacionales (más correctamente denominados de armonización) con mayor implantación: NGSP, JDS y sueco. La relación se describe por una serie de ecuaciones master basadas en datos de varios años de correlación11. Debido la elevada especificidad del método de referencia, el modelo de estandarización de la IFCC produce resultados de HbA1c más bajos que los otros modelos basados en métodos menos específicos como el HPLC, mientras que el sistema JDS produce cifras más elevadas que el IFCC e intermedias entre IFCC y NGSP. La trascendencia clínica es evidente pues los rangos de normalidad son diferentes para los distintos modelos y también los objetivos de control. Si «traducimos» el objetivo propuesto por la ADA para buen control del paciente diabético del 7% en unidades NGSP/DCCT, se transforma en 5,3% para IFCC o en 6,6% para JDS.
A partir de aquí empieza un intenso debate internacional sobre como deben ser informadas las cifras de HbA1c. Aunque todas las sociedades científicas implicadas en el tema son unánimes en cuanto a la necesidad de unificar el informe de la HbA1c, la polémica radica en qué modelo utilizar; en un lado se encuentran los defensores de informar cifras IFCC, bajando sustancialmente los valores emitidos, y en el otro los partidarios de informar en las cifras tradicionales NGSP/DCCT.
La ventaja de la cifras IFCC es que reflejan las concentraciones «reales» de HbA1c, pero en cambio puede crear confusión, tanto en el personal sanitario como en los pacientes, y el consiguiente riesgo de deterioro del control metabólico del paciente, además de que requeriría un largo y costoso proceso de reeducación. Aunque algunos optimistas ven este proceso como una oportunidad para realzar el valor del parámetro y su utilidad clínica e incluso para redefinirlo y cambiar su nombre por uno más fácil de relacionar con la diabetes, las experiencias de cambio de estandarización que suponen el uso de una escala más baja evidencian, a medio plazo (2–3 años), un impacto negativo en el control metabólico de los pacientes que estaban acostumbrados a cifras más abultadas12.
Las cifras NGSP, aunque no reflejan tan fielmente la verdadera concentración de HbA1c, son familiares para el personal sanitario y para los pacientes, que han sido objeto de campañas de concienciación sobre la idoneidad de mantener su concentración de HbA1c por debajo del 7%. Además, estos valores son los que se pueden relacionar directamente con la mayor evidencia científica que poseemos para asociar el control glucémico del paciente con las complicaciones microvasculares de la diabetes, como son los estudios DCCT y United Kingdon Prospective Diabetes Study.
La ADA, la European Association for de Study of Diabetes (EASD) y la International Diabetes Federation (IDF), llegaron a un consenso en enero de 2004 para aconsejar la adopción del método de referencia IFCC para la calibración de los métodos de HbA1c por parte de los fabricantes, así como el uso de la metodología IFCC como referencia para el proceso de certificación internacional dentro de la red internacional de laboratorios ya existente, pero aconsejan no cambiar la forma de informar las cifras de HbA1c, manteniendo la escala usada hasta ese momento (NGSP/DCCT en la mayor parte del mundo occidental).
No obstante, en este consenso se deja abierta la posibilidad, en un futuro próximo, de cambiar el informe de resultados a unidades IFCC, pero buscando unidades distintas al porcentaje de HbA1c, para evitar cualquier confusión con las cifras y objetivos basados en la escala NGSP/DCCT. Esto podría conseguirse informando los valores de HbA1c en unidades másicas en vez de en porcentaje, de forma que el 7% DCCT, que correspondería a un 5,3% IFCC, se convertiría en 53mmol/mol (10 veces el porcentaje IFCC, o lo que es lo mismo, expresar la HbA1c en tanto por mil en vez de en porcentaje).
Otra posibilidad, que se contempla en el documento de consenso, es la expresión de la concentración de HbA1c a través de un parámetro calculado, y más controvertido, la glucosa media estimada (eAG). La relación entre la HbA1c y la glucemia media del paciente en las semanas precedentes ha sido estudiada por diversos trabajos, el más conocido es el de Rohlfing, que obtiene una correlación lineal en un estudio retrospectivo de los perfiles de 7 puntos de glucosa capilar obtenidos por el grupo de pacientes con tratamiento intensivo durante el estudio DCCT13. Sin embargo los estudios antiguos estaban muy limitados por incluir cohortes de pacientes relativamente pequeñas y compuestos en la mayoría de las ocasiones únicamente por diabéticos tipo 1. Por ello el grupo de trabajo de la ADA, la EASD y la IDF establecen como objetivo la realización de un gran estudio prospectivo multicéntrico internacional para examinar la relación entre HbA1c y la glucosa media usando la combinación de la monitorización continua de la glucemia y múltiples medidas de glucemia capilar (el estudio ADAG).
En la primavera de 2007 se publicó un nuevo consenso elaborado por la ADA, la EASD, la IFCC y la IDF14 en el que se da un paso más y se recomienda, de forma rotunda, informar los resultados de HbA1c en unidades IFCC, expresado en mmol/mol a la vez que en unidades NGSP, expresado como %, calculando este valor a partir de las unidades IFCC utilizando la ecuación master elaborada por el grupo de trabajo de la IFCC11:
También apuntan a que, si se establece una relación suficientemente sólida entre la HbA1c y la glucosa media derivada en el estudio ADAG (terminado un año más tarde), esta podría ser calculada a partir de la HbA1c e informada como una interpretación del resultado, de forma similar a otros índices calculados, como el índice de filtración glomerular con relación a la creatinina. Consideran que el informe de la ADAG puede ayudar a la fácil comprensión del parámetro por parte de los pacientes.
Por último recomiendan que, a partir de ese momento, todas las guías clínicas debieran expresar sus objetivos de control glucémico en unidades IFCC, en unidades NGSP derivadas de las anteriores y en ADAG.
En enero de 2009, la American Association for Clinical Chemistry recomienda a los laboratorios de EEUU informar la eAG junto con la HbA1c15. No obstante, la robustez de la relación lineal entre ambos parámetros sustentada por el estudio ADAG16, no exento de limitaciones fundamentalmente en cuanto a grupos poblacionales incluidos, sigue siendo motivo de intenso debate17. En mi opinión, la inclusión de la eAG en el informe de la HbA1c no aporta demasiada utilidad clínica, e incluso puede constituir una posible fuente de confusión para los pacientes que estén acostumbrados a controlar sus glucemias prepandriales. Son necesarios más estudios que aclaren el efecto de la edad, la raza, la gestación, la inestabilidad del control glucémico o la presencia de hemoglobinopatías en la relación entre la eAG y la HbA1c.
Muy al contrario, nadie tiene dudas del tremendo beneficio que la armonización internacional de los resultados de HbA1c puede suponer para el seguimiento de la diabetes mellitus.
Una vez expuesto el estado actual a nivel internacional del tema debemos percatarnos de que nuestra realidad nacional es significativamente diferente y un poco más complicada, comparable solo a la de Italia o Portugal, debido a la amplia implantación del estándar JDS en nuestros laboratorios.
La situación es fruto de que en los años 1980 se introdujo en España un equipo de HPLC de intercambio catiónico para la determinación de HbA1c, fabricado en Japón, y con amplio éxito de mercado. Este equipo fue evolucionando y se fueron comercializando diversas generaciones, con cada vez mayores prestaciones, que desde principios de los 90 asumen la calibración JDS.
Pronto se llegó a una cota de mercado de estos equipos en nuestro país del 70%, y pese a que desde el año 2000, estos equipos se pueden calibrar con trazabilidad NGSP todavía hoy en día existe un porcentaje elevado de laboratorios españoles que emiten resultados de HbA1c con trazabilidad JDS. El cambio de armonización es, a nivel técnico muy sencillo, simplemente hay que cambiar el valor introducido para la concentración de los calibradores por el valor de trazabilidad DCCT, sin por supuesto tener que cambiar el método de determinación ni el equipo, muy bien valorado por su robustez y su elevada precisión.
El cambio de trazabilidad en años pasados podía resultar un proceso laborioso, largo y en ocasiones complicado. En el área de salud de Vigo, donde se partía de trazabilidad 100% JDS y se comenzó el proyecto de cambio a finales de 2003 no se consiguió la armonización DCCT hasta finales de 2005 y no fue hasta enero de 2009, en que todos los laboratorios públicos de la comunidad autónoma gallega empezaron a emitir sus resultados de HbA1c con trazabilidad NGSP/DCCT.
En la actualidad, y gracias a todos los consensos nacionales18 e internacionales14 publicados, y fundamentalmente al consenso español presentado en Sevilla en noviembre de 200819, refrendado por un gran número de sociedades científicas y promovido por la incansable iniciativa del Dr. Goberna, este es un proceso más sencillo y que debe ser acometido por todos los laboratorios del territorio nacional cuanto antes.
En el documento de Sevilla, se recomienda, siguiendo las directrices de los consensos internacionales, que los laboratorios españoles emitan las cifras de concentración de HbA1c en 2 tipos de unidades de forma simultánea, unidades DCCT, en porcentaje y con un decimal, y unidades IFCC en mmol/mol sin decimales.
Dicho documento aconseja además, el uso de métodos con una imprecisión, expresada como porcentaje de coeficiente de variación, inferior al 4% y si es posible al 2%. También incluye, para facilitar e incentivar la transición a unidades DCCT de los laboratorios que todavía emitan unidades JDS, una recomendación que abre la posibilidad, durante un periodo transitorio, de 12–24 meses, de que estos laboratorios puedan expresar la concentración de HbA1c en ambas unidades JDS y DCCT en porcentaje.
El camino recorrido en los últimos años es largo y la situación en España ha mejorado significativamente. El informe anual del xii Programa de Garantía Externa de la Calidad de la Sociedad Española de Bioquímica Clínica y Patología Molecular20 reflejó, que por primera vez, en el año 2008 el número de laboratorios participantes que informaban la concentración de HbA1c con trazabilidad DCCT era superior al los de trazabilidad JDS (55 vs. 42,5%). En el último informe disponible, el referente al mes de noviembre de 2009 (datos todavía no publicados) tan solo el 21% de los laboratorios participantes (45 laboratorios vs. 165) expresaban sus resultados con trazabilidad JDS. Lo cierto es que la mayoría de las comunidades autónomas se han ido armonizando a trazabilidad DCCT, pero quedan, a día de hoy, 2 comunidades, que atienden a un gran volumen de población, Madrid y Cataluña, en las que no se ha conseguido este objetivo.
Es imprescindible, que tanto clínicos como especialistas de laboratorio implicados en el cuidado de la diabetes, seamos conscientes de la importancia y la trascendencia que tiene el conocimiento de la trazabilidad de los datos de HbA1c que manejamos, así como de la urgencia de la armonización del parámetro en nuestro país.
La relevancia clínica que la concentración de HbA1c tiene en el seguimiento y desde este año en el diagnóstico de la diabetes21,22 exige que nuestros métodos de determinación sean cada vez más precisos y, por supuesto, exactos y con la trazabilidad adecuada (al menos en la actualidad, DCCT). La consecución de la armonización total en España va a redundar en un mejor tratamiento de los pacientes y una mayor facilidad para trasladar los resultados de los estudios publicados a la práctica clínica.