Los pacientes con hiperparatiroidismo primario (HPP), incluso asintomático, presentan un mayor riesgo cardiovascular. Sin embargo, los datos sobre la reversibilidad o mejoría de las alteraciones cardiovasculares con la cirugía son controvertidos. Los objetivos de nuestro estudio fueron evaluar la prevalencia de factores de riesgo cardiovascular clásicos en pacientes con HPP asintomático, examinar su relación con los niveles de calcio y PTH y analizar el efecto de la paratiroidectomía sobre los mismos.
Pacientes y métodosEstudio retrospectivo observacional de 2 grupos de pacientes con HPP asintomático: 40 pacientes en observación y 33 pacientes intervenidos. Se recogieron datos clínicos y bioquímicos relacionados con el HPP y de diversos factores de riesgo cardiovascular en todos los pacientes de forma basal, y al año de la cirugía en el grupo de pacientes intervenidos.
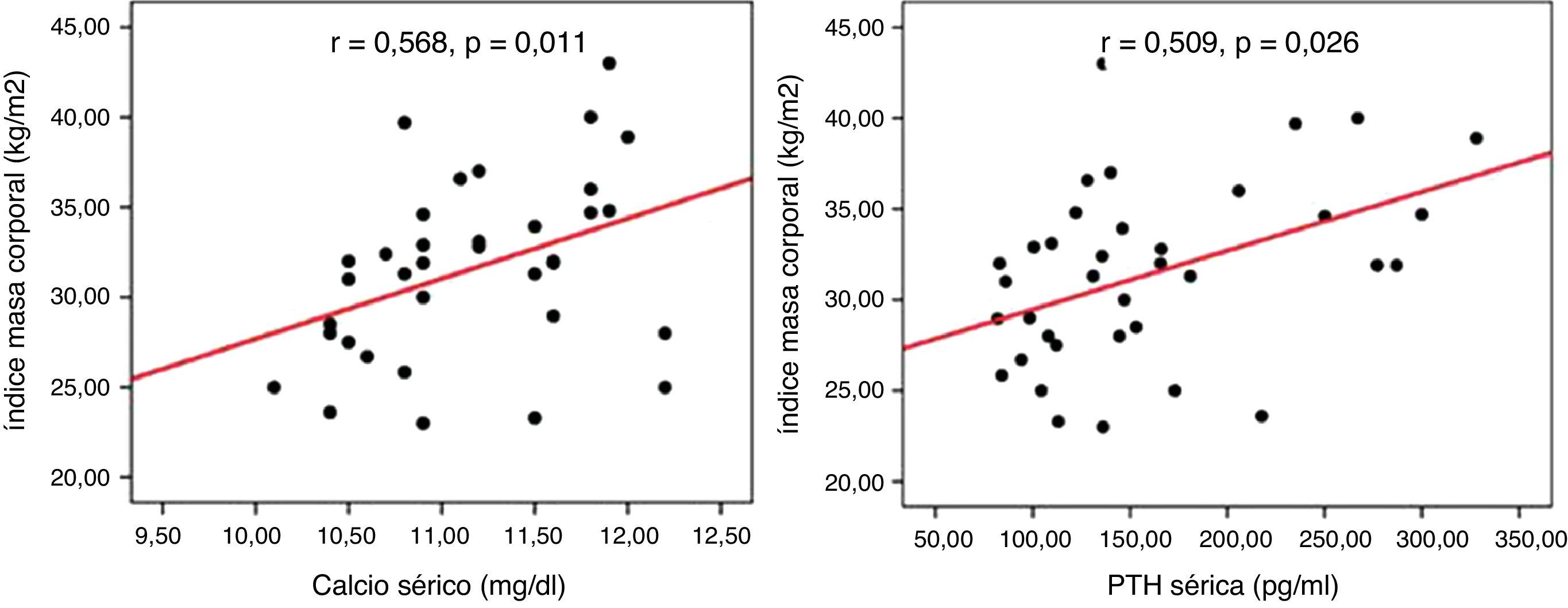
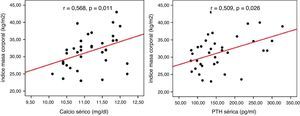
ResultadosEncontramos una elevada prevalencia de obesidad (59,9%), diabetes mellitus tipo 2 (25%), hipertensión arterial (47,2%) y dislipidemia (44,4%) en la muestra total, sin diferencias entre los grupos de estudio. En el grupo que se mantuvo en observación las concentraciones séricas de calcio y PTH se relacionaron positivamente con el IMC (r=0,568, p=0,011 y r=0,509, p=0,026 respectivamente). En los pacientes intervenidos, al año de la cirugía no hubo mejoría de los factores de riesgo cardiovascular considerados.
ConclusionesNuestros resultados confirman la elevada prevalencia de obesidad, diabetes mellitus tipo 2, hipertensión arterial y dislipidemia en pacientes con HPP asintomático. Sin embargo, el tratamiento quirúrgico no supuso una mejoría en estos factores de riesgo cardiovascular.
Patients with primary hyperparathyroidism (PHP), even asymptomatic, have an increased cardiovascular risk. However, data on reversibility or improvement of cardiovascular disorders with surgery are controversial. Our aims were to assess the prevalence of classic cardiovascular risk factors in patients with asymptomatic PHP, to explore their relationship with calcium and PTH levels, and analyze the effect of parathyroidectomy on those cardiovascular risk factors.
Patients and methodsA retrospective, observational study of two groups of patients with asymptomatic PHP: 40 patients on observation and 33 patients who underwent surgery. Clinical and biochemical data related to PHP and various cardiovascular risk factors were collected from all patients at baseline and one year after surgery in the operated patients.
ResultsA high prevalence of obesity (59.9%), type 2 diabetes mellitus (25%), high blood pressure (47.2%), and dyslipidemia (44.4%) was found in the total sample, with no difference between the study groups. Serum calcium and PTH levels positively correlated with BMI (r=.568, P=.011, and r=.509, P=.026 respectively) in non-operated patients. One year after parathyroidectomy, no improvement occurred in the cardiovascular risk factors considered.
ConclusionsOur results confirm the high prevalence of obesity, type 2 diabetes mellitus, high blood pressure, and dyslipidemia in patients with asymptomatic PHP. However, parathyroidectomy did not improve these cardiovascular risk factors
El hiperparatiroidismo primario (HPP) es una enfermedad endocrinológica común que en la actualidad se diagnostica habitualmente en un estadio asintomático, por lo que cada vez son menos frecuentes las manifestaciones clásicas renales y óseas.
Las implicaciones clínicas del hiperparatiroidismo leve o asintomático son controvertidas. En los últimos años diferentes autores han evaluado la mortalidad y las alteraciones cardiovasculares de esta enfermedad, mostrando un aumento de mortalidad1,2 similar a las formas moderadas y graves de la enfermedad, así como una mayor incidencia de hipertensión arterial (HTA)3, hipertrofia de ventrículo izquierdo4, calcificación vascular5 y diabetes mellitus tipo 26 en esta población.
La relación entre hiperparatiroidismo y riesgo cardiovascular es compleja, y se han propuesto diferentes hipótesis: acción del calcio intracelular mediado por la hormona paratiroidea (PTH) sobre la sensibilidad insulínica7, efecto directo de la misma sobre la proliferación de la musculatura vascular y cardiaca8 o disfunción del sistema renina-angiotensina-aldosterona9.
No obstante, en las decisiones terapéuticas no se tienen en cuenta los posibles efectos cardiovasculares de la enfermedad. Hay que destacar que, aunque los pacientes con HPP incluso leve presentan una mayor incidencia de alteraciones cardiovasculares, no se ha demostrado de forma consistente la reversibilidad o mejoría de estas alteraciones con la cirugía.
Los objetivos de nuestro estudio fueron evaluar la prevalencia de factores de riesgo cardiovascular tanto en pacientes con HPP asintomático en observación como en pacientes intervenidos, examinar su posible relación con los niveles de calcio y PTH y, por último, analizar el efecto de la paratiroidectomía sobre los mismos.
Pacientes y métodosDiseño y pacientesEstudio observacional y retrospectivo de 2 grupos de pacientes con HPP asintomático diagnosticados y evaluados en el Servicio de Endocrinología y Nutrición en el Hospital Universitario San Cecilio de Granada entre los años 2000 y 2007. Se seleccionaron aquellos pacientes en los que se encontraban disponibles todos los datos clínicos y analíticos (en total, 73 de 89 pacientes). Un primer grupo constituido por 40 pacientes (de un total de 48) en observación, por ausencia de criterios quirúrgicos, rechazo o contraindicación de cirugía, y un segundo grupo formado por 33 pacientes (de un total de 41) intervenidos entre 2007 y 2008 y seguidos al año de la cirugía.
Variables recogidasSe recogieron datos epidemiológicos (edad y sexo) y de la historia clínica (tiempo de evolución del HPP, enfermedades previas y tratamientos concomitantes) y se llevó a cabo una exploración física determinando el índice de masa corporal (IMC) y las cifras tensionales sistólica (PAS) y diastólica (PAD) al inicio del estudio en todos los pacientes (antes de la cirugía en los operados) y al año de seguimiento en los pacientes intervenidos.
Basalmente en todos los pacientes, y a los 12 meses en los pacientes intervenidos, se realizaron determinaciones analíticas que incluyeron una bioquímica básica con función renal, hepática y glucemia basal; hemoglobina glucosilada (HPLC, analizador ADAMS A1c, HA-8160, de Menarini); niveles séricos de triglicéridos (TG), colesterol total (CT), HDL-colesterol (procedimientos enzimáticos) y LDL-colesterol (fórmula de Friedewald). Asimismo, se midieron los niveles plasmáticos de calcio y fósforo, PTH (kit Intact PTH, Roche Diagnostics SL Barcelona España) y 25-OH-vitamina D (25-Hydroxyvitamin D 125I RIA, DiaSorin, Stillwater, Minnesota, EE. UU.).
En función de los datos de la historia clínica, exploración física y parámetros bioquímicos realizados se evaluó la presencia o ausencia de los siguientes factores de riesgo cardiovascular: obesidad (IMC>30kg/m2), diabetes mellitus tipo 2 diagnosticada según los criterios de la American Diabetes Association (ADA)10 o tratamiento hipoglucemiante, HTA definida como PAS≥140mmHg y/o PAD≥90mmHg o tratamiento antihipertensivo, y dislipidemia según los estándares del Third Report of the National Cholesterol Education Program (NCEP)11 o tratamiento hipolipidemiante.
Análisis de datosEl programa estadístico utilizado fue SPSS versión 15.0. Las variables cuantitativas se expresaron como media (desviación estándar) y las dicotómicas como porcentaje. La normalidad de las variables se analizó mediante el test de Kolmogorov-Smirnov. Se consideró estadísticamente significativo un valor de p<0,05. Para la comparación de variables cualitativas se usó el test de Chi-cuadrado o el test exacto de Fisher en el caso de que no se cumplieran las condiciones del primero. En las variables cuantitativas se utilizó el test de comparación de medias «t» de Student o test de Mann-Whitney para muestras independientes (diferencias intergrupos) y muestras apareadas (diferencias intragrupos) en función de la distribución de la variable de interés. La relación entre las variables cuantitativas se analizó usando un test de correlaciones bivariadas de Pearson, en el caso de una distribución normal, o de Spearman, en el caso de distribución no normal.
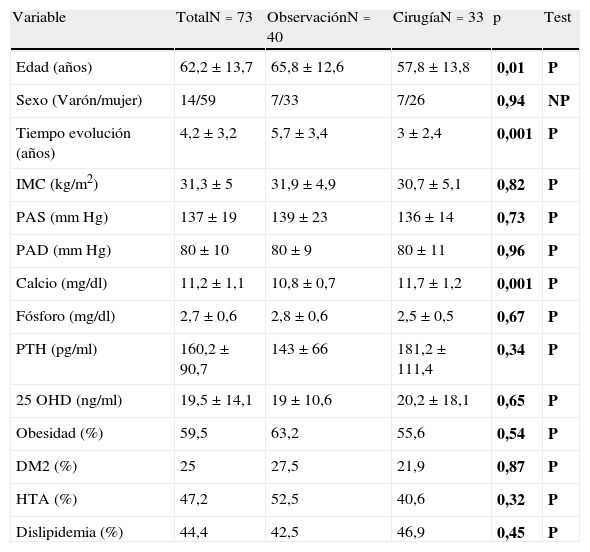
ResultadosPrevalencia y control de factores de riesgo cardiovascularEn la tabla 1 se presentan las características generales y la prevalencia de los diversos factores de riesgo cardiovascular considerados en la muestra total y según el grupo de estudio. Los pacientes remitidos a cirugía fueron más jóvenes, presentaron menor tiempo de evolución de la enfermedad y tuvieron mayores niveles de calcio. Sin embargo, no encontramos diferencias en los datos de la exploración física y la prevalencia de factores de riesgo cardiovascular.
Características generales y factores de riesgo cardiovascular en la muestra total y según el grupo de estudio
| Variable | TotalN=73 | ObservaciónN=40 | CirugíaN=33 | p | Test |
| Edad (años) | 62,2±13,7 | 65,8±12,6 | 57,8±13,8 | 0,01 | P |
| Sexo (Varón/mujer) | 14/59 | 7/33 | 7/26 | 0,94 | NP |
| Tiempo evolución (años) | 4,2±3,2 | 5,7±3,4 | 3±2,4 | 0,001 | P |
| IMC (kg/m2) | 31,3±5 | 31,9±4,9 | 30,7±5,1 | 0,82 | P |
| PAS (mmHg) | 137±19 | 139±23 | 136±14 | 0,73 | P |
| PAD (mmHg) | 80±10 | 80±9 | 80±11 | 0,96 | P |
| Calcio (mg/dl) | 11,2±1,1 | 10,8±0,7 | 11,7±1,2 | 0,001 | P |
| Fósforo (mg/dl) | 2,7±0,6 | 2,8±0,6 | 2,5±0,5 | 0,67 | P |
| PTH (pg/ml) | 160,2±90,7 | 143±66 | 181,2±111,4 | 0,34 | P |
| 25OHD (ng/ml) | 19,5±14,1 | 19±10,6 | 20,2±18,1 | 0,65 | P |
| Obesidad (%) | 59,5 | 63,2 | 55,6 | 0,54 | P |
| DM2 (%) | 25 | 27,5 | 21,9 | 0,87 | P |
| HTA (%) | 47,2 | 52,5 | 40,6 | 0,32 | P |
| Dislipidemia (%) | 44,4 | 42,5 | 46,9 | 0,45 | P |
25 OHD: 25-hidroxivitamina D; DM2: diabetes mellitus tipo 2; HTA: hipertensión arterial; IMC: índice de masa corporal; NP: test no paramétrico; P: test paramétrico; PAD: presión arterial diastólica; PAS: presión arterial sistólica; PTH: hormona paratiroidea.
En negrita valores de p y tipo de test estadístico empleado.
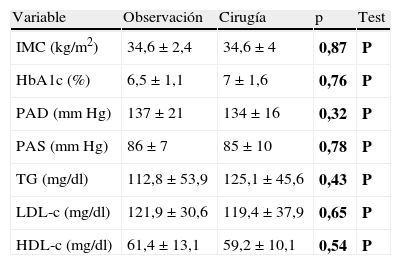
Asimismo, no observamos diferencias significativas según la indicación terapéutica del HPP en cuanto al IMC en pacientes obesos, control glucémico de los pacientes diabéticos, control tensional de los pacientes hipertensos y perfil lipídico de los pacientes dislipidémicos (tabla 2).
Diferencias en hemoglobina glucosilada, tensión arterial y perfil lipídico según el grupo de estudio
| Variable | Observación | Cirugía | p | Test |
| IMC (kg/m2) | 34,6±2,4 | 34,6±4 | 0,87 | P |
| HbA1c (%) | 6,5±1,1 | 7±1,6 | 0,76 | P |
| PAD (mmHg) | 137±21 | 134±16 | 0,32 | P |
| PAS (mmHg) | 86±7 | 85±10 | 0,78 | P |
| TG (mg/dl) | 112,8±53,9 | 125,1±45,6 | 0,43 | P |
| LDL-c (mg/dl) | 121,9±30,6 | 119,4±37,9 | 0,65 | P |
| HDL-c (mg/dl) | 61,4±13,1 | 59,2±10,1 | 0,54 | P |
HbA1c: hemoglobina glucosilada; HDL-c: HDL-colesterol; LDL-c: LDL-colesterol; NP: test no paramétrico; P: test paramétrico; PAD: presión arterial diastólica; PAS: presión arterial sistólica; TG: triglicéridos.
En negrita valores de p y tipo de test estadístico empleado.
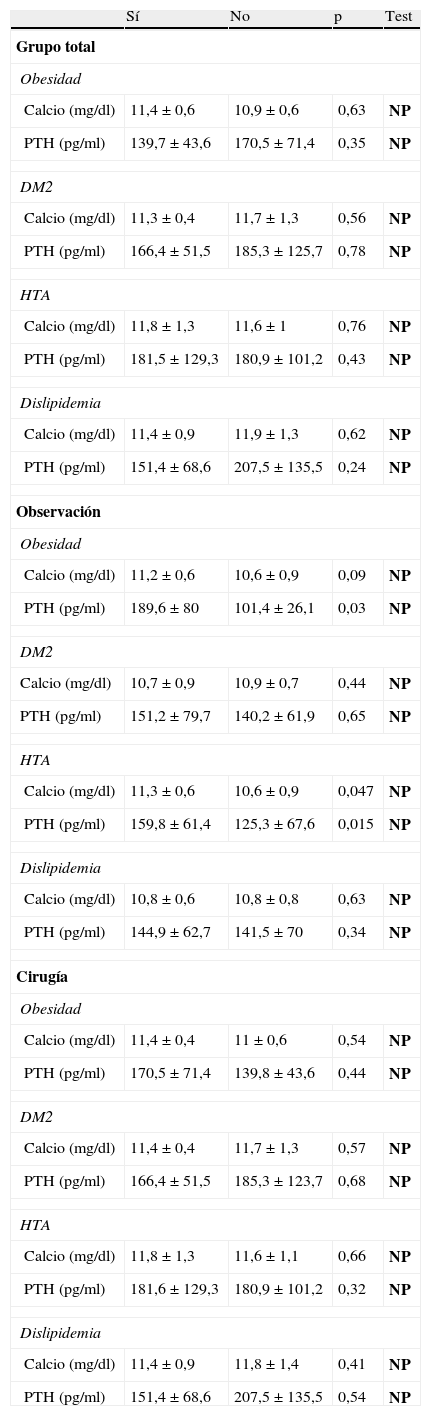
En la tabla 3 se muestran los niveles de calcio y PTH según el diagnóstico de obesidad, diabetes mellitus tipo 2, HTA y dislipidemia en la muestra total y por grupos. No existieron diferencias estadísticamente significativas entre la media de calcio y PTH en la muestra total ni en los pacientes intervenidos. Sin embargo, en el grupo en observación encontramos niveles de calcio y PTH significativamente más altos en pacientes obesos e hipertensos.
Diferencias de calcio y PTH según el diagnóstico de obesidad, diabetes mellitus tipo 2, hipertensión arterial y dislipidemia en la muestra total y por grupos
| Sí | No | p | Test | |
| Grupo total | ||||
| Obesidad | ||||
| Calcio (mg/dl) | 11,4±0,6 | 10,9±0,6 | 0,63 | NP |
| PTH (pg/ml) | 139,7±43,6 | 170,5±71,4 | 0,35 | NP |
| DM2 | ||||
| Calcio (mg/dl) | 11,3±0,4 | 11,7±1,3 | 0,56 | NP |
| PTH (pg/ml) | 166,4±51,5 | 185,3±125,7 | 0,78 | NP |
| HTA | ||||
| Calcio (mg/dl) | 11,8±1,3 | 11,6±1 | 0,76 | NP |
| PTH (pg/ml) | 181,5±129,3 | 180,9±101,2 | 0,43 | NP |
| Dislipidemia | ||||
| Calcio (mg/dl) | 11,4±0,9 | 11,9±1,3 | 0,62 | NP |
| PTH (pg/ml) | 151,4±68,6 | 207,5±135,5 | 0,24 | NP |
| Observación | ||||
| Obesidad | ||||
| Calcio (mg/dl) | 11,2±0,6 | 10,6±0,9 | 0,09 | NP |
| PTH (pg/ml) | 189,6±80 | 101,4±26,1 | 0,03 | NP |
| DM2 | ||||
| Calcio (mg/dl) | 10,7±0,9 | 10,9±0,7 | 0,44 | NP |
| PTH (pg/ml) | 151,2±79,7 | 140,2±61,9 | 0,65 | NP |
| HTA | ||||
| Calcio (mg/dl) | 11,3±0,6 | 10,6±0,9 | 0,047 | NP |
| PTH (pg/ml) | 159,8±61,4 | 125,3±67,6 | 0,015 | NP |
| Dislipidemia | ||||
| Calcio (mg/dl) | 10,8±0,6 | 10,8±0,8 | 0,63 | NP |
| PTH (pg/ml) | 144,9±62,7 | 141,5±70 | 0,34 | NP |
| Cirugía | ||||
| Obesidad | ||||
| Calcio (mg/dl) | 11,4±0,4 | 11±0,6 | 0,54 | NP |
| PTH (pg/ml) | 170,5±71,4 | 139,8±43,6 | 0,44 | NP |
| DM2 | ||||
| Calcio (mg/dl) | 11,4±0,4 | 11,7±1,3 | 0,57 | NP |
| PTH (pg/ml) | 166,4±51,5 | 185,3±123,7 | 0,68 | NP |
| HTA | ||||
| Calcio (mg/dl) | 11,8±1,3 | 11,6±1,1 | 0,66 | NP |
| PTH (pg/ml) | 181,6±129,3 | 180,9±101,2 | 0,32 | NP |
| Dislipidemia | ||||
| Calcio (mg/dl) | 11,4±0,9 | 11,8±1,4 | 0,41 | NP |
| PTH (pg/ml) | 151,4±68,6 | 207,5±135,5 | 0,54 | NP |
DM2: diabetes mellitus tipo 2; HTA: hipertensión arterial; NP: test no paramétrico; P: test paramétrico.
En negrita tipo de test estadístico empleado.
No observamos correlación entre los niveles séricos de calcio y PTH con el IMC, tensión arterial, HbA1c y lípidos en la muestra total ni en los pacientes derivados a cirugía. No obstante, en el grupo que se mantuvo en observación los niveles séricos de calcio (r=0,568, p=0,011) y PTH (r=0,509, p=0,026) se relacionaron positivamente con el IMC (fig. 1).
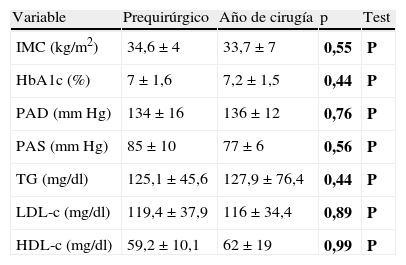
Evolución de los factores de riesgo cardiovascular tras paratiroidectomíaEn los pacientes intervenidos, al año de la cirugía no se observaron diferencias estadísticamente significativas respecto al estudio prequirúrgico en el IMC de los pacientes obesos, HbA1c de los pacientes diabéticos, en el control tensional de los pacientes hipertensos ni en el perfil lipídico de los pacientes dislipidémicos (tabla 4). No hubo cambios en el tratamiento de la HTA, dislipidemia y/o diabetes mellitus en los pacientes entre la evaluación inicial y al año del seguimiento.
Diferencias en parámetros de control de diabetes mellitus tipo 2, hipertensión arterial y dislipidemia en pacientes intervenidos previamente a la cirugía y al año de la misma
| Variable | Prequirúrgico | Año de cirugía | p | Test |
| IMC (kg/m2) | 34,6±4 | 33,7±7 | 0,55 | P |
| HbA1c (%) | 7±1,6 | 7,2±1,5 | 0,44 | P |
| PAD (mmHg) | 134±16 | 136±12 | 0,76 | P |
| PAS (mmHg) | 85±10 | 77±6 | 0,56 | P |
| TG (mg/dl) | 125,1±45,6 | 127,9±76,4 | 0,44 | P |
| LDL-c (mg/dl) | 119,4±37,9 | 116±34,4 | 0,89 | P |
| HDL-c (mg/dl) | 59,2±10,1 | 62±19 | 0,99 | P |
HbA1c: hemoglobina glucosilada; HDL-c: HDL-colesterol; LDL-c: LDL-colesterol; NP: test no paramétrico; PAD: presión arterial diastólica; PAS: presión arterial sistólica; P: test paramétrico; TG: triglicéridos.
En negrita valores de p y tipo de test estadístico empleado.
Encontramos una elevada prevalencia de obesidad, diabetes mellitus tipo 2, HTA y dislipidemia en los pacientes con HPP asintomático de nuestro estudio. Las concentraciones de calcio y PTH fueron mayores en los pacientes obesos e hipertensos no intervenidos. Sin embargo, el tratamiento quirúrgico no supuso una mejoría en estos factores de riesgo cardiovascular al año de la paratiroidectomía.
Existen numerosas observaciones que asocian el HPP con un mayor riesgo cardiovascular, aunque no hay trabajos previos en nuestro ámbito. Nuestros datos confirman esta relación y están en consonancia con los resultados de estudios previos. Por ello, consideramos que en la evaluación de estos pacientes se debe incidir sobre los principales factores de riesgo cardiovascular para su identificación y tratamiento precoces.
La asociación con la HTA es conocida desde hace tiempo, aunque no se considera una manifestación específica de la enfermedad y los resultados son contradictorios en lo que respecta a la respuesta a la paratiroidectomía3,12,13. También se ha comprobado que el HPP induce hipertrofia del ventrículo izquierdo en ausencia de HTA y que los niveles de PTH se correlacionan con la masa del ventrículo izquierdo14. Tras la cirugía se ha descrito que existe una regresión de la hipertrofia del ventrículo izquierdo en un tiempo variable que va de uno a 5 años15, aunque estudios posteriores no confirman este efecto en pacientes con HPP leve14,16,17. La diabetes tipo 2 también se ha relacionado con el HPP, y Richards et al. describieron cómo la paratiroidectomía facilitaba el control metabólico en el 77% de los casos18. En este sentido, otros estudios también han encontrado una mejoría en parámetros relacionados con la homeostasis glucémica y la insulinorresistencia en pacientes con HPP no diabéticos tras la paratiroidectomía19,20.
Respecto al papel causal de los niveles de calcio y PTH sobre el riesgo cardiovascular en nuestro estudio encontramos que los pacientes con obesidad e HTA del grupo que se mantuvo en observación presentaron concentraciones séricas más elevadas de calcio y PTH.
Tanto el calcio sérico como la PTH han sido relacionados con la HTA en el HPP. La hipercalcemia inducida experimentalmente tras la administración de una infusión intravenosa de calcio eleva las cifras de tensión arterial, y estas retornan a valores normales tras suspender la perfusión, y lo mismo ocurre tras infusión continua de PTH21.
La relación entre IMC, calcio y PTH es más compleja. Por un lado, en un metaanálisis de Bolland et al.22 se muestra que en la mayoría de los estudios los pacientes con hiperparatiroidismo leve presentan un mayor IMC, lo que según los autores podría explicar la mayor presencia de factores de riesgo cardiovascular en este grupo de pacientes. La direccionalidad de esta relación no está aclarada. El aumento de calcio intracelular en los adipocitos induce insulinorresistencia e inhibe la lipólisis23. Además, adipocitos y osteoblastos tienen precursores comunes, por lo que un aumento sostenido de PTH podría inducir la diferenciación del tejido adiposo24. Otra posibilidad es que la presencia de obesidad predisponga al desarrollo de HPP. En este sentido, se ha demostrado una relación positiva entre PTH y peso corporal, incluso en sujetos normocalcémicos25, y la hipovitaminosis D, característica de la obesidad, también se ha relacionado con el desarrollo de esta enfermedad26. En nuestros pacientes los niveles de 25-OH-vitamina D se encontraban por debajo de los niveles óptimos. Además, recientemente se ha demostrado que HPP influye en la regulación del tejido adiposo, lo que podría resultar en una función alterada de este tejido e influir sobre el desarrollo de factores de riesgo cardiovascular27.
En nuestra muestra los pacientes intervenidos no mejoraron en lo referente a los factores de riesgo cardiovascular al año de seguimiento. En relación con la HTA algunos estudios12,28, pero no todos29, han mostrado reducción de las cifras tensionales tras la cirugía. Hay que destacar que en los estudios que no muestran cambios las cifras tensionales basales medias no estaban excesivamente elevadas, tal como sucede en nuestro caso. Esto podría deberse en parte a que el tiempo de seguimiento de un año recogido en nuestro estudio sea relativamente corto para evidenciar mejorías en estos aspectos, aunque también se ha propuesto que el HPP pueda ejercer un daño vascular irreversible; se explicaría así la ausencia de mejoría posquirúrgica de diferentes marcadores de riesgo vascular, como la hipertrofia del ventrículo izquierdo y la alteración del grosor íntima-media carotídea17, y también el mayor riesgo de eventos cardiovasculares y mortalidad en pacientes con HPP intervenido respecto a controles. Tampoco encontramos mejoría en el control metabólico de los pacientes diabéticos o dislipidémicos en consonancia con los hallazgos de Ishay et al.30, en cuyo estudio el tratamiento quirúrgico no tuvo ningún efecto beneficioso sobre el síndrome metabólico y los marcadores de resistencia insulínica al año de la paratiroidectomía.
Nuestro trabajo adolece de algunas limitaciones. El tamaño muestral es reducido, aunque los estudios similares publicados previamente no incluyeron un mayor número de pacientes. Esto se debe en parte al carácter retrospectivo del estudio, por el que solo se incluyeron los casos en los que se disponía de todos los datos clínicos y analíticos requeridos para cumplir nuestros objetivos. Por otro lado, no evaluamos parámetros subrogados o subclínicos de enfermedad cardiovascular, pero creemos que el análisis de parámetros clínicos y bioquímicos rutinarios hace posible su generalización a la práctica diaria. Asimismo, el tiempo de seguimiento de un año puede ser relativamente corto para evaluar cambios significativos sobre marcadores de riesgo cardiovascular. En nuestra práctica clínica el tiempo de seguimiento habitual tras la paratiroidectomía es de un año, al considerarse la curación de la enfermedad si la cirugía ha sido exitosa. Tras este trabajo hemos considerado ampliar este periodo en los pacientes intervenidos con el fin de valorar los efectos sobre el riesgo cardiovascular a largo plazo y observar las posibles diferencias que suponga la cirugía respecto a los pacientes no operados. No obstante, hasta el momento no se había estudiado el riesgo cardiovascular y los efectos de la paratiroidectomía sobre el mismo en una cohorte española de pacientes con HPP asintomático.
En resumen, nuestros resultados confirman la elevada prevalencia de obesidad, diabetes mellitus tipo 2, HTA y dislipidemia en pacientes con HPP asintomático. Sin embargo, el tratamiento quirúrgico no supuso una mejoría en estos factores de riesgo cardiovascular. Consideramos que se necesitan estudios más amplios y con un mayor tiempo de seguimiento para confirmar el carácter irreversible de las lesiones cardiovasculares relacionadas con el HPP.
Conflicto de interesesLos autores declaran no tener conflicto de intereses en relación con este artículo.