El prolactinoma es el tumor hipofisario funcionante más frecuente. La mayoría son microprolactinomas (menos de 1cm), cuya curación es posible con tratamiento farmacológico, pero los estudios a largo plazo sobre la duración del tratamiento con agonistas dopaminérgicos para garantizar su curación tras suspender la medicación son escasos y no ofrecen consenso al respecto ni sobre criterios de retirada del tratamiento.
ObjetivoEstablecer criterios de curación del microprolactinoma con tratamiento médico y analizar los posibles factores implicados.
PacientesSe revisaron 47mujeres con microprolactinomas tratadas exclusivamente con agonistas dopaminérgicos durante al menos 4años, entre 1975 y 2010. Se compararon las curadas, con más de 4años con prolactina normal sin medicación, y las no curadas.
ResultadosSe alcanzó la curación en el 57,4% de los casos, tras un tiempo medio de tratamiento de 11,6años. Entre las variables analizadas, solo la edad al diagnóstico resultó significativa como factor pronóstico: las pacientes más jóvenes curaron en mayor proporción y en menos tiempo. Entre los curados, 6evolucionaron a silla turca vacía parcial y en 21 desapareció el adenoma (RM normal), sin observarse diferencias en ambos subgrupos.
ConclusionesEl microprolactinoma puede curarse con agonistas dopaminérgicos y el tratamiento no ha de mantenerse por vida, aunque se pueden requerir más de 10años para alcanzar la curación.
Prolactinoma is the most frequent functioning pituitary adenoma. Most commonly occurs as microprolactinoma (less than 1cm in size), which may be cured with medical therapy, but few long-term studies are available about optimal duration of treatment with dopamine agonists to ensure cure after drug discontinuation and its withdrawal without recurrence are do not report consistent results.
ObjectiveTo establish criteria for cure of microprolactinoma with medical treatment and to analyze the potential predictors involved.
PatientsA retrospective study was conducted on 47adult women with microprolactinoma followed up between 1975 and 2010; none of them had undergone prior surgery or radiotherapy, and all of them received treatment with a dopamine agonist for at least 4years. They were divided into two groups for analysis: cured patients with at least 4years with normal prolactin levels after drug discontinuation, and not cured patients.
ResultsCure was achieved in 57.4% of patients. Only age at diagnosis was a significant predictor: there were more young patients in the cured group and youngest patients needed less time to cure. Development of empty sella turcica or normal MRI were similar regarding time to cure.
ConclusionsMicroprolactinoma may be cured with dopamine agonists, and life-long treatment is not required, although more than 10years may be required to achieve cure, 11,6±5,3 years in our experience.
Los prolactinomas son adenomas hipofisarios productores de prolactina (PRL), y suponen aproximadamente el 40% de todos los adenomas hipofisarios secretores del adulto. De ellos, el 90% son microprolactinomas. Su tratamiento puede ser médico, quirúrgico o con radioterapia, siendo el tratamiento médico con agonistas dopaminérgicos (AD) la primera alternativa terapéutica. Se clasifican según su tamaño1 en microprolactinomas (menores de 1cm, intraselares) y macroprolactinomas (iguales o mayores de 1cm)2. Estos últimos, según su comportamiento, pueden clasificarse en no invasores si permanecen dentro de la silla turca o invasores si se extienden a estructuras vecinas.
Los microprolactinomas son más frecuentes en la mujer y los macroprolactinomas en el varón3.
En general, los microprolactinomas son de crecimiento muy lento, la mayoría no crecen y no progresan a macroadenomas. Los macroprolactinomas tienden a seguir creciendo4, lo que sugiere que tienen un comportamiento diferente del de los microprolactinomas.
El objetivo del tratamiento es revertir la clínica, normalizar las concentraciones de PRL y curar o controlar la masa tumoral, restaurando así la función gonadal y aliviando la clínica por compresión del tumor sobre las estructuras vecinas5.
Los AD son el tratamiento de elección independientemente del tamaño del tumor y son efectivos en la mayoría de los casos, salvo en algunos en los que es preciso, por falta de respuesta al tratamiento médico, recurrir además a la cirugía y/o la radioterapia. Ambos tratamientos son complejos y no siempre totalmente curativos. Tanto la cirugía como la radioterapia tienen una alta tasa de recidivas6 y pueden causar como efecto secundario un hipopituitarismo residual, por lo que se reservan para casos en los que el tratamiento médico no resulta eficaz.
El primer AD que se empleó fue la bromocriptina. Es el único aprobado en el embarazo, pues no ha demostrado que produzca alteraciones en el desarrollo fetal1,4.
Otros AD son la cabergolina y la quinagolida. Todos ellos corrigen rápidamente las alteraciones hormonales y funcionales, con capacidad curativa tras varios años de tratamiento, aspecto este poco estudiado a largo plazo.
El presente estudio pretende describir las características clínicas y los resultados a largo plazo sobre la clínica, el tamaño tumoral y la posible curación de una serie de pacientes con microprolactinoma tratados solo con AD; considerar los criterios de curación del mismo, analizar la duración óptima del tratamiento para la curación definitiva sin recidiva tras suspender la medicación, elaborar un protocolo de seguimiento y de retirada del tratamiento con AD con aplicación clínica y estudiar los factores con posible influencia sobre la respuesta terapéutica a los AD.
Material y métodosSe realizó un estudio retrospectivo de una serie de 82casos de prolactinoma seguidos en nuestro centro desde 1975 a 2010. Tras excluir macroprolactinomas, casos tratados con cirugía y radioterapia, y aquellos con menos de 2años de seguimiento, se incluyeron 57casos de microprolactinoma, todos ellos mujeres. Posteriormente, considerando que ninguna había curado antes de 4años de tratamiento, se excluyeron 10pacientes no curadas con menos de 4años de tratamiento, por lo que el grupo total quedó constituido por 47pacientes.
Criterios para suspender la medicación- -
Desaparición de la clínica (amenorrea, baches amenorreicos, galactorrea, cefalea…).
- -
Desaparición del tumor: RM normal o silla turca vacía parcial (STVP).
- -
PRL inferior a 20ng/ml con dosis adecuada de AD, mantenida al menos durante 2años.
- -
Reducción de la dosis del fármaco paulatinamente hasta su total suspensión después de otro año con concentraciones de PRL inferiores a 10ng/ml con dosis mínima del agonista.
- -
Se definió la curación como la persistencia de estas características (con PRL menor de 20ng/ml) al menos 2años después de la suspensión de los AD.
Las variables clínicas y analíticas estudiadas se recogen en la tabla 1. La evaluación morfológica del tumor se realizó por resonancia magnética (RM) de hipófisis antes de iniciar el tratamiento, durante el mismo y tras su suspensión. La RM de la región hipotálamo-hipofisaria se hizo con un sistema de 1,5Teslas. Las imágenes se tomaron antes y después de la administración de gadolinio. Para cada medida se obtuvieron 7-11cortes de 2-3mm de grosor y con una resolución espacial de 0,70-0,97mm.
Variables clínicas y analíticas estudiadas
| Clínicas | Analíticas |
| Edad al diagnósticoEdad al finalizar el estudioPatologías y tratamientos concomitantesAlteraciones menstrualesEmbarazos. AbortosGalactorreaHirsutismoCefaleasAlteraciones campimétricasTallaPeso (IMC)Presión arterialGalactorrea a la expresiónAD utilizado, dosis, cambio de fármacoTiempo hasta normalizar menstruacionesTiempo hasta normalizar PRLTiempo hasta normalizar imagenTiempo hasta la curación | HemogramaGlucemiaCreatininaColesterol total y fracciones, triglicéridosTransaminasasProlactinaFSHLHEstradiolTestosterona total y libreDHEA-S, Δ4-AndrostendionaT4 libre, TSH |
La evolución del tumor se clasificó en hipófisis normal, restos intraselares y STVP.
Tras suspender la medicación, la RM se repitió cada 6meses durante el primer año, y después cada año.
Análisis estadísticoLas variables cualitativas se presentan como distribución de frecuencias. Las variables cuantitativas en media, desviación estándar (DE) y límites. En todos los casos se ha comprobado la distribución de la variable frente a los modelos teóricos, y en caso de asimetría se ha calculado la mediana y su rango intercuartílico.
Se evaluó la asociación entre variables cualitativas con el test de chi cuadrado de Pearson (χ2), o prueba exacta de Fisher en el caso de que más del 25% de los esperados fueran menores de 5. Se analizó el comportamiento de las variables cuantitativas por cada una de las variables independientes categorizadas mediante el test de la t de Student (en comparaciones de una variable con 2categorías).
En todos los contrastes de hipótesis se ha rechazado la hipótesis nula con un error de tipo i o error α menor de 0,05.
El análisis estadístico se ha realizado con el paquete informático SPSS para Windows versión 15.0.
ResultadosLa edad media de las pacientes al diagnóstico fue de 29,9años (DE, 8,3; límites, 16-45). El nivel medio de PRL inicial fue de 129,5ng/ml (DE, 87,8; límites, 33-522).
El tiempo medio de seguimiento ha sido de 16,2años (DE, 8,0; límites, 4-35). Recibieron tratamiento médico durante 12,8años (DE, 6,7; límites, 2-27). Para el análisis de las variables recogidas se dividió la muestra según la evolución: curadas y no curadas.
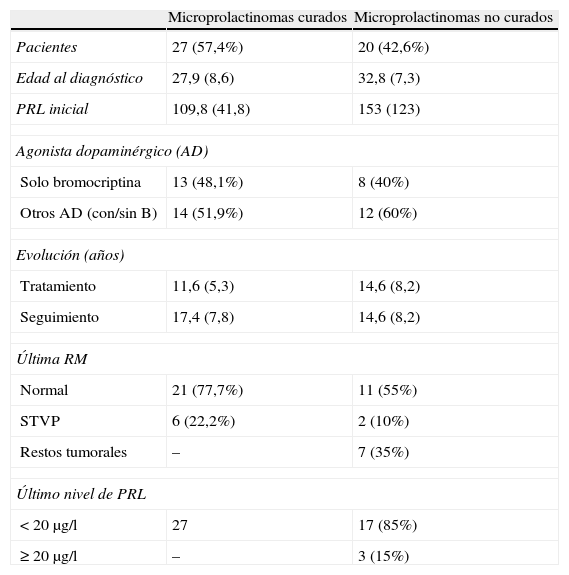
Los datos de los 2grupos de pacientes así formados se exponen en la tabla 2.
Resultados
| Microprolactinomas curados | Microprolactinomas no curados | |
| Pacientes | 27 (57,4%) | 20 (42,6%) |
| Edad al diagnóstico | 27,9 (8,6) | 32,8 (7,3) |
| PRL inicial | 109,8 (41,8) | 153 (123) |
| Agonista dopaminérgico (AD) | ||
| Solo bromocriptina | 13 (48,1%) | 8 (40%) |
| Otros AD (con/sin B) | 14 (51,9%) | 12 (60%) |
| Evolución (años) | ||
| Tratamiento | 11,6 (5,3) | 14,6 (8,2) |
| Seguimiento | 17,4 (7,8) | 14,6 (8,2) |
| Última RM | ||
| Normal | 21 (77,7%) | 11 (55%) |
| STVP | 6 (22,2%) | 2 (10%) |
| Restos tumorales | – | 7 (35%) |
| Último nivel de PRL | ||
| < 20μg/l | 27 | 17 (85%) |
| ≥ 20μg/l | – | 3 (15%) |
AD: agonista dopaminérgico; B: bromocriptina; PRL: prolactina; STVP: silla turca vacía parcial.
Dentro del grupo de no curados, 12casos presentaron criterios de curación pero su médico responsable decidió mantener el tratamiento con AD, por lo que han sido incluidos en este grupo.
Se observó que la edad de las curadas era significativamente menor: 27,9 (DE, 8,6) años frente a 32,8 (7,3) años en las no curadas; p=0,073. No se encontraron diferencias significativas en el resto de parámetros estudiados.
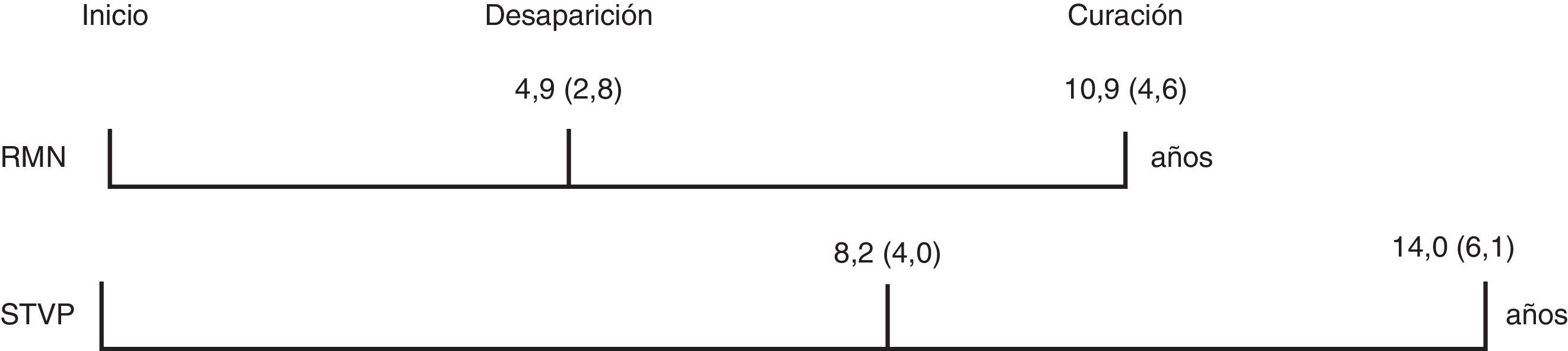
Entre las curadas, el tiempo de tratamiento previo a la desaparición del adenoma o STVP mostró tendencia a ser más largo en los casos de STVP (8,2±4,0 frente a 4,9±2,8), pero el tiempo posterior hasta la curación fue similar en ambos subgrupos (5,9 y 5,8años) (fig. 1). Las pacientes curadas con RM normal no evolucionaron a STVP.
DiscusiónActualmente se debate la duración óptima del tratamiento del microprolactinoma con AD, y hay autores que consideran que debe ser de por vida. En una encuesta en el Reino Unido7, el 20% de los endocrinólogos nunca intentan suspenderlo.
Muchos estudios publican resultados de eficacia terapéutica en cuanto a clínica, pero no hasta la curación del proceso y su seguimiento posterior. Webster et al.8 hablan de tratamiento prolongado con cabergolina en 162casos, pero su observación comprende 7meses. Verhelst et al.9 estudian 455pacientes con microprolactinoma tratados con cabergolina durante 28meses, pero es un estudio de tolerancia y eficacia, y para la sustitución de bromocriptina en casos de intolerancia o resistencia. El presente estudio solo comprende 47mujeres con microprolactinoma, pero el tiempo de observación fue de 16,2±8,0 años de media.
Una de las mayores series es la Webster et al.10, con 459casos, pero solo compara la eficacia de los tratamientos con cabergolina y bromocriptina, y su duración es de 6meses. Passos et al.11 estudian 131pacientes tratados solo con bromocriptina durante 47meses, y obtienen un 64% de curaciones en los microprolactinomas tras 44meses sin medicación. Colao et al.12 estudian 200pacientes con hiperprolactinemia (105microprolactinomas) tratados con cabergolina durante 4años de media y obtienen un 69% de curaciones. Recientemente se han propuesto distintos criterios de retirada del tratamiento médico. Así, Colao et al.12 mantienen el tratamiento con cabergolina durante 36-48meses, lo retiran cuando la PRL es normal y a partir del año posterior a la normalización de la RM o con reducción del adenoma al menos del 50%. El comité de expertos de la Pituitary Society1 aconseja un mínimo de 3años con PRL normal bajo tratamiento y marcada reducción del tumor antes de retirar el AD.
Otras publicaciones4,12-14 señalan también que un año tras RM normal no es suficiente para evitar la recidiva del microprolactinoma, por lo que el tratamiento debería mantenerse como mínimo 2años tras desaparecer el adenoma o reducirse al menos el 50%.
La clínica habitual de los microprolactinomas suele desaparecer en pocas semanas de tratamiento. Esa normalización clínica no significa curación, pues basta suspender la medicación durante 2-3semanas y los síntomas reaparecen. Es razonable vigilar la imagen hipofisaria anualmente y no intentar suspender la medicación hasta que el adenoma desaparezca.
Colao et al.12 mantuvieron el tratamiento 4años de media y el 30% recidivaron a los 12meses, algunas sin evidencia de tumor, aunque las recidivas fueron más frecuentes en los que tenían restos tumorales al suspender la medicación. En nuestra serie se han precisado como media casi 6años de tratamiento tras la desaparición del tumor (RM normal) o la aparición de STVP, hasta cumplir los criterios de curación, lo cual haría recomendable mantener el tratamiento al menos 2-3años tras la desaparición del adenoma en la RM. Por tanto, consideramos importante señalar que la aparición de STVP no debe significar la curación del microprolactinoma15,16, dato que se reafirma con el hecho de que la STVP esté presente en 2casos de los 20 no curados.
Para Colao et al.12 basta la reducción del adenoma del 50% para iniciar la suspensión del tratamiento. Posteriormente la misma Colao et al.4 y otros autores1,13,14 señalan que un año tras RM normal no es suficiente para evitar la recidiva y aconsejan esperar 2-3años más. Arafah y Nasrallah17 aconsejan un mínimo de 5-6años de tratamiento antes de intentar suspenderlo.
Biswas et al.7 obtienen el 36% de remisiones entre 89casos tratados con cabergolina o bromocriptina durante 3,1años de media, y también consideran sobreestimado el porcentaje de curaciones de Colao12. En el estudio de Kharlip et al.13, con 31microadenomas, las recidivas llegan al 52% a los 15meses de suspender la cabergolina, tras 3,6años de tratamiento; la mitad de los pacientes en remisión fueron seguidos menos de 15meses, lo que sugiere una mayor proporción de fracasos: en el 64% persistía el tumor, aunque disminuido. Dekkers et al.18 realizaron un metaanálisis de 19publicaciones con 743pacientes con hiperprolactinemia y hallaron remisión sin recidiva en el 21% de microprolactinomas, aconsejando un mínimo de 3-5años de tratamiento.
En nuestra serie, la edad y la prolactinemia al diagnóstico fueron similares a otros estudios7,11,13. Las más jóvenes tardaron menos en normalizar la imagen hipofisaria, tuvieron menos tendencia a desarrollar STVP y curaron 3años antes que las menos jóvenes.
La mayoría recibió bromocriptina, ya que es el más antiguo de los AD. Cuando se cambió a cabergolina, la curación no se aceleró, y el tiempo de tratamiento para la curación fue menor para las que solo recibieron bromocriptina. Aunque ello pudiera indicar una mayor eficacia de la bromocriptina, las pacientes eran más jóvenes. También podría indicar que estos casos eran resistentes a bromocriptina, por eso necesitaron más tiempo de tratamiento: el «no curativo» con bromocriptina y el «curativo» con cabergolina.
Esto contrasta con lo publicado sobre la superioridad de cabergolina sobre bromocriptina en la remisión de la hiperprolactinemia y la disminución del tamaño tumoral4,12,14. Una explicación para nuestros datos sería que el estudio es retrospectivo y no válido para comparar ambos fármacos.
Se constató menopausia en 6pacientes con RM normal y en 3 con persistencia tumoral, confirmando que menopausia no es pronóstico de curación, como igualmente señalan Passos et al.11 y Colao et al.12.
No se vio diferencia significativa en el nivel de PRL al diagnóstico entre las pacientes que curaron y las que no17. Esto concuerda con los resultados de otros estudios4,11-13, salvo Biswas et al.7 que sí encontraron concentraciones iniciales más altas de PRL entre las que recidivaron.
Algunos autores4 incluyen como microprolactinomas casos sin imagen de microadenoma, dato muy discutible y que no ha ocurrido en esta cohorte por ser contrario a los criterios de inclusión. En nuestra experiencia, esos casos de hiperprolactinemia suelen estar ocasionados por fármacos, no por microadenomas, lo que podría explicar muchos de los casos interpretados como «curaciones espontáneas» al abandonar los pacientes medicaciones relacionadas.
La desaparición total del tumor no parece ser requisito necesario para la curación, pero sí debe reducirse más del 50% y controlarse con dosis bajas antes de proceder a retirar la medicación.
ConclusionesSe establecen criterios de retirada del tratamiento y de curación más claros y precisos que los habituales, especificados en «Material y métodos». Es importante comprobar la desaparición del adenoma en la RM conservando morfología normal de la hipófisis o el desarrollo de STVP, aunque reconociendo que tanto una RM aparentemente normal como una STVP no aseguran la curación. Se interpreta como falta de sensibilidad de las RM actuales para detectar mínimos adenomas. En casos muy seleccionados sin clínica y niveles bajos de PRL con dosis mínimas de AD, la presencia de aparentes restos tumorales puede corresponder a imágenes de fibrosis sin repercusión clínica.
El tratamiento no tiene que ser de por vida, aunque sea largo. En nuestra experiencia, hubo curación en el 57,4% de los casos, con una duración de 11,6±5,3años. En ninguna de las mujeres estudiadas se ha confirmado la curación antes de 4años de tratamiento.
La edad más joven parece ser factor favorable para la curación. No se observó influencia del resto de factores estudiados.
Dos años sin clínica y PRL normal, tras la retirada del tratamiento, como requisito de curación, parece razonable, aunque no exime de controles posteriores, pues se han publicado recidivas pasados 3 o más años.
Conflicto de interesesNo existe conflicto de intereses.