Evaluar la estrategia terapéutica y el grado de consecución de los objetivos lipídicos en la población española con diabetes y alto riesgo cardiovascular.
Sujetos y métodosEstudio descriptivo, transversal y multicéntrico con inclusión mediante muestreo consecutivo de los 10 primeros pacientes que acudieron a consulta de Atención Primaria y que hubieran sido visitados durante los 12 meses previos al estudio. Se incluyeron pacientes con diabetes tipo 2 sin enfermedad cardiovascular, concentraciones de colesterol LDL (cLDL) ≤ 160mg/dl y triglicéridos ≤ 600mg/dl, y al menos uno de los siguientes: retinopatía, albuminuria, tabaquismo actual o hipertensión.
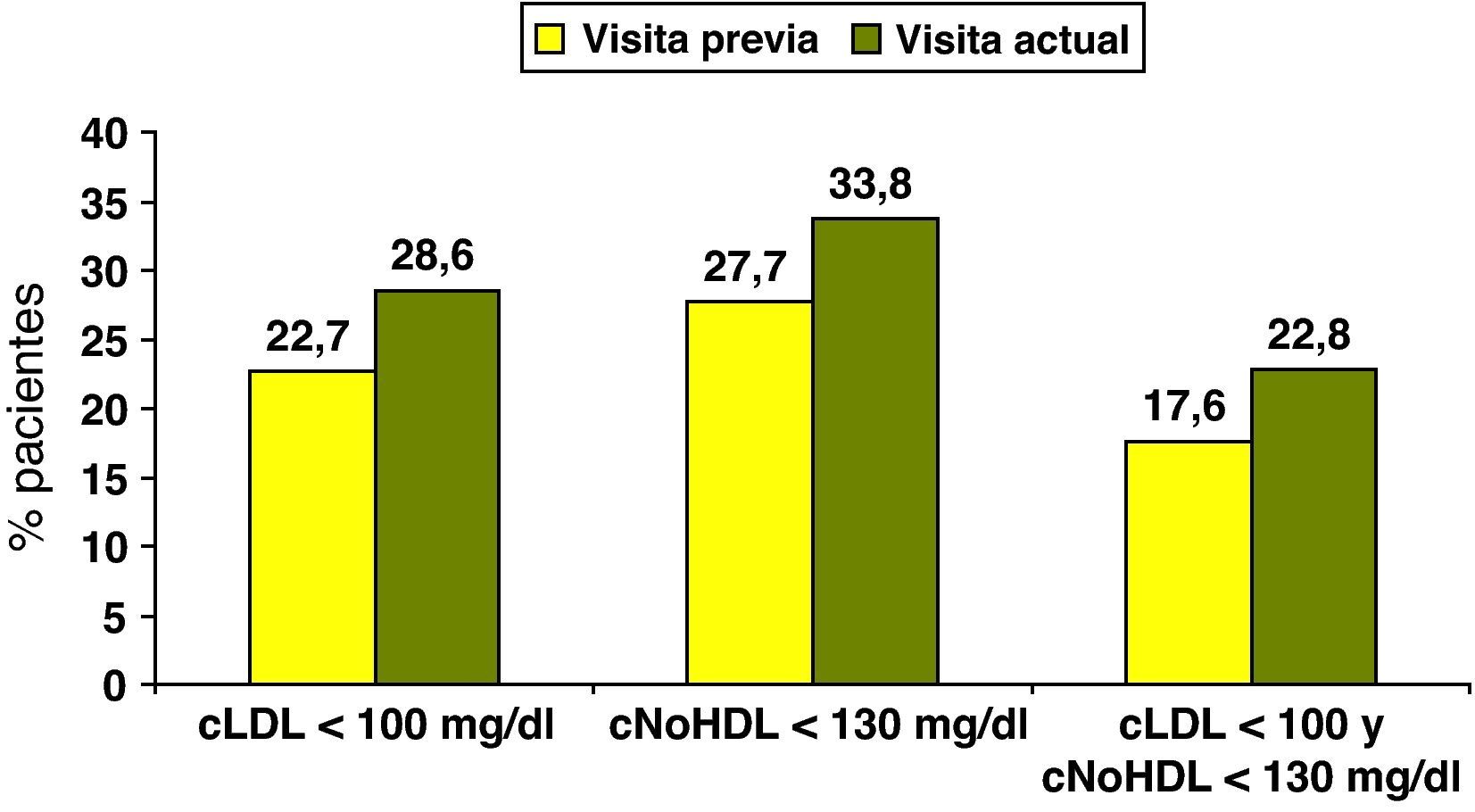
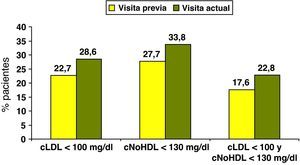
ResultadosSe evaluaron 2.412 pacientes (edad: 61,3±8,3 años; 46,8% mujeres, duración de la diabetes de 8,6±7,4 años). En comparación con la visita previa (8,1±5 meses antes), en el momento de la evaluación, la proporción de pacientes con cLDL < 100mg/dl (22,7 vs 28,6%), c-noHDL < 130mg/dl (27,7 vs 33,8%) y la combinación de ambos (17,6 vs 22,1%) aumentaron significativamente. Las estatinas eran los fármacos hipolipemiantes más prescritos (65,5%) y, desde la visita previa, en el 38,7% de los pacientes se cambió el fármaco hipolipemiante, en el 17,3% se aumentó la dosis y en un 5% se añadió otro fármaco.
ConclusiónLa utilización de estatinas de mayor potencia y el incremento de la dosis es la estrategia terapéutica más utilizada para mejorar el control de la dislipemia en los pacientes con diabetes tipo 2, pero estos cambios resultan claramente insuficientes para alcanzar los objetivos lipídicos en la mayoría de los pacientes con diabetes tipo 2.
To assess the therapeutic approach and lipid goal achievement in a spanish diabetic population at high cardiovascular risk.
Subjects and methodsA multicenter, descriptive, cross-sectional study consecutively recruited the first 10 patients who attended the primary care office and had been seen in the 12 months prior to the study visit. Inclusion criteria were type 2 diabetes without cardiovascular disease, LDL cholesterol levels ≤160mg/dL, triglyceride levels ≤600mg/dL, and at least one of the following: retinopathy, albuminuria, current smoking, or hypertension.
ResultsA total of 2412 patients were evaluated (aged 61.3±8.3 years, 46.8% women, diabetes duration 8.6±7.4 years). As compared to the previous visit (8.1±5 months before), the proportion of patients who achieved LDL-C levels <100mg/dL (22.7% vs 28.6%), non-HDL-C levels <130mg/dL (27.7% vs 33.8%) and both goals (17.6% vs 22.1%) significantly increased at the time of assessment. Statins were the most widely prescribed lipid-lowering drugs (65.5%) and the lipid-lowering drug was changed from the previous visit in 38.7% of patients, drug dosage was increased in 17.3%, and another drug was added in 5%.
ConclusionUse of more potent statins and higher statin doses were the most commonly used therapeutic strategies for improving control of dyslipidemia in patients with type 2 diabetes, but these changes were clearly inadequate to achieve lipid goals in most patients with type 2 diabetes.
La diabetes es una enfermedad con gran impacto socio-sanitario atribuido a su elevada prevalencia y morbimortalidad derivada sobre todo de la enfermedad cardiovascular (ECV). La diabetes se considera como un riesgo equivalente de enfermedad coronaria1 y la asociación de la misma con otros factores de riesgo cardiovascular (FRCV), como la hipertensión, la dislipemia, y el tabaquismo condiciona un riesgo mucho mas elevado de ECV que cada factor de riesgo por separado2. Además, el beneficio obtenido con las medidas terapéuticas indicadas para la prevención cardiovascular en los pacientes con diabetes es similar al observado en otras poblaciones con enfermedad cardiovascular establecida3–7.
La dislipemia de los pacientes con diabetes se caracteriza por la hipertrigliceridemia moderada y colesterol unido a lipoproteínas de alta densidad (cHDL) bajo, mientras que las concentraciones de colesterol unido a lipoproteínas de baja densidad (cLDL) no suelen diferir de las de la población general. Sin embargo, el cLDL es el principal FRCV en los pacientes con diabetes8 y el nivel de evidencia que apoya la importancia del control del cLDL en los mismos3,9–12 es mucho mayor que los datos disponibles en cuanto a control de los triglicéridos (TG), el cHDL y la hiperglucemia13–18. A pesar de estas evidencias y de que la mayoría de las recomendaciones establecen como primer objetivo el cLDL < 100mg/dl para los pacientes con diabetes, está ampliamente documentado que la proporción de los pacientes con diabetes tipo 2 que alcanzan los objetivos lipídicos es muy baja19–24.
El estudio CARDS10 es el primer estudio aleatorizado y doble ciego con estatinas que incluyó exclusivamente a pacientes con diabetes tipo 2. Los resultados muestran de forma concluyente el beneficio del tratamiento con atorvastatina en la prevención del primer evento cardiovascular y apoyan el tratamiento con estatinas en pacientes con diabetes tipo 2 y alto RCV. Considerando la trascendencia de los resultados de dicho estudio para la práctica clínica en la población con diabetes, se planteó el presente estudio con el objetivo de evaluar la estrategia de tratamiento y el grado de consecución de los objetivos en la población española con diabetes tipo 2 y con las características del estudio CARDS.
Pacientes y métodosDiseño del estudioEl estudio se diseñó como un estudio multicéntrico, descriptivo, transversal y no intervencionista sobre la población, asistida por médicos de Atención Primaria en todo el país. Los médicos que participaron de forma voluntaria debían incluir a los 10 primeros pacientes que acudieran a su consulta a partir de la fecha de inicio del estudio, que hubieran sido visitados durante los 12 meses previos a la visita y cumplieran los criterios de inclusión y exclusión. Al ser un estudio no intervencionista, los datos de la visita basal reflejaban la situación del paciente en el momento de ser seleccionado para el estudio. Se incluyeron pacientes de ambos sexos con diagnóstico de diabetes tipo 2 (toma de medicación y/o criterios ADA y/o criterios OMS), edad entre 40 y 75 años, ausencia de historia previa de infarto agudo de miocardio (IAM), angina, cirugía coronaria, ictus/AIT (accidente isquémico transitorio), enfermedad vascular periférica severa y la presencia de al menos una de las siguientes características: 1) Hipertensión arterial definida por el empleo de un tratamiento antihipertensivo o por una PAS ≥ 140mmHg o una PAD ≥ 90mmHg en al menos dos ocasiones consecutivas; 2) Retinopatía, definida por cualquier grado de retinopatía, maculopatía o fotocoagulación previa; 3) Micro o macroalbuminuria, definida como un resultado positivo en la tira reactiva, o un cociente albúmina/creatinina ≥ 30mg/g (2,6mg/mmol) o una excreción de albúmina ≥ 20μg/min, en al menos dos ocasiones sucesivas; 4) Tabaquismo activo, independientemente del número de cigarrillos/día; 5) cLDL ≤ 160mg/dl y triglicéridos ≤ 600mg/dl. Se excluyeron los pacientes con diabetes secundaria, tratamientos por arritmias o insuficiencia cardiaca severa (clase III o IV), HbA1c > 12% en el momento de la inclusión, enfermedad hepática activa o transaminasas (AST o ALT) mayor o igual a 1,5 veces por encima del límite normal, disfunción renal severa o síndrome nefrótico, creatinina plasmática > 1,3mg/dL o 150μmol/L o aclaramiento de creatinina < 60ml/min (MDRD), CPK mayor o igual a tres veces el límite normal, índice de masa corporal (IMC) > 35kg/m2 y alcoholismo.
Los pacientes fueron incluidos en el estudio, una vez habían leído la hoja de información al paciente y habían entregado el consentimiento informado por escrito.
Recogida de datos y criterios de evaluaciónEl estudio se diseñó para recoger toda la información en una única visita en el contexto de la práctica clínica habitual. La recogida de información se realizó mediante la revisión de la historia clínica, la entrevista al paciente y el examen físico. Para cada paciente incluido se registraron datos demográficos y antropométricos (edad, sexo, talla, peso, IMC, perímetro abdominal), el consumo de tabaco y la presión arterial. Entre los datos analíticos se incluyeron: glucemia basal (mg/dl), HbA1c (%), creatinina (mg/dl), colesterol total (CT) (mg/dl), triglicéridos (TG) (mg/dl), cLDL (mg/dl), cHDL (mg/dl), c-noHDL (mg/dl), así como enzimas hepáticas y TSH cuando estaban disponibles. También se recogieron los datos relacionados con el diagnóstico y tratamiento de la diabetes, la dislipemia y la hipertensión. Las variables analíticas corresponden a la analítica realizada en el mes previo o en el momento de la visita. Así mismo, se registraron datos correspondientes a la última visita y analítica realizadas durante el año previo.
De acuerdo con los criterios de Adult Treatment Panel III (ATP-III), se consideró como objetivos lipídicos concentraciones de cLDL< 100mg/dl y c-noHDL < 130mg/dl. La diabetes se consideró que estaba bien controlada cuando la hemoglobina glicosilada (HbA1c) era < 7% y la presión arterial si la sistólica era menor de 130mmHg y la diastólica menor de 85mmHg. Se definió obesidad si el IMC era > 30kg/m2 y obesidad abdominal si el perímetro de la cintura era superior a 102cm en el varón y a 88cm en la mujer.
Se recogieron las variables de un total de 2.412 pacientes en la analítica que corresponde a la realizada en el mes previo o en el momento de la visita (visita actual). Así mismo se recogieron los resultados de la analítica correspondiente a la realizada durante el último año (visita previa). El tiempo medio transcurrido entre ambas fue de 8,1 ± 5 meses.
Cálculo del tamaño muestral y análisis estadísticoEl tamaño muestral necesario se calculó a partir del porcentaje de pacientes con niveles lipídicos controlados según guías NCEP-ATP-III. Con un tamaño muestral de 2.550 pacientes o más, un test a dos colas con un intervalo de confianza del 95% y usando la distribución normal para muestras grandes, el porcentaje observado de pacientes con consecución en los objetivos terapéuticos tendría una precisión del ± 2% respecto al porcentaje esperado del 50%. Se asumió una prevalencia esperada de consecución de objetivos terapéuticos del 50%. Finalmente, el número de pacientes incluidos fue de 2.541. Este tamaño de la muestra, con una prevalencia de pacientes con colesterol total controlado igual a 54,1% tuvo un error de precisión del 2,0%.
La población utilizada para el análisis incluyó a todos los pacientes seleccionados que cumplían todos los criterios de inclusión y ninguno de los criterios de exclusión.
Se realizaron mediciones de tendencia central y de dispersión para las variables cuantitativas (incluyendo el intervalo de confianza del 95%), así como frecuencias absolutas y relativas para las variables cualitativas. Se estudió el tipo de distribución de las variables cuantitativas y se evaluó su ajuste a una distribución de Gauss usando el test de Kolmogorov-Smirnov para comprobar que cumplían la suposición de normalidad.
Para observar si existían diferencias entre los dos grupos independientes, se utilizó la prueba t de Student para variables cuantitativas, la prueba de la U de Man-Whitney para variables cuantitativas que no seguían la distribución de Gauss y el test de Chi-cuadrado o prueba exacta de Fisher para variables cualitativas.
Las pruebas estadísticas se realizaron con un nivel de significación del 5% y fueron bilaterales. Se utilizó el paquete estadístico SAS versión 8.2 para realizar todos los análisis estadísticos.
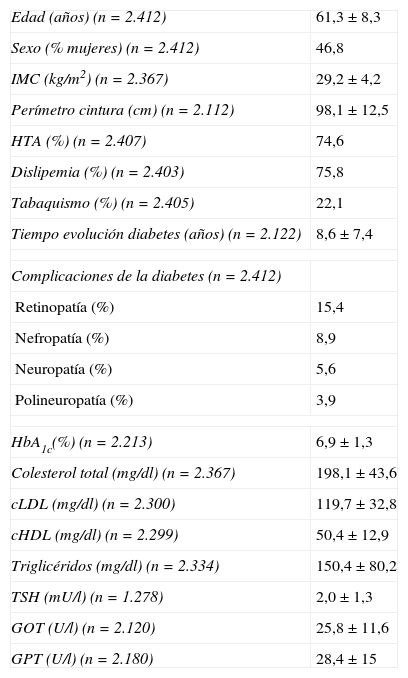
ResultadosUn total de 297 médicos del territorio español reclutaron a 2.541 pacientes, de los cuales 129 (5,1%) fueron excluidos por no cumplir algún criterio de selección. Por tanto, un total de 2.412 (94,9%) sujetos fueron evaluables. Las características clínicas y bioquímicas de la población estudiada se recogen en la tabla 1 (los datos se expresan como media ± desviación estándar o como porcentaje). El 37,7% presentaban obesidad y el 55,4% obesidad abdominal. El 20,0% de los sujetos eran exfumadores y los fumadores fumaban una media de 20,0±11,6 cigarrillos/día. En los pacientes hipertensos, la edad del diagnóstico fue a los 53,4±9,5 años y el 96,2% estaban en tratamiento con fármacos hipotensores. La edad media en el momento del diagnóstico de diabetes fue de 52,9±9,7 años, el tiempo medio de evolución conocido de la diabetes al inicio del estudio fue de 8,6±7,4 años y el 55% de los pacientes tenían HbA1c ≤ 7%. EL 87,1% de los pacientes recibían tratamiento con hipoglucemiantes orales, siendo la metformina el prescrito con mayor frecuencia (61,1%), y el 25% con insulina. El 83,2% de las mujeres tenían la menopausia, el 13,4% de la población estudiada padecía hipertrofia ventricular izquierda, el 18,3% albuminuria y el 17,3% antecedentes familiares de ECV precoz. El 23,5% tomaban ácido acetilsalicílico y el 0,7% clopidogrel.
Características clínicas y bioquímicas de los 2.412 pacientes evaluados
| Edad (años) (n=2.412) | 61,3±8,3 |
| Sexo (% mujeres) (n=2.412) | 46,8 |
| IMC (kg/m2) (n=2.367) | 29,2±4,2 |
| Perímetro cintura (cm) (n=2.112) | 98,1±12,5 |
| HTA (%) (n=2.407) | 74,6 |
| Dislipemia (%) (n=2.403) | 75,8 |
| Tabaquismo (%) (n=2.405) | 22,1 |
| Tiempo evolución diabetes (años) (n=2.122) | 8,6±7,4 |
| Complicaciones de la diabetes (n=2.412) | |
| Retinopatía (%) | 15,4 |
| Nefropatía (%) | 8,9 |
| Neuropatía (%) | 5,6 |
| Polineuropatía (%) | 3,9 |
| HbA1c(%) (n=2.213) | 6,9±1,3 |
| Colesterol total (mg/dl) (n=2.367) | 198,1±43,6 |
| cLDL (mg/dl) (n=2.300) | 119,7±32,8 |
| cHDL (mg/dl) (n=2.299) | 50,4±12,9 |
| Triglicéridos (mg/dl) (n=2.334) | 150,4±80,2 |
| TSH (mU/l) (n=1.278) | 2,0±1,3 |
| GOT (U/l) (n=2.120) | 25,8±11,6 |
| GPT (U/l) (n=2.180) | 28,4±15 |
En el 75,8% de los pacientes constaba el diagnóstico de dislipemia; la edad media a la que se realizó el diagnóstico fue de 55,8±8,9 años y el tiempo transcurrido desde el diagnóstico de la dislipemia hasta el inicio del estudio fue de 6±5,4 años. La media de las concentraciones máximas de cLDL y triglicéridos recogidas en la historia clínica para los pacientes con diagnóstico de dislipemia fueron 173,2±38,9mg/dl y 231,4±151,7mg/d, respectivamente, mientras que en los pacientes sin diagnóstico de dislipemia fueron inferiores (cLDL 122,7±30,4mg/dl y triglicéridos 150,5±108,9mg/dl, p < 0,0001).
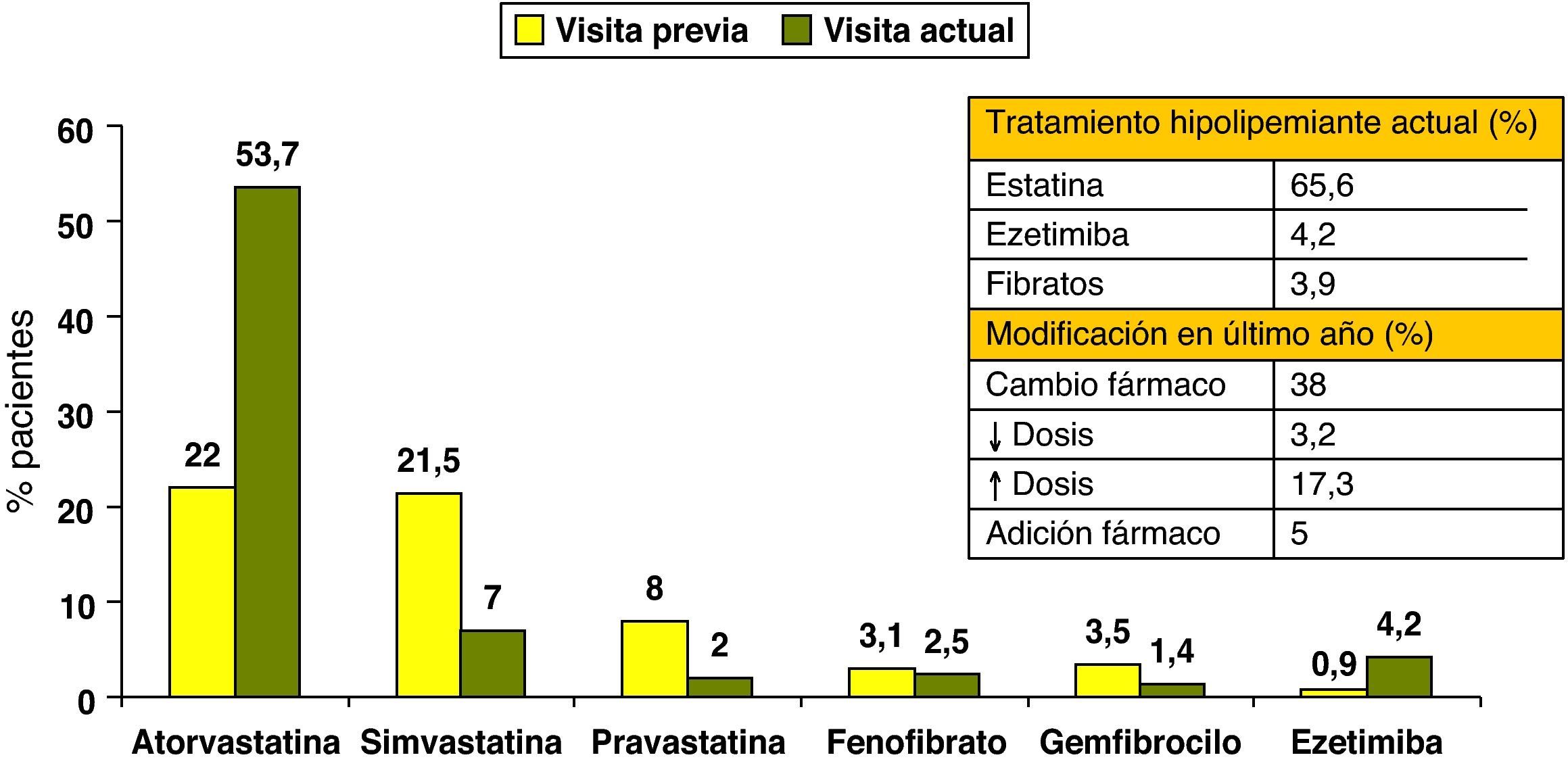
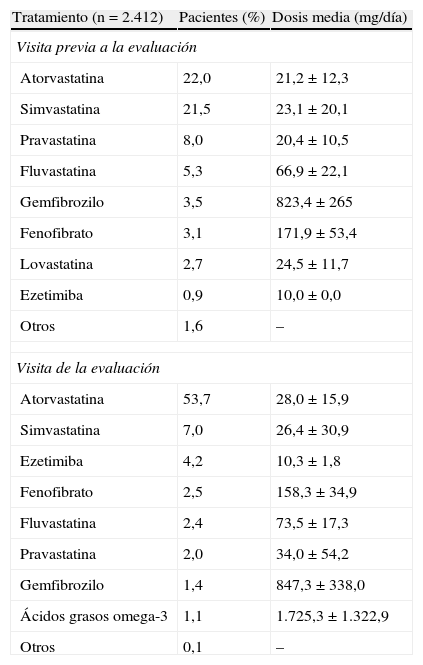
En el momento de la evaluación, el 83,8% de los pacientes seguía una dieta baja en grasas, el 65,5% recibían tratamiento con estatinas, el 4,2% con ezetimiba y el 4,0% con fibratos. El fármaco hipolipemiante más utilizado fue la atorvastatina (53,7%) y la dosis media era de 28,0±15,9mg/día (tabla 2). Las concentraciones medias en la analítica realizada en el mes previo o en la visita del estudio se muestran en la tabla 1. El 54,1% de los sujetos tenían el colesterol total < 200mg/dl, el 28,6% el cLDL < 100mg/dl, el 82,0% el cHDL> 40mg/dl, el 33,8% el c-noHDL < 130mg/dl y el 56,5% los triglicéridos < 150mg/dl.
Tratamiento hipolipemiante y dosis media prescrita en la visita de la evaluación y en la previa (8,1±5 meses antes)
| Tratamiento (n=2.412) | Pacientes (%) | Dosis media (mg/día) |
| Visita previa a la evaluación | ||
| Atorvastatina | 22,0 | 21,2±12,3 |
| Simvastatina | 21,5 | 23,1±20,1 |
| Pravastatina | 8,0 | 20,4±10,5 |
| Fluvastatina | 5,3 | 66,9±22,1 |
| Gemfibrozilo | 3,5 | 823,4±265 |
| Fenofibrato | 3,1 | 171,9±53,4 |
| Lovastatina | 2,7 | 24,5±11,7 |
| Ezetimiba | 0,9 | 10,0±0,0 |
| Otros | 1,6 | – |
| Visita de la evaluación | ||
| Atorvastatina | 53,7 | 28,0±15,9 |
| Simvastatina | 7,0 | 26,4±30,9 |
| Ezetimiba | 4,2 | 10,3±1,8 |
| Fenofibrato | 2,5 | 158,3±34,9 |
| Fluvastatina | 2,4 | 73,5±17,3 |
| Pravastatina | 2,0 | 34,0±54,2 |
| Gemfibrozilo | 1,4 | 847,3±338,0 |
| Ácidos grasos omega-3 | 1,1 | 1.725,3±1.322,9 |
| Otros | 0,1 | – |
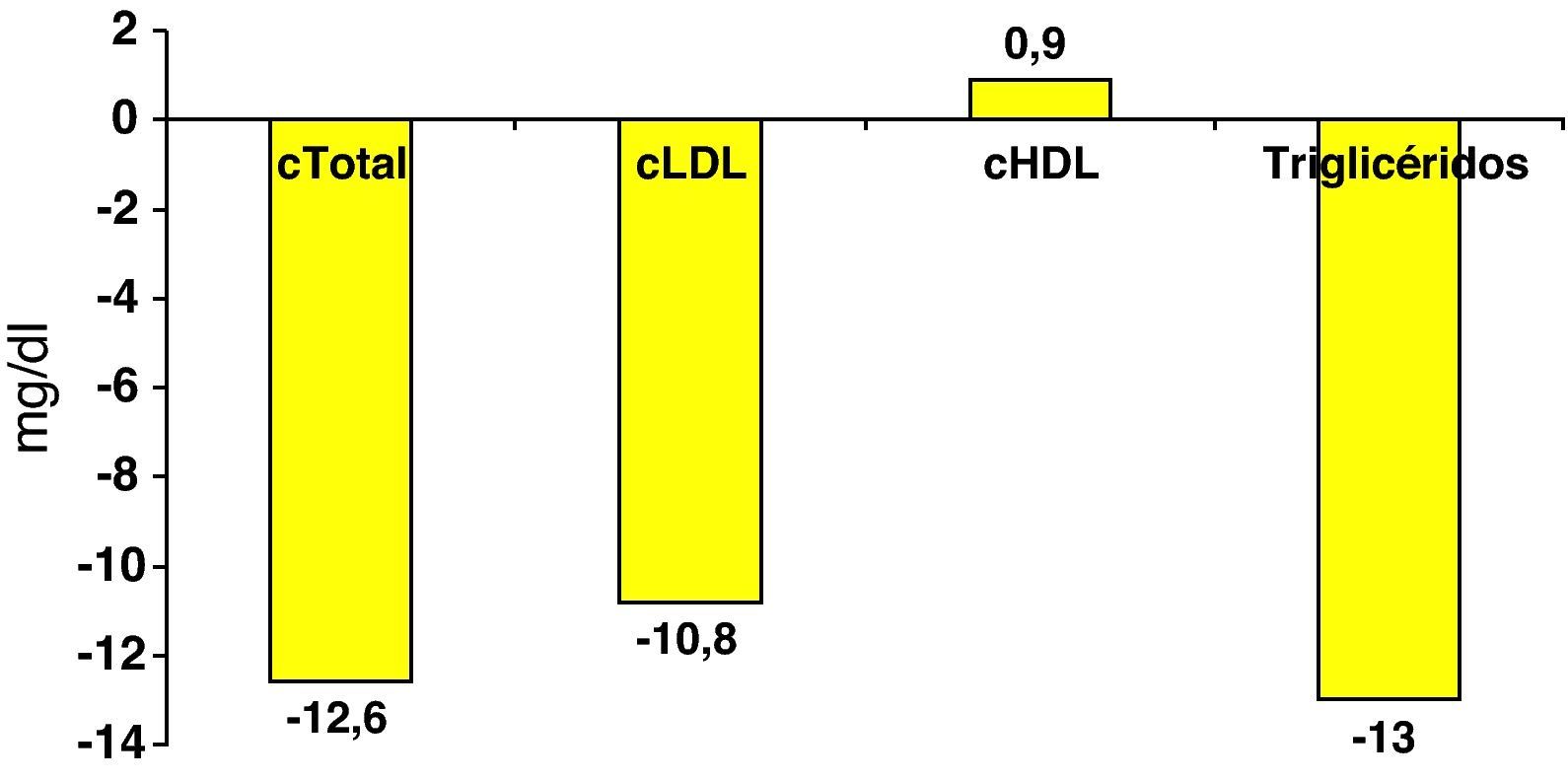
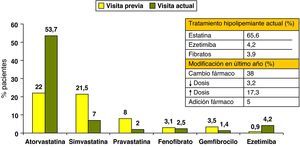
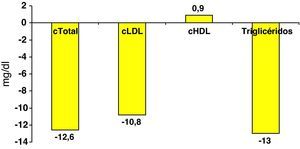
En la figura 1 se exponen los cambios observados en el tratamiento farmacológico hipolipemiante, desde la visita y analítica previas realizadas 8,1±5 meses antes de la visita del estudio. En el 38,7% de los pacientes se cambió el fármaco hipolipemiante, en un 17,3% se aumentó la dosis y en un 5% se añadió otro fármaco. Las principales modificaciones fueron el incremento de la utilización (22,0 vs 53,7%) y la dosis (21±12mg/día vs 28±16mg/día) de atorvastatina, y el mayor uso de ezetimiba (0,9 vs 4,2%). Estas modificaciones se acompañaron de la reducción de las concentraciones de colesterol total, cLDL y triglicéridos (fig. 2). Así mismo, se objetivó un aumento de la proporción de sujetos con cLDL< 100mg/dl (22,7 vs 28,6%), c-noHDL < 130mg/dl (27,7 vs 33,8%), y cLDL < 100mg/dl y c-noHDL < 130mg/dl (17,6 vs 22,1%), mientras que no se modificó el porcentaje de sujetos con cHDL > 40mg/dL (80,5 vs 82,0%) y TG < 150mg/dL (56,9 vs 56,5%) (fig. 3).
Los pacientes que mantenían cLDL > 100mg/dl diferían de los que alcanzaron cLDL < 100mg/dl en la proporción que constaba el diagnóstico de dislipemia (78 vs 73%; p < 0,01) y en la concentración máxima de cLDL (177±38 vs 164±40mg/dl; p < 0,0001), pero no en la de cHDL y triglicéridos. Los pacientes con cLDL > 100mg/dl y c-noHDL > 130mg/dl, respecto a los que alcanzaron este objetivo combinado, además de mayor concentración de cLDL máximo, también tenían mayores concentraciones de triglicéridos máximos (238±159 vs 205±114mg/dl; p < 0,02) y menores de cHDL (52±19 vs 55±20mg/dl; p < 0,02). En los pacientes que no cumplían el objetivo combinado respecto a los que si lo cumplían, la proporción de pacientes tratados con atorvastatina fue 55 vs 50% y con fibratos/ácidos grasos omega-3 5,4 y 3,7%, respectivamente.
DiscusiónEn el presente estudio, llevado a cabo en una amplia muestra de pacientes con diabetes tipo 2 atendidos en Atención Primaria, se evalúa la estrategia de tratamiento y el grado de consecución de los objetivos en la población española con diabetes tipo 2 y con las características del estudio CARDS10. Por tanto, se trata de pacientes sin enfermedad cardiovascular, pero con alto riesgo cardiovascular en los que la eficacia del tratamiento hipolipemiante está demostrada de forma concluyente. A pesar de ello, los resultados de este estudio muestran que en menos de la tercera parte de los pacientes se consigue llegar a los objetivos terapéuticos recomendados por la ATP III1. Este grado de consecución de los objetivos es muy modesto y contrasta con la elevada prevalencia de la dislipemia y que al 70% de los pacientes se les prescribió tratamiento farmacológico hipolipemiante. Ello muestra la dificultad para alcanzar los objetivos lipídicos en nuestro medio y refleja fielmente la realidad clínica de estrategia de tratamiento no adecuada e infratratamiento de la dislipemia en los pacientes con diabetes tipo 2.
En la diabetes se ha demostrado el beneficio de las estatinas tanto en prevención primaria como secundaria25. En pacientes sin enfermedad cardiovascular previa, el estudio CARDS10 mostró que 10mg/día de atorvastatina reducían un 40 y 19% las concentraciones de cLDL y TG respectivamente. El riesgo de un evento cardiovascular mayor se redujo un 37%, el de síndrome coronario agudo un 36%, la necesidad de revascularización miocárdica un 31% y el riesgo de ictus un 48%. El número de personas a tratar para evitar un episodio coronario mayor era de 38. Así mismo el estudio HPS5 mostró que el tratamiento con 40mg/día de simvastatina redujo un 33% el riesgo de enfermedad cardiovascular. Estos dos estudios constituyen por tanto una clara evidencia de que la terapia con estatinas es muy efectiva en la prevención primaria de la enfermedad cardiovascular en los pacientes con diabetes tipo 2. Estudios de prevención secundaria como el PROVE-IT26 y el TNT27 también mostraron que en pacientes con diabetes mellitus tipo 2 la terapia más intensiva con estatinas conlleva mayor reducción de eventos cardiovasculares que la terapia menos intensiva. A pesar de estos datos y la existencia de las guías clínicas que recomiendan alcanzar los objetivos de cLDL < 100mg/dL en los pacientes con diabetes tipo 2 sin enfermedad cardiovascular, los resultados de este y otros estudios19–21 muestran que la proporción de pacientes que alcanzan los objetivos lipídicos es muy baja.
Son varios los estudios28–32 que han demostrado la dificultad que entraña el control de los FRCV especialmente en el subgrupo de pacientes de alto riesgo cardiovascular. En el estudio EUROASPIRE I, II y III29, el porcentaje de pacientes con colesterol total > 174mg/dl disminuyó del 94,5% en 1991-1995 al 46,2% en 2006-2007, de forma paralela al incremento de uso de estatinas. Aunque la mejoría es importante, casi la mitad de los pacientes no alcanzaban los objetivos recomendados. Esta situación queda también reflejada en varios estudios realizados en España30–32, en los que el porcentaje de pacientes que alcanzan los objetivos no llega al 50%.
En el presente estudio, el tratamiento hipolipemiante que recibían la mayoría de los pacientes en la visita previa a la del estudio era una estatina a dosis de equipotencia baja-media. La principal modificación consistió en el incremento de la dosis equipotente de estatina, aumentando la dosis o utilizando un preparado más potente. Sin embargo, a pesar de estos cambios positivos del tratamiento hipolipemiante, como ocurre en otros estudios20,21, la terapéutica persiste claramente subóptima ya que no consigue un incremento relevante de la proporción de pacientes que alcanzan los objetivos terapéuticos. Las posibles causas que contribuyen a esta dificultad en la consecución de los objetivos son múltiples e incluyen aspectos relacionados con la adherencia33,34, pero también con la estrategia terapéutica utilizada. Ello resulta especialmente relevante en situaciones como la dislipemia y otras enfermedades crónicas en las que la inercia terapéutica está ampliamente documentada y se relaciona con el infratratamiento de las mismas35. Los preparados y dosis de estatinas recogidas en la visita previa a la del estudio sugieren que la dosis equipotente inicial era predominantemente baja-media en la mayoría de los pacientes. Esta estrategia, que no suele tener en cuenta los niveles de cLDL basales y la reducción necesaria para alcanzar los objetivos es habitual y, unida a la inercia relacionada con la falta de titulación posterior adecuada de la dosis, se ha relacionado con la dificultad para alcanzar los objetivos20,36. Existen pruebas claras del beneficio que comporta el tratamiento con estatinas en los pacientes con diabetes, que la utilización de dosis elevadas no se asocia con incremento importante de los efectos secundarios37 y que la utilización más intensiva de la monoterapia con estatinas consigue los objetivos en una proporción sustancial de pacientes38. Todo ello sugiere que la estrategia más adecuada es iniciar el tratamiento con una estatina a la dosis requerida para conseguir el objetivo cLDL propuesto39. Posteriormente, si no se alcanza el objetivo y sabiendo que al doblar la dosis se consigue una reducción del cLDL adicional del 6%, se puede aumentar la dosis de estatina o añadir un inhibidor de la absorción intestinal de colesterol o ácido nicotínico.
Aún en aquellos estudios en los que se consiguen reducciones agresivas del cLDL, persiste un riesgo cardiovascular residual que es particularmente elevado en los pacientes con diabetes y que se ha relacionado con los niveles bajos de cHDL y altos de triglicéridos40–42. En estas situaciones, el cálculo del c-noHDL permite obtener una estimación del colesterol aterogénico y se considera como objetivo terapéutico secundario, tras alcanzar los objetivos de cLDL en los pacientes con hipertrigliceridemia (≥ 200mg/dL)1. En el presente estudio el 33,8% de los pacientes tenían concentraciones de c-noHDL < 130mg/dl), el 56,5% triglicéridos < 150mg/dL y solo el 22,1% el objetivo combinado c-LDL < 100mg/dl y c-no HDL < 130mg/dl. En estos casos, para corregir las alteraciones presentes y alcanzar los objetivos de c-noHDL, frecuentemente era necesario añadir un fibrato, si la alteración más importante es la hipertrigliceridemia, o ácido nicotínico, o si la alteración predominante es el cHDL bajo43,44. Sin embargo, la utilización de otros hipolipemiantes diferentes de la estatina era rara y la de fibratos incluso se redujo en el año previo a la evaluación. Esta es una situación habitual en la práctica clínica45 que probablemente tiene que ver con el excesivo miedo a los efectos adversos de la combinación de hipolipemiantes y la falta de evidencia en la prevención de episodios cardiovasculares.
El estudio tiene la limitación de partir de una muestra de médicos no aleatorizada, pero este sesgo consideramos que se ha minimizado con la distribución por todas las comunidades y la elección de un diseño retrospectivo de pacientes consecutivos y, por tanto, sin posibilidad de modificar la práctica habitual o la prescripción. Además, los datos de este estudio no son discordantes con los descritos en la literatura respecto a niveles de lípidos y las pautas de tratamiento según el consumo de las diferentes estatinas a nivel nacional, lo que consideramos apoya la representatividad de la muestra estudiada.
En resumen, a pesar de la amplia evidencia existente
acerca de la eficacia del tratamiento hipolipemiante y la consecución de los objetivos en los pacientes con diabetes tipo 2, la mayoría de los pacientes con diabetes y alto riesgo cardiovascular no alcanzan los objetivos propuestos por el ATP III. Los cambios realizados el año previo a la evaluación afectan casi exclusivamente al incremento de la dosis equipotente de estatina y resultan claramente insuficientes para alcanzar los objetivos terapéuticos. Estos datos indican la necesidad de mejorar la estrategia terapéutica de la dislipemia en los pacientes con diabetes, de forma que permita alcanzar los objetivos recomendados a la mayoría de los pacientes y, dentro de un abordaje multifactorial y global de los diferentes factores de riesgo cardiovascular, contribuir a la reducción de la principal causa de morbilidad y mortalidad en la población con diabetes tipo 2.
Conflicto de interesesEste estudio ha sido financiado por Pfizer. El Dr. A. Pérez ha recibido honorarios por conferencias y/o asesorías de Pfizer, Merck Sharp & Dohme, Schering-Plough y Solvay Pharma; la Dra. C. González ha recibido honorarios por conferencias de Pfizer, y los Dres. M.A. Hernández-Presa y J. Chaves son empleados de Pfizer.