La incidencia de relajación residual por relajantes no despolarizantes en mayores de 65 años ha sido poco estudiada, siendo relevante su cálculo y su tratamiento.
ObjetivoEstudiar la incidencia de relajación residual en pacientes mayores de 65 años con relajantes neuromusculares no despolarizantes y describir su tratamiento.
MetodologíaEstudio observacional analítico con diseño de cohorte.
ResultadosLa relajación residual preextubación fue del 23,2% y al ingreso en la sala de recuperación del 9,2%. La reversión farmacológica con neostigmina exhibió un éxito del 89,4% y con sugammadex del 100%, con similares tiempos a una T4/T1>0,9.
ConclusionesLas incidencias de relajación residual preextubación y en la sala de recuperación fueron más bajas que las publicadas a nivel mundial. Las terapias de reversión farmacológica se distinguieron por su alta eficacia.
Few studies have been made on the incidence of residual paralysis from non-depolarizing relaxants in people over 65 years old; however, estimating the number of cases and treatment thereof are both important.
ObjectiveTo study the incidence of residual paralysis with non-depolarizing relaxants in patients over 65 years of age and discuss treatment.
MethodologyAnalytical observational study based on a cohort design.
ResultsThe pre-extubation residual paralysis was estimated at 23.2 and at 9.2% at patient admission to the recovery suite. Pharmacological reversal showed 89.4 and 100% success rates with neostigmine and sugammadex respectively, with similar times at T4/T1>0.9.
ConclusionsThe incidence of pre-extubation residual paralysis was lower than the figure published worldwide. Pharmacological reversal therapies were typically highly effective.
La relajación neuromuscular se emplea principalmente para: facilitar la intubación orotraqueal, mejorar la visualización y manipulación del campo quirúrgico y optimizar la interacción paciente-ventilador, cuando está indicado1,2.
A pesar de los notables beneficios de estos medicamentos, estos pueden causar relajación residual (Rr) postoperatoria1–3; dicha condición se aconseja diagnosticar bajo criterios cuantitativos de la función de la placa neuromuscular mediante estimulación nerviosa periférica, la cual nos orienta a proveer una terapia segura de relajación neuromuscular y a optimizar las medidas de reversión farmacológica1–3.
La incidencia de relajación residual varía desde un 2% hasta un 88% según el estudio1,4,5. Para Donati4, este valor se acerca a un 57%, siendo resultado de los valores promedio de los del estudio de Murphy, Naguib, Kumar, Butterly y Thilen, estos reportados entre los años 2007 y 2012, y siendo relevante conocer que tan solo el 1% de los anestesiólogos según dicho estudio estiman el problema6–10.
La relevancia de dicha relajación residual deriva en que puede pasar inadvertida en el periodo de recuperación postanestésica; y puede causar serias complicaciones respiratorias postoperatorias, las cuales se correlacionan a mayores tiempos de intubación, riesgo de reintubación, broncoaspiración, retraso en tiempos de recuperación, retardo en el egreso de la Unidad de Cuidado Postanestésico, e incluso otras más severas que comprometen la vida del paciente1,3,5–7,11.
A nivel mundial, los estudios son variados, pero en general no abordan a poblaciones mayores de 65 años. Ellos, categorizados como ancianos, en general presentan una disminución en la capacidad orgánica para depurar medicamentos y una incrementada sensibilidad tanto en tiempo como en profundidad en los efectos de la relajación, lo cual podría impactar asistencialmente y económicamente nuestros servicios de salud12. De hecho en el estudio polaco de Pietraszewski et al.12, se describe una incidencia superior de Rr en pacientes entre 65 y 89 años, en comparación con pacientes entre 19 y 57 años (44 vs. 20%), incluso presentando una mayor tasa de hipoxia entre estos mismos grupos (17,9 vs. 8,2%).
La incidencia de este problema aún es incierta, y aún más si hablamos de relajación residual en pacientes mayores de 65 años, dado que en este grupo las estadísticas reportadas son escasas.
Por lo anterior, al considerar de gran impacto evaluar tanto la incidencia de Rr, como su manejo actual en pacientes mayores de 65 años, nos preguntamos: ¿cuál es la incidencia de Rr en pacientes mayores de 65 años expuestos a relajantes neuromusculares no despolarizantes?, y ¿cuáles son las características del tratamiento actual de la relajación residual en pacientes mayores de 65 años?
Para poder responder esta pregunta, nos propusimos como objetivo principal: calcular la incidencia de Rr en pacientes mayores de 65 años expuestos a relajantes no despolarizantes, y posteriormente describir en términos de efectividad su terapia de reversión farmacológica.
Materiales y métodosEstudio observacional analítico con un diseño de cohorte, realizado en el Hospital Universitario de la Samaritana y la Fundación Hospital Infantil Universitario de San José, entre los años 2014 y 2015. Se tomaron como criterios de inclusión a la cohorte: pacientes mayores de 65 años expuestos a relajantes neuromusculares no despolarizantes. Se excluyeron: pacientes provenientes o egresados en Cuidado Intensivo bajo ventilación mecánica.
Los pacientes ingresados en el estudio se seleccionaron a conveniencia, en orden consecutivo según programación quirúrgica de la institución investigadora. Solamente fueron incluidos al análisis aquellos registros que cumplieron los criterios de selección y presentaron cumplimiento absoluto del consenso de Estocolmo13.
La relajación residual fue definida como la presencia de una relación en tren de cuatro (TOF, por sus siglas en inglés) entre la última y la primera respuesta motora (T4/T1) menor del 90%. Dicha medición fue realizada bajo los parámetros recomendados en el consenso de Estocolmo13 y fueron utilizados dos diferentes TOF-Watch SX (TOF-Watch XS Device, Organon, Oss, Países Bajos). Se emplearon electrodos desechables de único uso, los cuales se colocaron en la piel sobre el nervio cubital después de una cuidadosa limpieza de una superficie de 2-3cm2, el acelerómetro se colocó sobre el pulpejo del primer dedo, verificando que el movimiento de la mano fuera libre de artefactos para que la acelerometría no fuera sesgada. Se realizó su medición al ingresar en el quirófano, al final de la cirugia, previo a la extubación y al ingreso en la sala de recuperación. Si se realizó reversión de la relajación residual, se realizaron las mediciones de TOF necesarias desde su aplicación hasta la obtención de un valor mayor al 90%, y fue tomado dicho lapso como el tiempo necesario para lograr reversión total de la relajación residual. Es importante resaltar que el brazo utilizado para la medición se mantuvo inmóvil durante las mediciones, y que los medicamentos empleados se administraron por una vía independiente. Las mediciones fueron realizadas por uno de los tres investigadores principales de este trabajo y fueron enmascarados a la exposición e independientes de la atención médica.
Evaluamos predictores clínicos de relajación residual en dos diferentes momentos: preextubación y al ingreso en la sala de recuperación. Dentro de las pruebas realizadas se evaluó la capacidad de mantener la cabeza elevada durante más de cinco segundos, la presencia de apnea, el cumplimiento de los criterios ventilatorios de extubación y la facultad de hablar sin dificultad.
Nuestro objetivo principal consistió en medir la incidencia de relajación residual en quirófanos previo a la extubación y a su ingreso en la Unidad de Recuperación, el cual analizamos en conjunto con su severidad, y al que asociamos medición de signos clínicos de recuperación de la placa neuromuscular. En todos los casos se especificó la presencia de complicaciones relacionadas con la relajación residual, y a la reversión farmacológica, incluyendo la necesidad de Unidad de Cuidados Intensivos.
Basados en la literatura mundial, calculamos que 228 registros se debían evaluar, en búsqueda de un porcentaje probable del 51,5%, con una confianza del 95% y una precisión del 6,5%.
Se registraron datos demográficos (edad, género, peso, talla), datos prequirúrgicos (comorbilidades, empleo de medicamentos preanestésicos, diagnóstico quirúrgico), y variables intraoperatorias (como anestésicos intravenosos, inhalatorios, antibióticos, gastro-protectores, antieméticos y electrólitos divalentes, además de los relajantes neuromusculares a estudio con sus dosis completas y calculadas por peso).
Se anotaron las mediciones TOF y TOF-T4/T1 protocolizadas, se midió el tiempo de latencia requerido para un valor inferior al 25% en el estímulo simple. Además, se analizaron la estrategia de relajación (infusión o bolos), la necesidad de dosis adicionales, los tiempos desde la primera dosis y la última dosis previo a la extubación. Se analizaron los predictores clínicos de Rr, y se evaluó su concordancia por medio de Kappas, además se calcularon pruebas de exactitud (sensibilidad y especificidad) y comportamiento (valor predictivo positivo y negativo) de dichas pruebas versus el diagnóstico de Rr realizado por medición del TOF.
De recibir reversión de la relajación residual, anotamos la estrategia farmacológica elegida por el médico responsable del paciente en la sala de recuperación o sala de cirugía, apuntamos tanto la dosis, como los tiempos de recuperación; y por un tiempo no menor de dos h monitorizamos la aparición de complicaciones relacionadas con la reversión. La monitorización fue realizada por uno de los tres investigadores principales del presente estudio.
Como variables de confusión adicionales incluimos el volumen en mL de cristaloides transoperatorios, y la temperatura transoperatoria y durante la reversión de la relajación residual, de manera asociada a las mediciones en el momento de la medición del TOF.
Los estadísticos cuantitativos se presentaron según su naturaleza, usando medidas de tendencia central (medias o medianas) y de dispersión (rangos o desviaciones estándar) dependiendo de su distribución; las variables cualitativas se presentaron en frecuencias absolutas y porcentajes. Los contrastes de hipótesis se realizaron según el requerimiento estadístico, siendo utilizada la prueba de Ji2 para comparación de variables cualitativas y los test de t student o U Mann Whitney para variables cuantitativas. Si lo precisaba la medición, se calcularon impactos y sus intervalos de confianza al 95% (IC95%). Se evaluaron coeficientes de correlación para datos ordinales mediante RHO Spearman y significación estadística; de ser necesario se midió y se reportó su R2. Las significancias estadísticas se tomaron con una p<0,05, y el paquete estadístico empleado fue STATA 12.0 para el procesamiento de los datos.
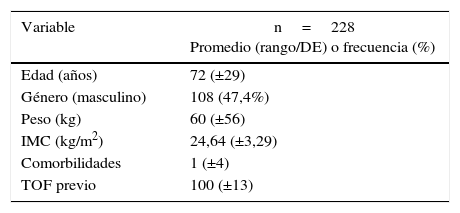
ResultadosPrevia autorización del Comité Técnico y el Comité de Ética para investigación en seres humanos del Hospital Universitario de la Samaritana y la Fundación Hospital Infantil Universitario de San José, y la Subcomisión de Investigaciones de la Facultad de Medicina de la Universidad de la Sabana, incluimos en el análisis 228 registros completos que cumplieron los criterios de selección, los cuales describimos en la tabla 1.
Datos demográficos y TOF previo a la exposición
| Variable | n=228 Promedio (rango/DE) o frecuencia (%) |
|---|---|
| Edad (años) | 72 (±29) |
| Género (masculino) | 108 (47,4%) |
| Peso (kg) | 60 (±56) |
| IMC (kg/m2) | 24,64 (±3,29) |
| Comorbilidades | 1 (±4) |
| TOF previo | 100 (±13) |
IMC: índice de masa corporal; kg: kilogramos; TOF: tren de cuatro.
Fuente: autores.
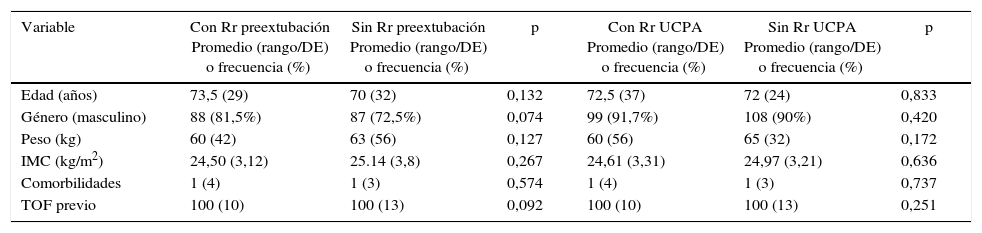
Al describir la demografía de los pacientes que presentaron Rr previo a la extubación y al ingreso en la sala de recuperación versus aquellos que no presentaron Rr, no hallamos diferencias estadísticamente significativas entre los dos grupos (tabla 2).
Datos demográficos y TOF previo a la exposición según el desenlace
| Variable | Con Rr preextubación Promedio (rango/DE) o frecuencia (%) | Sin Rr preextubación Promedio (rango/DE) o frecuencia (%) | p | Con Rr UCPA Promedio (rango/DE) o frecuencia (%) | Sin Rr UCPA Promedio (rango/DE) o frecuencia (%) | p |
|---|---|---|---|---|---|---|
| Edad (años) | 73,5 (29) | 70 (32) | 0,132 | 72,5 (37) | 72 (24) | 0,833 |
| Género (masculino) | 88 (81,5%) | 87 (72,5%) | 0,074 | 99 (91,7%) | 108 (90%) | 0,420 |
| Peso (kg) | 60 (42) | 63 (56) | 0,127 | 60 (56) | 65 (32) | 0,172 |
| IMC (kg/m2) | 24,50 (3,12) | 25.14 (3,8) | 0,267 | 24,61 (3,31) | 24,97 (3,21) | 0,636 |
| Comorbilidades | 1 (4) | 1 (3) | 0,574 | 1 (4) | 1 (3) | 0,737 |
| TOF previo | 100 (10) | 100 (13) | 0,092 | 100 (10) | 100 (13) | 0,251 |
IMC: índice de masa corporal; kg: kilogramos; TOF: tren de cuatro.
Fuente: autores.
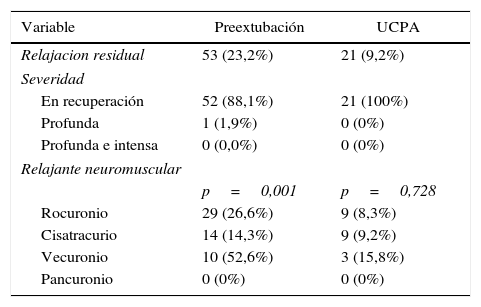
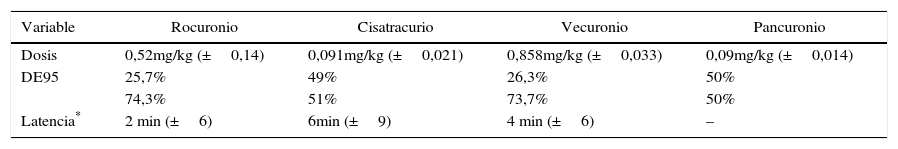
La incidencia de relajación residual en cada situación y la intensidad de la misma se describen en la tabla 3, en la cual se adicionan las incidencias de Rr estratificadas para cada uno de los relajantes neuromusculares empleados. En la tabla 4, presentamos la dosis media empleada de cada relajante, el porcentaje de uso a DE95 y el porcentaje de uso a dosis levemente inferiores de la DE95. Además, mostramos para 156 registros válidos la latencia medida bajo parámetros del protocolo.
Relajación residual
| Variable | Preextubación | UCPA |
|---|---|---|
| Relajacion residual | 53 (23,2%) | 21 (9,2%) |
| Severidad | ||
| En recuperación | 52 (88,1%) | 21 (100%) |
| Profunda | 1 (1,9%) | 0 (0%) |
| Profunda e intensa | 0 (0,0%) | 0 (0%) |
| Relajante neuromuscular | ||
| p=0,001 | p=0,728 | |
| Rocuronio | 29 (26,6%) | 9 (8,3%) |
| Cisatracurio | 14 (14,3%) | 9 (9,2%) |
| Vecuronio | 10 (52,6%) | 3 (15,8%) |
| Pancuronio | 0 (0%) | 0 (0%) |
Fuente: autores.
Relajantes neuromusculares
| Variable | Rocuronio | Cisatracurio | Vecuronio | Pancuronio |
|---|---|---|---|---|
| Dosis | 0,52mg/kg (±0,14) | 0,091mg/kg (±0,021) | 0,858mg/kg (±0,033) | 0,09mg/kg (±0,014) |
| DE95 | 25,7% | 49% | 26,3% | 50% |
| 74,3% | 51% | 73,7% | 50% | |
| Latencia* | 2 min (±6) | 6min (±9) | 4 min (±6) | – |
DE95: porcentaje de uso a una dosis efectiva 95%;<DE95: porcentaje de uso a menos de una dosis efectiva 95%.
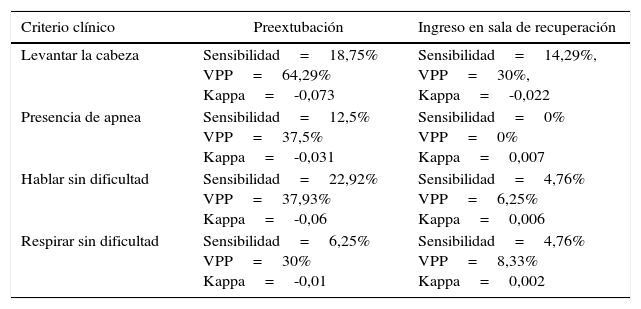
La evaluación clínica de Rr mostró una muy pobre correlación del valor del TOF y la presencia de predictores clínicos de Rr. Al evaluar por coeficiente Rho de Spearman criterios clínicos preextubación y la presencia de Rr diagnosticado por TOF hallamos un Rho=0,137, mientras que para la presencia de criterios clínicos al ingreso en la sala de recuperación y la presencia de Rr diagnosticado por TOF hallamos un Rho=-0,052. Además, al realizar la evaluación de la exactitud y comportamiento de cada criterio por separado, en ambos momentos: preextubación y al ingreso en la sala de recuperación, evidenciamos una escasa precisión diagnóstica de cada uno de ellos (en la tabla 5 detallamos las sensibilidades, valor predictivo positivo (VPP) y los coeficientes Kappa de cada prueba).
Sensibilidad, valor predictivo positivo y coeficiente Kappa de cada criterio clinico de Rr, dependiendo del momento de medición
| Criterio clínico | Preextubación | Ingreso en sala de recuperación |
|---|---|---|
| Levantar la cabeza | Sensibilidad=18,75% VPP=64,29% Kappa=-0,073 | Sensibilidad=14,29%, VPP=30%, Kappa=-0,022 |
| Presencia de apnea | Sensibilidad=12,5% VPP=37,5% Kappa=-0,031 | Sensibilidad=0% VPP=0% Kappa=0,007 |
| Hablar sin dificultad | Sensibilidad=22,92% VPP=37,93% Kappa=-0,06 | Sensibilidad=4,76% VPP=6,25% Kappa=0,006 |
| Respirar sin dificultad | Sensibilidad=6,25% VPP=30% Kappa=-0,01 | Sensibilidad=4,76% VPP=8,33% Kappa=0,002 |
VPP: valor predictivo positivo.
Fuente: autores.
Además, previo a la extubación, computamos los siguientes coeficientes Kappa: al levantar la cabeza (-0,073), apnea (-0,031), hablar (-0,06), y capacidad de ventilar adecuadamente (-0,01). Y al ingreso en la sala de recuperación, calculamos los siguientes coeficientes Kappa: al levantar la cabeza (-0,022), apnea (0,007), hablar (0,006), y capacidad de ventilar adecuadamente (0,002).
Por último, se especificó la tasa de utilización de cada terapia de reversión farmacológica, sus dosis medias, la efectividad alcanzada y los min de latencia requeridos en cada grupo para una reversión satisfactoria (tabla 6).
Reversión de la relajación residual
| Variable | Neostigmina+atropina | Sugammadex |
|---|---|---|
| Reversión farmacológica | 17 (53,1%) | 15 (46,9%) |
| Dosis | 0,04mg/kg (±0,02)+ 0,72mg(±0,24) | 3,15mg/kg (±0,88) |
| Efectividad | 13 de 15 (88,24%) | 15 de 15 (100%) |
| Latencia (p=0,522) | 5,07min (±2,58) | 4,29min (±3,82) |
Fuente: autores.
El estudio concerniente a la Rr postoperatoria se ha intensificado en la ultima década, el empleo creciente de monitores de la función de la placa neuromuscular, y la aparición de diversos estudios que resaltan su importancia, han abierto un panorama diagnóstico amplio en pos de prevenir complicaciones postoperatorias relacionadas con dicho evento4.
Datos previos a la aparición de la neuroestimulación, sobre la incidencia de la relajación residual y sus factores asociados, carecían de fundamento analítico suficiente para establecer causalidad directa. Después de la introducción de la monitorización de la relajación con TOF en los años 70, esta incidencia aparentemente disminuyó, pero aunque los métodos analíticos con la medición del TOF ganaron en validez, las considerablemente disímiles incidencias halladas por diferentes autores no nos han proporcionado un dato global y confiable para todas las poblaciones.
La monitorización de la placa neuromuscular se puede realizar mediante tres técnicas: la electromiografía, la mecanomiografía y la aceleromiografía, esta última es la base de la monitorización moderna en anestesia, la cual es práctica, económica y de alta correlación con otros tipos de evaluación más sensibles para dicho evento, como el derivado de los resultados de la mecanomiografía3,11,14,15. Es importante aclarar que el método elegido en nuestro estudio fue la aceleromiografía, al ser el estándar de medición habitual en salas de cirugía.
Múltiples estudios han demostrado que la monitorización cualitativa no está correlacionada con la medición cuantitativa. De hecho, la evaluación cuantitativa ha sido descrita como una medición independiente de la presencia de signos clínicos de reversión completa de la relajación neuromuscular. En nuestro estudio, no encontramos correlación entre la monitorización con TOF y criterios clínicos comúnmente empleados en la anestesiología para predecir el adecuado desempeño de la placa al final de la cirugía (RHO Spearman=0,137), y los mismos parámetros con respecto al valor de TOF hallado en el ingreso en la sala de recuperación (RHO Spearman=-0,052). Hechos respaldados de pésimas sensibilidades, VPP y Kappa para cada predictor clínico (tabla 6).
Para los pacientes inscritos en este análisis, la incidencia de relajación residual previa a la extubación fue del 23,2, y de 9,2% a su ingreso en la sala de recuperación. Dichos valores son más bajos a los hallados por Fortier et al5. (metaanálisis-2015), acá la incidencia de relajación residual fue del 63,5% previo a la extubación y de 56,5% al ingreso en la sala de recuperación.
Debaene et al.1, determinaron el porcentaje de relajación residual en la sala de recuperación, hallando que la incidencia de pacientes con un TOF<0,9 (aceleromiografía) posterior a una única dosis de intubación (equivalente a dos dosis efectivas 95, DE95) al ingreso en la sala de recuperación fue del 45%; y dos h después de la administración de dicho relajante fue del 37% (en la misma unidad).
Murphy et al. basados tanto en criterios clínicos como por aceleromiografía calcularon relajación residual en el 88% de los pacientes previo a la extubacióno en extubación inmediata y 32% de estos en sala de recuperación con TOF<0,9 a pesar de cumplir con los criterios clínicos.
Es llamativo que en ninguno de los estudios considerados como de importante valor clínico y referenciados previamente en esta discusión, ponderan la severidad de la relajación hallada previa a la extubación y la encontrada en sala de recuperación. En nuestros registros basados en la clasificación publicada en 2014 por Lien y Kopman16, y en 2007 por Fuchs-Buder et al.13, clasificamos la intensidad de la Rr en intensa (sin respuesta incluso posterior a estímulo tetánico), profunda (TOF<1 pero hay respuesta al Tuich postetánico), moderada (TOF entre 1 y 3) y en recuperación (cualquier valor de TOF-T4/T1). De esta manera en nuestros pacientes hallamos que en quirófano previo a la extubación, en tan solo un 1,9% de los casos se consideró como moderada y en vías de recuperación en el restante 98,1%, mientras que en la sala de recuperación en un 100% de los casos los pacientes presentaron un TOF>3 (indicado como en vías de recuperación).
Al analizar el efecto de las dosis de refuerzo para una adecuada relajación intraoperatoria y los casos de Rr previo a extubación y sala de recuperación, tampoco hallamos diferencias estadísticamente significativas en cada uno de los escenarios (p=0,29 previo a la extubación, y p=0,16 en sala de recuperación). Al parecer, el impacto de estas dosis empleadas como refuerzo, no se asociaron necesariamente con un incremento en la frecuencia de Rr. El tiempo desde la última dosis tampoco presentó una correlación significativa al evaluarse con respecto a los valores del TOF previos a la extubación y al ingreso en la sala de recuperación (RHO Spearman=0,184 y 0,187 respectivamente). Dichos hallazgos sugieren que el tiempo entre la última dosis y el valor cuantitativo del TOF-T4/T1 no están asociados, y que los dos son independientes a la hora de sopesar el riesgo de Rr en nuestros pacientes.
Es importante considerar que en nuestro medio el uso de RNM no despolarizantes, a pesar de ser un hecho habitual, no se realiza de manera protocolizada, y esta depende exclusivamente de la lexartis de cada anestesiólogo, aun así es importante no olvidar que en estos pacientes las dosis en la casi totalidad de los casos no superaron las indicadas para intubación (dos DE95), e incluso fueron levemente inferiores a los calculados con ese objetivo (tabla 4).
Al evaluar por subgrupos de RNM empleado, hallamos que las incidencias de Rr preextubación fueron para rocuronio del 26,6%, para cisatracurio del 14,3% y para vecuronio del 52,6%, siendo estas medidas significativamente diferentes entre sí (p=0,001). En cambio, las incidencias halladas en sala de recuperación fueron para rocuronio del 8,3%, cisatracurio del 9,2% y para vecuronio del 15,8%, considerando estas diferencias sin significación estadística (p=0,728).
Al evaluar por estratificación las incidencias de rocuronio versus las de cisatracurio, hallamos en el momento de la extubación que dichos valores se diferenciaban entre sí significativamente (p=0,022), de la misma manera sucedió al comparar las incidencias de Rr en cisatracurio y vecuronio (p=0,001). Para estos pacientes, el comportamiento de estas incidencias parecen más benéficas con el empleo de cisatracurio que para los otros medicamentos. Si bien, podemos sugerir que el cisatracurio para estos pacientes se asoció con menos casos de Rr, no podríamos concluir que la calidad de la relajación ni la profundidad de la misma lograda en el intraoperatorio fueron superiores, dado a que no fueron de interés para nuestros objetivos, y en cambio dichos términos y desenlaces revisten importancia en el momento de decidir qué medicamento utilizar.
Si bien, la normativa colombiana a través del INVIMA asegura la equivalencia de las moléculas y su aparente similar eficacia en nuestra población, consideramos pertinente aclarar que en el desarrollo del presente trabajo se emplearon diferentes marcas comerciales para cada uno de los productos farmacéuticos (excepto para sugammadex); ello, podría contribuir a una medición disonante con respecto a los valores reportados en la literatura mundial en la que se cuestiona la farmacocinética de los genéricos con respecto a productos innovadores; por ende los resultados de nuestra investigación además de ser renovadores, podrían constituir evidencia de una posible no variación en el efecto esperado para nuestros pacientes, siendo disímiles a los reportados por las casas matrices, y emerger como un testimonio de las similitudes clínicas de las diversas moléculas a pesar de su origen, producción y manufactura, respaldando así el concepto técnico inicialmente citado, y siendo consonantes con lo publicado en otras investigaciones, como la de Reyes et al.17.
Se conocen diferentes complicaciones de la relajación residual derivadas de la poca protección de la vía aérea, disminución de la respuesta a la hipoxia, obstrucción de la vía aérea superior y alteración en la respuesta compensatoria del músculo genio-gloso; lo cual se encuentra correlacionado con intubación prolongada, riesgo de reintubación o broncoaspiración, retraso en tiempos de recuperación y retardo en egreso de sala de recuperación, entre otros3,5–7,18. Para este estudio a pesar de que una no despreciable cantidad de pacientes manifestaron Rr en sala de recuperación, solamente uno de ellos presentó una complicación (laringoespasmo), representando el 4,76% de los mismos, sin asociarse a otros desenlaces o requerimientos de UCI.
Con el fin de evitar todas estas complicaciones en la práctica clínica contamos con medicamentos que pueden revertir este estado de relajación residual, siendo los más utilizados en la práctica nacional los inhibidores de la acetilcolinesterasa (neostigmina) y el sugammadex.
La decisión de administrar uno u otro se basa en la severidad de la Rr. En la literatura actual se promulga que la principal desventaja de la neostigmina recae en su incapacidad para tratar efectivamente estados intensos y profundos de relajación residual, lo cual es opuesto a los resultados reportados con sugammadex, ostentando así, una comprobada eficacia para cualquier estado de Rr independiente de su intensidad, pero asumiendo un mayor costo y una nula acción constatada sobre relajantes no despolarizantes tipo benzilisoquinolínicos (como el cisatracurio)4,19.
En nuestro estudio la decisión de administrar reversión de la relajación residual fue tomada por cada uno de los anestesiólogos; al evaluar la eficacia de cada estrategia utilizada encontramos un éxito del 89,4% en los pacientes tratados con neostigminamás atropina, y del 100% en los pacientes tratados con sugammadex. Para neostigmina y atropina el tiempo medio de recuperación a un T4/T1>90% fue de 5,07 min (DE=2,58min) y para sugammadex fue de 4,29min (DE=3,82min), tiempos que ni representaron diferencias estadísticamente significativas (p=0,522), ni los consideramos de interés clínico. Sin embargo, cabe anotar que en uno de nuestros pacientes el tiempo de espera para tener TOF>0,9con sugammadex fue de 17 min, hecho que no podemos explicar a la luz del conocimiento actual, a pesar de la buenas prácticas clínicas y de fármaco-vigilancia de la institución en la que ocurrió.
A pesar de que náuseas y vómito han sido descritos como preponderantes inmediatamente después de la aplicación de neostigmina y atropina, solo un paciente en este estudio lo presentó; lo cual podría estar relacionado no solo con esta exposición, sino a múltiples factores no controlados para este análisis. Es muy importante conocer que ninguno de nuestros pacientes cursó con complicaciones hemodinámicas o arritmias que requirieran una intervención adicional, a diferencia de otros artículos publicados al respecto.
ConclusionesLa incidencia de relajación residual asociada a relajantes neuromusculares no despolarizantes para mayores de 65 años, previo a la extubación y al ingreso en la sala de recuperación fue inferior a lo reportado a nivel mundial. La reversión de la relajación residual compartió similares condiciones de efectividad al compararse las estrategias de neostigmina versus sugammadex, aventajando este último en un porcentaje un poco mayor al 10% en su latencia clínica. No describimos efectos secundarios que requirieran atención en la unidad de cuidados intensivos o requirieran intervenciones adicionales. Consideramos únicamente a la monitorización cuantitativa de la función de la placa neuromuscular como clave del manejo seguro de RNM no despolarizantes tanto para evaluar la recuperación como la terapia de reversión, dada la importante no correlación entre los valores clínicos y los datos de esta monitorización.
Aunque el sugammadex presenta múltiples ventajas frente a la neostigmina20, nuestros datos podrían sugerir que su máximo beneficio tal vez sea en los grados de bloqueo profundo o intenso, en los cuales el uso de neostigmina es controversial. Sin embargo, para reversión en pacientes en curso de recuperación la aplicación de neostigmina puede brindar similares resultados y seguridad que la otorgada a sugammadex, sin olvidar en qué pacientes esta se halla contraindicada o controvertida. Para los pacientes de este estudio las complicaciones cardiacas o respiratorias asociadas a la Rr y a la reversión no fueron relevantes. Es importante aclarar que no todos los pacientes recibieron reversión farmacológica en Rr, de hecho 46,15% de los casos no recibieron ningún fármaco, y solo con monitorización clínica y oxigenoterapia la Rr revirtió sin complicaciones. Basados en lo anterior surge la pregunta: ¿es necesaria la reversión de la Rr por RNM no despolarizantes en pacientes mayores de 65 años, cuando esta se presenta en fase de recuperación de la relajación neuromuscular?
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciamientoEl presente estudio fue financiado por los investigadores y los grupos de investigación que representan.
Conflicto de interesesLos autores declaran no tener conflicto de intereses sobre los productos derivados de la obra.