Introducción: El bloqueo axilar del plexo braquial es un bloqueo anestésico ampliamente utilizado como técnica anestésica y analgésica en cirugía del miembro superior, específicamente para la mano, la muñeca y el antebrazo. El uso de neuroestimulador y ultrasonido ha aumentado la tasa de éxito de este bloqueo.
ObjetivoEl presente artículo hace una revisión no sistemática de la literatura más reciente relacionada con el bloqueo axilar del plexo braquial utilizando ultrasonido y estimulación de nervio periférico.
Métodos y materialesSe hizo una búsqueda en las bases de datos de Cochrane, PubMed/Medline, Embase y OVID para la realización de una revisión no sistemática.
ConclusiónEl bloqueo del plexo braquial a nivel axilar es una técnica anestésica y analgésica para cirugía del miembro superior, con alto porcentaje de éxito y bajo grado de dificultad en cuanto a la realización del procedimiento.
The axillary block of the brachial plexus is widely used as an anaesthesia and analgesia technique in upper limb surgery, specifically for hand, wrist and forearm procedures. The use of nerve stimulation and ultrasound guidance has increased the rate of success with this block.
ObjectiveThis article presents a non-systematic review of the most recent literature on axillary block of the brachial plexus using ultrasound and peripheral nerve stimulation.
Methods and materialsA search for a non-systematic review was conducted in the Cochrane, Pubmed/Medline, Embase and OVID databases.
ConclusionThe axillary block of the brachial plexus is an anaesthetic and analgesic technique for upper limb surgery that has a high percentage of success, with a low degree of difficulty for the procedure.
El bloqueo axilar es una técnica anestésica regional en la que el plexo braquial es anestesiado a nivel axilar. Es un bloqueo anestésico ampliamente utilizado como técnica anestésica y analgésica en cirugía del miembro superior, específicamente para la mano, la muñeca y el antebrazo. En el bloqueo axilar se bloquean las ramas terminales del plexo braquial. El uso de neuroestimulador y ultrasonido ha aumentado la tasa de éxito de este bloqueo1 y ha disminuido la incidencia de complicaciones. A diferencia de los bloqueos interescalénico, supra e infraclavicular el riesgo de lesión del ganglio estrellado, de neumotórax o de parálisis del nervio frénico prácticamente no existe en este tipo de bloqueo, debido al sitio donde se realiza la punción2,3.
MétodosSe hizo una búsqueda en las bases de datos de Cochrane, Medline/PubMed, OVID y EMBASE con las palabras bloqueo axilar, ultrasonido, neuroestimulador, anestesia regional. Se incluyeron los metaanálisis, revisiones sistemáticas, estudios clínicos y revisiones no sistemáticas. Se incluyeron artículos en inglés, español y francés.
ResultadosHistoriaEl primer bloqueo axilar por vía percutánea fue descrito por Hirschel en 19114. En 1958 Burnham describió que el paquete vasculonervioso axilar estaba rodeado por una fascia que se podía «rellenar» de anestésico local5. De Jong en 1961 se refirió al espacio axilar como una pirámide de 42ml de volumen, y describió que los nervios y vasos sanguíneos estaban rodeados de manera individual por septos6. En 1979 Eriksson y Skarby utilizaron un torniquete distal al sitio de inyección axilar, y en 1984 Thompson y Rorie identificaron los septos del plexo braquial en el espacio axilar, los cuales impedían la diseminación homogénea del anestésico7. Más recientemente, estudios en cadáveres y con resonancia magnética han concluido que las ramas terminales están rodeadas de tejido conectivo y vainas aponeuróticas que no permiten que el anestésico fluya de manera homogénea después de una única inyección, y que permita alcanzar a cubrir todo el plexo8,9. La introducción del neuroestimulador se da en la década de los 90, y en los últimos años se da la introducción del ultrasonido10. El uso del neuroestimulador y del ultrasonido han aumentado la tasa de éxito del bloqueo axilar, y también han disminuido el número de complicaciones, ya que se reduce el volumen de anestésico local requerido para el bloqueo11-13, aunque también hay reportes en los que el uso de ultrasonido no disminuye la aparición de complicaciones comparada con el uso de neuroestimulador14. Las complicaciones relacionadas con el bloqueo axilar son la toxicidad por anestésicos locales15, la lesión neurológica y vascular16,17, pero su reporte en la literatura es ocasional, lo que apoya la teoría de que es un bloqueo con alto margen de seguridad. La obesidad aumenta el riesgo de punción vascular y la tasa de fallo en este tipo de bloqueo18.
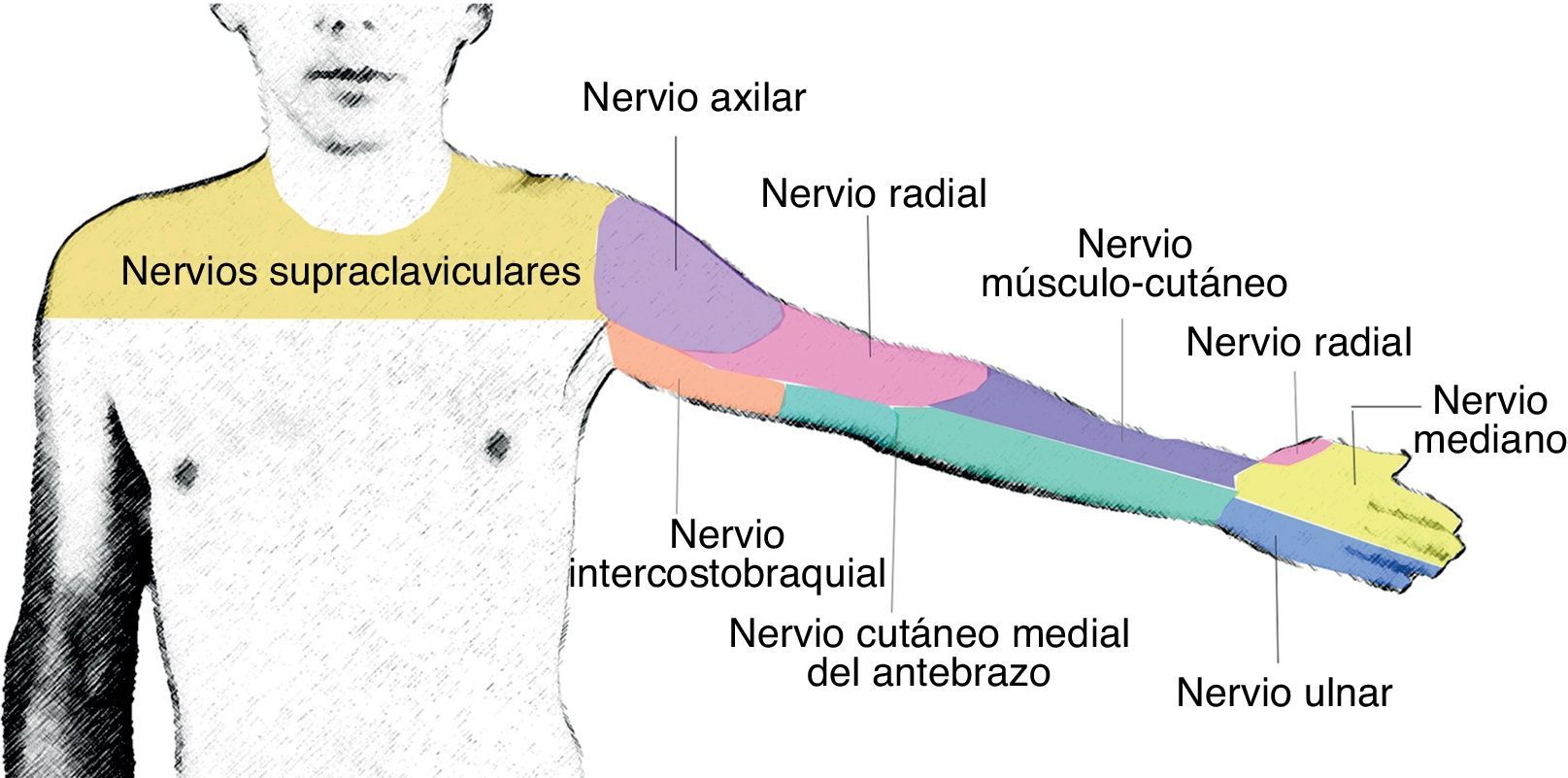
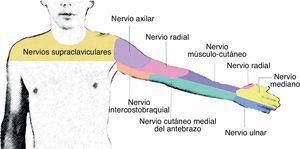
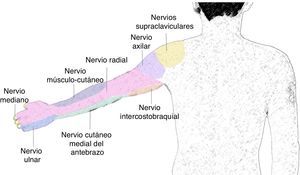
AnatomíaEl plexo braquial se origina de las ramas ventrales de C5 a C8. Al nivel de los músculos escalenos estas ramas se reagrupan para formar los troncos superior, medio e inferior, y una vez que salen del espacio interescalénico forman las divisiones anteriores y posteriores, al nivel supraclavicular. Luego, las divisiones se reagrupan nuevamente a nivel infraclavicular, para formar los 3 cordones lateral, posterior y medial, que finalmente van a dar origen a las 5 ramas terminales a nivel axilar: nervios radial, axilar, musculocutáneo, mediano y ulnar19 (fig. 1).
El nervio radial se forma del cordón posterior. Acompaña a la arteria radial en su cara posterior y a nivel axilar se separa del paquete vasculonervioso para continuar por la hendidura espiral del húmero. Da inervación sensitiva a la parte posterior y lateral del brazo y antebrazo, hasta la muñeca, la parte lateral del dorso hasta la mano, la superficie dorsal de los 3 primeros dedos y la mitad del cuarto dedo. Proporciona innervación motora a los músculos tríceps, braquiorradial y músculos extensores del compartimento posterior del antebrazo.
El nervio axilar sale del cordón posterior al nivel de la apófisis coracoides, formando un ángulo hacia el músculo deltoides, al cual innerva (fig. 2).
El nervio mediano discurre la mayoría de las veces superior a la arteria axilar, mientras que el nervio ulnar y el axilar se ubican en el área inferior de la arteria axilar. El nervio mediano no da ramas ni cutáneas ni motoras en el brazo. En el antebrazo proporciona innervación motora al compartimento anterior, excepto al flexor ulnar del carpo y la mitad del flexor digital profundo. En la mano, da innervación a la eminencia tenar y a los 2 primeros lumbricales. Da innervación sensitiva a la mitad lateral de la palma de la mano y del dorso de los 3 primeros dedos y la mitad del cuarto dedo hasta el lecho ungueal.
El nervio ulnar se origina del cordón medial. No da ramas para el brazo. Da inervación motora al flexor ulnar del carpo y a la mitad medial del flexor digital profundo. En la mano, da inervación a todos los músculos pequeños, excepto para la eminencia tenar y los 2 primeros lumbricales. Da innervación sensitiva al tercio medio de la palma de la mano, al dorso del quinto dedo y a la cara medial del cuarto dedo.
El nervio musculocutáneo sale del cordón lateral, perfora el músculo coracobraquial y abandona la vaina vasculonerviosa la mayoría de las veces al nivel del borde lateral del pectoral mayor. Puede encontrarse por fuera del músculo coracobraquial, y unido al nervio mediano en uno de cada 5 individuos20. Da innervación motora a los músculos coracobraquial, bíceps y braquial. En el codo se convierte en nervio puramente sensitivo, inervando la parte anterior del antebrazo hasta la muñeca (fig. 3).
TécnicaEl bloqueo axilar es utilizado en cirugía de la mano, la muñeca y el antebrazo. Su uso en cirugía de codo no es tan efectivo como otros bloqueos del plexo braquial21.
El bloqueo axilar puede realizarse mediante el uso de neuroestimulador, de ultrasonido o una combinación de estas 2 técnicas. El uso de neuroestimulador hace que la tasa de fallos sea del 5-30%, mientras que la combinación de las 2 técnicas puede aumentar la tasa de éxito hasta en el 97%22. En cuanto al tiempo que toma realizar el bloqueo, no se ha demostrado diferencia significativa con las 2 técnicas, el ultrasonido ha permitido disminuir el volumen de anestésico local utilizado, pero esto afecta la duración del mismo. Una de las ventajas del ultrasonido es la visualización de los nervios, facilitando su bloqueo en pacientes con variedades anatómicas23 y de la dispersión del anestésico local a medida que se va inyectando24. Las complicaciones relacionadas con el bloqueo axilar parece que son menores cuando se utiliza el ultrasonido25.
El paciente se ubica en decúbito supino, con el brazo en abducción 90 grados y flexión del antebrazo (fig. 4). Se debe realizar asepsia hasta la parte distal del brazo. Se utiliza un transductor lineal de alta frecuencia y se ubica en el eje transversal, sobre el pliegue axilar. El paquete vasculonervioso se ubica de 1 a 2cm debajo de la piel.
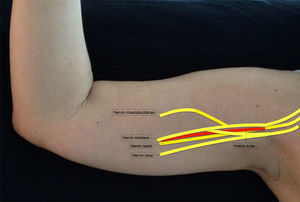
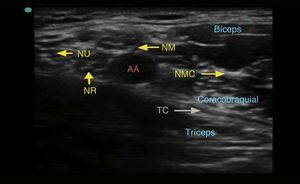
Se debe localizar inicialmente la arteria axilar. Esta es una imagen esférica hipoecoica, pulsátil y difícilmente compresible. Se encuentra ubicada sobre el tendón conjunto, formado por la unión de los tendones de los músculos dorsal ancho y redondo mayor. Es importante identificar la vena axilar, pues también es una imagen esférica e hipoecoica, pero no es pulsátil y es fácilmente colapsable. Los nervios mediano, ulnar y radial se disponen alrededor de la arteria. Son estructuras esféricas u ovaladas, hiperecogénicas, hipoecogénicas o en panal de abejas. Su posición alrededor de la arteria no es constante. La disposición del nervio radial y del nervio mediano en relación con la arteria por lo general es constante26. El nervio radial está ubicado entre las 4-6 del reloj en el 83% de los casos, el nervio mediano entre las 9-12 del reloj en el 88% de los casos y el nervio ulnar entre las 12-3 del reloj en el 85% de los casos27. El nervio musculocutáneo, por lo general, se observa separado lateralmente de la arteria, entre la cabeza corta del bíceps y el músculo coracobraquial (fig. 5).
Una vez identificadas las estructuras con el ultrasonido, se infiltra la piel con el anestésico local y luego, con una aguja neuroestimuladora de 50mm y 22G, y con un abordaje en plano, se realiza la localización de los nervios con el neuroestimulador (tabla 1). No hay diferencia significativa en cuanto al éxito de la técnica, entre el uso de aguja ecogénica y no ecogénica en este tipo de bloqueo28. Se recomienda utilizar una corriente de 0,5-1,0mA para disminuir el riesgo de disfunción o lesión nerviosa. Estimulación con corrientes de 0,3-0,5mA aumentan el éxito del bloqueo y aceleran el tiempo de inicio, pero aumentan el riesgo de lesión neurológica29. Cuando se obtiene estimulación muscular con corriente de 0,2mA o menor, debe sospecharse que la inyección será probablemente intraneural30. Una vez se obtiene la contracción muscular correspondiente, se aspira la jeringa para descartar inyección intravascular y se procede a inyectar el anestésico local siempre bajo visión de ultrasonido, de manera que se pueda visualizar el depósito del anestésico alrededor del nervio.
Se han descrito 3 formas de inyectar el anestésico local a nivel axilar: una única inyección, doble inyección y múltiples inyecciones del total del anestésico. Cuando una sola inyección es utilizada el anestésico se deposita debajo de la arteria axilar. En la doble inyección del anestésico, parte de la dosis se deposita debajo de la arteria y otra parte alrededor del nervio musculocutáneo31. La técnica que ha demostrado ser más efectiva y con menos complicaciones es la de múltiple inyección, pero es la técnica que toma mayor tiempo de realización22. El tiempo de instauración del bloqueo axilar es variable, dependiendo de la técnica de inyección utilizada; en el estudio realizado por López-Morales et al. compararon el bloqueo axilar con el infraclavicular, y encontraron que el tiempo de instauración del axilar fue significativamente más prolongado, con un promedio de 10,2min32. Los nervios axilar, intercostobraquial y el cutáneo medial del brazo tienen una tasa de bloqueo más baja con el abordaje axilar33.
La elección del anestésico local depende de la duración que se desee dar al bloqueo y de la disponibilidad en cada servicio de anestesia. Disminuir la concentración del anestésico local e incrementar el volumen hace que la duración del bloqueo sea mayor34,35. La levobupivacaína se ha utilizado en concentraciones de 0,375-0,75% y la ropivacaína entre 0,25-0,5%. El tiempo de inicio del bloqueo es más rápido con ropivacaína comparado con levobupivacaína (9min vs 12min), pero la duración del bloqueo es menor (9,2h vs 11,3h)36. El volumen total utilizado varía entre 30-40ml cuando es una sola inyección, y entre 5-8ml cuando se anestesia cada nervio por separado. González et al. encontraron que la MAV90 de lidocaína al 1,5% con epinefrina 5mcg/ml es 5,5ml y 23,5ml en la técnica de doble inyección37. El volumen efectivo mínimo (VE90) de bupivacaína al 0,5% es de 1,56ml por nervio38. El uso de otros aditivos para prolongar el bloqueo, como es el uso de dexametasona con el anestésico local, ha demostrado ser efectivo en incrementar el bloqueo motor y sensitivo39,40. El uso de clonidina como coadyuvante al anestésico local no ha demostrado incrementar la duración del bloqueo41, contrario al uso de dexmedetomidina, que sí parece prolongar la duración del bloqueo axilar42,43. El sulfato de magnesio también se ha utilizado como aditivo en el bloqueo axilar, pero no ha demostrado mejorar la duración y la eficacia del bloqueo44. Otros adyuvantes como la ketamina y el tramadol han sido utilizados, y algunos estudios han evidenciado que prolongan la duración del bloqueo axilar45. Recientemente, se ha evidenciado el efecto de la hialuronidasa para acortar el inicio del bloqueo axilar para cirugías de miembro superior46.
El uso de técnicas con catéter para la infusión continua de anestésico local no está bien documentado en la literatura47,48. La región axilar favorece el desplazamiento del catéter y no permite una fijación adecuada. Se ha utilizado la técnica de infusión continua de anestésico local, pero es el cirujano quien ubica el catéter bajo visión directa49.
Se recomienda bloquear el nervio intercostobraquial de manera adicional al bloqueo axilar para aumentar la tolerancia del torniquete durante el procedimiento quirúrgico50. Este nervio es la rama cutánea lateral del segundo nervio intercostal, y da la innervación sensitiva de la parte superior de la cara medial y posterior del brazo.
ConclusiónEl bloqueo del plexo braquial a nivel axilar es una técnica anestésica y analgésica para cirugía de miembro superior con alto porcentaje de éxito y bajo grado de dificultad en cuanto a realización del procedimiento. El uso del neuroestimulador y el ultrasonido ha aumentado la tasa de efectividad del bloqueo y ha disminuido la aparición de complicaciones.
FinanciamientoNinguno.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.