A las lesiones precursoras causadas por el virus del papiloma humano usualmente les lleva de 10 a 20 años desarrollar un cáncer invasivo. La mayoría de los cánceres cervicales pueden prevenirse con la detección precoz y el tratamiento de las lesiones precancerosas.
ObjetivoDescribir los resultados de la atención a estas pacientes.
MétodoSe realizó un estudio prospectivo, longitudinal y descriptivo en 210 mujeres con diagnóstico citológico de lesión intraepitelial escamosa cervicouterina de bajo grado en el Hospital Ginecobstétrico Docente «Mariana Grajales» de Santa Clara, Villa Clara, en el año 2009.
ResultadosLa mayoría eran mayores de 25 años de edad, el 84,76% iniciaron su vida sexual antes de los 20 años, tenían más de 20 años de vida sexual y declararon 2 o 3 parejas sexuales. Solamente el 17,5% usaban métodos anticonceptivos que ofrecían protección contra una infección de transmisión sexual y el 70,3% habían parido una o 2 veces. El mayor número de los hallazgos colposcópicos fueron normales (49,5%) y se encontraron imágenes anormales en 37,6%. Se decidió realizar biopsia del cuello uterino a 74 de las pacientes (35,4%) y se juzgó oportuno realizar seguimiento citocolposcópico durante 2 años a 184 mujeres (87,6%). La mayoría de las citologías evolutivas a los 6 meses realizadas en las pacientes con seguimiento citocolposcópico fueron normales.
ConclusionesCon una correcta evaluación citocolposcópica unida al análisis adecuado de las características epidemiológicas de las mujeres con lesión inicial citológica de LIEBG, resulta en una adecuada opción de seguimiento y control para estas mujeres.
Precursor lesions caused by the human papilloma virus (HPV) usually take 10 to 20 years to progress to invasive cancer. Most cervical cancers can be prevented by the early detection and treatment of precancerous lesions.
ObjectiveTo describe the results of the healthcare of these patients.
MethodWe carried out a prospective, longitudinal and descriptive study of 210 women with a cytological diagnosis of low-grade squamous intraepithelial lesions (LSIL) in the Mariana Grajales de Santa Clara teaching hospital in Villa Clara (Spain) in 2009.
ResultsMost of the women were older than 25 years of age, 84.76% commenced sexual activity before the age of 20, had more than 20 years of sexual activity and reported having had two or three sexual partners. Only 17.5% used birth control methods that provided protection against sexually-transmitted diseases and 70.3% had one or two children. The results of colposcopy were normal in 49.5%. Abnormal images were found in 37.6%. Biopsy of the uterine neck was performed in 74 patients (35.4%) and a 2-year cytological-colposcopic follow-up was deemed opportune in 184 women (87.6%). The results of most of the follow-up cytologies carried out at 6 months in patients with cytological-colposcopic follow-up were normal.
ConclusionsCorrect cytological-colposcopic evaluation, together with appropriate analysis of the epidemic characteristics of women with LSIL, constitutes appropriate follow-up in these women.
La causa fundamental del cáncer cervical es la infección con uno o más de los tipos de alto riesgo del virus del papiloma humano (VPH), un virus común que se transmite sexualmente. La mayoría de las nuevas infecciones por el VPH se resuelven espontáneamente, pero, si persiste, la infección puede llevar al desarrollo de precáncer que si no se trata puede conducir al cáncer. Como a las lesiones precursoras causadas por el VPH usualmente les lleva de 10 a 20 años desarrollar un cáncer invasivo, la mayoría de los cánceres cervicales pueden prevenirse con la detección precoz y el tratamiento de las lesiones precancerosas1.
En realidad, ahora parece que el precursor directo del cáncer cervicouterino es la neoplasia intraepitelial de alto grado que puede progresar durante un período de hasta 10 años. La mayoría de las lesiones de bajo grado experimentan una regresión o no progresan, especialmente los casos incidentales en las mujeres más jóvenes (de 34 años de edad o menos). La regresión en los casos prevalentes es menos probable2.
En el Hospital Ginecobstétrico Docente «Mariana Grajales» se comenzó a utilizar en enero de 2008 la clasificación del sistema de Bethesda para el diagnóstico citológico y se creó la sesión de consulta para las pacientes con lesión intraepitelial de bajo grado (LIEBG), con resultados en su trabajo, por lo que se presentan algunos de estos en el año 2009 en esta investigación.
Como la historia natural del cáncer cervicouterino incide directamente sobre el tamizaje, el tratamiento y las estrategias de seguimientos, los encargados de planificar los programas para prevenir esta enfermedad deben basar sus estrategias de prevención en los modelos más recientes de esta historia. Este trabajo tiene como objetivos describir los resultados en la atención a las pacientes con lesión intraepitelial escamosa de bajo grado durante el año 2009 en la consulta de Anatomía Patológica del Tracto Inferior del Hospital de Maternidad «Mariana Grajales» de Villa Clara.
MétodoSe realizó un estudio prospectivo, longitudinal y descriptivo en mujeres con diagnóstico citológico de lesión intraepitelial escamosa cervicouterina de bajo grado de la consulta de Anatomía Patológica del Cuello Uterino del Hospital Ginecobstétrico Docente «Mariana Grajales» de Santa Clara, Villa Clara, desde el 1de enero hasta el 31 de diciembre del 2009.
El universo correspondió a todas las pacientes (210) de los municipios de Placetas, Ranchuelo, Manicaragua, Santo Domingo, Encrucijada y Cifuentes que corresponden al área de influencia del Hospital Ginecobstétrico Docente «Mariana Grajales» (excepto las de Santa Clara, capital provincial, que se atienden en policlínicos de la ciudad, y el resto de los municipios del área de influencia, pues se consideraba oportuno iniciar una consulta de Anatomía Patológica del Cuello Uterino en el municipio de Remedios, que prestaría atención médica a las pacientes de los restantes municipios que se atienden en el hospital a partir de 2008) cuyos informes de las citologías orgánicas, realizadas en sus respectivos consultorios médicos, reportaban anormalidades compatibles con una lesión intraepitelial escamosa de cuello uterino de bajo grado. El estudio se realizó con todo el universo.
La información fue obtenida mediante un instrumento, creado al efecto, en calidad de entrevista a las pacientes (ver anexo 4), el modelo 68-04-1 de citodiagnóstico (ver anexo 5), el modelo 68-09-1 de Anatomía Patológica del Cuello del Ministerio de Salud Pública (ver anexo 6) y el libro de registro de biopsias del Departamento de Anatomía Patológica del Hospital Ginecobstétrico Docente «Mariana Grajales», todo lo cual se considera la fuente de información.
La información recolectada en este estudio fue registrada en un fichero de datos de SPSS 11.0 para Windows. Mediante este procesador estadístico se determinaron las frecuencias absolutas, porcentajes, valores promedios y desviación estándar, los cuales se presentan en tablas y figuras que permitieron el resumen y análisis de los datos. Para establecer la significación estadística se utilizaron la prueba de t de Student, la prueba de Mann Whitney y el Chi-cuadrado de Pearson. Se consideró significativo un valor menor de 0,05 y altamente significativo un valor menor de 0,01. Se empleó un ordenadorpersonal Pentium IV con ambiente de Windows XP. Los textos se procesaron con Microsoft Office Word 2007 y las tablas y las figuras se realizaron con Microsoft Office Excel 2007.
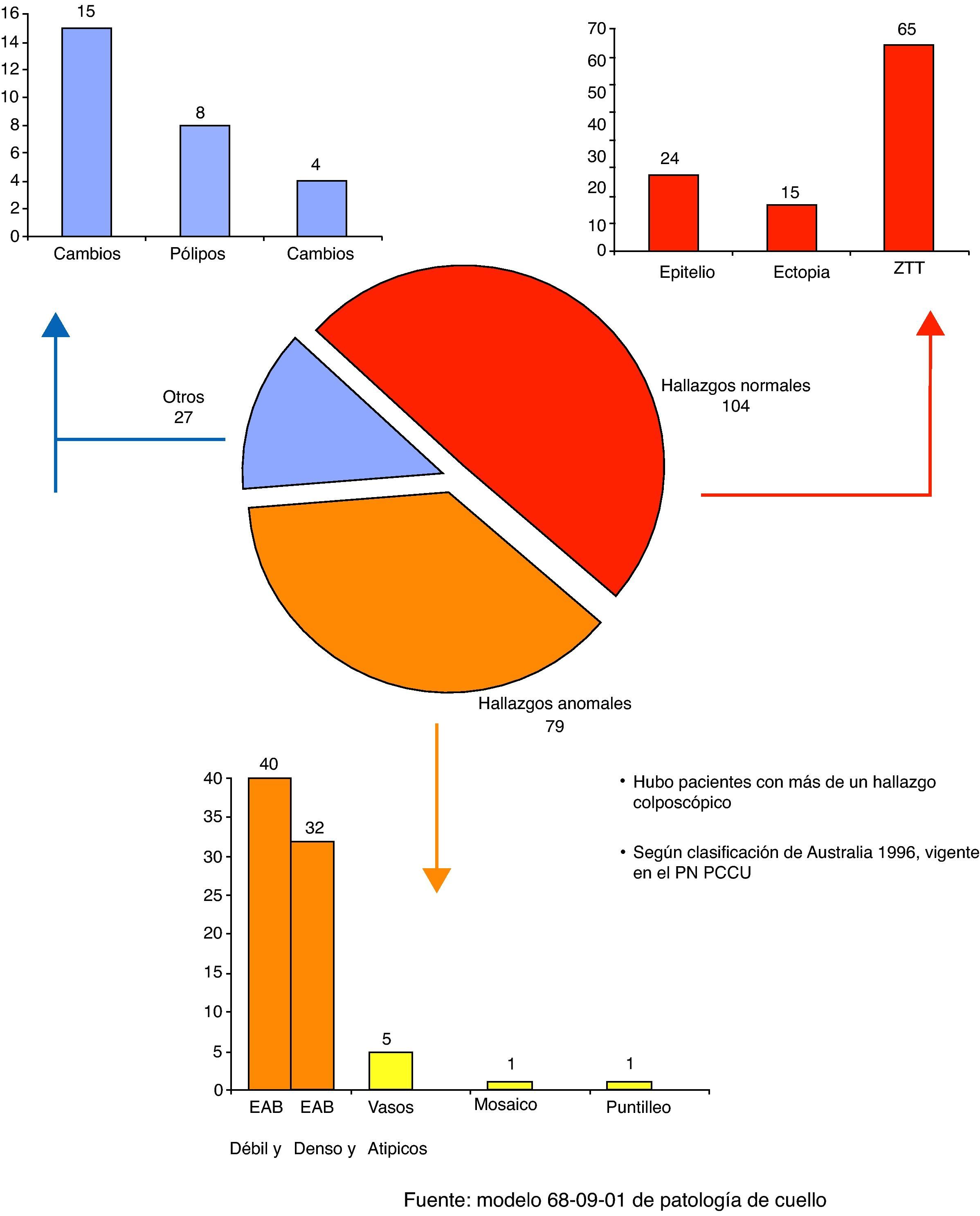
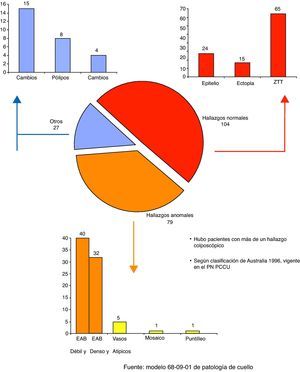
ResultadosComo se observa en la figura 1, el mayor número de los hallazgos colposcópicos fueron normales (49,5%) y la zona de transformación típica fue la más frecuente de estos (65 para el 31% del total de imágenes observadas), seguido del epitelio original (24 para el 11,4%). Se encontraron imágenes anormales en el 37,6% de las pacientes; de ellas, el hallazgo más frecuente resultó el epitelio acetoblanco débil y difuso (40 para el 19,0%), seguido por el epitelio acetoblanco denso y definido (32 para el 15,2%). De los otros cambios (27 para el 12,9%) fueron los cambios atróficos los más hallados (15 para el 7,1%), seguidos de los pólipos en 8 pacientes (3,8%) y los cambios inflamatorios en 4 pacientes (1,9%).
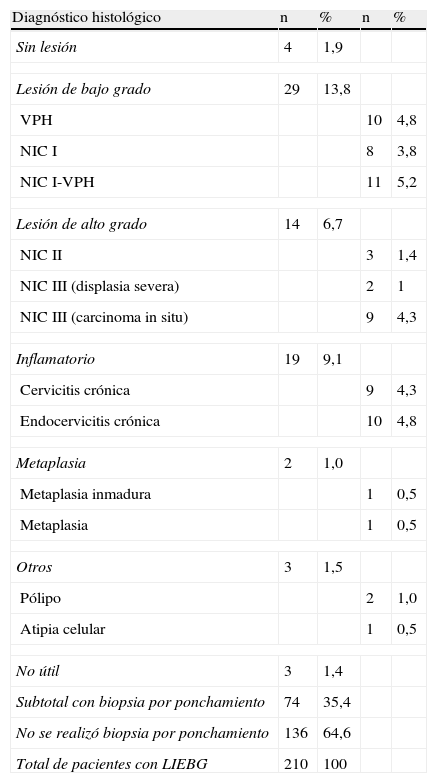
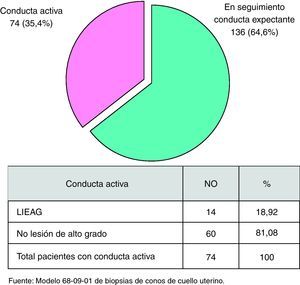
Como se observa en la tabla 1, a 74 pacientes, que representan el 35,4% de las que asistieron a la consulta, se les realizó una biopsia por ponchamiento teniendo en cuenta los resultados colposcópicos. En un 13,8% (29 pacientes) se encontró una lesión de bajo grado, dentro de la cual había signos histológicos de infección por el VPH (neoplasia cervical intraepitelial [NIC] I con VPH en 11 pacientes [5,2%] y VPH en 10 mujeres [4,8%]); las lesiones de alto grado, con 14 pacientes, se encontraron en un 6,7% y las NIC III, que comprenden los diagnósticos de displasia severa y el CIS, representaron el 5,3% de las pacientes (2 con NIC III [1%] y 9 con NIC III CIS [4,3%]); hubo un caso con metaplasia inmadura y uno con atipia celular que constituyeron el 0,5%, respectivamente. Entre otros resultados se encontraron 4 pacientes sin lesión (1,9%), 10 con endocervicitis crónica (4,8%), 9 con cervicitis crónica (4,3%), 2 con pólipos (1,0%) y resultaron no útiles para el diagnóstico 3 biopsias que representan el 1,4% de la muestra.
Distribución de las pacientes según el diagnóstico histológico de la biopsia por ponchamiento
| Diagnóstico histológico | n | % | n | % |
| Sin lesión | 4 | 1,9 | ||
| Lesión de bajo grado | 29 | 13,8 | ||
| VPH | 10 | 4,8 | ||
| NIC I | 8 | 3,8 | ||
| NIC I-VPH | 11 | 5,2 | ||
| Lesión de alto grado | 14 | 6,7 | ||
| NIC II | 3 | 1,4 | ||
| NIC III (displasia severa) | 2 | 1 | ||
| NIC III (carcinoma in situ) | 9 | 4,3 | ||
| Inflamatorio | 19 | 9,1 | ||
| Cervicitis crónica | 9 | 4,3 | ||
| Endocervicitis crónica | 10 | 4,8 | ||
| Metaplasia | 2 | 1,0 | ||
| Metaplasia inmadura | 1 | 0,5 | ||
| Metaplasia | 1 | 0,5 | ||
| Otros | 3 | 1,5 | ||
| Pólipo | 2 | 1,0 | ||
| Atipia celular | 1 | 0,5 | ||
| No útil | 3 | 1,4 | ||
| Subtotal con biopsia por ponchamiento | 74 | 35,4 | ||
| No se realizó biopsia por ponchamiento | 136 | 64,6 | ||
| Total de pacientes con LIEBG | 210 | 100 | ||
Fuente: modelo 68-09-01 de Anatomía Patológica del Cuello y libro de registro de biopsias.
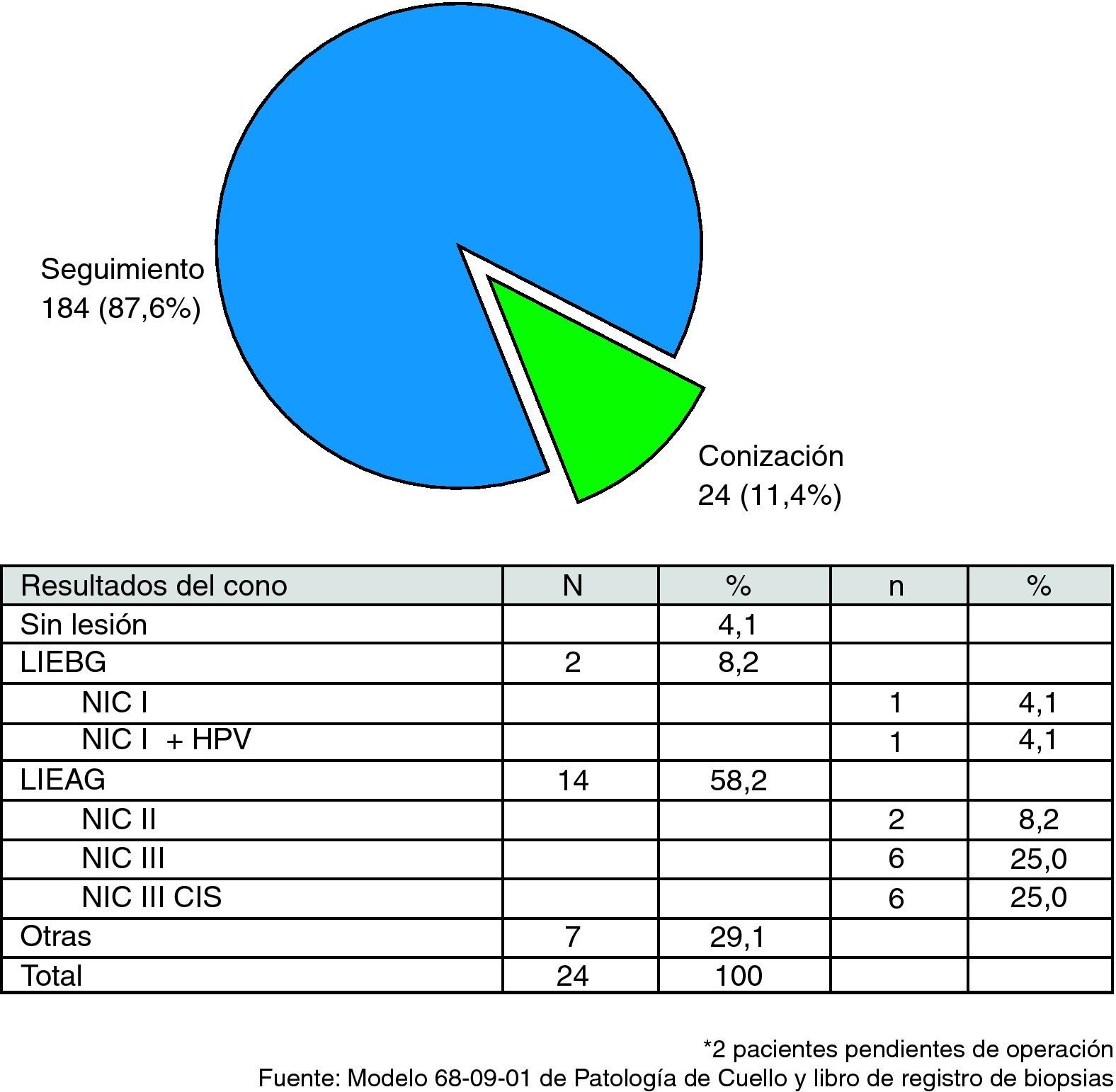
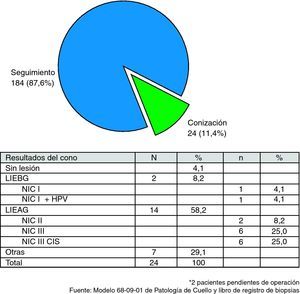
Como se observa en la figura 2, en el 87,6% de las pacientes (184) la conducta tomada durante el estudio fue el seguimiento citocolposcópico durante 2 años. En 24 pacientes, que representaron el 11,4%, se decidió realizar conización del cuello uterino.
La conducta quirúrgica se decidió en las 14 pacientes cuyos diagnósticos en la biopsia por ponchamiento fue de lesión de alto grado y una paciente con el informe de atipia celular.
Como se refleja en la tabla 2, se encontraron 176 pruebas citológicas sin lesión (83,8% de las pruebas de Papanicolaou realizadas), en 28 (13,3%) se mantenía el informe de LIEBG y solo en 2 pacientes (0,9%) la citología mostraba una lesión intraepitelial de alto grado (LIEAG).
Distribución de las pacientes según el resultado de la primera citología orgánica evolutiva
| Resultado de la primera citología evolutiva | n | % |
| Sin lesión | 176 | 83,8 |
| ASC-US | 4 | 1,9 |
| LIEBG | 28 | 13,3 |
| LIEAG | 2 | 0,9 |
| Total | 210 | 100,0 |
Fuente: modelo 68-09-01 de Anatomía Patológica del Cuello
Para esta tabla se siguió la investigación hasta junio de 2010 con el objetivo de tener los resultados del primer seguimiento citológico a los 6 meses del diagnóstico.
Al realizar este informe se les había realizado la conización del cuello uterino a 24 de las pacientes para las cuales se había decidido este proceder como conducta durante el seguimiento (fig. 3). Los resultados de las biopsias de esos conos de cuello uterino fueron de 14 lesiones de alto grado (58,2%) y 2 lesiones de bajo grado (8,2%), como se observa en la figura 2. La lesión encontrada más frecuentemente fue el CIS, con 6 pacientes que representaron el 25,0% de todos los conos realizados, y en igual proporción aparece la displasia severa, con 6 casos (25,0%) y la NIC II con 2 pacientes (8,2%); en las lesiones de bajo grado hubo un diagnóstico de NIC I con VPH y otro de NIC I, representando cada uno el 4,1%. Aparece sin lesión una paciente que representa el 4,1%.
Están pendientes de operarse 2 pacientes.
Para el diagnóstico histológico al final del período de estudio se tomó en consideración el informe histopatológico con la lesión de más alto grado de cada paciente con biopsias útiles para el diagnóstico, ya fuera por ponchamiento del cuello uterino o por la conización de este, y se continuó el estudio hasta junio de 2010 para recoger los resultados de la citología evolutiva a los 6 meses.
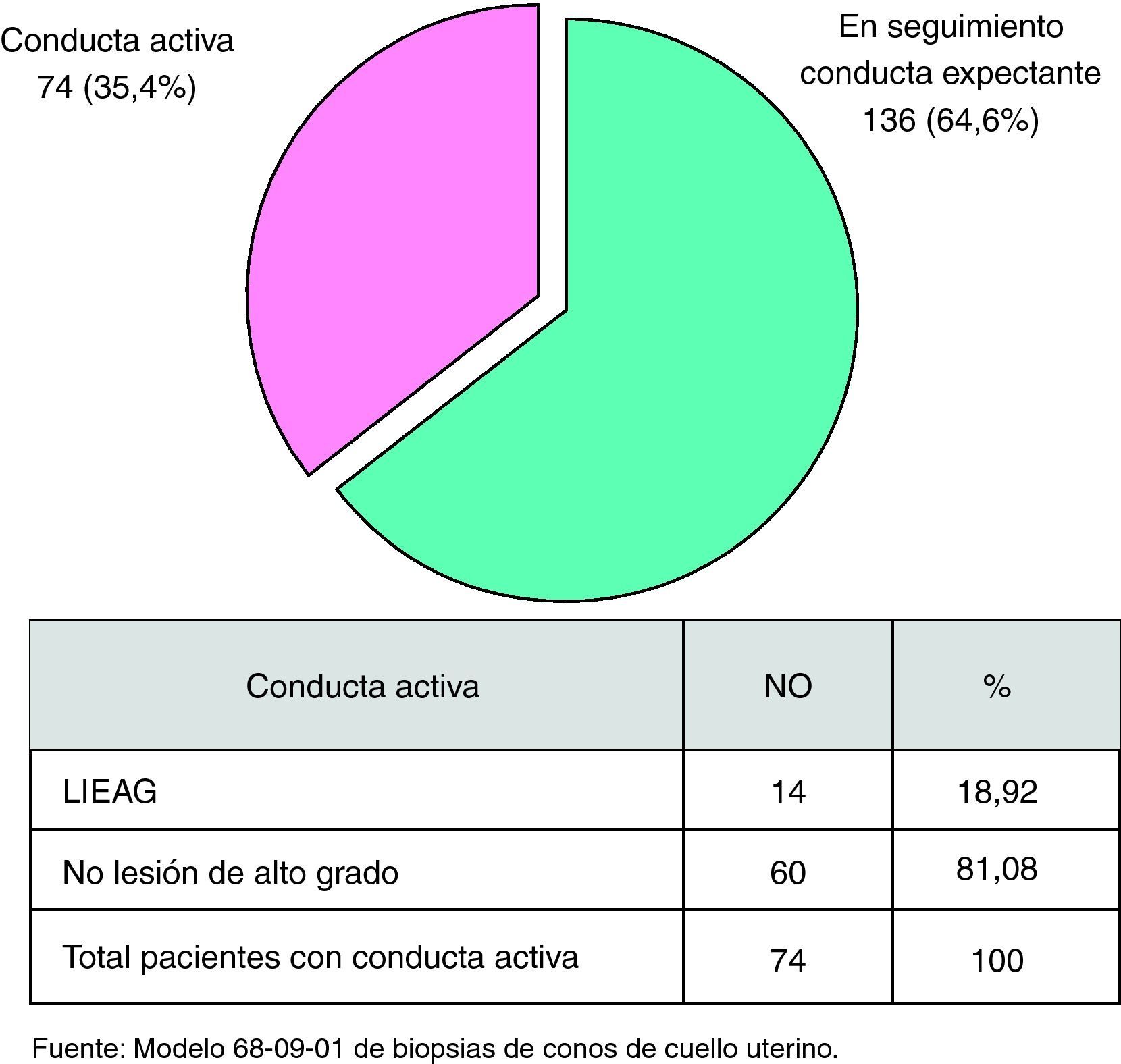
Como se aprecia en la figura 3, al final del período estudiado de las 210 mujeres que conformaron el universo de nuestro análisis, 136 (64,6%) fueron susceptibles de seguimiento citocolposcópico por las características no indicativas de lesión al examen ocular con instrumento, ya sea en el laboratorio de anatomía patológica o consulta especializada de anatomía patológica del cuello (microscopia o colposcopia respectivamente), habiendo obtenido similares resultados en las pacientes intervenidas en relación con el diagnóstico inicial de LIEBG por las características citocolposcópicas, pues de las 74 mujeres que fueron biopsiadas por ponchamiento para confirmar diagnóstico y definir conductas 60 (81,08%) resultaron no confirmativas de lesión de alto grado, siendo posible y conveniente el seguimiento observacional continuado de esta parte de la muestra estudiada; y solo 14 mujeres (18,92%) fueron portadoras de lesiones de alto grado histológicamente, progresando citológicamente a un alto grado en la primera citología semestral de seguimiento solo 2 pacientes, lo cual representa un porcentaje ínfimo contemplado en la evolución natural y esperada de esta enfermedad (2 pacientes con citología evolutiva a los 6 meses de seguimiento con LIEAG, 0,9%, según la tabla 2).
Por tanto, nuestros resultados indican que una correcta evaluación citocolposcópica, unida al análisis adecuado de las características epidemiológicas de las mujeres con lesión inicial citológica de LIEBG, resulta en una adecuada opción de seguimiento y control para estas mujeres.
DiscusiónComo en esta investigación se utilizó la clasificación de los hallazgos colposcópicos de Australia de 1996 propuesta por el Programa Nacional del Diagnóstico Precoz del Cáncer Cervicouterino2 no se hicieron sugerencias de la posible lesión a la que correspondían las imágenes encontradas, como describe la terminología colposcópica de Barcelona de 20023.
En el documento de consenso «La infección por papilomavirus» de la Sociedad Española de Ginecología y Obstetricia4 se describe que en las mujeres con citología de LIEBG se prefiere realizar siempre una colposcopia, no solo para descartar una posible lesión más avanzada, lo que ocurre en un 20-25% de los casos, sino también para orientar acerca de la entidad asociada al VPH y eventualmente tratarla. También, refiriéndose a un metaanálisis de 9 publicaciones realizado en 1998, plantea que la colposcopia ofrece una elevada sensibilidad para diferenciar el epitelio normal del que presenta cualquier anormalidad; sin embargo, la especificidad es mejor para distinguir una LIEBG de una LIEAG que para diferenciar entre normal y anormal, lo que da validez a las características distintivas entre cambios mayores, propios de las LIEAG y el cáncer, y cambios menores, propios de las LIEBG.
Según Nazeseret al.5 la evaluación colposcópica sigue siendo subjetiva y la experiencia en esta técnica se gana después de un período de aprendizaje, lo que lleva, consecuentemente, a una variabilidad en el observador. La variabilidad entre colposcopistas experimentados revela más bajos niveles de acuerdo para el diagnóstico de LIEBG que de LIEAG, como ocurre también entre patólogos para el diagnóstico histopatológico de lesiones cervicales.
En Cuba, según los resultados de la atención a jóvenes de 20 años o menos en la consulta de Anatomía Patológica del Cuello en el Hospital «Ramón González Coro»6, desde enero de 2003 hasta mayo de 2005, la colposcopia fue positiva en el 81,3% de las mujeres, negativa en el 12,5% y se encontraban pendientes de realizar en el momento de la publicación el 6,3%. De las 26 pacientes en las que la colposcopia fue positiva, hubo concordancia en el diagnóstico en todos los casos de NIC I, NIC III y VPH. En el NIC II de 9 casos diagnosticados, 2 tuvieron colposcopia negativa y 7 positivas.Jerónimo y Schiffman7 señalan que en Estados Unidos, donde la pesquisa colposcópica no es común, esta se realiza con el fin de detectar la zona de mayor anormalidad y dirigir la biopsia del cuello uterino pero que, desafortunadamente hay una correlación imperfecta entre los cambios visuales y la severidad de los cambios neoplásicos o preneoplásicos, como ya se había señalado al crear un índice colposcópico usado ampliamente en ese país. Sin embargo, se considera que la colposcopia continúa siendo el estándar para el diagnóstico cervical, a pesar de que algunos estudios sugieran que su precisión sea imperfecta5,8–14
Díaz-Amézquita et al.8, en México, encontraron que hubo correlación colposcopia-biopsia en el 30,39% de pacientes con citologías con lesión intraepitelial y no la hubo en el 69,61%.
Albújar Baca y Zavaleta Moreno, en un trabajo sobre correlación citohistológica de lesiones escamosas intraepiteliales cervicales9, hallaron que al 13,1% de las mujeres con citología de LIEBG se les realizó biopsia.
Moore et al.10, en un estudio sobre displasia cervical en mujeres de 35 años o más, que en su trabajo agrupan en antes y después de la menopausia, encontraron en las biopsias dirigidas colposcópicamente de las 86 con informe citológico de LIEBG que la distribución de los diagnósticos fue la siguiente: normal, 35 (40,7%), NIC I, 35 (40,7%), NIC II-III, 15 (17,4%), y cáncer, una (1,2%).
Por su parte, Quinlivan et al.11, en un trabajo sobre adolescentes con pruebas de Papanicolaou anormales, encontraron que de 17 jóvenes que tenían una citología con LIEBG el resultado de la biopsia realizada bajo visión colposcópica fue: normal, 1 (5,9%), NIC I, 15 (88,2%), y NIC II-III, una (5,9%).
El documento de consenso sobre la infección por el VPH de la Sociedad Española de Ginecología y Obstetricia4 expone que dada la posible regresión espontánea de la LIEBG y que solo un 10-20% de estas lesiones progresanel tratamiento sistemático representa, en muchos casos, un sobretratamiento y, por todo ello, la abstención terapéutica y control puede ser una opción válida. En este contexto, un cambio de conducta de la paciente dirigida a modificar los cofactores de riesgo medioambientales puede mejorar el estado inmunológico. Esto incluye suprimir el hábito tabáquico, el alcohol y hacer ejercicio físico.
La observación sin tratamiento puede estar indicada en las pacientes con diagnóstico de LIEBG por biopsia que reúnan las condiciones (menos de 40 años, citología concordante, ausencia de NIC previa, ausencia de inmunosupresión, prueba de VPH de alto riegos negativa, colposcopia valorable, lesión con cambios menores, posibilidad razonable de seguimiento y sin ansiedad por parte de la paciente o el médico). Un enfoque de conducta conservadora sería especialmente recomendable en pacientes que no han completado su descendencia12.
En el trabajo sobre las adolescentes de la consulta de Anatomía Patológica del Cuello del Hospital «Ramón González Coro» la conducta tomada con las pacientes con diagnóstico histológico de lesiones por el VPH o NIC I fue conización en una paciente (que ya se le había realizado en otro centro de salud), observación en 2, tratamiento de destrucción local en 4 y tratamiento de la leucorrea en una6.
Puig-Tintoré4, aplicando criterios de selección para seguimiento con observación en un grupo de mujeres con LIEBG (menos de 35 años de edad, biopsia concordante con la citología, colposcopia satisfactoria, cambios colposcópicos menores, lesión de extensión limitada y de localización periférica, endocérvix libre, seguimiento posible y sin persistencia por más de 2 años), con una edad media de 29 años y seguidas durante una media de 23 meses con colposcopia digital, citología y ADN del VPH, se diagnosticó progresión a NIC II-III en el 5,4% de las pacientes. El tiempo medio hasta el diagnóstico de progresión fue de 16 meses, con un rango de 11-29. Refiere otro estudio de seguimiento donde la remisión espontánea se produjo en el 81% de las mujeres, la mayoría dentro de los 24 meses, y una progresión a NIC II-III del 3,7%. Señala que en el estudio ALTS el riesgo de NIC II-III observado en mujeres con el diagnóstico de NIC I o negativo pero con citología de LIEBG fue de un 12% a los 2 años.
En las biopsias de pacientes con citología de LIEBG reportadas por Albújar Baca y Zavaleta Moreno9 se encontró una lesión de bajo grado en el 91% de los casos, una lesión de alto grado en el 4,6% y no se encontró lesión en el 4,4%. Por su parte, en un análisis similar, Díaz-Amézquita et al.8 encontraron en las biopsias de pacientes con citologías informadas como LIEBG: lesión de bajo grado en el 74,7%, cervicitis y metaplasia en el 22,5%, lesión de alto grado en el 2,2% y carcinoma invasor en el 0,6%.
Guzmán González et al., en el trabajo ya mencionado14, al analizar la concordancia de citologías realizadas, tuvieron los siguientes resultados histopatológicos en pacientes con citologías con LIEBG: lesión de bajo grado, en el 86,7% y lesión de alto grado en el 13,3%. Puig-Tintoré et al.4 plantean que el hallazgo de una lesión más avanzada se confirma en aproximadamente el 20% de los casos de mujeres con LIEBG.
Se concluye que con una correcta evaluación citocolposcópica, unida al análisis adecuado de las características epidemiológicas de las mujeres con lesión inicial citológica de LIEBG, resulta en una adecuada opción de seguimiento y control para estas mujeres.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.