Los melanomas malignos de las mucosas son tumores raros. Se localizan con más frecuencia en la cavidad nasal, la cavidad oral, la conjuntiva ocular, la mucosa genital y el área perianal. La característica clínica más frecuente en estos melanomas es la presencia de una hiperpigmentación macular extensa e irregular plana, en ocasiones moteada, que se extiende durante años, antes de elevarse. El melanoma del tracto genital femenino es la segunda neoplasia primaria más frecuente de la vulva, representando un 3% de todos los melanomas diagnosticados en la mujer. El melanoma vaginal se origina en áreas de melanosis o de hiperplasia melanocítica atípica. La mayoría de los casos ocurre en mujeres caucásicas y alrededor de la 6.a década de la vida. El síntoma más común es el sangrado genital. El melanoma maligno de las mucosas tiene un comportamiento agresivo con una alta tasa de fracaso local y metástasis. La supervivencia a los 5 años es menor del 20%.
Mucosal malignant melanomas are rare tumors. They are usually located in the nasal cavity, oral cavity, conjunctiva, genital mucosa, and the perianal area. The most common clinical feature of these melanomas is the presence of extensive and irregular, sometimes mottled, macular hyperpigmentation. These tumors are usually flat for years before becoming elevated. Melanoma of the female genital tract is the second most common primary neoplasm of the vulva, accounting for 3% of all melanomas diagnosed in women.
Vaginal melanoma arises in areas of melanosis or atypical melanocytic hyperplasia. Most cases occur in Caucasian women around the sixth decade of life. The most common symptom is vaginal bleeding. Mucosal malignant melanoma has an aggressive course with a high rate of local failure and metástasis. Five-year survival is less than 20%.
El melanoma es un tumor maligno de melanocitos, células derivadas de la cresta neural. A pesar de que la mayoría de los melanomas se originan en la piel, también podrían crecer en las superficies mucosas o en otros lugares en los cuales las células de la cresta neural han migrado. El melanoma vulvovaginal es un tumor poco frecuente, localizado en zonas no expuestas al sol. Representa entre el 3 y el 5% de los cánceres vulvares. El cáncer de vulva es también poco frecuente: 5% de los cánceres ginecológicos1. Es más común en mujeres de edad avanzada y la mayoría se localiza en el tercio medio o inferior de la vagina, generalmente en la pared anterior. El melanoma de vagina es mucho menos frecuente que el vulvar, pero la mayoría de los melanomas vulvares se extienden a la vagina.
La diseminación es por vía linfática y hematógena de forma precoz. Puede presentarse como un melanoma extensivo superficial o melanoma nodular. En general, el melanoma superficial es multifocal, se ve como una zona pigmentada focal o diseminada, en piel o mucosa vulvar. El melanoma nodular aparece como un nódulo sobreelevado y pigmentado. En algunas ocasiones puede no ser pigmentado y el diagnóstico es a través de la biopsia.
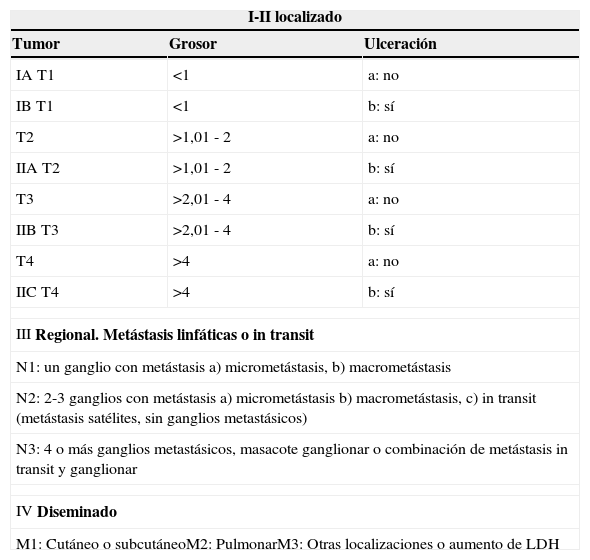
La estadificación del tumor se basa en la profundidad de invasión de acuerdo con la histopatología de la piel (niveles de Clark) o medidas del grosor del tumor en mm (Breslow) (tablas 1–3).
Microestadificación del melanoma vulvar
| Clark | Chung | Breslow (mm) | |
|---|---|---|---|
| I | Intraepitelial | Intraepitelial | Menor de 0,76 |
| II | En dermis papilar | Menor de 1mm de capa granulosa | 0,76- 1,50 |
| III | Papilas dérmicas | 1,1-2mm de capa granular | 1,51-2,25 |
| IV | En dermis reticular | Mayor de 2mm de la capa granular | 2,26-3 |
| V | En grasa subcutánea | En la grasa subcutánea | >3 |
Clasificación de la AJCC (American Joint Committee on Cancer) 2002. Estadios clínicos
| I-II localizado | ||
|---|---|---|
| Tumor | Grosor | Ulceración |
| IA T1 | <1 | a: no |
| IB T1 | <1 | b: sí |
| T2 | >1,01 - 2 | a: no |
| IIA T2 | >1,01 - 2 | b: sí |
| T3 | >2,01 - 4 | a: no |
| IIB T3 | >2,01 - 4 | b: sí |
| T4 | >4 | a: no |
| IIC T4 | >4 | b: sí |
| III Regional. Metástasis linfáticas o in transit | ||
| N1: un ganglio con metástasis a) micrometástasis, b) macrometástasis | ||
| N2: 2-3 ganglios con metástasis a) micrometástasis b) macrometástasis, c) in transit (metástasis satélites, sin ganglios metastásicos) | ||
| N3: 4 o más ganglios metastásicos, masacote ganglionar o combinación de metástasis in transit y ganglionar | ||
| IV Diseminado | ||
| M1: Cutáneo o subcutáneoM2: PulmonarM3: Otras localizaciones o aumento de LDH | ||
El estado clínico del melanoma consiste de 3 categorías de pacientes: indicador pronóstico primario para el melanoma: a) con tumor localizado en el órgano primario; b) con enfermedad local y metástasis ganglionares linfáticas inguinales; c) con metástasis locales así como metástasis distantes.
Comparación: microestados del melanoma vulvar
| Clark | Chung | Breslow en mm | Figo |
|---|---|---|---|
| I) Intraepitelial | Intraepitelial | 0,75 o < | I) T < 2cm ganglios (-) |
| II) Dentro de dermis papilar | <1mm capa granular | 0,76-1,5 | II) T > 2 cm ganglios (-) |
| III) Extiende dermis reticular | >1-2mm tejido subepitelial | 1,51-2,26 | III) T se extiende a uretra, vagina, periné, ano o ganglios clínicamente (+) |
| IV) Dentro de la dermis reticular | >2mm pero no dentro de grasa subyacente | 2,26-3 | IV) T compromete mucosa de vejiga o recto, hueso o metástasis a distancia |
| V) Dentro grasa subcutánea | Dentro grasa subcutánea | >3 |
Paciente de 70 años con antecedentes personales de hipotiroidismo, hipertensión, diabetes mellitus tipo II y depresión. Su historia ginecológica era de 3 embarazos con partos normales y menopausia desde los 54 años. Intervenida en 2004 de histerectomía vaginal por histerocele con diagnóstico de adenocarcinoma de endometrio (estadio IC, G1) en la pieza quirúrgica; posteriormente recibió tratamiento complementario con radioterapia externa y braquiterapia.
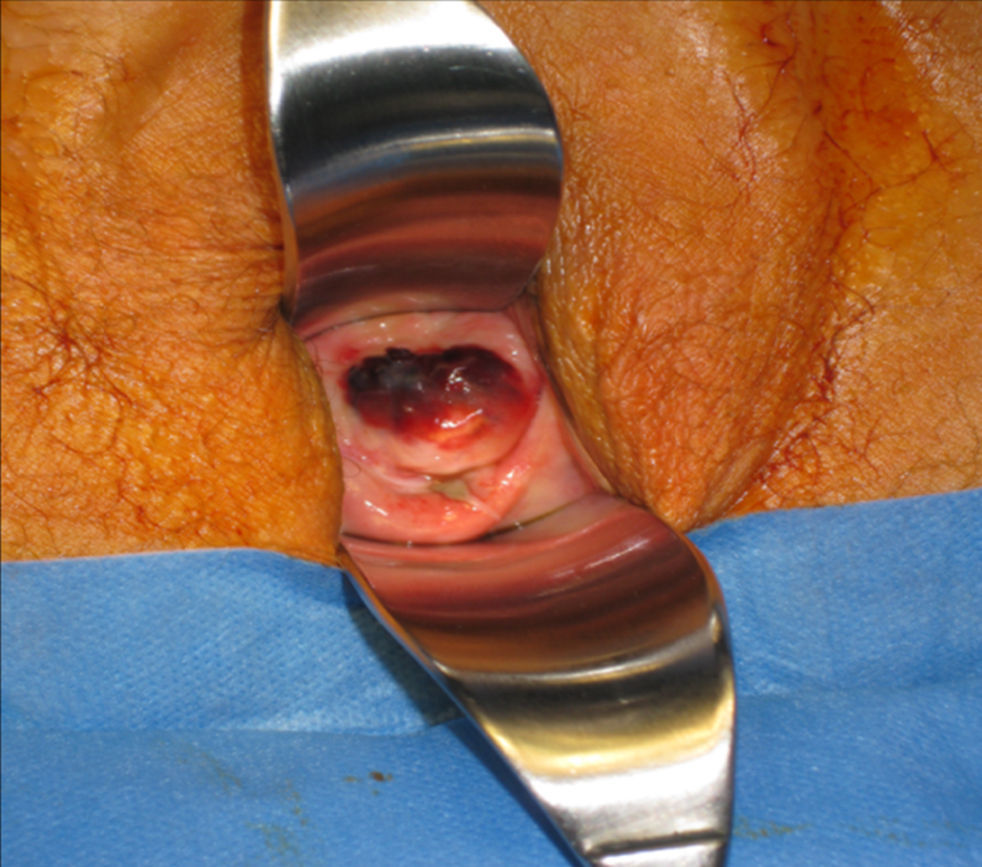
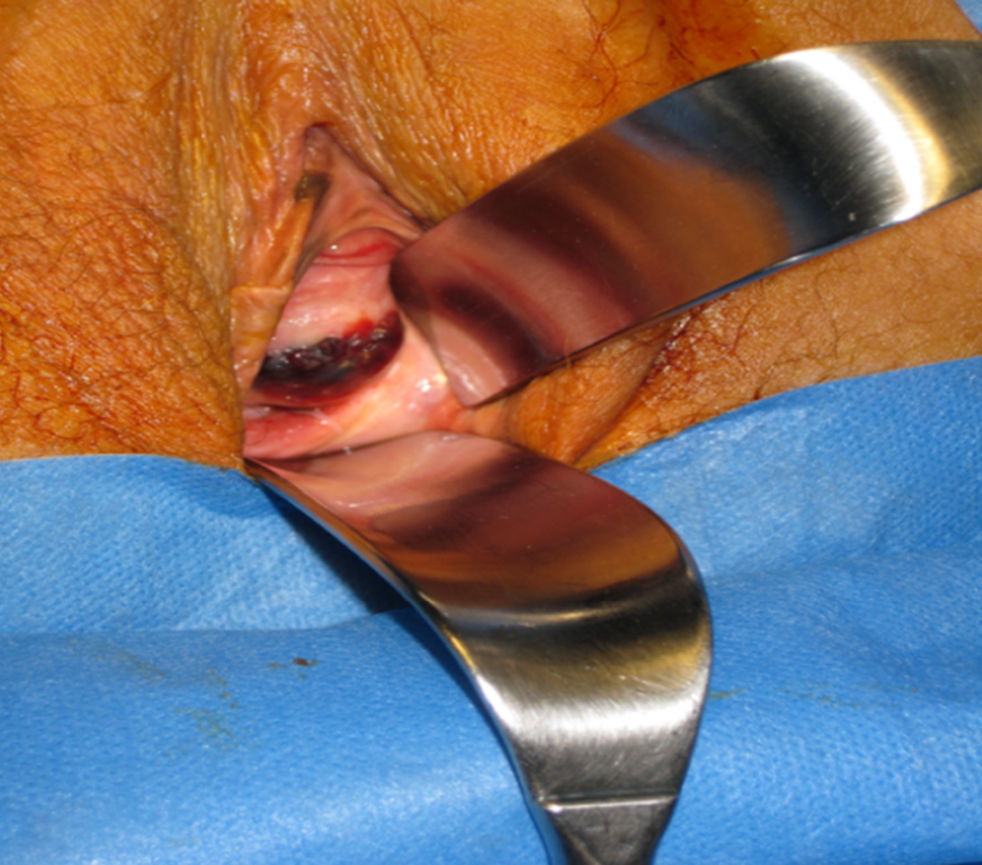
Durante el seguimiento del cáncer de endometrio se visualiza un nódulo de 3cm pigmentado en cara anterior de vagina. Además, en la vulva se aprecia un aumento sutil de la pigmentación en ambos labios menores que es más acusado en el labio menor derecho cerca del clítoris. Se realiza una biopsia del nódulo siendo la anatomía patológica de melanoma de vagina.
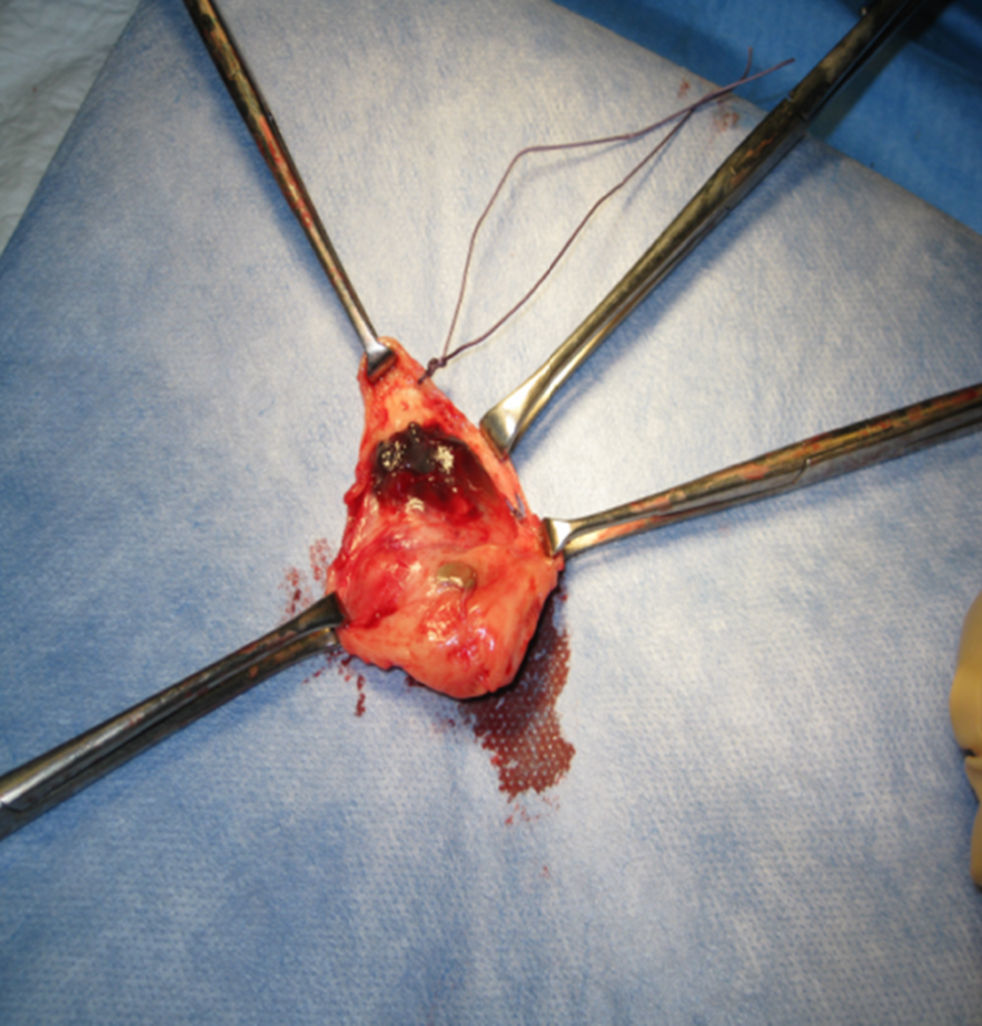
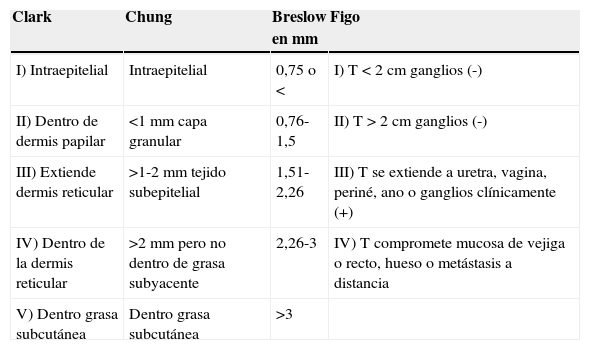
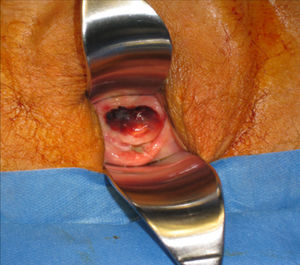
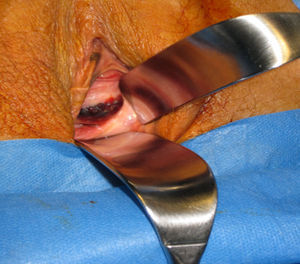
Se le realiza una colpectomía (figs. 1–3) asociada a linfadenectomía pélvica, más anexectomía bilateral y biopsia de la lesión vulvar.
La anatomía revela un melanoma maligno de mucosas de tipo epitelio en fase de crecimiento vertical con un índice de Breslow de 5mm, extensa ulceración superficial, 11 mitosis/mm2, imágenes sugestivas de invasión vascular, márgenes libres y 13 ganglios negativos. Los anejos no presentan evidencia de malignidad y la biopsia de la lesión vulvar se describe como melanoma de extensión superficial en fase de crecimiento radial con márgenes libres.
Se ofreció la opción de tratamiento complementario con interferón que fue rechazada por la paciente. Se realizaron posteriormente varias biopsias vulvares y ampliaciones de márgenes con diagnóstico de melanoma in situ con margen afecto y nevus atípico. Valorada por nuestro servicio y por el Servicio de Dermatología, se propuso una vulvectomía superficial parcial, con una anatomía de nevus atípico genital con márgenes libres.
Durante el seguimiento con pruebas de imagen (tomografia y ecografía abdominal) se aprecia ascitis con engrosamiento pseudonodular del omento y del meso peritoneal perisigmoideo, hallazgos que sugieren una diseminación carcinomatosa peritoneal.
La biopsia percutánea confirma el diagnóstico de mestátasis de melanoma, falleciendo la paciente meses después.
DiscusiónEn la melanosis vaginal se observa una hiperpigmentación difusa de la basal del epitelio escamoso, acompañada a veces de hiperplasia melanocítica. Los melanocitos se disponen de forma aislada, sin mostrar un crecimiento cohesivo ni formación de tecas y generalmente no presentan signos de anaplasia ni figuras de mitosis. Sin embargo, han sido descrito casos aislados de melanosis vaginal con hiperplasia melanocítica atípica, que fueron interpretadas como lesiones precursoras del melanoma maligno primario de vagina. Igualmente, han sido publicados casos aislados de melanoma maligno vaginal desarrollado sobre un cuadro de melanosis vaginal preexistente. A partir de esto, algunos autores consideran que la melanosis vaginal debiera considerarse como una lesión premaligna2–6.
El melanoma afecta a mujeres mayores de 60 años que consultan por prurito, sangrado genital o por notar una tumoración7. El 25% de los casos es asintomático pudiendo ser diagnosticado solo en el examen de rutina ginecológico. El melanoma de vagina es mucho menos frecuente que el vulvar, pero la mayoría de los melanomas vulvares se extienden a la vagina. El melanoma superficial se presenta como una placa circunscrita, pigmentada de color variable. Se localiza frecuentemente en clítoris y labios menores y mayores. El melanoma nodular es bien pigmentado, marrón oscuro o negro, sobreelevado, puede estar ulcerado y sangrar.
El tratamiento primario del melanoma es la resección quirúrgica, siendo actualmente menos radical y preservando la función del órgano10. Hay controversia sobre el valor de la linfadenectomía. Hay quienes postulan que los ganglios positivos tienen poco valor en el pronóstico, otros en cambio postulan lo contrario. La principal razón para realizar la linfadenectomía es pronóstica. Si se realiza se practicará una linfadenectomía pélvica si la lesión está en el tercio medio o superior de vagina y linfadenectomía inguinal si está presente en el tercio inferior. Actualmente se puede realizar la biopsia selectiva del ganglio centinela y si esta es negativa se puede obviar la linfadenectomía9. En pacientes con enfermedad recurrente o avanzada se utiliza el interferón. Es recomendado para lesiones mayores de 4mm de profundidad o en aquellos con compromiso ganglionar.
Los lugares más frecuentes de metástasis a distancia son pulmón e hígado7.
La radioterapia después de la escisión local reduce las recurrencias locales, pero no a distancia. También puede proporcionar alivio sintomático en el caso de metástasis cerebrales, óseas y viscerales7. La quimioterapia tampoco se ha visto efectiva para incrementar la surpervivencia8. El melanoma avanzado es resistente a la mayoría de las terapias sistémicas estándares, y todos los pacientes recién diagnosticados pueden ser considerados candidatos para pruebas clínicas. A pesar de que el melanoma avanzado es relativamente resistente a la terapia, se ha informado de que varios modificadores de respuesta biológica y agentes citotóxicos producen respuestas objetivas.
El pronóstico de estas pacientes es pobre con una supervivencia a los 5 años de menos del 15%1,12,13.
ConclusiónEl melanoma vaginal es un tumor maligno de las mucosas, con gran agresividad y marcada tendencia a producir metástasis. La cirugía es el pilar fundamental del tratamiento, ya que el resto de tratamientos adyuvantes son de dudosa eficacia, y será de gran importancia que aquella pueda llevarse a cabo en las primeras fases de la enfermedad11.
Un avance muy significativo ha sido la realización del estudio del ganglio centinela, lo que permite una mejor estadificación de las enfermas con grupos de riesgo más susceptibles de recibir tratamientos adyuvantes y evita las innecesarias disecciones profilácticas que se realizaban anteriormente.
Aunque se ha avanzado mucho en el conocimiento de este tumor, todavía quedan muchas preguntas sin respuesta y se necesitan aún más estudios a la vez que un equipo multidisciplinar que integre dermatólogo, patólogo, cirujano, médico de atención primaria y oncólogo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.