El tumor trofoblástico del lecho placentario es una de las formas más raras de neoplasia trofoblástica gestacional. Su manifestación clínica más típica es el sangrado vaginal anormal. Debido a su rareza no existe un tratamiento óptimo estandarizado. Presentamos un caso de tumor trofoblástico del lecho placentario con un diagnóstico atípico asociado a una hemorragia posparto que requirió histerectomía obstétrica de urgencia.
Placental site trophoblastic tumour is a rare form of gestational trophoblastic disease. The most common clinical manifestation is abnormal vaginal bleeding. Due to its rarity there is no optimal standardised treatment. A case is presented of placental site trophoblastic tumour after an atypical diagnosis associated with a postpartum haemorrhage that required an emergency peri-partum hysterectomy.
El tumor trofoblástico del lecho placentario (PSTT) es una neoplasia potencialmente maligna derivada de las células del trofoblasto intermedio o extravellositario en el lugar de implantación placentaria. Se trata de una entidad poco frecuente cuyo diagnóstico se basa en los hallazgos histopatológicos, caracterizados por una población monomorfa de células trofoblásticas mononucleadas que infiltran el miometrio separando las fibras musculares, así como por material fibrinoide abundante e invasión vascular prominente1–3.
La mayoría de estos tumores se desarrollan tras una gestación a término, aunque pueden aparecer tras cualquier tipo de gestación4–6. Aunque la mayoría presentan un crecimiento lento y benigno con un pronóstico favorable, se han descrito casos altamente agresivos con desarrollo de metástasis y evolución fatal7–10.
Su manifestación clínica más frecuente es el sangrado vaginal irregular, seguido de dolor abdominal y amenorrea11.
Aunque se describió por primera vez en 198112 no fue hasta el año 2014 cuando se asoció por primera vez esta entidad al riesgo aumentado de histerectomía obstétrica13.
Presentamos un caso de manifestación atípica de PSTT tras histerectomía obstétrica por hemorragia puerperal incoercible, con diagnóstico histopatológico de tumor trofoblástico del lecho placentario.
Presentación del casoMujer de 40 años, de origen latinoamericano, sin antecedentes personales médicos de interés. Antecedentes obstétricos de dos abortos espontáneos no legrados y dos cesáreas en su país de origen.
Acude a nuestro centro a las 39 semanas de edad gestacional tras control extraclínico del embarazo en centro penitenciario, para finalizar gestación por cesárea programada iterativa dado el antecedente de dos cesáreas previas.
Se realiza una cesárea con ligadura tubárica bilateral por deseo de la paciente, sin incidencias intraoperatorias.
En el postoperatorio inmediato presenta un cuadro de hemorragia uterina severa y coagulopatía secundaria a atonía uterina. Dada la inestabilidad hemodinámica, sin respuesta a agentes uterotónicos ni agentes vasoactivos, se decide revisión en quirófano.
Durante la reintervención, la hemorragia persiste con ausencia de respuesta al tratamiento conservador por lo que se realiza histerectomía obstétrica con conservación de ovarios, enviando la pieza a estudio anatomopatológico.
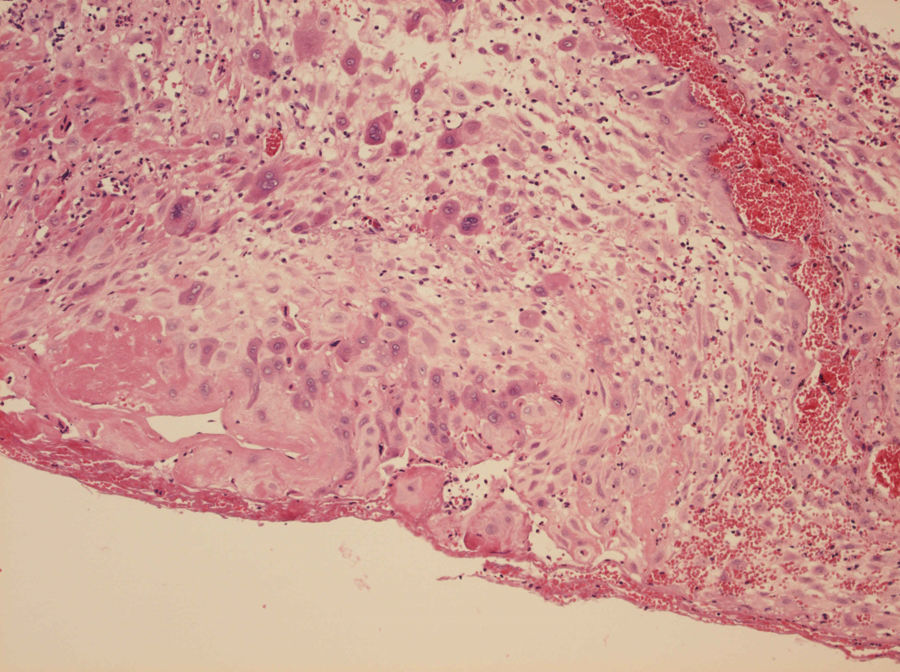
El estudio histológico muestra una infiltración por células trofoblásticas de la pared miometrial, en forma de nidos y cordones, con reemplazamiento de las paredes vasculares y áreas de necrosis y hemorragia (fig. 1). En el estudio inmunohistoquímico se evidencia positividad para la fosfatasa alcalina placentaria (PALP) lo que sugiere un origen del mismo del sitio de implantación placentaria. Presenta también positividad para p EMA, CK18 y AE1/AE3; así como negatividad para p63 y gonadotropina. El índice proliferativo es bajo, con <3 mitosis/10 CGA y Ki67 del 5%. El diagnóstico anatomopatológico definitivo fue de tumor trofoblástico del lecho placentario que infiltra la práctica totalidad del espesor miometrial y la superficie del canal endocervical.
El estudio de extensión tumoral fue negativo, no evidenciándose enfermedad a distancia. La determinación de beta-HCG en sangre dos meses tras la intervención fue negativa (<2,0 mU/ml).
DiscusiónEl PSTT se trata de una neoplasia trofoblástica rara, con aproximadamente unos 300 casos descritos en la literatura14,15. Puede ocurrir tras una gestación a término, una gestación molar o un aborto, con un intervalo de tiempo variable4–6. Su crecimiento puede presentarse como una lesión benigna o como una enfermedad altamente agresiva7–10. Dada su amplia variedad de presentación, es difícil establecer los factores de riesgo para su aparición u otras asociaciones como la hemorragia posparto13.
Esta entidad se caracteriza por presentar poca elevación de la gonadotropina coriónica humana (hCG) en relación al tamaño tumoral16, y su diagnóstico es histopatológico. Puesto que tanto el lugar de placentación exagerada como el PSTT muestran un trofoblasto intermedio que infiltra el miometrio en profundidad y comparten la mayoría de los marcadores inmunohistoquímicos, el diagnóstico diferencial entre ambas entidades puede ser complejo desde un punto de vista anatomopatológico, debiendo tener en cuenta los datos clínicos, analíticos y evolutivos. Los distintos autores coinciden en que el Ki-67 suele ser < 1% en el lugar de placentación exagerada, y debe descartarse un PSTT cuando exceda el 5%17,18.
La evidencia sobre el tratamiento óptimo y los factores pronósticos en el PSTT es limitada debido a la rareza de la enfermedad. El tratamiento para el PSTT en estadios iniciales es principalmente quirúrgico. Los ovarios pueden preservarse en pacientes premenopáusicas sin evidencia de patología pélvica19.
En nuestro caso, a pesar del diagnóstico a posteriori de PSTT, no fue necesaria la realización de tratamientos complementarios tras la histerectomía obstétrica, al tratarse de un estadio I.
El estadio parece ser el factor pronóstico más importante para la supervivencia en PSTT. Otros factores de mal pronóstico descritos incluyen el intervalo desde el último embarazo superior a 2 años, edad materna mayor de 35 años, afectación miometrial profunda, nivel máximo de hCG superior a 1000 mIU/mL, necrosis tumoral, alta tasa mitótica, y la presencia de células con citoplasma claro11,15,20.
A diferencia de otras formas de tumores trofoblásticos gestacionales, el PSTT es relativamente resistente a la quimioterapia, debido a que las células tumorales pueden sobrevivir en tejido necrótico sin prácticamente aporte sanguíneo. La mayoría de los autores recomiendan la quimioterapia con múltiples agentes para la enfermedad metastásica y podría contemplarse también cuando el tumor presente un índice mitótico >5 mitosis/10 CGA21. El régimen de quimioterapia más comúnmente utilizado para el PSTT metastásico es EMA/CO (etopósido, metotrexato, leucovorina, actinomicina D y vincristina, ciclofosfamida). La tasa de respuesta notificada con EMA / CO es del 71%, con una respuesta completa en el 38% de los pacientes22.
Las tasas de supervivencia general son altas (93,5%)19.
Se debe considerar la preservación de la fertilidad en pacientes con PSTT en edad fértil, ya que es una opción terapéutica posible23,24. La laparotomía para la resección uterina local con la técnica de Strassman modificada podría ofrecerse en pacientes en estadio clínico I con deseo de conservar la fertilidad, informando ampliamente de los riesgos y beneficios relacionados con esta elección25.
Nuestra paciente presentaba múltiples factores de riesgo para hemorragia posparto: edad materna avanzada, multiparidad, e historia de cirugías uterinas previas (cesáreas). Por ello, dada la baja incidencia de esta rara entidad, el diagnóstico de tumor de lecho placentario no se contempló hasta obtener el resultado histopatológico.
Se puede especular que algún tipo de alteración que involucra el sitio de la implantación del trofoblasto intermedio, el sitio de la implantación en sí mismo o, más probablemente, la interacción entre ambos, predispone al útero a la hemorragia periparto aguda, que a su vez conduce a la histerectomía obstétrica de urgencia13.
En conclusión, el tumor de lecho placentario es una condición poco frecuente asociada a histerectomía obstétrica, pero que debería tenerse en cuenta en mujeres con factores de riesgo para una placentación anómala y hemorragia posparto.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.