INTRODUCCIÓN
Aunque la relación entre tamaño placentario y tamaño fetal se ha establecido hace muchos años, la inclusión de la biometría placentaria no se ha incorporado a la práctica clínica. Los primeros estudios ecográficos de medición del volumen1 y del área2 placentarios encontraban una buena correlación entre estos parámetros y el peso fetal. Además, coinciden en sugerir que la placenta, en condiciones normales, detiene su crecimiento antes del fin de la gestación y que muy probablemente una detención del crecimiento varias semanas antes de lo normal condiciona un retardo patológico del crecimiento fetal. Wolf et al3, en 1988, postularon que la mayor parte del volumen placentario consiste en la circulación de la sangre materna y fetal, y que una disminución de su volumen puede no sólo ser causada por una menor masa celular, sino también por un anormal aporte sanguíneo materno. Además, confirman que el retardo del crecimiento fetal se predice por un desarrollo anormal de la placenta en la primera mitad de la gestación. Estos hallazgos podrían ser congruentes con alteraciones de la normal invasión trofoblástica en la primera mitad de la gestación4,5 y su relación con alteraciones del crecimiento fetal y estados hipertensivos del embarazo.
El propósito de este estudio es valorar la utilidad de la biometría placentaria para la identificación precoz de las gestaciones en las que va a producirse crecimiento intrauterino retardado (CIR) o preeclampsia (PREC). Además, aportamos nuestros normogramas biométricos placentarios para la semana 20.
MATERIAL Y MÉTODOS
Se realizó un estudio prospectivo en una población de 319 mujeres gestantes recibidas para examen ecográfico rutinario en la Unidad de Ecografía del Hospital de Cabueñes de Gijón en la semana 20 de embarazo. Se seleccionó la muestra mediante un muestreo aleatorio simple, y el tamaño se basó en datos previos de nuestro Servicio (1.700 partos al año con una prevalencia de PREC del 4,3%), con un error admisible del 2% y un intervalo de confianza (IC) del 95%. La edad gestacional, calculada desde el último período menstrual, se contrastó y ajustó por ecografía previa: el 93,7% tenía una ecografía en las semanas 10-14, el 97,19%, antes de la semana 18 y sólo en 9 (2,81%) mujeres, la primera ecografía era la realizada al tiempo del estudio, correspondiendo la biometría con la fecha de la última regla. Cuando ésta no era segura o se la desconocía o la diferencia entre la edad gestacional estimada por regla y la obtenida por ecografía eran discordantes en un tiempo igual o superior a los 7 días, se corrigió y se adjudicó la edad gestacional ecográfica. Esto sucedió en el 18,4% de los casos (59 gestantes).
Se obtuvo consentimiento informado de todas las gestantes (explicación verbal y por escrito), haciéndoles comprender que no se modificaría la atención basándose en los hallazgos del estudio.
Se utilizó un equipo ecográfico Aloka SSD 2000, provisto de Doppler color y pulsado, con un transductor convex de 5 MHz.
La metodología utilizada para obtener la biometría placentaria es propia y de diseño sencillo para poder obtenerla con rapidez e incorporarla, si procediera, en la rutina asistencial. Se efectúa un corte ecográfico de la placenta que la incluya por completo y procurando que sea en su espesor máximo. Ello se hace en 2 proyecciones, sagital y transversal. Se toma la medida perpendicular al plano placentario, y con el calibre se mide el diámetro máximo y el espesor a 2 niveles que imaginariamente dividan la placenta en 3 porciones iguales. También se toma la medida del área de esa sección. Ello se hace en los planos sagital y transversal (figs. 1 y 2).
Fig. 1. Puntos de referencia para la obtención de biometría placentaria. Corte transversal.
Fig. 2. Puntos de referencia para obtención de biometría placentaria. Corte sagital.
Se ha asignado como espesor placentario (EP) la media entre 4 medidas de grosor (2 transversales y 2 sagitales). Asimismo, el diámetro (DP) y el área (AP) son la media de las 2 medidas obtenidas (1 transversal y 1 sagital).
El estudio estadístico se realizó con el programa SPSS.7. En el análisis de variables cualitativas se utilizó la prueba de la *2, mientras que, entre las cuantitativas, se recurrió a la t de Student y comparación de medias; se consideró significativa una p < 0,05 y se expresaron los IC del 95%.
RESULTADOS
Ha sido posible obtener la biometría sin dificultad en las 319 gestantes de la serie. La edad gestacional media ± desviación estándar al estudio fue de 20 ± 0,7 semanas. La edad materna media fue de 30,49 ± 4,89 años, un 79,7% se encontraba por debajo de los 35 años y el 20,3% restante tenía 35 años o más; 196 (61,4%) gestantes eran nulíparas, 107 (33,5%) habían tenido un hijo y 16 (5,01%), 2 o más.
Tuvimos 26 (8,15%) casos de CIR por debajo del percentil 10, de los que 11 (42,3%) eran inferiores al percentil 5 y 11 (3,44%) gestantes desarrollaron PREC. Hubo PREC severa asociada con CIR por debajo del percentil 5 en 4 (1,25%) casos, que definiremos como grupo PREC+CIR.
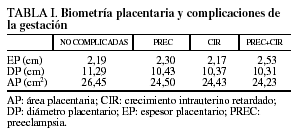
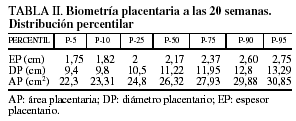
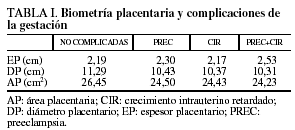
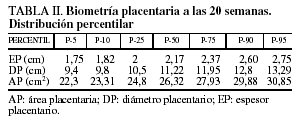
En nuestra serie, el EP medio fue de 2,19 ± 0,58 cm; el DP medio, de 11,29 ± 2,01 cm y el AP media, de 26,45 ± 4,40 cm2. Los resultados de las gestantes no complicadas y de las que desarrollaron PREC, CIR o PREC+CIR se detallan en la tabla I. En la tabla II se muestran los diferentes percentiles para la biometría placentaria.
Las placentas de las gestantes que tuvieron PREC tendieron a tener menor DP (p = 0,021; IC del 95%, 0,146-1,574), menor área en la sección de corte (p = 0,020; IC del 95%, 0,311-3,604) y mayor EP (p = 0,24), pero no se alcanzó significación. En el grupo CIR también el DP y el AP tendieron a ser menores, algo más significativo para el área de la sección de corte (p = 0,001; IC del 95%, 1,049-3,213) que para el DP (p = 0,001; IC del 95%, 0,497-1,434), sin encontrar diferencias para el EP, que coincide con el P-50 de aquellas que no se complicaron. Como expresión máxima de una placentación inadecuada, seleccionamos un subgrupo de PREC grave + CIR inferior al percentil 5, en el que ciertamente tendieron a tener placentas más gruesas (P-75 a P-90), con menor diámetro (P-10 a P-25) y menor área en la sección de corte (P-10 a P-25), pero el escaso número (4 casos) no nos permite sacar ninguna conclusión.
DISCUSIÓN
Resulta difícil establecer comparaciones con otros estudios pues, como señalamos, hemos utilizado una metodología propia: a) obtenemos la biometría en 2 planos y los resultados son la media de ambos; b) los puntos de medida para el EP no son en la inserción del cordón (localización más utilizada); c) son escasas las referencias en la bibliografía para DP e inexistentes para AP. Además, son pocos los normogramas biométricos de la medida del EP a las diferentes edades gestacionales, y las referencias utilizadas en la mayoría de los trabajos son las del postulado de Hoddick et al6, según el cual el EP medido perpendicular en la mitad de la placenta, próximo a la inserción del cordón, no excede de 4 cm a lo largo de la gestación y en milímetros es aproximadamente igual a la edad gestacional en semanas. Ello se cumplió en nuestro estudio. Jauniaux et al7, trabajando entre las semanas 16-28 encuentran un EP medio de 2,53 ± 0,51 cm, con un P-50 para la semana 20 de 2,38, que no difiere mucho de nuestros resultados de EP medio de 2,19 ± 0,58 cm, con P-50 de 2,17 para la semana 20. Sin embargo, hay discordancia con otros autores8 que, sobre 193 mediciones para las semanas 20-22, sitúan el EP medio en 2,73 ± 0,52, el P-10 en 2,1 cm (1,82 cm en nuestra serie) y el P-90 en 3,5 cm (2,60 cm en nuestra serie).
Aunque son muy escasas las referencias, no se encuentran diferencias en la biometría placentaria para PREC en otras series7,8. Tampoco nosotros las encontramos, pues aunque tendieron a tener menores DP y AP, con mayor EP, no se alcanzó significación.
La mayoría de los estudios diseñados para el cálculo de volumen y área placentarios encuentran una buena relación entre estos parámetros y el peso fetal, pero tienen el inconveniente de ser retrospectivos9 o utilizar metodología compleja en la medición y/o complicadas fórmulas matemáticas que los hacen inaplicables en la clínica diaria1-3,10,11 y no nos permiten establecer comparaciones por las diferencias metodológicas.
En el grupo CIR, también el DP y el AP tendieron a ser menores, algo más significativo para el área de la sección de corte (p = 0,001; IC del 95%, 1,049-3,213) que para el diámetro (p = 0,001; IC del 95%, 0,497-1,434), y no encontramos diferencias para el EP, que coincide con el P-50 de las que no se complicaron. Jauniaux et al7 encuentran un EP aumentado (media, 3,29 cm; p < 0,01) para el grupo CIR. Elchalal et al8 refieren que los casos con EP superior al P-90 (3,5 cm) identifican a un grupo de gestantes con doble riesgo de tener un feto con peso al nacer inferior a 2.500 g (p = 0,03; IC del 95%, 1,11-8,14). Dombrowski et al12, en 18.827 gestantes, y definiendo como placenta anormalmente gruesa la que tiene más de 4 cm, también encuentran menores pesos fetales; sin embargo, de sus 24 casos de mortalidad perinatal que tenían una placenta gruesa, sólo un caso fue atribuido a CIR.
La volumetría 3D de la placenta aporta una buena correlación con el peso fetal a término, pero sigue estando limitada por el tiempo que consume13. Tampoco podemos olvidar que, de incluir este parámetro como rutinario, deberemos hacerlo en la primera mitad de la gestación, por la dificultad que representa después obtener imágenes que incluyan la placenta entera, y ya hay estudios de volumetría placentaria en el primer trimestre y su asociación con el peso fetal a término14.
En nuestra serie, la biometría placentaria no se mostró útil para la identificación de mayor riesgo de PREC o CIR, aunque ciertamente hay tendencia a tener placentas «más pequeñas» en el grupo con complicaciones. El Doppler de arterias uterinas en la semana 20 es un mejor predictor de estos problemas, es fácil de obtener y consume poco tiempo. Así pudimos objetivarlo en nuestra serie. El índice de resistencia medio fue de 0,63 para PREC, de 0,57 para CIR y de 0,70 para la asociación de PREC+CIR, y de 0,53 para las gestantes que no se complicaron15.
Queda por establecer el papel de la biometría placentaria en la clínica diaria. Nuestros hallazgos no permiten incluirlo como rutinario, sin embargo, otros autores aconsejan la medición sistemática al menos del EP, pues aunque el significado exacto de la placenta «gruesa» se desconoce, encuentran una asociación con mayor incidencia de morbimortalidad perinatal, anomalías congénitas, etc.7,8,12.