Estudio prospectivo de 4 años (2015-2018) de casos de ASCUS y LSIL en la citología cervicovaginal y su control citológico evolutivo en 3 meses.
DiseñoEstudio de: edad, paridad, abortos, nuligestas, menopáusicas, métodos contraceptivos, sexualidad y disfunciones sexuales, antecedentes patológicos; citología y virus del papiloma humano, comparando la evolución en ambos grupos.
ResultadosLa serie son 146 casos de ASCUS y 82 casos de LSIL.
Hubo diferencias significativas en ASCUS, mayor en edad (p<0,02), paridad (p<0,001) y abortos (p<0,02). Hubo diferencia significativa en LSIL, mayor en nuligestas (p<0,001).
Hubo diferencia significativa, p<0,02, en uso de condón, mayor en LSIL. En ambos grupos, >50% de los casos, no utilizaban ningún método anticonceptivo. No hubo diferencias significativas en la sexualidad ni en las disfunciones sexuales, ni en los antecedentes, entre ambos grupos.
ASCUS se asoció a infecciones en el 15,05% y LSIL se asoció a infecciones en el 9,74%, sin diferencias.
Hubo diferencia significativa en virus del papiloma humano negativo, p<0,01, mayor en ASCUS, 43,15% versus 20,73% en LSIL. Hubo diferencia significativa en otros virus de alto riesgo positivos, p<0,01, mayor en LSIL.
En el control citológico a 3 meses hubo diferencia significativa en ASCUS+vaginosis bacteriana, p<0,02, mayor en LSIL. También en el grupo LSIL hubo más LSIL en el control a 3 meses en el 26,82% (p<0,01).
En el seguimiento a un año no hubo diferencias significativas entre ambos grupos. Hubo citología negativa respectivamente en el 64,86% y en el 47,82%.
ConclusiónLa repetición de la citología a 3 meses tiene valor para descartar los falsos positivos y detectar las infecciones asociadas para poder tratarlas, lo que redundaría en anticipar la normalidad citológica.
Prospective study of 4 years (2015-2018) of the ASCUS and LSIL cases in the vaginocervical cytology, and your evolutive cytological control in 3 months.
DesignStudy of: age, parity, nulligravides, menopausal, contraceptive methods, sexuality and sexual dysfunctions, pathologic antecedents, cytology and HPV (human papillomavirus) analysis, comparing the evolution in both groups.
ResultsThe series are 146 cases of ASCUS and 82 cases of LSIL.
In ASCUS, there were significant differences in age (P<.02), parity (P<.001), and abortions (P<.02). In LSIL, there were significant differences in nulligravides (P<.001).
There were significant differences (P<.02) in condom use in LSIL. In both groups more of 50% of the cases dońt use any contraceptive method There were no significant differences in sexuality nor in sexual dysfunctions, neither in antecedents.
ASCUS was associated with infections in 15,05%. LSIL was associated with infections in 9,74%, without differences.
There were significant differences in negative HPV (P<.001) in ASCUS, 43,15% versus 20,73% in LSIL. There were significant differences in High Risk other viruses positive (P<.001) in LSIL.
In the cytologic control at 3 monts, there were significant differences in ASCUS+BV (bacterial vaginosis) (P<.02) in LSIL. Also in LSIL group there were more LSIL in the cytologic control at 3 months, 26,82% (P<.01).
In the follow-up at 1 year, there were no significant differences. The negative cytology was in 64,86% and 47,82%, respectively.
ConclusionThe reiterative cytology in 3 months are value for detecting the associated infections, and treated; to run over and advance the cytologic normality.
Según la clasificación del Sistema Bethesda, 20141, dentro de las anomalías de las células epiteliales:
Atypical squamous cells of undetermined significance (ASCUS) son atipias de las células escamosas de significado incierto.
Low-grade squamous intraepithelial lesion (LSIL) es la lesión escamosa intraepitelial de bajo grado.
ASCUS son cambios citológicos sugestivos de lesión escamosa intraepitelial, pero insuficientes para una interpretación definitiva2. Afecta a células pavimentosas maduras. Hay aumento de tamaño del núcleo, pero se mantiene la relación núcleo/citoplasma. Hay normocromasia o ligera hipercromasia, con distribución homogénea de la cromatina y contornos nucleares lisos y uniformes.
LSIL incluye la displasia moderada y el efecto citopático de la infección por el virus del papiloma humano (VPH)3. Son células grandes, maduras, con aumento de la relación núcleo/citoplasma, halos perinucleares, hipercromasia, núcleo grande, menbrana nuclear intacta, etc.
Actualmente, con la citología en medio líquido (Thin Prep) se tiene la ventaja de mejor preservación celular y mayor celularidad. Las células ASCUS se reconocen fácilmente1 y también se ven las clue cells de la vaginosis bacteriana (VB).
Con Thin Prep aumentan los resultados atípicos4. Influye la subjetividad del citopatólogo, que puede dar como ASCUS preparaciones con 2-3 células atípicas, y ASCUS indica necesidad de más investigación5.
A partir de 2015, con la citología en medio líquido, observamos un aumento exagerado de los diagnósticos citológicos de ASCUS, en comparación con años anteriores. El objetivo de este trabajo es descartar si hay falsos positivos y averiguar si el diagnóstico de ASCUS/LSIL tiene relación con cambios inflamatorios por infección vaginal. Para ello repetimos la citología a los 3 meses.
Material y métodosEn nuestra consulta de ginecología, en el Centro de Especialidades de Monteolivete, de Valencia (España), a lo largo de los 4 años (2015-2018) de forma prospectiva estudiamos algunos casos de citología positiva con ASCUS y LSIL, de forma aleatoria, repitiendo la citología a los 3 meses y practicando análisis de VPH-ADN de alto riesgo. Las pacientes dieron su consentimiento informado para el estudio.
En nuestra consulta, de 2008 a 2015, la citología se analizó en el Instituto Valenciano de Oncología, de Valencia, con la técnica de Papanicolaou. Los análisis de VPH mediante la técnica de hibridación in situ tipo ii se realizaron en el Laboratorio de Microbiología del Hospital Dr. Peset de Valencia. Se indicaba la presencia de virus positiva o negativa, de AR, alto riesgo, y BR, bajo riesgo.
A partir de mediados de 2015 hasta el presente la citología en medio líquido (Thin Prep) Hologic Inc, Marlborough, MA, EE. UU., se realizó en el Servicio de Anatomía Patológica del Hospital Dr. Peset de Valencia. El análisis de VPH-ADN, de AR. mediante la técnica de reacción en cadena de la polimerasa, desde mediados de 2012, se realizó en el Laboratorio de Microbiología del Hospital Dr. Peset de Valencia. Se indicaba positividad o negatividad para los tipos de AR: 16, 18 y otros (que incluía los tipos: 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66 y 68) en exudado endocervical.
En el estudio estadístico los datos cuantitativos se expresan como rango, media y desviación estándar. Se comparan con la «t» de Student. Los datos cualitativos se expresan en porcentajes. Se comparan con la Chi cuadrado de Pearson. La consideración de significación estadística es mediante la p<0,05.
ResultadosLa serie consta de 146 casos de ASCUS y 82 casos de LSIL.
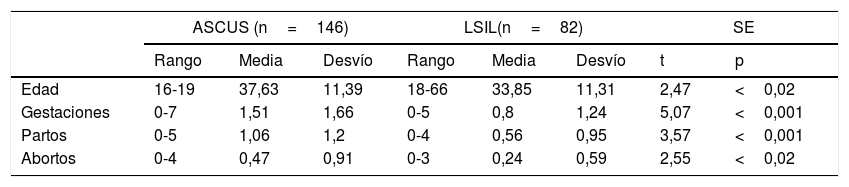
En la tabla I presentamos los datos cuantitativos de: edad, paridad, abortos, nuligestas y menopáusicas. Hubo diferencias significativas en ASCUS, mayor en edad (p<0,02), 37,63 versus 33,85; en paridad (p<0,001), 1,06 versus 0,56; en abortos (p<0,02), 0,47 versus 0,24. En cambio, hubo diferencia significativa en nuligestas (p<0,001) mayor en LSIL, 63,41% versus 39,72% en ASCUS. No hubo diferencias en menopáusicas, 8,90% versus 7,31%.
Datos cuantitativos
| ASCUS (n=146) | LSIL(n=82) | SE | ||||||
|---|---|---|---|---|---|---|---|---|
| Rango | Media | Desvío | Rango | Media | Desvío | t | p | |
| Edad | 16-19 | 37,63 | 11,39 | 18-66 | 33,85 | 11,31 | 2,47 | <0,02 |
| Gestaciones | 0-7 | 1,51 | 1,66 | 0-5 | 0,8 | 1,24 | 5,07 | <0,001 |
| Partos | 0-5 | 1,06 | 1,2 | 0-4 | 0,56 | 0,95 | 3,57 | <0,001 |
| Abortos | 0-4 | 0,47 | 0,91 | 0-3 | 0,24 | 0,59 | 2,55 | <0,02 |
| ASCUS | LSIL | |||||
|---|---|---|---|---|---|---|
| N | % | N | % | Chi cuadrado | p | |
| Nuligestas | 58 | 39,72 | 52 | 63,41 | 11,78 | <0,001 |
| Menopáusicas | 13 | 8,9 | 6 | 7,31 | 0,164 | NS |
| Rango | 30-55 | Rango | 40-50 | |||
| Media | 47,53 | Media | 46,16 | |||
| Desvío | 6,33 | Desvio | 3,48 | |||
ASCUS: atipias células escamosas de significado incierto; LSIL: lesión escamosa de bajo grado; NS: no significativo; SE: significación estadística.
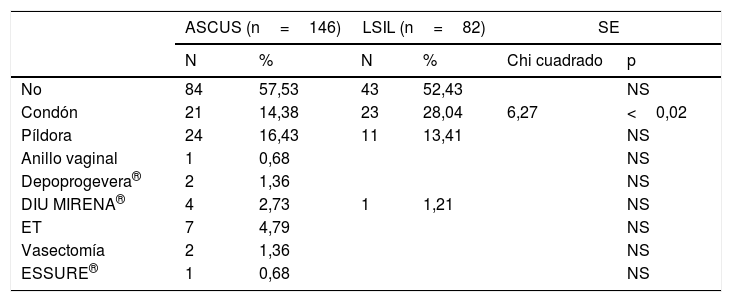
En la tabla 2 presentamos los métodos anticonceptivos utilizados. Hubo diferencia significativa únicamente en el uso del condón, p<0,02, 14,38% en ASCUS frente a 28,04% en LSIL. No utilizaban ningún método anticonceptivo el 57,53% en ASCUS, frente al 52,43% en LSIL.
Métodos anticonceptivos
| ASCUS (n=146) | LSIL (n=82) | SE | ||||
|---|---|---|---|---|---|---|
| N | % | N | % | Chi cuadrado | p | |
| No | 84 | 57,53 | 43 | 52,43 | NS | |
| Condón | 21 | 14,38 | 23 | 28,04 | 6,27 | <0,02 |
| Píldora | 24 | 16,43 | 11 | 13,41 | NS | |
| Anillo vaginal | 1 | 0,68 | NS | |||
| Depoprogevera® | 2 | 1,36 | NS | |||
| DIU MIRENA® | 4 | 2,73 | 1 | 1,21 | NS | |
| ET | 7 | 4,79 | NS | |||
| Vasectomía | 2 | 1,36 | NS | |||
| ESSURE® | 1 | 0,68 | NS | |||
ASCUS: atipias células escamosas de significado incierto; ET: esterilización tubárica; LSIL: lesión escamosa de bajo grado; NS: no significativo; SE: significación estadística.
En la tabla 3 se presenta la actividad sexual. No tenía relaciones sexuales el 25,34% en ASCUS, frente al 28,04% en LSIL, sin diferencias. No hubo diferencias en la frecuencia coital entre ambos grupos, siendo la más frecuente una vez cada 3 días, en 22% en ASCUS y en 30,50% en LSIL. Respecto a las disfunciones sexuales tampoco hubo diferencias. La dispareunia se dio en el 32,11% en ASCUS frente al 30,50% en LSIL. Globalmente, hubo sexo oral en el 41%, sexo anal en el 12% y parejas múltiples simultáneas en el 3%.
Sexo
| ASCUS (n=146) | LSIL (n=82) | SE | ||||
|---|---|---|---|---|---|---|
| N | % | N | % | Chi cuadrado | p | |
| No relaciones sexuales | 37 | 25,34 | 23 | 28,04 | NS | |
| (n=109) | (n=59) | ||||
|---|---|---|---|---|---|
| N | % | N | % | ||
| No deseo sexual | 37 | 33,94 | 16 | 27,11 | NS |
| No excitación | 28 | 25,68 | 16 | 27,11 | NS |
| No orgasmo | 20 | 18,34 | 13 | 22,03 | NS |
| Dispareunia | 35 | 32,11 | 18 | 30,5 | NS |
| Sexo oral | 44 | 40,36 | 25 | 42,37 | NS |
| Sexo anal | 16 | 14,67 | 8 | 13,55 | NS |
| PMS | 5 | 4,58 | 1 | 1,69 | NS |
| Frecuencia coital | N | % | N | % | |
|---|---|---|---|---|---|
| Diaria | 10 | 9,17 | 5 | 8,47 | NS |
| Días alternos | 14 | 12,84 | 5 | 8,47 | NS |
| 1/3 días | 24 | 22,01 | 18 | 30,5 | NS |
| 1/semana | 23 | 21,1 | 14 | 23,72 | NS |
| 1/15 días | 16 | 14,67 | 7 | 11,86 | NS |
| 1/mes | 11 | 10,09 | 5 | 8,47 | NS |
| 1/3meses | 7 | 6,42 | 4 | 6,77 | NS |
| 1/6 meses | 3 | 2,75 | 1 | 1,69 | NS |
ASCUS: atipias células escamosas significado incierto; LSIL: lesión escamosa de bajo grado; NS: no significativo; PMS: parejas múltiples simultáneas; SE: significación estadística.
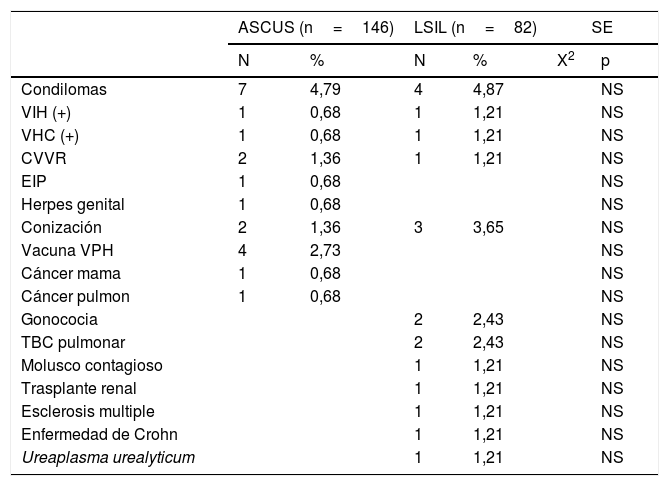
En la tabla 4, sobre los antecedentes, tampoco hubo diferencias significativas. Los más frecuentes fueron los condilomas vulvares y/o anales en 4,79% en ASCUS y en el 4,87% en LSIL.
Antecedentes
| ASCUS (n=146) | LSIL (n=82) | SE | ||||
|---|---|---|---|---|---|---|
| N | % | N | % | X2 | p | |
| Condilomas | 7 | 4,79 | 4 | 4,87 | NS | |
| VIH (+) | 1 | 0,68 | 1 | 1,21 | NS | |
| VHC (+) | 1 | 0,68 | 1 | 1,21 | NS | |
| CVVR | 2 | 1,36 | 1 | 1,21 | NS | |
| EIP | 1 | 0,68 | NS | |||
| Herpes genital | 1 | 0,68 | NS | |||
| Conización | 2 | 1,36 | 3 | 3,65 | NS | |
| Vacuna VPH | 4 | 2,73 | NS | |||
| Cáncer mama | 1 | 0,68 | NS | |||
| Cáncer pulmon | 1 | 0,68 | NS | |||
| Gonococia | 2 | 2,43 | NS | |||
| TBC pulmonar | 2 | 2,43 | NS | |||
| Molusco contagioso | 1 | 1,21 | NS | |||
| Trasplante renal | 1 | 1,21 | NS | |||
| Esclerosis multiple | 1 | 1,21 | NS | |||
| Enfermedad de Crohn | 1 | 1,21 | NS | |||
| Ureaplasma urealyticum | 1 | 1,21 | NS | |||
ASCUS: atipias células escamosas significado incierto; CVVR: candidiasis vulvovaginal recidivante; EIP: enfermedad inflamatoria pélvica; LSIL: lesión escamosa bajo grado; NS: no significativo; SE: significación estadística; TBC: tuberculosis; VHC: virus de la hepatitis C; VIH: virus de la inmunodeficiencia humana; VPH: virus del papiloma humano.
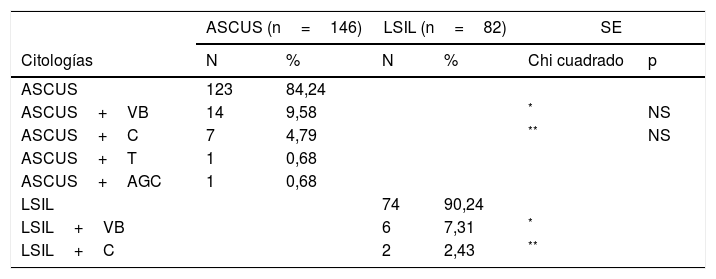
En la tabla 5 presentamos los resultados de la citología. En el grupo ASCUS hubo ASCUS en 84,24%, y asociado a infecciones: VB en 9,58%; candidiasis 4,79% y tricomonas 0,68%. Hubo un caso de ASCUS+atipias de las células glandulares (AGC). En el grupo LSIL: hubo LSIL en 90,24% y asociado a infecciones a VB en el 7,31% y candidiasis en el 2,43%.
Citologías y virus papiloma humano (VPH)
| ASCUS (n=146) | LSIL (n=82) | SE | ||||
|---|---|---|---|---|---|---|
| Citologías | N | % | N | % | Chi cuadrado | p |
| ASCUS | 123 | 84,24 | ||||
| ASCUS+VB | 14 | 9,58 | * | NS | ||
| ASCUS+C | 7 | 4,79 | ** | NS | ||
| ASCUS+T | 1 | 0,68 | ||||
| ASCUS+AGC | 1 | 0,68 | ||||
| LSIL | 74 | 90,24 | ||||
| LSIL+VB | 6 | 7,31 | * | |||
| LSIL+C | 2 | 2,43 | ** | |||
| VPH (+) | N | % | N | % | Chi cuadrado | p |
|---|---|---|---|---|---|---|
| AR (+) | 13 | 8,9 | 11 | 13,41 | NS | |
| 16 (+) | 13 | 8,9 | 4 | 4,87 | NS | |
| 18 (+) | 2 | 1,36 | 1 | 1,21 | NS | |
| Otros (+) | 46 | 31,5 | 42 | 51,21 | 8,6 | <0,01 |
| 16 y 18 (+) | 1 | 0,68 | NS | |||
| 16 y otros (+) | 4 | 2,73 | 7 | 8,53 | NS | |
| 18 y otros (+) | 4 | 2,73 | NS | |||
| 16, 18 y otros (+) | ||||||
| VPH negativo | 63 | 43,15 | 17 | 20,73 | 11,57 | <0,001 |
AGC: atipias células glandulares; AR: alto riesgo; ASCUS: atipias células escamosas significado incierto; C: candidiasis; LSIL: lesión escamosa bajo grado; NS: no significativo; SE: significación estadística; T: tricomonas; VB: vaginosis bacteriana.
Respecto al VPH fue negativo en 43,15% en ASCUS frente a 20,73% en LSIL, con diferencia significativa (p<0,001). En los VPH positivos hubo diferencia significativa en otros VPH de AR (p<0,01), 31,50% en ASCUS versus 51,21% en LSIL.
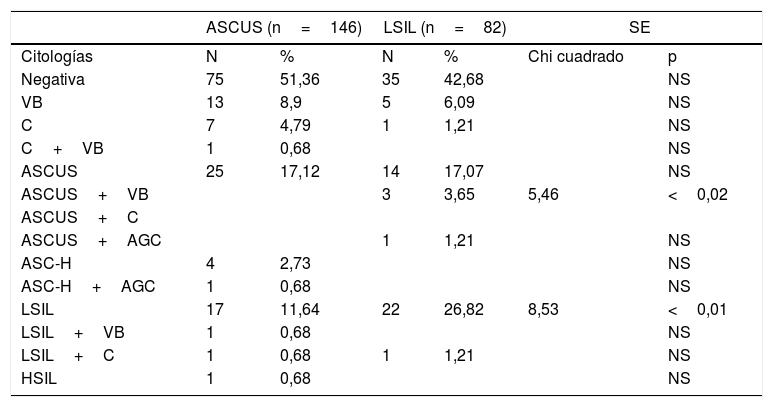
En la tabla 6 presentamos el resultado del control citológico a los 3 meses. No hubo diferencias en la citología negativa: 51,36% en ASCUS y 42,68% en LSIL. Hubo diferencia significativa (p<0,02) en ASCUS+VB, 3,65% en LSIL. También hubo diferencia significativa en el grupo LSIL: en la repetición de LSIL (p<0,01), en 26,82% frente a 11,64% en ASCUS. En el grupo ASCUS hubo un caso de lesión escamosa intraepitelial de alto grado (high grade squamous intraepithelial lesion [HSIL]).
Citologías a los 3 meses
| ASCUS (n=146) | LSIL (n=82) | SE | ||||
|---|---|---|---|---|---|---|
| Citologías | N | % | N | % | Chi cuadrado | p |
| Negativa | 75 | 51,36 | 35 | 42,68 | NS | |
| VB | 13 | 8,9 | 5 | 6,09 | NS | |
| C | 7 | 4,79 | 1 | 1,21 | NS | |
| C+VB | 1 | 0,68 | NS | |||
| ASCUS | 25 | 17,12 | 14 | 17,07 | NS | |
| ASCUS+VB | 3 | 3,65 | 5,46 | <0,02 | ||
| ASCUS+C | ||||||
| ASCUS+AGC | 1 | 1,21 | NS | |||
| ASC-H | 4 | 2,73 | NS | |||
| ASC-H+AGC | 1 | 0,68 | NS | |||
| LSIL | 17 | 11,64 | 22 | 26,82 | 8,53 | <0,01 |
| LSIL+VB | 1 | 0,68 | NS | |||
| LSIL+C | 1 | 0,68 | 1 | 1,21 | NS | |
| HSIL | 1 | 0,68 | NS | |||
AGC: atipias células glandulares; ASC-H: atipias, no se puede descartar HSIL; ASC-H+AGC: idem+atipias células glandulares; ASCUS: atipias células escamosas significado incierto; C: candidiasis; HSIL: lesión escamosa de alto grado; LSIL: lesión escamosa bajo grado; NS: no significativo; SE: significación estadística; VB: vaginosis bacteriana.
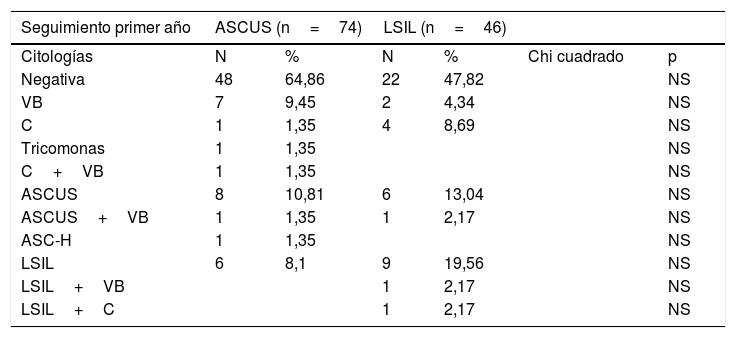
En la tabla 7 estudiamos el seguimiento. Lo hubo, en total, en ASCUS en 98/146 casos (67,12%) y en LSIL en 65/82 casos (79,26%), sin diferencia significativa.
Seguimiento
| Seguimiento primer año | ASCUS (n=74) | LSIL (n=46) | ||||
|---|---|---|---|---|---|---|
| Citologías | N | % | N | % | Chi cuadrado | p |
| Negativa | 48 | 64,86 | 22 | 47,82 | NS | |
| VB | 7 | 9,45 | 2 | 4,34 | NS | |
| C | 1 | 1,35 | 4 | 8,69 | NS | |
| Tricomonas | 1 | 1,35 | NS | |||
| C+VB | 1 | 1,35 | NS | |||
| ASCUS | 8 | 10,81 | 6 | 13,04 | NS | |
| ASCUS+VB | 1 | 1,35 | 1 | 2,17 | NS | |
| ASC-H | 1 | 1,35 | NS | |||
| LSIL | 6 | 8,1 | 9 | 19,56 | NS | |
| LSIL+VB | 1 | 2,17 | NS | |||
| LSIL+C | 1 | 2,17 | NS | |||
ASCUS: atipias células escamosas de significado incierto; ASC-H: atipias, no se puede descartar HSIL (lesión escamosa de alto grado); C: candidiasis; LSIL: lesión escamosa de bajo grado; NS: no significativo; SE: significación estadística;VB: vaginosis bacteriana.
ASCUS, 98/146=67,12%.
LSIL, 65/82=79,26%.
A un año no hubo diferencias significativas en ningún parámetro. En ASCUS: fue negativa en 48 casos (64,86%). ASCUS en 8 casos (10,81%) y LSIL en 6 casos (8,10%). En LSIL: fue negativa en 22 casos (47,82%), ASCUS en 6 casos (13,04%) y LSIL en 9 casos (19,56%).
Con mayor tiempo de seguimiento en ASCUS destaca el caso 28 con HSIL al 2.° año, que luego se negativizó. Y el caso 52, con ASCUS al 2.° año. En LSIL hubo 4 casos (16, 37, 41 y 70) con LSIL al 2.° año, y los casos 20 y 29, con ASCUS al tercer año.
DiscusiónCon el diagnóstico citológico de ASCUS y/o LSIL tomamos muestra para VPH-ADN de AR: 16, 18 y otros. VPH fue negativo en 43,15% en ASCUS y en 20,73% en LSIL (p<0,001). Con LSIL hay más VPH (+), fundamentalmente a expensas de otros de AR, 51,21% versus 31,50% en ASCUS (p<0,01).
Al repetir la citología a los 3 meses no hubo diferencias en citología negativa: 51,36% en ASCUS y 42,60% en LSIL. Hubo diferencia significativa en ASCUS+VB (p<0,02), 3,65% en LSIL frente a cero en ASCUS. Es decir, hay más VB con LSIL. También hay diferencia significativa en repetición o persistencia de LSIL (p<0,01), 26,82% en LSIL frente a 11,64% en ASCUS. A corto plazo LSIL tarda más en regresar.
Al inicio, las infecciones asociadas a ASCUS fueron 15,05%, con VB, candidiasis y tricomonas. Las infecciones asociadas a LSIL fueron 9,74%: con VB y candidiasis. Sin diferencias significativas. A los 3 meses fueron 23/146 (15,75%) frente a 10/82 (12,19%) sin diferencias significativas.
A los 3 meses se detectaron en el grupo ASCUS 4 casos de ASC-H (atipias de las células escamosas y no se puede descartar HSIL), un caso de ASC-H+AGC, un caso de ASCUS+AGC y otro de HSIL, que se remitieron para colposcopia+biopsia. Es decir, 7 casos (4,79%) que progresaron.
Al año de seguimiento la citología fue negativa en el 64,86% en ASCUS versus 47,82% en LSIL, sin diferencias. También sin diferencias, la persistencia de ASCUS en 10,81% y 13,04%, respectivamente, y de LSIL, en 8,10% y 19,36%, respectivamente.
El tratamiento conservador se aconseja en la joven<25 años6, por la baja incidencia de cáncer de cérvix, y por la alta regresión de la neoplasia intracervical (NIC), y por las posibles complicaciones del tratamiento: relación de la conización con el parto pretérmino.
ASCUS es ambiguo7: cambios reactivos (irritación o infección menor) o lesiones precancerosas (infección por VPH). Es una lesión subjetiva del patólogo. Esto es lo que nos llamó la atención para hacer este trabajo. Hay que hacer VPH, y si es positivo, repetir la citología o mandar a colposcopia.
Las lesiones preinvasivas se dan más en la premenopausia con ASCUS, la cervicitis se da más en la menopausia. Por ello, ASCUS en la posmenopausia no necesita manejo radical8, sino un manejo menos agresivo9.
Para el manejo de ASCUS la pauta sería10: diagnóstico por screening, diagnóstico de confirmación a 6 meses, tratamiento y monitorización postratamiento. La regresión de ASCUS es en 85,1%, pero con 2 citologías repetidas con ASCUS habría que pedir colposcopia.
La monitorización de ASCUS, con VPH: si es positivo repetir la citología a los 6 meses y/o colposcopia11. En cambio, otros12 hacen VPH y colposcopia antes que repetir la citología.
Repetir el VPH limita el efecto de subjetividad de la citología13, ya que el VPH es más sensible que la citología para la NIC, pero tiene menos especificidad.
En nuestra serie el VPH fue negativo en el 43,15% en ASCUS y en el 20,73% en LSIL (p<0,001). A mayor lesión más VPH (+), como era de esperar. El VPH fue positivo en el 63,69% en ASCUS, y en el 79,26% en LSIL (Chi cuadrado=10,99; p<0,001). La prevalencia fue mayor en otros VPH-AR, 31,50% en ASCUS y 51,21% en LSIL (p<0,01). El VPH 16 se dio en el 8,90% y 4,87%, respectivamente, y el VPH 18 se dio en el 1,36% y 1,21%, respectivamente.
En África los tipos más prevalentes son: 16, 18, 31, 52 y 58. Los tipos 16 y 18 se dieron en el 67,7% de cáncer invasor14. Tienen que vacunar y hacer screening con VPH-AR para prevenir el cáncer de cuello uterino tan prevalente en África. El 46,8% de mujeres están infectadas por VPH.
Los VPH y el p16 son marcadores de progresión de enfermedad a HSIL15. ASCUS y LSIL con tratamiento conservador progresan a HSIL en el 5,2% y 18,8%, respectivamente.
El VPH 16-18 más que la citología líquida detecta más NIC3, y es coste-efectivo para el screening16. Lo primero debe ser la vacunación de las jóvenes, luego la citología, en países como Irán17.
Con ASCUS, que no es una entidad biológica, es una expresión de incerteza interpretativa18, hacer VPH. Si es negativo repetir la citología a un año. ASCUS y VPH negativo es igual a citología negativa para los riesgos de precáncer o cáncer. El manejo sería igual con citología negativa. Repetir el control a los 3 años19, pero el VPH-AR (+) es decisorio para con ASCUS poder remitir a colposcopia5.
En cambio, ASC-H se asocia a HSIL histológico4. Hay que hacer colposcopia y biopsia. También con AGC aumenta la incidencia de neoplasia a 33,9%20. Hay que investigar con todos los medios el cérvix y el endometrio. Con AGC, ASC-H o HSIL no cambia el manejo: colposcopia y biopsia, tanto con VPH positivo como negativo21.
En resumen: con citología positiva y VPH (+) debe hacerse colposcopia y biopsia22. En la mujer<27 años, con ASCUS y LSIL, repetir la citología a los 6 meses. Si sale anormal, VPH y colposcopia23. Y la pauta noruega24: ASCUS/LSIL, VPH: VPH (+) 16-18: cotest a un año (citología+VPH), o VPH a un año, y si VPH 16-18 (+), colposcopia.
La conclusión de nuestro trabajo es, manteniendo el tratamiento conservador, que la citología a los 3 meses tiene valor para detectar los falsos positivos (2.ª citología normal) y para detectar las infecciones asociadas, para poderlas tratar, lo que redundaría en anticipar la normalidad citológica. Nos adherimos a la última pauta citada, remitiendo a colposcopia cuando se mantiene la positividad de ambas: citología y VPH.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.