INTRODUCCIÓN
Los vómitos incoercibles gravídicos no son, en modo alguno, asimilables a los vómitos que acompañan al 60% de las gestaciones, pero es un fenómeno que afecta aproximadamente al 1-2% de las embarazadas, y es conocido en la bibliografía científica bajo el nombre de hiperemesis gravídica1-4.
Mientras que los vómitos clásicos de la gestación no tienen lugar más que 1 o 2 veces por día, las embarazadas con hiperemesis gravídica vomitan numerosas veces al cabo de la jornada, de manera incontrolada e incoercible.
La hiperemesis gravídica es una alteración grave y debilitante, que se caracteriza por vómitos cuya intensidad es suficiente para provocar pérdida de peso (> 5% del peso corporal), deshidratación, hipopotasemia o acidosis. Por lo general, requiere internación5.
Estos vómitos alcanzan su acmé entre las semanas séptima y novena de gestación, y las pacientes sin ningún control sobre este proceso tienden a reducir su necesidad alimentaria6. De hecho, y como se ha adelantado anteriormente, estas enfermas llegan a las urgencias ginecológicas deshidratadas y extenuadas por las privaciones de alimento, con apariencia de una anorexia: rechazo de todo tipo de nutrición sólida o líquida y asco a ésta, lo que produce el consecuente adelgazamiento5,6. Teóricamente, si este ayuno se prolongase sería mortal6.
Es frecuente que acudan numerosas veces a consulta en urgencias, antes de tomar la decisión de la hospitalización. Modigliani7 incide muy especialmente en el cuadro de vómitos rebeldes que provocan alteraciones hidroelectrolíticas y deficiencias nutricionales. Suele comenzar durante el primer trimestre de la gestación y tiende a remitir hacia el final de éste (tabla I)7.
Se da con mayor frecuencia en las poblaciones occidentales, presenta una prevalencia más elevada en las primíparas y tiende a remitir o recurrir en embarazos posteriores.
Una vez hospitalizada la paciente, el tratamiento inicial debería ser el aislamiento casi total: la paciente debe ser hospitalizada en una habitación en penumbra, sin contactos externos, es decir, ni visitas, ni teléfono, ni televisión ni prensa6. En este contexto, será rehidratada, realimentada y tratada con perfusión de líquidos.
El diagnóstico de hiperemesis gravídica requiere la exclusión de otras causas de vómitos graves como la gastroenteritis, la colecistitis, la pielonefritis, el hiperparatiroidismo primario y la disfunción hepática3,8-10. Por su parte, Modigliani7 comenta que el desarrollo de una enfermedad grave en esta etapa del embarazo obliga a descartar un trastorno subyacente grave, como por ejemplo una mola hidatiforme o un hipertiroidismo, mientras que la hiperemesis persistente (más allá de las 20 semanas) obliga a buscar otras causas (p. ej., una obstrucción intestinal intermitente). Modigliani7 también incide en que este trastorno puede asociarse a una disfunción hepática caracterizada por la elevación de las transaminasas y de los valores de bilirrubina1,11. Baker11 insiste en que algunas raras pacientes presentan alteraciones de la función hepática12-14. La bilirrubina sérica total no suele ascender por encima de 5 mg/dl y, en general, la elevación de las aminotransferasas es sólo discreta (menos de 5 veces su valor normal), mientras que la fosfatasa alcalina y el tiempo de protrombina suelen ser normales11. La leve disfunción hepática que a veces se observa en estas pacientes de debe, probablemente, a la deshidratación y la desnutrición provocadas por el trastorno. También pueden encontrarse anomalías transitorias de las pruebas de función tiroidea por aumento de la producción de la gonadotropina coriónica humana (hCG)15,16.
La importancia clínica de estas alteraciones se desconoce, pues el desarrollo de hipertiroidismo clínico es muy raro. Las características histológicas del hígado en este trastorno no están del todo bien definidas. Algunos autores describen signos de colelitiasis, mientras que otros encuentran esteatosis o cambios inespecíficos leves11.
La causa exacta de la hiperemesis gravídica se desconoce, y no se comprende en su totalidad, aunque en un estudio de casos y controles efectuado en 419 pacientes afectadas se constató que las edades más jóvenes, la multiparidad y la obesidad mostraban una correlación significativa con un aumento del riesgo de este trastorno1. Entre los posibles factores patogénicos se han propuesto el aumento de los valores circulantes de estrógenos y de hCG, que están incrementados en forma característica durante el primer trimestre del embarazo5,7,17. También están implicados el aumento de la progesterona y las concentraciones reducidas de motilina18-20, así como la disfunción suprarrenal21 y los trastornos tiroideos22. Las modificaciones hormonales que ocurren durante el embarazo pueden provocar una alteración de la motilidad gástrica. En efecto, los estudios que comparan el vaciado gástrico de mujeres y varones comprobaron que las mujeres premenopáusicas y las posmenopáusicas que recibían hormonoterapia de reposición tenían un vaciamiento gástrico más lento que los varones; sin embargo, esto no ocurría en las mujeres posmenopáusicas sin reposición hormonal. Más recientemente, la electrogastrografía, realizada mediante electrodos cutáneos, ha demostrado la existencia de disritmias gástricas en las mujeres embarazadas que experimentan náuseas25. Por último, se ha postulado que en las náuseas y los vómitos del embarazo pueden intervenir factores psicológicos26,27. Insistiendo en este último aspecto, mientras que para algunos autores existen factores psicológicos subyacentes al trastorno, para otros la evidencia epidemiológica no sustenta esta opinión1.
El tratamiento de la hiperemesis gravídica es de sostén y debe comprender la reposición intravenosa de líquidos y electrolitos en el medio hospitalario. Una vez corregida la deshidratación, suele aconsejarse la ingestión de porciones de alimento pequeñas y frecuentes, con alto contenido en hidratos de carbono y bajo valor de grasas18. Cuando los síntomas son más graves, se hace necesario el tratamiento farmacológico con sostén nutricional. En la tabla II28 se muestra la escala que utiliza la Food and Drug Administration (FAD) para describir la seguridad de los fármacos durante el embarazo; categoría embarazo es la expresión utilizada por la FAD para referirse a este sistema5. En la tabla III5 se enumeran los medicamentos disponibles para el tratamiento de las náuseas y los vómitos, junto con comentarios sobre su seguridad en el embarazo.
No existen terapias o intervenciones específicas para el tratamiento de las mujeres embarazadas con náuseas y vómitos. Uno de los primeros antieméticos utilizados aprobado para su uso durante el embarazo fue el succinato de doxilamina más clorhidrato de piridoxina (Bendectin), pero luego fue desautorizado por sospecha de teratogenicidad31. La metoclopramida (Reglan) se ha utilizado en Europa durante 30 años. No posee efectos teratogénicos en los animales, incluso con dosis 12-250 veces superiores a las máximas recomendables en los seres humanos, y los informes aislados sobre su uso en los seres humanos no han mostrado anormalidades fetales32,33. En los casos de síntomas graves e intratables puede ser necesario recurrir a otros antieméticos como los antihistamínicos (p. ej., meclizina) y los derivados de la fenotiazina (p. ej., prometazina)18. Un estudio sobre la hiperemesis gravídica encontró que la combinación droperidol y difenhidramina fue beneficiosa con buena relación coste/eficacia, con intervenciones menos numerosas y más cortas. No hubo diferencias significativas en cuanto a los resultados en la madre y perinatales con el grupo no tratado30.
Otro estudio demostró que 25 mg de vitamina B6 cada 8 h fueron significativamente más eficaces que el placebo para aliviar los síntomas graves29. La administración parenteral de las vitaminas del grupo B ayuda a prevenir el desarrollo de una encefalopatía de Wernicke7. Debido a que la vitamina B6 no mostró efectos colaterales adversos ni teratogénicos, se considera una buena alternativa terapéutica. En los casos muy graves puede ser necesaria la nutrición parenteral total34.
De los agentes más recientes, el ondansetrón, un antagonista35 de los receptores de la 5-hidroxitriptamina, usado con frecuencia para aliviar las náuseas y los vómitos causados por la quimioterapia antineoplásica, no fue superior a la prometazina en un estudio controlado, limitado a 30 mujeres con hiperemesis gravídica36. Por último, más recientemente ha podido comprobarse que los esteroides (dosis inicial de 16 mg de metilprednisolona por vía oral, 3 veces al día) tiene un efecto espectacular en este trastorno37,38. Finalmente, en casos determinados puede ser útil la psicoterapia39.
Sólo después de que los vómitos hayan cesado --comentan Karpet et al6-- se podrá reintroducir, junto con la rehidratación ya iniciada, una realimentación natural.
La hospitalización suele durar unos pocos días, pero no es infrecuente que ésta se repita alguna vez más6.
MATERIAL Y MÉTODO
Se analiza a 40 pacientes cuya hospitalización era necesaria debido a la presencia de vómitos incoercibles gravídicos. No quedan incluidas, pues, las pacientes que, auqnue hubieron consultado en urgencias obstétricas por su problema de vómitos, después de una estancia más o menos prolongadas en éstas, fueron remitidas a su domicilio con tratamiento prescrito.
Las pacientes hospitalizadas tuvieron todas un tratamiento habitual de aislamiento, medicación pertinente y rehidratación.
El psicólogo formó parte del equipo médico para cada una de las pacientes, desde el primer día de su hospitalización. Las enfermas fueron vistas por el psicólogo, solas en su habitación, y tuvieron con él 2 entrevistas semidirigidas de 1 h cada una, aproximadamente, y con 1 o 2 días de intervalo. Las entrevistas se basaban en un cuestionario específico elaborado, como requisito previo, por el psicólogo. Este cuestionario está dirigido a poner de manifiesto la existencia de componentes histéricos en las respuestas de las pacientes y trata de hacer surgir las causalidades psicológicas, si las hubiese, de los vómitos. Algunas propuestas para definir mejor la población a analizar o estudiar eran puestas en el preámbulo: edad, estado marital, nivel cultural y estatus socioeconómico. Después se abordaban cuestiones relativas al síntoma (frecuencia y gravedad) y sus consecuencias (peso, estado psíquico). Se enfocan enseguida las cuestiones que atañen a la gestación actual en su contexto conyugal, familiar, social e individual. Sobre este punto, se invita a la paciente a abordar las ilusiones o las reflexiones en torno al feto y la posible ambivalencia en su consideración de la paciente, y se trata de averiguar si se está cuestionando sobre posibles indecisiones actuales o anteriores en torno al deseo de continuidad de la gestación actual.
Por lo mismo, se aborda la cuestión de eventuales gestaciones precedentes y de la vivencia asociada.
En fin, bajo la forma de un cuestionario abierto, proponemos a la paciente que nos cuente lo que sabe o conoce acerca de su propio nacimiento, lo mismo que el de sus hermanos, si los hubiera.
En último lugar, se indaga si ya han surgido síntomas ligados a la esfera oral, como los vómitos, un gusto por alimentos especiales o particulares, un problema de privación o de dependencia a las bebidas o incluso dificultades de abandonar el chuparse el pulgar.
RESULTADOS
Las pacientes de nuestro estudio, con una edad media de 26 años (19-38 años), eran todas ellas portadoras de un feto único no afectadas de otro tipo de enfermedad. A la llegada a nuestro servicio, habían adelgazado entre 4 y 7 kg de peso. Una de ellas había alcanzado el peso inquietante de 31 kg. En el momento de su hospitalización presentaban de 7 a 9 semanas de gestación.
En caso de recidiva de hospitalización, se instauraba el mismo tratamiento, y el psicólogo volvía a reencontrarse con la paciente, y recomenzaba la entrevista en función de comprender de nuevo el problema en curso y hacérselo comprender a la gestante. En general, la rehospitalización tuvo lugar poco tiempo después de la salida de la paciente (1-4 días).
No se tiene información de repetición estadística significativa en cuanto al origen geográfico o el medio sociocultural de estas pacientes. Es decir, las rehospitalizaciones fueron aleatorias. Sin embargo, teníamos que haber tomado en cuenta, tal vez, el peso de las tradiciones religiosas, con el fin de evaluar los eventuales factores de presión de los familiares sobre las pacientes, con influencia peyorativa o no sobre su capacidad de aceptar al feto.
Habría que citar, a título de ejemplo, una joven gestante componente de una familia muy religiosa: su ambivalencia oscilaba, al tiempo, entre el deseo de conservar su gestación y, a la vez, la dureza de juicio de sus padres, dado que la gestación había surgido siendo la joven soltera. Una vez que la madre, después de prevenida por su estado y una breve charla con el psicólogo, aceptó el embarazo, la gestante dejó de vomitar.
Causalidad psíquica de los vómitos
Hemos podido diferenciar entre 4 grupos de pacientes en el seno de nuestra población de estudio. Cada grupo era determinado según la posibilidad de las pacientes de acceder a la causalidad psíquica de rechazo del feto (tabla IV).
Una posibilidad de acceso que nos proponemos graduar, de acuerdo con Deusch40: consciente, preconsciente, subconsciente o inconsciente.
Primer grupo (n = 10)
El primer grupo está formado por pacientes cuyo acceso a la causa de los vómitos es consciente. Por ejemplo, el caso de esa joven, integrante de una familia practicante religiosa, cuya hospitalización sirvió para abordar con calma el conflicto actual: su deseo de conservar su gestación y la reprobación del medio familiar. La hospitalización le ha permitido revelar la gestación a su madre, mientras que la paciente se escudaba en la creencia de una reacción violenta del medio familiar. Otra mujer, madre ya de 4 hijos, se planteó la cuestión de una interrupción voluntaria de la gestación en curso (la quinta). La interrupción voluntaria de la gestación es rechazada por el marido. La paciente acabó por aceptar el embarazo, y rápidamente cedieron los vómitos.
Es necesario precisar que, en tales casos, la ambivalencia o el rechazo puede concernir no solamente al fruto de la fecundación, sino incluso al padre de éste, si el padre es violento, ausente, displicente o ambivalente, incluso, frente al hijo futuro, o incluso si la misma madre presenta una ambivalencia en cuanto a la calidad y el futuro de la relación con su cónyuge.
Segundo grupo (n = 14)
El segundo grupo está constituido por pacientes cuyo acceso a la causa de los vómitos es preconsciente. Es prácticamente evidente que las mismas pacientes pueden encontrar ellas mismas la causa que provoca los vómitos. Próxima a la consciencia, el origen de las alteraciones está presto a surgir más claramente para la paciente desde la primera entrevista, y se revisará o rediscutirá más tarde en una segunda entrevista.
Este grupo es el más importante en número. Se trata de gestantes que han vivido una gestación precedente que no dio lugar al nacimiento de un niño. Las gestantes siguen aún implicadas psíquicamente mientras quedan encinta de un nuevo embarazo.
No importa en qué momento de la gestación ha acontecido la pérdida del niño. Han podido pasar por la prueba de una gestación extrauterina, una interrupción voluntaria de la gestación, una interrupción por prescripción facultativa de la gestación6, un aborto o un huevo huero, y se enfrentan con posterioridad a la vida con la «herida» por el niño perdido. Todo pasa como si las gestantes encontraran dificultades para abordar adecuadamente psíquica y afectivamente otro niño que «viene» demasiado pronto.
Suelen tender a aceptar mal este segundo embarazo que no es el que ellas esperaban y que acontece muy pronto tras el fracaso del anterior41. Aún está presente el duelo por el niño perdido y el niño gestado es una molestia, un impedimento: la alegría por su presencia no está aún asumida.
Karpel et al6 recuerdan, a este respecto, que una interrupción involuntaria de la gestación, incluso deliberada, puede ser vivida de manera apremiante y/o culpabilizadora y puede «necesitar un momento o tiempo de duelo» (sic). De igual forma, en casos de interrupción de la gestación por indicación médica, la paciente encinta por segunda vez está, de nuevo, en espera tensa de un diagnóstico prenatal que confirmará o no la presencia de una anomalía en el feto que ella lleva en su seno, dando vueltas la amenaza de tener que abortar de nuevo6,41. De hecho, puede que la paciente rechace el feto vivo por una doble razón: por una parte, el niño actual, posiblemente sano, en tanto que su predecesor primogénito estaba afectado, y que su familia ha debido ser la responsable de interrumpir su vida, cuestión que Karpel et al6 y Stotland41 consideran una decisión altamente culpabilizadora; por otra parte, piensa en el niño actual como posiblemente afectado, en cuyo caso deberá renunciar a él, y abortar de nuevo, y la paciente prefiere no aceptar afectiva y rápidamente a este niño si es para separarse rápidamente de él6.
En cuanto al protocolo de aislamiento, éste no parece tener aspectos beneficiosos, ni siquiera indirectos. En efecto, las pacientes de este segundo grupo, a veces, no respetan las consignas dadas y han mantenido contacto con el exterior, y con frecuencia han recibido visitas de su entorno.
Cabe señalar que ninguna de ellas, después de haber sido dadas de alta, ha tenido necesidad de ser rehospitalizada.
Tercer grupo (n = 9)
El tercer grupo está constituido por pacientes cuyo acceso a la causa de los vómitos es subsconsciente, es decir justo debajo de la consciencia.
Al hilo de la entrevista psicológica, estas pacientes pueden haber puesto al día un episodio traumático alrededor del nacimiento, vivido en realidad por su madre, pero las gestantes temen la repetición.
Efectivamente, estas mujeres no presentan antecedentes de gestación interrumpida y, en la mayor parte de ellas, se trata de un primer embarazo.
En el curso de la investigación psicológica normalmente surge que su madre ha vivido un drama durante un parto precedente a la llegada al mundo de nuestras pacientes. Éstas quedan marcadas de forma consciente o inconsciente, y creen vivir el mismo acontecimiento.
Entre los accidentes más citados figuran la pérdida de un primogénito antes de su nacimiento, la llegada de un niño gravemente afectado o el riesgo vivido por su madre de perder la vida en el parto.
Podemos citar el ejemplo de una joven hospitalizada por vómitos en el curso de una primera gestación, que se desarrollaba sin conflicto conyugal o familiar aparente. Cuando tuvo lugar la entrevista, no encontramos en ella antecedentes de gestación interrumpida. Por el contrario, cuestionada sobre la historia obstétrica de su madre, nos reveló que ella perdió a una niña, entonces de pecho, antes de su propio nacimiento. Ante la rememoración de este óbito, expresó una emoción largo tiempo contenida de un duelo por «poderes»; el dato, por otra parte, coincidía asombrosamente con el de su hospitalización. Este contratiempo médico ha permitido «quebrar» el pacto de silencio entre su madre y ella, con el empecinamiento de ofrecerle, como cada año, el ramo de flores simbolizando la muerte de esta hermana desconocida.
Los vómitos cesaron con esta toma de conciencia que, esperamos, le permitirá aceptar traer al mundo un niño, sin temor de repeticiones ni culpabilidad en torno a su madre.
La problemática de estos niños nacidos después de un drama obstétrico les enfrenta a menudo con la angustia de no estar a la altura de las esperanzas puestas por los familiares; han llegado, a veces, a odiar un poco a ese primogénito, nunca del todo ausente, por lo que tendrá que reemplazar estas exigencias. La competición está perdida de antemano, dado que la competencia es desleal o desigual puesto que el adversario está muerto, y eso es un hándicap6. Una vez adultos, si una gestación aparece en estas personas, el niño que se lleva intraútero puede ser, fácilmente, identificado con ese hermano o esa hermana que ellas rechazan conscientemente o que sobrestiman en una actitud claramente contrafóbica6,41.
La segunda dificultad de esta situación aparece con la depresión materna provocada por este drama en el momento del nacimiento de estas pacientes. En efecto, deprimidas, las madres de las pacientes, en su momento, han podido encontrarse poco inclinadas a mantener la lactancia materna42. Es verosímil entonces que estas pacientes hayan podido resentirse de la ausencia de empatía materna, según su opinión, unida a ese duelo o a una fuerte inquietud provocada por otro niño del que guardan el recuerdo, consciente o no, de una falta maternal durante toda la infancia. Así, eso les perturbará el deseo o el ímpetu de identificación con la madre por la angustia de provocar, ella misma, sentimientos depresivos a su hijo. Estos mismos sentimientos depresivos que ella percibió cuando era lactante han podido ser fuente de sufrimiento.
Las consignas o recomendaciones de aislamiento han sido poco respetadas en este grupo de pacientes.
Cuarto grupo (n = 7)
El cuarto grupo está formado por pacientes en las que el acceso a las causas de sus vómitos es inconsciente. No llegamos a encontrar ningún drama vivido alrededor del nacimiento, ni en las pacientes ni en sus madres. Estos casos son los más raros e infrecuentes, pero a veces pueden llegar a ser los más graves. Las pacientes presas de múltiples vómitos cotidianos llegan en un estado psicológico inquietante: están muy angustiadas y, sobre todo, deprimidas.
Su primera gestación se acompañó de los mismos síntomas, pero es una segunda gestación la que realmente las pone en dificultad, y esta vez, necesariamente, precisan hospitalización.
Lo más frecuente es que ni siquiera 2 entrevistas sean suficientes para poner al día su problemática, y es conveniente, en beneficio de la paciente, proponer un seguimiento psicológico posthospitalización. Hay que precisar que los vómitos duran bastante tiempo, ya que el conflicto psíquico inconsciente que subyace en su personalidad no ha podido ser aún elaborado, una elaboración que puede llevar tiempo y desbordar largamente el marco de la gestación.
La búsqueda del conflicto conduce a menudo a descubrir un problema psíquico arcaico, es decir, que se remonta a la infancia. Ésta, la pequeña infancia, con frecuencia adopta la figura de una posición de abandono, en la que las pacientes han podido sentirse no atendidas por una madre que ellas piensan que no deseaba su nacimiento. Persuadidas, por ejemplo, de que ellas son el fruto de una interrupción voluntaria de la gestación que no ha sido posible, viven como rechazadas --al menos ése es su sentimiento--, e identifican entonces el feto que llevan intraútero con lo que ellas creen haber sido para su madre. Esta contingencia es muy difícil de aceptar, puesto que los recursos psíquicos para «incubar» este feto son defectuosos, salvo el recurso tomado rápidamente de abandonarse a una «depresión»6,40,41,43.
En este grupo, se remarcó y repitió hasta la saciedad que las pacientes tenían una dificultad por el mismo hecho de la presencia del feto, que viven como un cuerpo extraño a ellas y «extranjero». Las mujeres pueden resentirse de una forma de desposesión, de despersonalización, debido a la dificultad de diferenciar su Yo del que posee o nace con el bebé, lo que altera profundamente el Yo de estas pacientes. Es probable que se trate originalmente de una dificultad de separación de la madre y la hija, que ha inducido una individualización en el caso de la hija, ahora encinta, que revive una angustia de indiferencia.
Se destaca que, con ocasión de su primera gestación, las pacientes habían intentado encontrar cerca o en torno a su madre una maternidad atendida en vano, una suerte de reparación de un período arcaico, pregenital, que ha encallado. Tanto es así, que embarazadas una segunda vez se dirigen con más rapidez al hospital que hacia su madre, situación que ellas han tornado a título de sustituto maternal.
Bajo este punto de vista, el aislamiento se puede considerar salvador, y constituye, en sí mismo, un envolvente protector maternal: la negra habitación simboliza el interior materno, y las perfusiones alimenticias y rehidratantes, el cordón umbilical, todo ello reforzado por la ausencia de intrusión de terceras personas. Este envolvente artificial ha permitido, en provecho de una fuerte regresión44 (en el sentido en que Winnicolt43 la define: regresión a un estado de dependencia creado por el cuadro morboso), la identificación con un feto que no la abandonará jamás. De hecho, la delicada decisión del alta provoca de nuevo la vuelta de los vómitos, que subraya la necesidad de maternidad que la paciente encuentra en el hospital. Pero este estatus44, esta especie de continente, puede no ser suficiente para restaurar la imagen de una «buena madre», que la habría permitido acoger al feto como un hijo deseado. Esta grave dificultad puede conducirlas al aborto (hubo un caso único de interrupción voluntaria de la gestación, por grave peligro para la salud mental de la madre), o a una importante depresión, de difícil tratamiento.
En estas pacientes, el psiquiatra fue llamado a la cabecera de la cama, en tanto el conflicto suscitaba angustia, debilidad y depresión.
DISCUSIÓN
La hiperemesis gravídica se caracteriza, como ya se ha señalado, por vómitos intensos e incoercibles durante un estadio temprano del embarazo y, como se sabe, puede conducir a un cuadro de desequilibrio electrolítico y deshidratación. Hasta el 50% de las mujeres embarazadas con hiperemesis gravídica presentan un aumento de la concentración sérica de tiroxina (T4) y una reducción concomitante de la concentración sérica de tirotropina (TSH)45-49. La asociación entre la hiperemesis gravídica y la tirotoxicosis es motivo de controversia50. La hipertiroxinemia asociada por lo general es transitoria y remite a las 18 semanas del embarazo sin necesidad de un tratamiento antitiroideo16.
Existen debates acerca de la presencia o la ausencia de hipertiroxinemia asociada con las «náuseas matinales» del embarazo51,52. Estas pacientes presentan pocas manifestaciones francas de tiroxicosis y no se observa bocio.
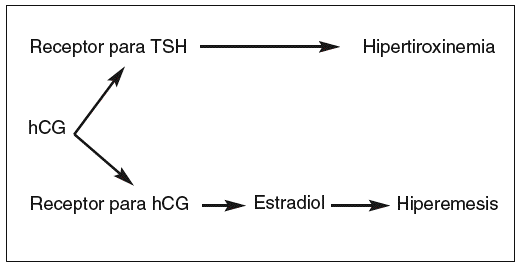
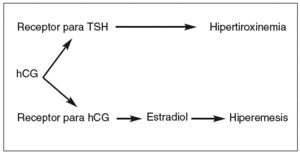
La mayoría de las evidencias sustentan la hipótesis de que es la hCG la causa de la estimulación del tiroides en la hiperemesis gravídica, y que esta hormona está directamente vinculada con la hiperemesis (fig. 1)47. El grado de estimulación tiroidea varía según la concentración de hCG y se correlaciona con los síntomas de la hiperemesis gravídica. El aumento de los valores de estradiol observado en mujeres con hiperemesis gravídica permitiría explicar la relación entre el aumento de la concentración de hCG y el cuadro clínico de náuseas y vómitos. La concentración sérica de THS puede disminuir ligeramente durante el primer trimestre en respuesta a un aumento de la actividad de la hCG47,53. No obstante, la determinación de la concentración sérica de THS de segunda o tercera generación mediante un método sensible sigue siendo el mejor indicador aislado de la función tiroidea en la mujer embarazada54,55
Fig. 1. Etiología de la hiperemesis. (Goodwin et al47.)
Debe considerarse la posibilidad de una terapéutica antitiroidea en mujeres con hiperemesis e hipertiroxinemia persistentes después de la semana 20 de la gestación. Se sugirió recurrir a la concentración eritrocitaria de cinc para diferenciar a las pacientes hipereméticas hipertiroxinémicas de las pacientes hipereméticas con enfermedad de Graves56. El aumento de la concentración de hormona tiroidea inhibe la anhidrasa carbónica eritrocitaria, una metaloenzima del cinc. Las mujeres con hiperemesis gravídica presentan valores eritrocitarios de cinc normales, mientras que en las enfermas con la enfermedad de Graves los valores eritrocitarios de cinc son anormales.
AMBIENTE FISICO INTRAUTERINO: CONSIDERACIONES PSÍQUICAS
El estrés psicosocial durante el embarazo, sobre todo en sus comienzos, afecta o puede afectar a la salud física y psicológica de la madre y, por tanto, influye en el devenir del embarazo y subsiguientemente puede influir en el feto en desarrollo y, por último, en el resultado gestacional. En la madre, los factores estresantes psicológicos se asocian con trastornos emocionales, con procesos médicos, del que hay que destacar la hiperemesis gravídica, e incluso con una inmunidad celular deprimida43,57-60.
El comienzo del embarazo es un período en el que son frecuentes las náuseas y los vómitos, y en el que a menudo se producen cambios transitorios en el apetito y en las preferencias y aversiones alimentarias19. Como decimos, los vómitos acompañan a las náuseas en gran número de ocasiones, pero estos síntomas suelen remitir en el tercer o cuarto mes del embarazo en la inmensa mayoría de las gestantes. Hasta en 5 de cada 1.000 embarazos, según las estadísticas más precisas en determinar el concepto, los vómitos son incoercibles, intratables y persistentes, y originan el diagnóstico de hiperemesis gravídica, un trastorno de origen incierto y para el que se ofrecen numerosos tratamientos, lo que indica que la causa, el efecto y el remedio en gran medida todavía se desconocen. Se han propuesto varios mecanismos etiológicos, fisiológicos y psicológicos61, pero la grave alteración nutricional consiguiente y los peligros para la salud de madre e hijo precisan un tratamiento enérgico con reposición intravascular de líquidos y electrolitos, así como complementos nutricionales. Aún se siguen describiendo casos de encefalopatía de Wernicke, lo que destaca la importancia de administrar suplementos de tiamina62. También se ha recomendado la terapia con dosis altas de esteroides para la hiperemesis grave63,64, pero su eficacia es dudosa y, aunque el tratamiento médico de estos casos se encuentra fuera del ámbito de este estudio, es importante reconocer que pueden surgir complicaciones neuropsiquiátricas como consecuencia de la propia enfermedad o de los tratamientos, por ejemplo corticoides. También merece la pena tener in mente que, en algunos casos, los vómitos durante el embarazo, precipitan o empeoran un trastorno de la alimentación65,66, por lo que resulta aconsejable una opinión psiquiátrica experta43. Con frecuencia, se utiliza medicación psicotrópica para tratar la hiperemesis, y por ejemplo se ha demostrado que los neurolépticos y los antihistamínicos67 reducen las hospitalizaciones y los riesgos de recidiva, pero el mecanismo de acción exacto sigue estando poco claro. Por lo general, la psicoterapia de apoyo se considera complemento útil del tratamiento médico30.
En ausencia de estudios prospectivos metodológicamente adecuados, es difícil saber si los sentimientos negativos sobre el embarazo causan náuseas y vómitos, o viceversa. Los vómitos asociados a los cambios electrolíticos y la incapacidad para mantener una nutrición e hidratación adecuadas se caracterizan por una hiperemesis que puede requerir hospitalización y administración de líquidos y electrolitos. Actualmente se cree que existen factores neurohormonales y emocionales implicados en esta afección. La psicoterapia de apoyo, las técnicas de relajación y el tratamiento sintomático suelen ser de gran ayuda41,67,68.
Goodwin69 se ocupa del aspecto psicológico como causa del vómito incoercible de la gestante. Después de incidir en que aún no ha podido dilucidarse la causa de la hiperemesis gravídica, considera que hay que centrarse en 3 factores principales: psicológicos, gastrointestinales y hormonales.
Durante años, los médicos han percibido que la hiperemesis refleja un trastorno psicológico subyacente o un tipo de personalidad patológico o muy cercano a él. Las hipótesis psicológicas que se han emitido se pueden clasificar por lo general en 3 grupos69:
1. Teorías psicoanalíticas que describen a la hiperemesis como un trastorno de conversión o somatización.
2. Incapacidad de la madre para reaccionar a las tensiones excesivas de la vida.
3. Incremento de la susceptibilidad de la madre a ciertas sensaciones, que da como resultado vómitos como reacción condicionada.
De manera notable, a pesar de todo lo que se ha discutido, los datos a favor de cualquiera de estas relaciones son limitados y defectuosos69. Un estudio citado ampliamente es el de Fairweather70, quien estudió a 44 pacientes gestantes con hiperemesis y a 49 mujeres testigo mediante el Minnesota Multiphasic Personality Index, el Cornell Medical Index (índice de los trastornos emocionales) y las entrevistas psiquiátricas directas. Las entrevistas psíquicas se efectuaron sólo en el caso de las pacientes con hiperemesis, y no fueron ciegas. El Minnesota Multiphasic Personality Index se aplicó sólo a las pacientes con hiperemesis, y no a las testigos. El Cornell Medical Index, única prueba efectuada de manera ciega, tanto a las pacientes como a las testigos, no puso de manifiesto diferencias entre ambos grupos.
Aunque diversas publicaciones aparecidas desde el estudio de Fairweather70 se refieren a los factores psicológicos y la hiperemesis, son pocos los que han ofrecido nuevos datos69. En este momento es poco categórica, aunque no despreciable, la reacción entre la hiperemesis y los factores psicológicos como agentes causantes.
¿QUÉ PROPÓSITO TIENEN LAS NÁUSEAS DEL EMBARAZO?
Una pregunta para la que algunos autores han tenido respuesta, más o menos apropiada. Strong71 comenta que es difícil imaginar qué ventajas vinculadas con la evolución confiere a nuestra especie, si es que confiere alguna, un fenómeno que, potencialmente, puede llegar a poner en peligro la vida. De hecho, no está claro si otros mamíferos experimentan náuseas durante su preñez, aunque se hayan documentado informes anecdóticos en primates72. Con las proscripciones habituales contra la especulación teleológica en mente, la bióloga Margie Profet ha ofrecido una interesante función, no suficientemente corroborada, para las náuseas del embarazo72, y propone que las náuseas del embarazo pueden proteger al feto contra la aparición de anomalías durante el primer trimestre de la gestación, cuando es más vulnerable a teratógenos contenidos en la dieta materna. Con base en el concepto de que los olores acres y los sabores amargos son emblemáticos de toxinas en la dieta, la hipótesis de Profet es que las náuseas del embarazo hacen que la mujer tenga fuerte aversión a estos indicios, lo que limita la exposición del feto a estos compuestos en potencia.
El hecho de que el inicio de las náuseas del embarazo y su resolución (esto es, desde la tercera hasta la decimocuarta semanas de la gestación) abarca de manera coincidente la misma ventana de tiempo durante la que ocurre la teratogénesis, se toma como una prueba presuntiva de que las náuseas del embarazo tienen una función protectora en beneficio del feto. Un fragmento de pruebas provocador en apoyo de la hipótesis de Profet72 surge a partir del hecho de que las patatas contienen ciertos elementos (solanina y chaconina) que tal vez tienen la capacidad para inducir defectos del tubo neural, y que Irlanda, un país donde las patatas son un alimento básico en la dieta, tiene la más alta tasa de defectos del tubo neural en el mundo. Una extensión natural de esta línea de razonamiento es que la protección que las náuseas del embarazo al parecer proporciona al feto no debe alterarse por los esfuerzos por tratar sus signos y síntomas. Lamentablemente se dispone de pocos datos objetivos para apoyar o refutar las aseveraciones de Profet72.
Otra segunda teoría interesante respecto al «propósito» de las náuseas del embarazo, que tiene al menos un mínimo de apoyo científico, postula que la ingestión calórica reducida durante la gestación en realidad puede estimular el crecimiento de la placenta que optimiza el crecimiento del feto y el bienestar de éste al final del embarazo73. En esencia, cuando la nutrición insuficiente se limitó al primer trimestre del embarazo, los pesos resultantes al nacer estuvieron dentro del límite normal, pero hubo aumento del peso de la placenta en comparación con mujeres que estuvieron desnutridas durante toda la gestación74. Asimismo, la descendencia de ratas que recibieron alimentación insuficiente en etapas tempranas de la gestación tiende a ser mayor que la de las que reciben alimentación insuficiente al final del embarazo, en tanto se ha demostrado que la alimentación insuficiente en ovejas preñadas estimula el crecimiento de la placenta74,75. Quizá el crecimiento de la placenta facilitado por la nutrición insuficiente es la causa de la tasa más baja de emaciación del feto y de restricción del crecimiento de éste que se ha plasmado en la bibliografía obstétrica.
Strong71, al comentar que durante la historia se han usado diversas modalidades terapéuticas para las náuseas del embarazo, que coincide con la idea de que la hiperemesis es de origen psicógeno, también ideó diversos tratamientos, entre ellos el apoyo emocional simple, la psicoterapia verdadera, con o sin psicotrópicos, y diversos grados de regímenes punitivos que varían desde la privación sensitiva hasta el abandono manifiesto, lo que en esencia permite a la paciente yacer en su propio vómito hasta que «elija» mejorar72. Aunque la hiperemesis sin duda tiene cierto componente emocional-psicológico --que es en lo que estamos--, para muchos sigue sin estar claro si esta dinámica es el origen de las náuseas y los vómitos prolongados o el resultado de éstos.
BREVE RECUERDO HISTÓRICO
Se encuentran alusiones a este síntoma --hiperemesis gravídica-- en, por ejemplo, la bibliografía francesa desde 1868. Y ya entonces se comenta, conjuntamente con otros aspectos, la parte psicológica del abordaje de dicho síntoma. En efecto, los médicos con rapidez inusitada tienen pronto en consideración a estas pacientes como reveladoras de una neurosis histérica, pues observaban la facilidad con la que sus alteraciones podían desaparecer o reaparecer bajo presión o sugestión.
Dos facultativos alemanes comentaron aisladamente desde 1904, pero con más énfasis a partir de 1925, que la medicina francesa ya asocia la medicación pertinente y el seguimiento psicológico sistemático. Una máxima francesa de entonces: «un psicólogo será llamado de forma habitual en el marco de atención del problema en la cabecera de la paciente». Desde entonces, nadie ha cambiado el modo de abordaje de esta afección6.
El tratamiento por aislamiento se apoyaba entonces en la creencia de que estas mujeres tenían histeria, y una vez liberadas de su lugar de origen, no habría más necesidad de tratar dicho síntoma.
Los médicos esperaban desenmascarar su ambigüedad frente a la gestación, tal vez en un intento de vislumbrar su deseo de abortar, que tan reprensible era en aquellos tiempos. Puede causar asombro que tal mecanismo, por lo menos arcaico, sea aún de actualidad, pero es útil en función de los efectos y la aceptación por las pacientes de hoy día6.
Karpel y De Gmeline6 recuerdan que, en aquella época, en los medios médicos franceses, la expresión neurosis histérica no se ajusta a lo que hoy se considera en la psicoanalítica actual. La terminología estaba, entonces, inspirada en las tesis del psiquiatra Babinski, para quien «la aparición y desaparición de los síntomas dependen de la voluntad propia de la paciente»76. Según Babinski, se trataba de una autosugestión. Pero, actualmente, el concepto de neurosis histérica, tal y como es conocida por los psicólogos clínicos de formación psicoanalítica, se presta a una interpretación muy diferente. Freud, en efecto, descubrió que la formación de los síntomas (entre otros histéricos) dependen casi esencialmente de fuerzas interiores inconscientes77. Y, desde este punto de vista, no podemos considerar a las gestantes que presentan hiperemesis gravídica como simples manipuladoras, y comportarnos tal y como se hacía anteriormente.
La hipótesis que sostienen autores como Karpel y De Gmeline6 es considerar que estas mujeres con hiperemesis gravídica no son simples simuladoras que demandan una interrupción del embarazo, sino mujeres presas de interrogantes sobre su gestación, interrogantes que pueden provocar los vómitos incoercibles. Todo ello nos hace invocar la hipótesis de la existencia en estas pacientes de una neurosis histérica, esta vez sí según la aceptación psicoanalítica del término.
Con referencia en la definición freudiana de histeria de conversión, a saber, «la presencia de un conflicto psíquico que viene a simbolizarse en síntomas corporales diversos»78, se trataría pues de actualizar el conflicto psíquico como origen del síntoma corporal. Bajo esta perspectiva, los vómitos incoercibles gravídicos podrían simbolizar una ambivalencia o un rechazo frente o respecto al feto. Esta ambivalencia podría ser fuente de una situación de vergüenza poco o mal expresada por las pacientes; así el cuerpo en el que se convertiría sería el «lugar» de expresión. Efectivamente, las vías de expresión somática de un conflicto psíquico interior pueden tomar prestadas vías ya ocupadas por una sintomatología somática presente en el paciente.
Este fenómeno fue denominado por Freud «la complacencia somática»78. Se puede, entonces, proponer como hipótesis que los vómitos, síntoma no infrecuente y corriente de la gestación, los utilizaría por la paciente como forma de expresión de un conflicto que la ocupa y preocupa6.
Por otra parte, otra definición de Freud78 sobre la histeria y la formación subsiguiente de los síntomas llama nuestra atención: «el síntoma, contra toda evidencia, reproduce una satisfacción de la primera infancia. Esta satisfacción sufre enseguida una deformación por la censura y se transforma en una fuente de disgusto».
Y si es difícilmente concebible aceptar que los vómitos pueden constituir, en sí mismos, una determinada forma de placer, tanto que provocan nuestro disgusto, también resulta cierto que olvidamos el placer del eructo del recién nacido después de cada toma de pecho o biberón, hecho que provoca de inmediato o invita enseguida al sueño6.
Este vínculo entre el síntoma y el placer nos conduce a cuestionar, de igual modo, la posible recurrencia de estas pacientes para utilizar, en diferentes momentos de su vida, los vómitos, y más ampliamente la esfera oral, como lugar de expresión de un conflicto6,42.
¿NO SERAN LOS VOMITOS EL SÍNTOMA PSICOSOMÁTICO POR EXCELENCIA DE LA EMBARAZADA?
Generalmente se admite que ciertas parturientas recurren a los vómitos habituales de la gestación numerosas veces e inconscientemente (a la manera de los vómitos incoercibles gravídicos), y pueden servirse de ellos a fin de expresar a terceros problemas de un conflicto actual, sus dificultades, como modo de enfrentarse a ellos6.
Además, estas mujeres que usan su cuerpo, o más específicamente la esfera oral, como modo electivo de expresión de una dificultad interna cuando están gestantes, pueden también servirse de los mismos medios, previsiblemente, en otras circunstancias conflictivas de su existencia.
De esta forma, Karpel y De Gmeline6 han podido reparar que una parte de sus pacientes tenían, de manera efectiva, enfermedades, síntomas o fijaciones orales en la infancia o en la adolescencia como signos metafóricos de su dificultad de abordar los momentos clave de separación o de individualización frente a su madre.
Karpel y De Gmeline6 proponen enumerar estos problemas, del más grave al más benigno, de la forma que sigue:
Enfermedades verificadas o demostradas:
Anorexia mental del niño de pecho (acto seguido de la separación real de la madre de esta paciente, entonces niño de pecho, añadido en este caso con un antecedente de interrupción médica de la gestación en la paciente).
Anorexia mental en la adolescencia: la anorexia era el ejemplo paradigmático de la utilización por la enferma de la esfera oral, como modo de expresión grave (un 15% de mortalidad) de disfunción en la relación madre-hija.
Síntomas psicosomáticos:
Reflujo esofágico patológico (niño de pecho).
Crisis de asma que provocan vómitos (antiguos o actuales, en el momento de unas vacaciones, o un cambio notable en su vida).
Crisis de espasmofilia (actuales).
Bronquitis de repetición (habiendo provocado durante la permanencia en el hospital, en la infancia mientras que la madre de esta paciente, con frecuencia ausente, había enviando a su hija a guarderías desde la edad de 2 años).
En sus diversas afecciones, queda remarcado un componente psicosomático evidente. Cada una de entre ellas está en unión directa con tentativas, lo que presta una vía somática fácil para la paciente de expresar un conflicto interno, más frecuentemente una angustia de separación con la madre.
Fijaciones orales (hábitos de placer infantiles ligados a la esfera oral):
Succión del pulgar no abandonada o muy tardíamente.
Biberón como objeto o elemento de transición tardío.
Consumo de leche excesivo o, por el contrario, aversión total por la leche.
Vómitos frecuentes.
En este grupo de manifestaciones, los autores suelen colocar la frontera de lo psíquico y de lo somático6,41. Estas manifestaciones son actos deliberados para no vivir la angustia que para ellas es la separación de la unión madre-hijo, en tanto que el asma es una crisis somática que expresa esta misma dificultad de separación sin que la enferma ose ponerla claramente en evidencia.
Todo este panel de utilización del cuerpo como expresión de un conflicto psíquico es muy típica de la neurosis histérica6,40,41,43. Debemos, entonces, comprender e interpretar el empleo sintomático de la vía oral como apunte o avisador de la expulsión de maldades en el sentido expresado por Klein42: el niño de pecho confunde a la madre con la nodriza y no tiene idea de una existencia separada entre él y su madre (o de su seno).
Una madre deprimida, incapaz de establecer un entorno seguro y amable para su hijo, de ser para él una «madre adecuadamente buena», puede conducir al bebé a asumir en su interior las partes débiles o falibles de la madre, buscando protegerse fuera de ella. A modo de ilustración, los vómitos psicógenos y el mericismo del niño de pecho son síntomas bien conocidos por los pedopsiquiatras.
También, es preciso siempre esforzarse por situar la hiperemesis gravídica en un conjunto más amplio y global de afecciones ligadas a la oralidad, como por ejemplo las alteraciones alimentarias, que no son otra cosa que la tentativa de restauración de la unión madre-hijo.
Partiendo del postulado según el cual la esfera oral es el lugar privilegiado de expresión de los conflictos fuera de la gestación, Karpel y De Gmeline6, entre otros autores, suponen que no son otra cosa que las relaciones primitivas entre la madre y el hijo que vuelven a reaparecer en ese preciso momento. En efecto, de acuerdo con Bydlowski79, la mujer preñada se identificará con la madre desde los primeros síntomas para conducirla a su «torre». Cuando ella misma era niña de pecho, su madre fue su primer amor, y la oralidad ocupaba entonces un lugar primordial en los modos de las primeras relaciones, principalmente a través del biberón o del pecho42.
Todo bebé sabe hacer perdurar, de alguna forma, esta relación de amor por la oralidad, más allá de los momentos de crianza, y sustituir a su madre por su pulgar o similares en su ausencia. Pero si esta ausencia se hace de forma brutal, demasiado prolongada o si la madre, aunque presente físicamente, está ausente psíquicamente de su hijo, es entonces cuando, a través de una fijación o un síntoma oral, el bebé buscará «reinventar» la presencia materna. Es para no pocos autores interesante insistir mucho sobre la dimensión antigua pregenital de la histeria, y en particular sobre los fallos de la maternidad y del hogar44, lo que refuerza, en opinión de Karpel y De Gmeline6, su hipótesis referente a los vómitos gravídicos incoercibles como angustia de separación con la madre reencontrada en el momento crucial de la gestación.
En el curso de su desarrollo normal, el niño aprenderá a superar las ausencias de su madre recurriendo, cada vez menos, a sustitutivos orales de la ausencia materna. Pero si antes de su nacimiento, un drama obstétrico, una depresión o una ausencia demasiado frecuente de su madre viene a concomitar con este esfuerzo de individualización, provoca que el pequeño se aferre a la oralidad para retener a su madre junto a él de manera fantasmagórica. En cualquier caso, los vómitos incoercibles gravídicos han de considerarse como una manera para las pacientes de retener, como sea, a sus madres junto a ellas, con el fin de fantasear o fantasmagorizar una presencia aseguradora o como posibilidad de identificación con su madre en «sus dominios».
Antes de acabar con los comentarios referentes a este trabajo, nos parece importante señalar que la distinción entre los 4 grupos precitados se ha establecido de manera un tanto arbitraria, dadas las necesidades de teorización de esta investigación o búsqueda de motivos. Recordamos, no obstante, el semblante de una paciente que presentaba vómitos incoercibles gravídicos, que supo mantener un único discurso formal y consciente sobre su problema actual, que reconocía podía esconder otro conflicto real pero desconocido. Es esencial tener en consideración llegar al término del cuestionario y de las entrevistas, lo que permitirá con frecuencia poner luz en una problemática más inconsciente41,43.
Cabe citar como ejemplo, nada infrecuente, la difícil aceptabilidad del conjunto familiar de la mujer encinta, detrás de la que se puede encontrar un drama obstétrico, en el que la madre haya supuesto una alteración de la unión temprana madre-hijo.
CONCLUSIÓN
Los resultados de este estudio parecen establecer que las mujeres que tienen hiperemesis gravídica no son simuladoras, pero nos encontramos con mujeres frente a una auténtica ambivalencia en torno a su gestación, bien en relación con la propia relación madre-bebé frágil, bien en relación con antecedentes obstétricos personales o maternos.
Debemos reconocer, no obstante, que este síntoma aparece cada vez con menos frecuencia, en relación con las cifras de mujeres con hiperemesis gravídica de hace años. Un dato significativo a señalar es que en España, en consonancia con lo reflejado por otros autores de diversas latitudes, debe imputarse a la autorización legal, bajo supuestos en nuestro país y libre en otros, del aborto, que los psicólogos denominan alivio de determinados males formales de la gestación. Esto supone que se puede considerar que la intuición de los médicos del siglo xix frente a los vómitos gravídicos pudo ser la adecuada y justa en su tiempo. Hoy día, podemos avanzar o asegurar, sin excesivo riesgo, que las mujeres de los países occidentales se benefician de una mayor libertad de palabra que en el pasado, con lo que se activa la ambivalencia en la consideración del embarazo (la palabra puede, así, sustituir al síntoma)6,41,43.
De esta forma, los obstetras, y en general los médicos implicados en el tema, pueden reconsiderar, dentro del protocolo de actuación frente a la hiperemesis gravídica, el arcaísmo que puede representar el aislamiento de estas pacientes, cuando ha quedado claro que algunas de ellas lo utilizarían a la manera de una ruleta rusa: el hospital posee la habitación, que posee la madre, que posee al bebé...
Las posturas psicológicas ligadas a la gestación son de tal importancia que no se puede ignorar el cortejo de síntomas que ésta produce. En la querella psíquico frente a somático, se podría decir que los vómitos incoercibles gravídicos son un síntoma alimentado por un conflicto somático persistente pero cuyo aumento es desarrollado por la esfera psíquica. De esta forma, parece esencial proponer un tratamiento bajo 2 aspectos: uno somático para impedir que los vómitos vuelvan a ser incoercibles, y el otro psíquico, bajo la forma de entrevistas en el marco hospitalario.
Por tanto, parece oportuno y necesario comenzar una psicoterapia con cada una de las pacientes, a fin de que conozca, con 2 entrevistas o más, su problemática, consciente o inconsciente, so pena de ver regresar a la paciente para nuevas hospitalizaciones.
RESUMEN
Los vómitos incoercibles gravídicos son un fenómeno que no atañe más que al 1-2% de las mujeres encintas, hospitalizadas en caso de conducta anoréxica que no cede. El tratamiento consiste en un aislamiento completo, rehidratación y medicación antiemética.
La práctica del aislamiento, instituida más o menos hacia 1914, está en consonancia con la creencia según la cual estas mujeres eran simuladoras que esperaban el derecho a un aborto gracias a este síntoma. Al aislarlas de su entorno conyugal y familiar, los equipos médicos indagan sobre la revelación de su deseo abortivo. Trata este trabajo de evaluar la actualidad de este análisis.
Dos entrevistas psicológicas semidirigidas, realizadas a 40 mujeres encintas hospitalizadas por vómitos incoercibles gravídicos en un servicio ginecoobstétrico de nivel 3 y tratadas según el protocolo establecido, entre los años 2001-2003.
Entre las 40 pacientes, se han establecido 4 grupos. El primero (n = 10) estaba formado por pacientes consideradas con un conflicto consciente frente a la gestación sin, por otra parte, desear el aborto, conflicto que es resuelto con rapidez. El segundo (n = 14) estaba formado por pacientes con diversos antecedentes obstétricos, confrontándoles al vacío del niño perdido y a la dificultad de aceptar el niño que ellas mismas portan. El tercer grupo (n = 9) lo formaban pacientes que creían o temían vivir un drama obstétrico que su madre había vivido, episodio a menudo lejos de su consciente, que aflora en la entrevista. El cuarto grupo (n = 7) lo constituían pacientes para las que la unión temprana madre-niño de pecho fue de mala calidad, y caen en la misma repetición de las mismas actitudes fragilizadoras que su madre con respecto a su futuro hijo. Una sola interrupción voluntaria del embarazo fue realizada en una mujer de este grupo.
El tratamiento con aislamiento se corresponde con la posibilidad de evitar una interrupción involuntaria del embarazo, entre otros aspectos, fuera de la presión familiar, y contribuye a la posibilidad de elaboración de maniobras ambivalentes fuertes, sin reclamar necesariamente la interrupción de la gestación.
Se adjunta un anexo (anexo I) como modelo de cuestionario.