Durante los años 2019 y 2020 se realizaró una serie de reuniones en todo el territorio nacional dirigidas a explicar la metodología y los criterios de elaboración de las recomendaciones sobre la utilización de iPCSK9 publicadas por la Sociedad Española de Arteriosclerosis. Al final de cada una de las reuniones se realizó una encuesta entre los médicos participantes dirigida a describir los requerimientos de prescripción de estos fármacos en las diferentes regiones españolas.
MetodologíaEl Proyecto Efecto Mariposa fue desarrollado por un comité científico experto en lipídos. Tras la elaboración de todos los materiales necesarios para llevar a cabo el proyecto, se efectuó una reunión de formadores, impartida por los coordinadores del proyecto, a un total de 17 expertos. Posteriormente, se realizaron 16 talleres regionales con la asistencia de 169 médicos implicados en el manejo de la hipercolesterolemia, los cuales respondieron una encuesta donde se planteaban diferentes cuestiones acerca del uso de los iPCSK9 en su práctica clínica.
ResultadosHubo una gran heterogeneidad entre centros en cuanto a los requerimientos y dificultades para la prescripción de iPCSK9. Un 21% de los encuestados indicaron tener dificultades escasas para prescribir iPCSK9 en su hospital, mientras que el 78% encontraba dificultades moderadas o elevadas. Las dificultades procedían en un 18% de aspectos burocrático-administrativos, en un 41% de restricciones en su indicación y en un 38% de ambas. En general, los obstáculos encontrados no dependían del nivel del hospital, de la especialidad ni de la presencia de unidades homologadas de lípidos, si bien la existencia de esta última se asociaba a un mayor número de pacientes tratados con iPCSK9. Los factores asociados con una mayor dificultad en la prescripción fueron: la presencia de una comisión de aprobación, la frecuencia de revisión del tratamiento activo por parte de la farmacia hospitalaria, la cadencia temporal de la prescripción, el perfil de pacientes atendidos y los criterios seguidos por los especialistas para la prescripción.
ConclusiónLos resultados demuestran importantes diferencias en el tratamiento con iPCSK9 en el contexto de la práctica clínica habitual en España. El análisis de estos resultados permitirá plantear en el futuro actuaciones orientadas a la equidad del acceso a los iPCSK9 a nivel nacional, con el objetivo principal de maximizar su beneficio potencial de acuerdo con el perfil del paciente.
During 2019 and 2020 a series of meetings over the country were carried out, with the aim of explaining the methodology and criteria for the ellaboration of the recommendations on the use of iPCSK9, published by the Spanish Society of Atherosclerosis (SEA in Spanish). At the end of the meetings, a survey was conducted among the participants, in order to describe the prescription requirements of these drugs in the Spanish regions.
MethodologyButterfly Project was developed by a scientific Committee of experts in lipids. After the ellaboration of the materials for the project, a train the trainers program was carried out, imparted by 17 experts who were the Project coordinators. Later, 16 regional workshops were performed, with the attendance of 169 medical doctors involved in the management of hipercolesterolemia. The attendants responded the survey, where they were asked different questions on the use of iPCSK9 on their clinical practice.
ResultsA high heterogeneity among centers regarding the requirements and difficulties for iPCSK9 prescription was revealed. Twenty one per cent of responders indicated to have low difficulties to prescribe iPCSK9 in their hospitals, whereas 78% found moderate or high difficulties. The difficulties came from burocracy- administrative aspects (18%), restrictions in the indication (41%) and both (38%). In general, the obstacles did not depend on the hospital level, neither the speciality, or the presence of lipid units, although the existance of lipid units was associated with a higher number of patients treated with iPCSK9. The factors which were associated with higher difficulty in the prescription were: the presence of an approval committee in the hospitals, the frequency in the revision of the treatment by hospital pharmacy, the temporal cadence of the prescription, the profile of patients seen and the criteria followed by the specialists for the prescription.
ConclusionThe results show important diferences in the treatment with iPCSK9 in the context of clinical practice in Spain. The analysis of these results will permit to make proposals regarding future actions addressed to reach the equity in the access to iPCSK9 in Spain, with the main aim of maximizing their potential benefit according to the patients profile.
La enfermedad cardiovascular (ECV) es la principal causa de fallecimientos a nivel mundial, ya que ocasiona 17,9 millones de muertes anuales, representando así el 31% del global de muertes1. En España, los datos de mortalidad se asemejan a los descritos a nivel mundial, suponiendo, en 2018, un 28% de los decesos totales2,3. Para el abordaje de su prevención, las guías ESC 2019 recomiendan fomentar estilos de vida saludables y controlar de forma óptima los factores de riesgo4, como los niveles elevados de las lipoproteínas de baja densidad (c-LDL), que constituyen un factor de riesgo bien establecido y modificable para la ECV5.
Los inhibidores de la proproteína convertasa subtilisina kexina tipo 9 (iPCSK9)6,7 han supuesto un cambio importante en el manejo de la hipercolesterolemia8. Estos fármacos, al limitar la degradación de los receptores de LDL9, poseen una alta eficacia hipolipidemiante, lo que reduce el riesgo de presentar un episodio de origen aterotrombótico8.
Los efectos de los iPCSK9 se han estudiado en ensayos clínicos que han incluido a poblaciones con ECV, hipercolesterolemia familiar (HF) heterocigota (HFHe) y homocigota, dislipidemia mixta y con intolerancia a estatinas. En todos ellos han demostrado un marcado efecto reductor del c-LDL10.
En el momento de elaborarse el primer Informe de Posicionamiento Terapéutico (IPT) para los inhibidores de iPCSK9 en 201611,12 no se disponía de ensayos clínicos de morbimortalidad y, por tanto, no se conocía en qué medida la reducción de c-LDL con estos fármacos se relacionaba con una disminución del riesgo cardiovascular, una relación bien establecida para las estatinas11. Tras esta aprobación por parte de las agencias reguladoras, durante el 2016, la Sociedad Española de Arterioesclerosis (SEA) estableció un documento de recomendaciones13 con supuestos teóricos sobre la eficacia hipolipidemiante de los iPCSK9 y la esperable repercusión en la prevención cardiovascular14.
Los estudios FOURIER5 y ODYSSEY OUTCOMES15, publicados en 2017 y 2018, respectivamente, han arrojado luz acerca del efecto de los iPCSK9 sobre la morbimortalidad cardiovascular.
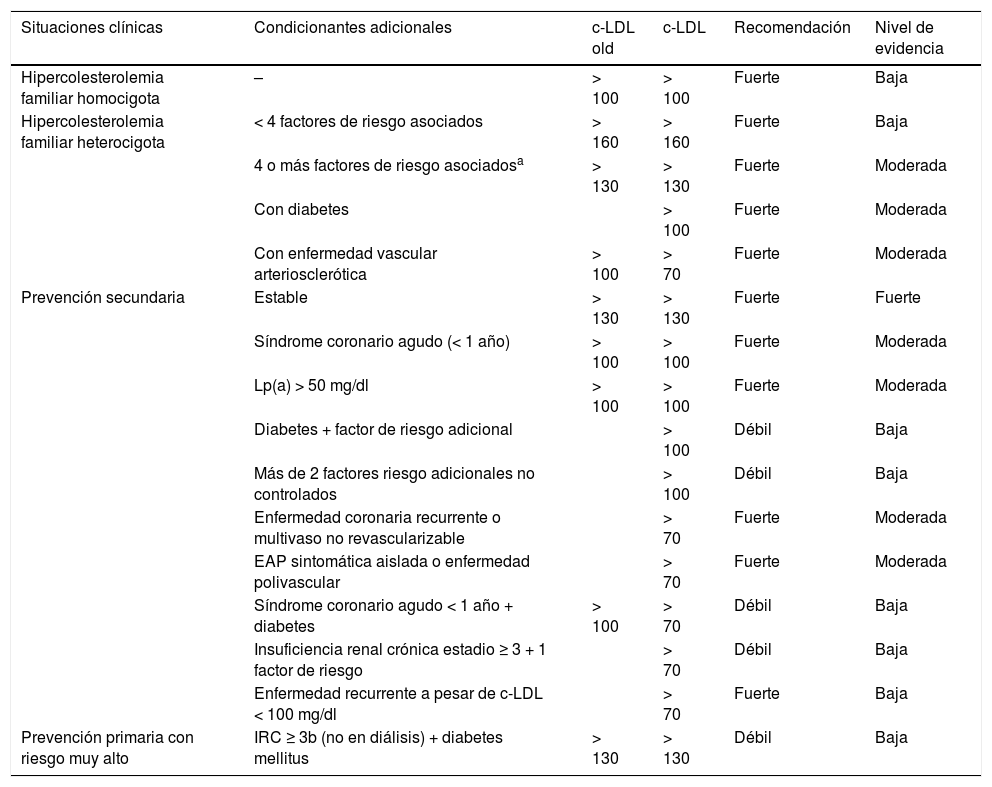
Con base en estos resultados, surgió la necesidad de actualizar el documento publicado en 2016 sobre las indicaciones de los iPCSK913 dando lugar, en 2019, a recomendaciones actualizadas por un grupo de expertos convocado por la SEA8 (tabla 1). Dichas recomendaciones recogían la evidencia disponible y la analizaban desde un enfoque estrictamente científico y práctico, con el objetivo de identificar aquellos pacientes en los que el tratamiento fuera más eficiente.
Recomendaciones y nivel de evidencia para la prescripción de iPCSK9 en relación con la situación clínica del paciente y las concentraciones de c-LDL
| Situaciones clínicas | Condicionantes adicionales | c-LDL old | c-LDL | Recomendación | Nivel de evidencia |
|---|---|---|---|---|---|
| Hipercolesterolemia familiar homocigota | – | > 100 | > 100 | Fuerte | Baja |
| Hipercolesterolemia familiar heterocigota | < 4 factores de riesgo asociados | > 160 | > 160 | Fuerte | Baja |
| 4 o más factores de riesgo asociadosa | > 130 | > 130 | Fuerte | Moderada | |
| Con diabetes | > 100 | Fuerte | Moderada | ||
| Con enfermedad vascular arteriosclerótica | > 100 | > 70 | Fuerte | Moderada | |
| Prevención secundaria | Estable | > 130 | > 130 | Fuerte | Fuerte |
| Síndrome coronario agudo (< 1 año) | > 100 | > 100 | Fuerte | Moderada | |
| Lp(a) > 50 mg/dl | > 100 | > 100 | Fuerte | Moderada | |
| Diabetes + factor de riesgo adicional | > 100 | Débil | Baja | ||
| Más de 2 factores riesgo adicionales no controlados | > 100 | Débil | Baja | ||
| Enfermedad coronaria recurrente o multivaso no revascularizable | > 70 | Fuerte | Moderada | ||
| EAP sintomática aislada o enfermedad polivascular | > 70 | Fuerte | Moderada | ||
| Síndrome coronario agudo < 1 año + diabetes | > 100 | > 70 | Débil | Baja | |
| Insuficiencia renal crónica estadio ≥ 3 + 1 factor de riesgo | > 70 | Débil | Baja | ||
| Enfermedad recurrente a pesar de c-LDL < 100 mg/dl | > 70 | Fuerte | Baja | ||
| Prevención primaria con riesgo muy alto | IRC ≥ 3b (no en diálisis) + diabetes mellitus | > 130 | > 130 | Débil | Baja |
Adaptada de Ascaso et al.8.
En este marco, se consideró necesario comunicar la justificación racional para la elaboración de dichas recomendaciones a los profesionales sanitarios implicados en el manejo de pacientes con dislipidemia. Durante estas reuniones se solicitó a los participantes que rellenaran una encuesta, con el objetivo de conocer su opinión sobre el estado actual de los requerimientos para solicitar el uso de iPCSK9 en su centro de trabajo y la realidad de su práctica clínica, para la implementación de las recomendaciones.
MetodologíaEl Proyecto Efecto Mariposa ha sido desarrollado por un comité científico (CC) de especialistas en lípidos, actuales autores del presente manuscrito y autores de las recomendaciones actualizadas de los iPCSK9 en 2019. Se contó también con la colaboración de varios expertos en lípidos, representantes de las diferentes comunidades autónomas (CC. AA.), seleccionados por su experiencia en el manejo de pacientes con dislipidemias, y autores colaboradores del presente artículo.
El objetivo del proyecto fue explicar y difundir las recomendaciones para la utilización de iPCSK9 a médicos de diferentes CC. AA. implicados en el diagnóstico y el tratamiento de la hipercolesterolemia. El proyecto se estructuró en 3fases: una primera fase de arranque (julio-septiembre del 2019), seguida de la realización de una reunión de formadores (octubre del 2019) y, tras ella, la realización de 16 talleres regionales (noviembre-diciembre del 2019).
Durante el transcurso de los talleres regionales se realizó una encuesta dirigida a conocer y evaluar la utilización de iPCSK9 en la práctica clínica habitual en los hospitales de las diferentes CC. AA. del territorio español. Dicha encuesta fue elaborada por el CC y consistía en 48 preguntas relacionadas con el tipo de paciente atendido por cada participante y su experiencia en el uso de los iPCSK9, los requerimientos de cada hospital para aprobar la prescripción de los fármacos, así como factores que, desde su punto de vista, podrían mejorar dicha prescripción.
Análisis estadísticoEl análisis descriptivo de los datos recogidos se ha realizado mediante la elaboración de tablas de frecuencias para las variables de tipo nominal y medidas de tendencia central y dispersión para las variables continuas, estimando los intervalos de confianza del 95% en el caso de estas últimas. Con el objetivo de evaluar posibles correlaciones entre variables, se ha realizado un análisis bivariante para las siguientes variables: existencia de Unidad de Lípidos, dificultad para llevar a cabo la prescripción de iPCSK9, nivel del hospital, existencia de comisión de aprobación, especialidad y comunidad autónoma, con las demás variables incluidas en el cuestionario. Para la descripción de las variables categóricas se han utilizado el número y el porcentaje por categoría de respuesta, realizando comparaciones entre variables mediante el test exacto de Fisher. Se ha establecido un nivel de significación del 0,05. Los resultados extraídos de este análisis se encuentran en el anexo 2, material suplementario (tablas S2-S7). El análisis de datos se ha realizado utilizando el lenguaje R, versión 3.3.2 (R Foundation for Statistical Computing, Vienna, Austria).
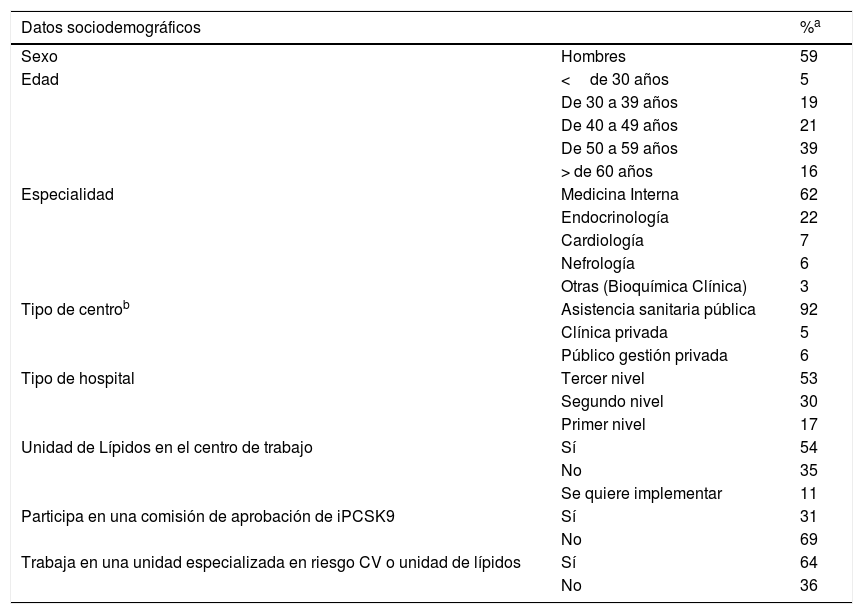
ResultadosEn los talleres participaron un total de 169 médicos de diferentes especialidades, de los cuales 155 (92%) respondieron a la encuesta. La tabla 2 refleja el perfil profesional y sociodemográfico de los 155 expertos encuestados.
Perfil de los asistentes a las reuniones regionales que respondieron la encuesta
| Datos sociodemográficos | %a | |
|---|---|---|
| Sexo | Hombres | 59 |
| Edad | <de 30 años | 5 |
| De 30 a 39 años | 19 | |
| De 40 a 49 años | 21 | |
| De 50 a 59 años | 39 | |
| > de 60 años | 16 | |
| Especialidad | Medicina Interna | 62 |
| Endocrinología | 22 | |
| Cardiología | 7 | |
| Nefrología | 6 | |
| Otras (Bioquímica Clínica) | 3 | |
| Tipo de centrob | Asistencia sanitaria pública | 92 |
| Clínica privada | 5 | |
| Público gestión privada | 6 | |
| Tipo de hospital | Tercer nivel | 53 |
| Segundo nivel | 30 | |
| Primer nivel | 17 | |
| Unidad de Lípidos en el centro de trabajo | Sí | 54 |
| No | 35 | |
| Se quiere implementar | 11 | |
| Participa en una comisión de aprobación de iPCSK9 | Sí | 31 |
| No | 69 | |
| Trabaja en una unidad especializada en riesgo CV o unidad de lípidos | Sí | 64 |
| No | 36 | |
CV, cardiovascular.
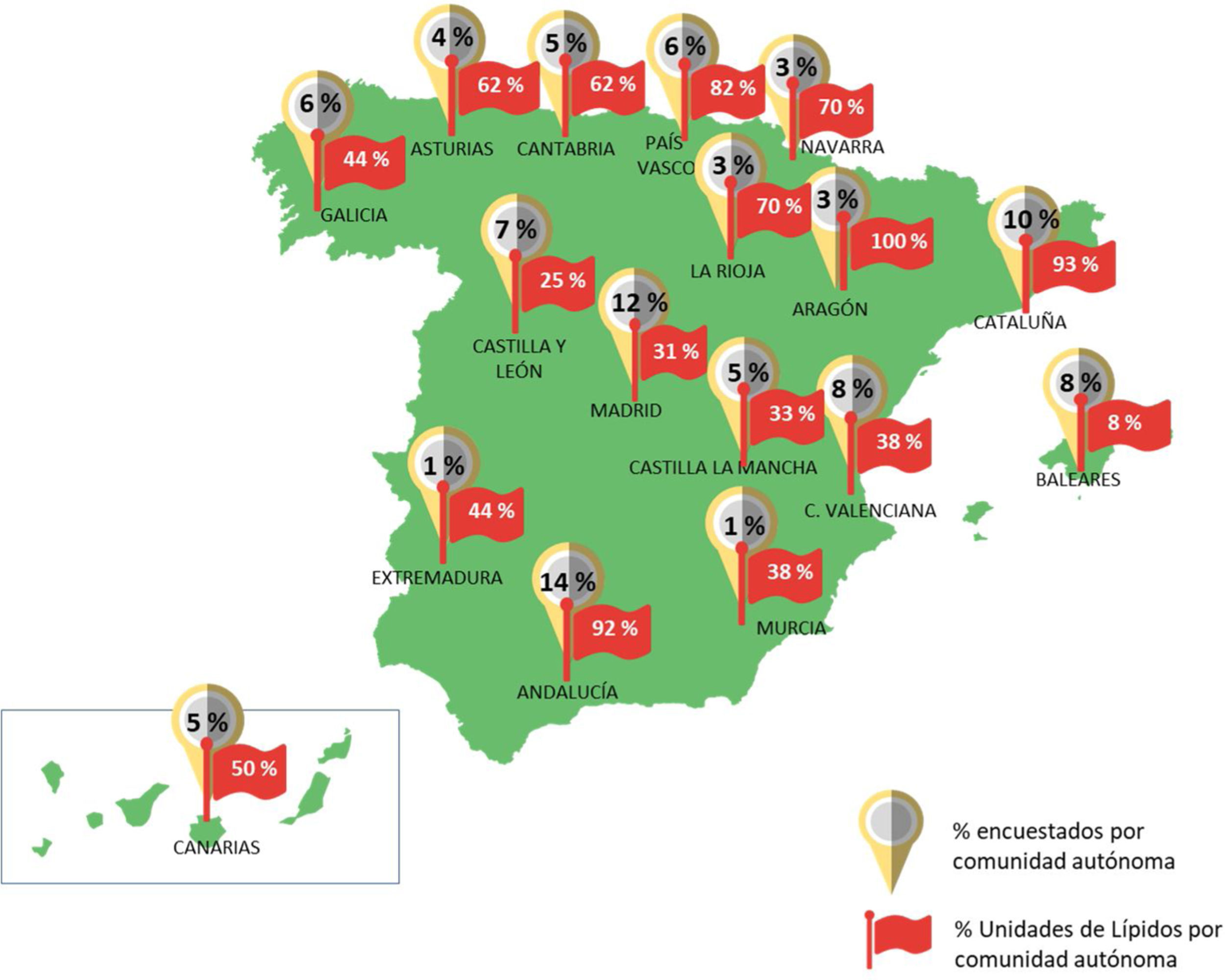
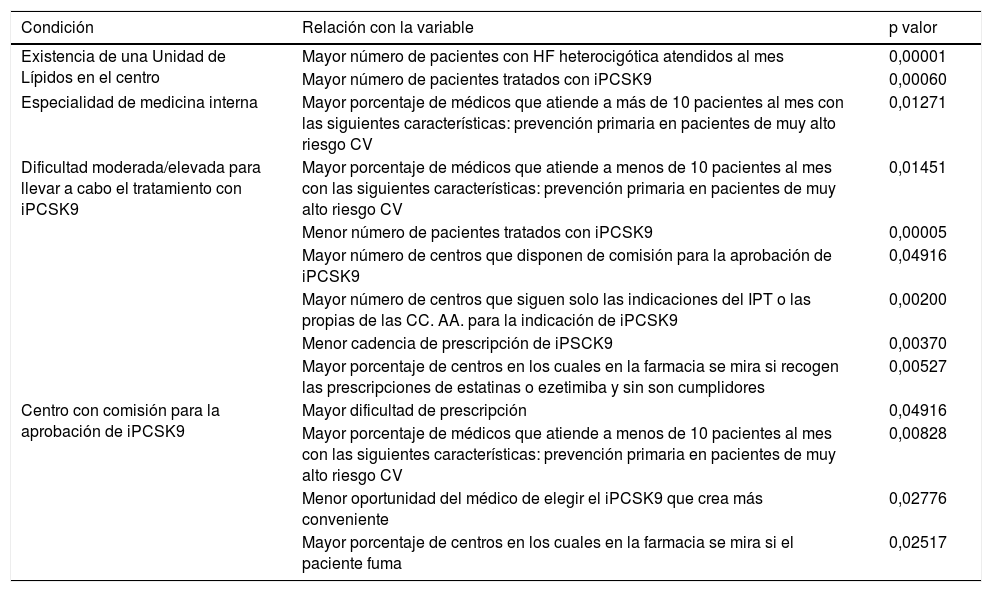
Un 92% de los participantes ejercía sus funciones en hospitales públicos repartidos por todo el país, quedando todas las CC. AA. representadas. Un 53% de los participantes refería trabajar en hospitales de referencia o altamente especializados (tercer nivel) y un 54% declaraba la existencia de una Unidad de Lípidos acreditada en sus centros sanitarios. La figura 1 ilustra la distribución de estas unidades por Comunidad Autónoma Más de la mitad de los participantes (64%) declararon formar parte de una unidad especializada en riesgo cardiovascular o Unidad de Lípidos y un 31% participaba en una comisión de iPCSK9 en su hospital. La mayoría de los expertos eran especialistas en Medicina Interna (62%) y Endocrinologia (22%), y en un menor porcentaje en Cardiología (7%), Nefrología (6%) u otras especialidades (3%).
Porcentaje de participantes que contestaron a la encuesta y porcentaje de unidades de Lípidos existentes en cada Comunidad Autónoma (hospitales con unidades de lípidos/hospitales totales en la Comunidad Autónoma de los participantes de la encuesta). Se muestran los porcentajes redondeados. Los porcentajes exactos de unidades de Lípidos por cada región se encuentran listados en la tabla S9 del material suplementario, anexo 2.
Un 36% de los participantes atendía a más de 10pacientes con HFHe al mes, frente a un 94 y un 84% que atendía a más de 10pacientes mensuales con enfermedad cardiovascular aterosclerótica establecida o a pacientes en prevención primaria de alto riesgo, respectivamente. La mayoría de estos pacientes eran seguidos por especialistas en Medicina Interna y en Unidades de Lípidos (anexo 2, tabla S1 material suplementario). El 99% de los encuestados afirmó disponer de fármacos biológicos en sus centros de trabajo. El 87% disponía tanto de evolocumab como de alirocumab y un 80% de ellos podía elegir el iPCSK9 que ellos consideraran más adecuado para sus pacientes. En un 53% de los casos, la aprobación de utilización era evaluada por una comisión hospitalaria específica. Un 34% de los encuestados indicó que la renovación de la prescripción del iPSCK9 debía ser solicitada por el médico mensualmente, mientras que en otros casos esta cadencia de tiempo era bimestral o trimestral (26%), semestral (13%) o anual (13%). De forma similar, los pacientes debían acudir a recoger la medicación a la farmacia hospitalaria con una periodicidad mensual (44%), bimestral o trimestral (37%) o semestral (6%). Al recoger los fármacos en la farmacia, en un 55% de los casos se comprobaba que se recogían las prescripciones de estatinas o ezetimiba y se evaluaba el grado de cumplimiento de los pacientes. En un 67% de los casos, la farmacia comprobaba que se cumplían los datos consignados en el informe médico y en un 12% se verificaba si el paciente era fumador activo.
En cuanto al volumen de prescripción, un 57% de los médicos participantes tenía en tratamiento con iPCSK9 a más de 10 pacientes, el 35% a menos de 10 pacientes y el 8% restante no tenía pacientes tratados con iPCSK9. Entre los motivos que podrían explicar las diferencias en el número de pacientes tratados se podrían hallar barreras no médicas para realizar la prescripción. En este sentido, un 21% de los encuestados indicó tener dificultades escasas para prescribir iPCSK9, frente a un 78% que encontraba dificultades moderadas o elevadas para su prescripción —el 1% restante no contestó a esta pregunta. Los motivos de estas dificultades radicaban principalmente en temas burocráticos administrativos (18%), restricciones de prescripción (41%) o ambas (37%).
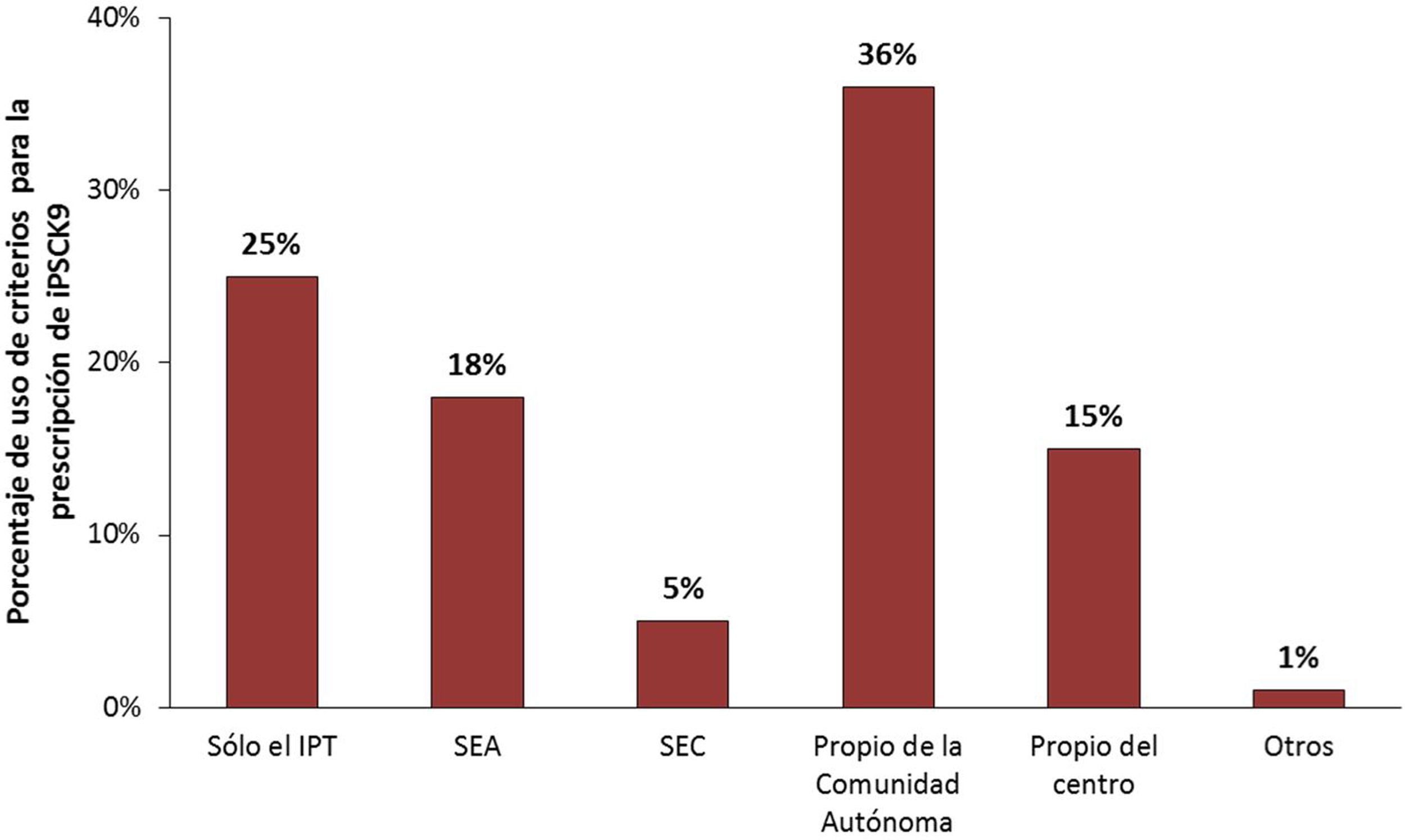
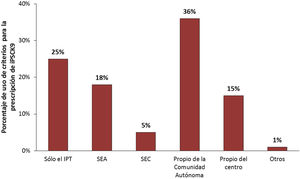
Con relación a las restricciones de prescripción, se pudieron identificar diferencias entre los principales criterios de prescripción seguidos en los hospitales de los médicos encuestados. Tal y como se muestra en la figura 2, los principales criterios usados, a parte del IPT, fueron los establecidos por la propia comunidad autónoma (36%) y los recomendados por las guías de la SEA y Sociedad Española de Cardiología (SEC) (23%). La mayoría de los médicos, un 74%, manifestó que los criterios contemplados en el IPT no les parecían adecuados, justificando así la búsqueda de información complementaria en otras fuentes. Sin embargo, un 25% de los profesionales asumía considerar únicamente los criterios del IPT.
El grado de dificultad para llevar a cabo la prescripción con iPCSK9 se relacionaba con la existencia de una comisión de aprobación y con los criterios de indicación requeridos para la prescripción de esta clase de fármacos (tabla 3). Si bien la existencia de una comisión de aprobación dificultaba la prescripción, no era un factor limitante a la hora de decidir cuál era el fármaco más adecuado para el paciente. La dificultad en la prescripción, sin embargo, se relacionó con el número de pacientes tratados con iPCSK9.
Resultados del análisis estadístico bivariante
| Condición | Relación con la variable | p valor |
|---|---|---|
| Existencia de una Unidad de Lípidos en el centro | Mayor número de pacientes con HF heterocigótica atendidos al mes | 0,00001 |
| Mayor número de pacientes tratados con iPCSK9 | 0,00060 | |
| Especialidad de medicina interna | Mayor porcentaje de médicos que atiende a más de 10 pacientes al mes con las siguientes características: prevención primaria en pacientes de muy alto riesgo CV | 0,01271 |
| Dificultad moderada/elevada para llevar a cabo el tratamiento con iPCSK9 | Mayor porcentaje de médicos que atiende a menos de 10 pacientes al mes con las siguientes características: prevención primaria en pacientes de muy alto riesgo CV | 0,01451 |
| Menor número de pacientes tratados con iPCSK9 | 0,00005 | |
| Mayor número de centros que disponen de comisión para la aprobación de iPCSK9 | 0,04916 | |
| Mayor número de centros que siguen solo las indicaciones del IPT o las propias de las CC. AA. para la indicación de iPCSK9 | 0,00200 | |
| Menor cadencia de prescripción de iPSCK9 | 0,00370 | |
| Mayor porcentaje de centros en los cuales en la farmacia se mira si recogen las prescripciones de estatinas o ezetimiba y sin son cumplidores | 0,00527 | |
| Centro con comisión para la aprobación de iPCSK9 | Mayor dificultad de prescripción | 0,04916 |
| Mayor porcentaje de médicos que atiende a menos de 10 pacientes al mes con las siguientes características: prevención primaria en pacientes de muy alto riesgo CV | 0,00828 | |
| Menor oportunidad del médico de elegir el iPCSK9 que crea más conveniente | 0,02776 | |
| Mayor porcentaje de centros en los cuales en la farmacia se mira si el paciente fuma | 0,02517 |
En la tabla se muestran las relaciones entre las distintas variables que fueron estadísticamente significativas (p valor <0,05). Los datos usados para este análisis se encuentran descritos en las tablas S2-S7 del material suplementario, anexo 2.
Se observó una correlación positiva entre la existencia de unidades de Lípidos, el número de pacientes tratados con iPCSK9 y el número de pacientes atendidos con un diagnóstico de HFHe (tabla 3). En concreto, en centros con estas unidades, el 70% de los especialistas tenía a más de 10 pacientes tratados con iPCSK9, mientras que solo lo hacía un 42% de los especialistas en centros sin estas unidades. Sin embargo, el hecho de disponer de una Unidad de Lípidos no influía en la dificultad encontrada para su prescripción, en la existencia de una comisión para su aprobación, en los requerimientos de las prescripciones, ni en los criterios exigidos para su aprobación.
Para una mayor implementación de las recomendaciones de la SEA en su centro de trabajo, un 68% de los encuestados proponía la elaboración de un informe conjunto de expertos en lípidos donde se justificara la importancia de seguir las recomendaciones, un 43% sugería la actualización de las guías de práctica clínica, otro 43% veía la necesidad de formación a especialistas hospitalarios y el 38% creía que la creación de unidades de Lípidos en los hospitales que no dispusieran de ella podría ayudar en este sentido.
DiscusiónEn los últimos años se ha generado un amplio volumen de evidencia científica sobre el beneficio de lograr los objetivos de control del c-LDL. Los ensayos clínicos pivotales con iPCSK9, FOURIER con evolocumab5 y ODYSSEY OUTCOMES con alirocumab15, han permitido disponer de evidencia robusta sobre el beneficio de estos fármacos, en particular en subgrupos específicos de pacientes. La visión aportada por estos estudios ha llevado a actualizar las recomendaciones sobre el uso de los iPCSK98.
Con el objetivo de contextualizar el uso de los iPCSK9 en los diferentes ámbitos del sistema sanitario español, se ha realizado una encuesta sobre el uso de los mismos en la práctica clínica real. Entre los participantes de esta encuesta, hubo un predominio de especialistas en Medicina Interna, posiblemente porque esta especialidad abarca las 2dianas de población para los que la indicación de iPCSK9 está aprobada: la de dislipidemias genéticas, que comparte pacientes con Endocrinología, y la de prevención secundaria, que comparte pacientes con Cardiología y a menudo recibe de otras especialidades, como Neurología y Cirugía vascular.
La gran mayoría de los encuestados (78%) asumió que se encontraba con dificultades moderadas o elevadas en la prescripción de iPCSK9 en sus centros hospitalarios. Este hecho es relevante dado que, cuanto menor es la dificultad, mayor es la prescripción de iPCSK9 y viceversa, la mayor prescripción permite mejorar los requerimientos administrativos para el médico. Esta dificultad fue independiente del nivel de hospital, de la especialidad del prescriptor, del tipo de pacientes atendidos o de la existencia de una Unidad de Lípidos en el centro. Por otro lado, los médicos que describieron mayor facilidad de prescripción referían que en su hospital no existía comisión de aprobación del fármaco, podían recetarlos en lapsos más amplios, no se vigilaba tan estrechamente si estaban siendo cumplidores con el resto de hipolipidemiantes y seguían con más frecuencia las recomendaciones de prescripción de la SEA. En definitiva, de los datos obtenidos parece desprenderse que la prescripción de iPCSK9 es mayor si el hospital dispone de una Unidad de Lípidos (fundamentalmente porque se atiende a un volumen superior de pacientes con HF y probablemente existe mayor sensibilización sobre la relevancia de la dislipidemia) y si no dispone de comisión específica de control (lo que se facilita la prescripción).
Debido al tamaño muestral, no es posible una aproximación estadística detallada de la diferencias entre distintas CC. AA. Aunque dado que la distribución de pacientes con HF es de esperar que sea similar a lo largo del territorio nacional, la presencia de unidades especializadas parece un factor determinante en la detección de una mayor proporción de pacientes con HF y una utilización más adecuada del tratamiento hipolipidemiante intensivo que estos pacientes requieren.
Las restricciones de prescripción también fueron apuntadas como un condicionante de la prescripción. Un 75% de los especialistas opinaba que los criterios del IPT estaban desactualizados en el momento de la encuesta, pues no incorporaban la información clave de los estudios más relevantes con la evaluación del efecto protector cardiovascular de los iPCSK9. De hecho, el IPT servía como documento de referencia único en un 25% de los encuestados. Adicionalmente, algunas CC. AA. establecían criterios más restrictivos que los propios del IPT. Las nuevas evidencias han dado pie a que la agencia de medicamentos europea aprobara en 2018 y en 2019 una extensión de las indicaciones para evolocumab16 y alirocumab17, respectivamente, incluyendo la indicación de reducción de riesgo vascular en adultos con enfermedad aterosclerosa establecida. En el mismo sentido, las guías europeas ESC/EAS 2019 aumentaron de un nivel IIB a un nivel IA la recomendación de indicación de los IPCSK9 en pacientes de muy alto riesgo4. Recientemente, el Ministerio de Sanidad ha actualizado los IPT de ambos fármacos18,19. El Ministerio de Sanidad recoge extensamente las recomendaciones de la SEA para el uso de iPCSK9 incluyendo las consideraciones de estratificación de riesgo según el riesgo absoluto y los niveles de C-LDL, que justificarían el uso de iPCSK9 en función del máximo beneficio. Paradójicamente, el IPT actualizado mantiene inalteradas las condiciones aprobadas de financiación: pacientes con HFHe o en prevención secundaria en los que persiste c-LDL> 100mg/dl a pesar del uso de la dosis más alta de estatina tolerada. El análisis detallado de los principales subgrupos de los estudios FOURIER y ODYSSEY OUTCOMES muestra que existen pacientes con un riesgo absoluto muy elevado en los que el tratamiento con iPCSK9 puede estar justificado con niveles de c-LDL inferiores a 100mg/dl, pues presentan un NNT razonablemente bajo (NNT<25 a 5 años) pero que están excluidos de la financiación en la interpretación restrictiva de los IPT. Desde un punto de vista clínico, pero también de coste-eficacia, la financiación de algunos de estos grupos de pacientes debería ser reconsiderada.
Aparte de estos documentos oficiales, el 18% de los participantes reconoce emplear las recomendaciones de la SEA como principal referente de sociedad científica española para la toma de sus decisiones clínicas. El menor seguimiento de las recomendaciones de la SEC puede estar justificado por la mayor proporción de especialistas en Medicina Interna entre los encuestados y por su fecha de publicación (más tardía).
En este sentido, casi la totalidad de los participantes coincidió en que la prescripción de iPCSK9 debe tener en consideración el NNT para evitar un evento cardiovascular.
ConclusionesEl uso de iPCSK9 en España muestra un perfil muy heterogéneo en distintas CC. AA. La prescripción de iPCSK9 presenta limitaciones importantes desde el punto de vista administrativo y por la restricción de la prescripción. En general, el uso de iPCSK9 está más extendido en los hospitales y las CC. AA. que cuentan con unidades de Lípidos de la SEA, probablemente en relación con un mayor reconocimiento y mejor seguimiento de los pacientes con HF. Una mayor difusión de las recomendaciones de la SEA puede contribuir a mejorar el uso adecuado de los IPCSK9. La actualización del IPT de los iPCSK9 es un avance en el uso racional de estos fármacos, pero no ha alcanzado a incorporar en los criterios de financiación los criterios de coste-eficacia y NNT reducido de algunos grupos de pacientes con riesgo vascular absoluto especialmente elevado.
FinanciaciónEste proyecto ha contado con soporte financiero de AMGEN.
Conflicto de interesesEl Dr. Guijarro declara haber recibido soporte de Amgen para el presente proyecto; y honorarios por consultas y presentaciones de Amgen, Sanofi, Ferrer, Rubió y Daichi-Sankyo.
El Dr. Civeira declara haber recibido soporte de Amgen para el presente proyecto; honorarios como ponente y miembro de advisory boards de Amgen y Sanofi.
El Dr. López-Miranda declara haber recibido honorarios por consultas y presentaciones de Amgen, Sanofi, Laboratorios Ferrer y Laboratorios Esteve; soporte para atender reuniones de Amgen, Sanofi y Laboratorios Ferrer; y ha participado en Advisory Boards de Amgen y Sanofi.
El Dr. Masana declara haber recibido honorarios por consultas y presentaciones de Amgen, Daiichi, Amarin, Sanofi, Novartis, Amryt, Servier y Milan.
El Dr. Mostaza declara haber recibido soporte de Amgen para el presente proyecto; y honorarios por consultas y presentaciones de Amgen, Sanofi, Novartis y Daichi-Sankyo.
El Dr. Pedro-Botet declara haber recibido honorarios como ponente de MSD, Amgen, Daiichi Sankyo y Sanofi; honorarios como testimonio de experto de Amgen.
El Dr. Pintó declara haber recibido soporte de Amgen para el presente proyecto; becas o contratos de Ciber-ISCIII y FIS; honorarios como consultor o ponente de Almirall, Laboratiorios Rubió, Amgen, Akcea, Mylan-Viatris, Sanofi, Servier, Sobi y Ferrer; honorarios como miebro de Advisory Boards de Pfizer, Amgen, Laboratorios Rubió, Sanofi y Ferrer.
El Dr. Valdivieso declara haber recibido soporte de Amgen para el presente proyecto; y honorarios por consultas y presentacions de Amgen, Sanofi, Novartis, AMARIN, Akcea, Ferrer y Daichi-Sankyo.
Los autores agradecen la contribución de los expertos que completaron la encuesta en los diferentes talleres regionales.
Dra. Marisa Abinzano, Dra. Mar Alameda, Dra. Belén Alemany, Dra. Fátima Almagro, Dra. Núria Alonso, Dr. Luis Miguel Álvarez, Dr. Raimundo Andrés, Dra. Rosa Argüeso, Dra. Diana Ariadel, Dr. Sergio Arnedo, Dra. Miren Arteaga, Dra. Erika Ascuña, Dr. Ángel Asenjo, Dr. José Carlos Baena, Dr. Néstor Báez.
Dra. Cristina Baldeón, Dr. Ángel Ballesteros, Dr. Diego Bellido, Dra. Elda Besada, Dr. Benito Blanco, Dra. Irene Bonig, Dra. María Bonilla, Dr. Miguel Ángel Brito, Dr. Alejandro Caballero, Dr. José Manuel Cabezas.
Dr. Jesús Cantero, Dra. Marta Casañas, Dr. Miguel Castro, Dra. Susana Clemos, Dr. Arturo Corbatón, Dr. Miguel Ángel Corrales, Dra. Sandra de la Roz, Dra. Alejandra de Miguel, Dr. José Antonio Díaz, Dr. Ignacio Díez, Dr. Carlos Dorta, Dr. Valeriu Epureanu, Dra. Verónica Escudero, Dra. Margarita Esteban, Dra. Aida Fernández, Dra. Esther Fernández, Dr. José María Fernández, Dr. Jordi Ferri, Dra. Maria Fullana, Dra. Esperança Garcés, Dr. Antonio García, Dr. Bernardo García, Dra. Iluminada García, Dr. Jaime García, Dra. Lourdes García, Dr. Pablo García, Dra. Rocío García, Dr. Rogelio García, Dr. Juan Girbés, Dra. Ángela Gómez, Dr. Gonzalo Gómez, Dra. Marta Gómez, Dra. Blanca González, Dra. Esther González, Dr. José Manuel González, Dr. Juan González, Dra. Pilar González, Dr. Jordi Guerrero, Dra. Maite Guimón, Dr. Ramón Guitart, Dra. Liliana Gutiérrez, Dr. Juan José Guzmán, Dr. Luis Irigoyen, Dr. Sergio Jansen, Dra. Ana Isabel Jiménez, Dr. Manuel Jiménez, Dra. Cristina Ligorria, Dr. Cesar López, Dr. José Antonio López, Dr. Manuel Macía, Dra. María Marqués, Dr. Jorge Marrero, Dr. David Martí, Dr. Guillermo Martín, Dr. Ignacio Martín, Dra. Mercedes Martín, Dr. Miguel Martín, Dra. Iratxe Martinez, Dr. Ceferino Martínez, Dr. Fernando Martínez, Dr. Juan Carlos Martínez-Acitores, Dra. Laia Matas, Dra. Marta Mauri, Dr. Juan Diego Mediavilla, Dra. Araceli Menéndez, Dr. Javier Mora, Dr. Francisco Morales, Dra. Miriam Moreno, Dr. Carlos Morillas, Dr. Daniel Mosquera, Dra. Isabel Muinelo, Dra. Nuria Muñoz, Dr. Juan Navarro, Dra. Josefina Olivares, Dra. Evelyn Ortiz, Dr. Raúl Parra, Dr. Juan Blas Pérez, Dra. Leire Pérez, Dra. Rosa Pérez, Dr. Jaume Pons, Dra. Montse Prados, Dra. Inés Prieto, Dra. Nuria Puente, Dr. José Puzo, Dra. Marta Robledo, Dr. Antonio Robles, Dra. María Rosario Robles, Dr. Antonio Rodriguez, Dra. Gemma Rodríguez, Dra. Patricia Rodríguez, Dra. Belén Roig, Dr. Joan Rosal, Dr. Pedro Jesús Rozas, Dr. Eloy Rueda, Dra. María Pilar Sáez, Dr. Ramón Salcedo, Dra. María Isabel Salgado, Dra. Zaida Salmón, Dr. Justo Sánchez, Dra. Rosa María Sánchez, Dr. Carlos Santiago, Dr. Alfons Segarra, Dr. Ignacio Segura, Dr. Ángel Sevillano, Dra. Cristina Sevillano, Dra. Cristina Soler, Dra. Carmen Suárez, Dra. Lorena Suárez, Dr. Manuel Suárez, Dr. Christian Teijo, Dr. Raimundo Tirado, Dr. Joan Torres, Dr. Ferran Trías, Dr. Juan Ramón Urgeles, Dra. Nuria Valdés, Dr. José María Vaquero, Dr. Luis Vigil, Dra. Irama Villar y Dr. Alberto Zamora.
El Proyecto Efecto Mariposa es un trabajo de la Sociedad Española de Arterioesclerosis (SEA) y ha contado con la colaboración de AMGEN (Beatriz Cuende y Santiago Villamayor), a quien los autores agradecen su apoyo continuo. A GOC Health Consulting (Natalia Framis y Annalisa Pérez) por su apoyo y colaboración en asesoría metodológica y redacción de este manuscrito.
Agustín Blanco, Ángel Brea, José Luis Díaz, Jacinto Fernández, José Luis Hernández, Gabriel Inclán, Carlos Lahoz, Joan Lima, Amparo Marco, José Alfredo Martín, Luis Masmiquel, José Pablo Miramontes, Ovidio Muñiz, Núria Plana, julio Sánchez, Juanjo Tamarit, Francisco Villazón.