Determinar en la población adulta las tasas de prevalencia brutas y ajustadas por edad y sexo de hipertrigliceridemia (HTG) y valorar su asociación con factores de riesgo cardiovascular, enfermedad renal crónica y enfermedades cardiovasculares y cardiometabólicas.
MétodosEstudio observacional transversal realizado en Atención Primaria, con 6.588 sujetos de estudio adultos, seleccionados aleatoriamente con base poblacional. Los pacientes tenían HTG si la concentración de triglicéridos era≥150mg/dL (≥1,7mmol/L) o estaban en tratamiento hipolipidemiante para reducir los triglicéridos. Se valoraron las asociaciones mediante análisis univariado y multivariante, y se determinaron las prevalencias brutas y ajustadas por edad y sexo.
ResultadosLas medias aritméticas y geométricas de las concentraciones de triglicéridos fueron respectivamente 120,5 y 104,2mg/dL en la población global, 135,7 y 116,0mg/dL en hombres, y 108,6 y 95,7mg/dL en mujeres. Las prevalencias brutas de HTG fueron 29,6% en población global, 36,9% en hombres y 23,8% en mujeres. Las prevalencias ajustadas por edad y sexo de HTG fueron 27,0% en población global, 34,6% en hombres y 21,4% en mujeres. Las variables independientes que más se asociaban con la HTG fueron hipercolesterolemia (OR: 4,6), c-HDL bajo (OR: 4,1), esteatosis hepática (OR: 2,8), diabetes (OR: 2,0) y obesidad (OR: 1,9).
ConclusionesLas medias de triglicéridos y las prevalencias de HTG se encuentran intermedias entre las de otros estudios nacionales e internacionales. La quinta parte de la población adulta femenina y más de un tercio de la masculina presentaba HTG. Los factores independientes asociados con HTG fueron hipercolesterolemia y c-HDL bajo, y las variables cardiometabólicas diabetes, esteatosis hepática y obesidad.
To determine in the adult population the crude and the sex- and age-adjusted prevalence rates of hypertriglyceridaemia (HTG) and to assess its association with cardiovascular risk factors, chronic kidney disease, cardiovascular and cardiometabolic diseases.
MethodsCross-sectional observational study conducted in Primary Care, with 6,588 adult study subjects, randomly selected on base-population. Patients had HTG if the triglyceride level was≥150mg/dL (≥1.7mmol/L), or were on lipid-lowering therapy to lower triglyceride. Associations were assessed by univariate and multivariate analysis, and crude and sex- and age-adjusted prevalence rates were determined.
ResultsThe arithmetic and geometric means of triglyceride levels were respectively 120.5 and 104.2mg/dL in global population, 135.7 and 116.0mg/dL in men, and 108.6 and 95.7mg/dL in women. The crude HTG prevalence rates were 29.6% in global population, 36.9% in men and 23.8% in women. The sex- and age-adjusted HTG prevalence rates were 27.0% in global population, 34.6% in men and 21.4% in women. The independent variables that were most associated with HTG were hypercholesterolemia (OR: 4.6), low HDL-C (OR: 4.1), hepatic steatosis (OR: 2.8), diabetes (OR: 2.0), and obesity (OR: 1.9).
ConclusionsThe means of triglyceride levels and HTG prevalence rates are intermediate between those of other national and international studies. A fifth of the female adult population and more than a third of the male population had HTG. The independent factors associated with HTG were hypercholesterolemia and low HDL-C, and the cardiometabolic variables diabetes, hepatic steatosis and obesity.
La importancia de la hipertrigliceridemia (HTG) se justifica por su elevada prevalencia y por su relevancia clínica al asociarse con un aumento del riesgo de la enfermedad cardiovascular arteriosclerótica (ECVA). El incremento de la prevalencia de HTG en las últimas décadas ha sido similar al de la diabetes mellitus (DM) tipo 2 y la obesidad1.
La mayoría de los triglicéridos (TG) circulantes son transportados por las lipoproteínas ricas en TG, que incluyen quilomicrones, lipoproteínas de muy baja densidad y sus remanentes. La medición de lípidos y lipoproteínas se usa para estimar el riesgo cardiovascular (RCV) y ayudar al manejo terapéutico de las enfermedades cardiovasculares. Las concentraciones de TG superiores a 150mg/dL indican un RCV más elevado y obligan a buscar otros factores de riesgo cardiovascular (FRCV)2–4.
Durante las últimas décadas, la cardiopatía isquémica y las enfermedades cerebrovasculares continúan siendo las primeras 2 causas de mortalidad en España5. Existen estudios epidemiológicos que muestran una correlación entre la HTG y la morbimortalidad cardiovascular2,6,7. Los sujetos con concentraciones plasmáticas de colesterol de baja densidad (c-LDL) similares pueden tener distinto riesgo de ECVA dependiendo de sus concentraciones de TG, de forma que los individuos con HTG tienen mayor RCV8.
La HTG se asocia frecuentemente con concentraciones bajas de colesterol unido a lipoproteínas de alta densidad (c-HDL) y con una mayor concentración de partículas de c-LDL, caracterizadas por ser pequeñas y densas. Esta asociación, conocida como dislipidemia aterogénica, aumenta el riesgo de ECVA3. Las determinaciones de TG y c-HDL son necesarias para estimar con mayor precisión el RCV, sobre todo en pacientes con DM, síndrome metabólico (SM) o enfermedad renal crónica (ERC), en los que existe una mayor concentración de lipoproteínas aterogénicas que contienen apolipoproteína B (ApoB)4. La mayor concentración de partículas de c-LDL pequeñas y densas asociada a la HTG se puede revertir al disminuir la concentración de TG con tratamiento farmacológico9.
Aunque la HTG se asocia con un mayor riesgo de ECVA, el ajuste por el c-HDL atenúa esta relación8,10. La evidencia científica ha confirmado que la retención dentro del endotelio arterial del c-LDL y de otras partículas plasmáticas que contienen ApoB son las causantes de la formación de la ECVA, cuya concentración se asocia al colesterol no unido a lipoproteínas de alta densidad (c-no-HDL)11, y que puede ser incluso más efectivo que el c-LDL para la predicción de ECVA cuando existe HTG12. El conjunto de lipoproteínas ricas en TG y sus remanentes está asociado con un riesgo de ECVA, pero está más determinado por la concentración de partículas que contienen ApoB que por el contenido de TG2,13,14.
Los estudios de prevalencia de los FRCV son necesarios para mejorar la prevención de la ECVA, planificar los recursos de salud, y monitorizar y evaluar las estrategias establecidas en el Plan de acción mundial para la prevención y el control de las enfermedades no transmisibles15. La HTG severa (TG>885mg/dL) es poco frecuente y está más asociada al aumento del riesgo de pancreatitis16–19. Sin embargo, la prevalencia de la HTG leve a moderada (TG entre 150 y 885mg/dL) supera el 10% de la población adulta, con gran variabilidad entre países10,20,21.
El presente estudio pretende determinar en la población adulta las tasas de prevalencia brutas y ajustadas por edad y sexo de HTG en el ámbito de Atención Primaria, y evaluar la asociación de la HTG con FRCV, ERC y enfermedades cardiovasculares y metabólicas.
Material y métodosEl estudio SIMETAP-HTG forma parte del proyecto SIMETAP, aprobado por la Comisión de Investigación de la Gerencia de Atención Primaria del Servicio de Salud de la Comunidad de Madrid (SERMAS). El presente estudio es una investigación observacional transversal, realizada por 121 médicos de familia interesados en participar en el proyecto de investigación SIMETAP, cuyo objetivo era valorar las prevalencias de los FRCV, SM y enfermedades cardiovasculares o metabólicas relacionadas. Los médicos desempeñaban su actividad laboral en 64 centros de Atención Primaria dependientes del SERMAS (25% de los centros de salud del SERMAS). Los médicos participantes fueron seleccionados competitivamente hasta conseguir el tamaño muestral necesario. El material y los métodos (diseño, muestreo, selección, criterios de inclusión y exclusión de los sujetos del estudio, recogida de datos y análisis estadístico) del estudio SIMETAP se han detallado previamente en esta revista22. La población de estudio se obtuvo mediante una muestra aleatoria simple de la población mayor de 18 años asignada a los médicos de Atención Primaria del SERMAS que participaban en el estudio. Por protocolo de estudio, se obtuvo el consentimiento informado de todos los participantes, y se excluyeron aquellos de los que no se tenía información de las variables bioquímicas, y los pacientes terminales, institucionalizados, con deterioro cognitivo, así como las mujeres en periodo de gestación. La muestra final fue 10.084 sujetos de estudio, cuya tasa de respuesta fue del 65,8%.
El análisis estadístico se realizó utilizando el programa Statistical Package for the Social Sciences (IBM® SPSS® Statistics). Se determinaron la media y la desviación estándar (DE) para el análisis de las variables continuas. Se determinaron el rango, la mediana y el rango intercuartílico (percentil 25; percentil 75) de la variable edad, y la media aritmética (DE), mediana y media geométrica de la variable TG. Las variables cualitativas se analizaron mediante tasas de prevalencia y porcentajes en cada categoría, presentadas con límites inferior y superior del intervalo de confianza del 95% (IC95%). Las prevalencias se determinaron como tasas brutas y tasas ajustadas por edad y sexo, estandarizadas con la población española mediante método directo23. Las distribuciones por edad y sexo de la población española de enero de 2015 se obtuvieron de la base de datos del Instituto Nacional de Estadística24. Se decidió realizar el ajuste de tasas según la población española en vez de la población de la Comunidad de Madrid, porque no existían diferencias significativas en los resultados de las tasas de prevalencia ajustadas entre ambas poblaciones y para facilitar la comparación de resultados con otras poblaciones.
Las comparaciones de las variables continuas se realizaron mediante la prueba t-Student o el análisis de varianza. El análisis de las variables categóricas se realizó mediante la prueba de chi-cuadrado. Las odds ratios (OR) se determinaron con IC95%. Todas las pruebas se consideraron estadísticamente significativas si el valor de p de 2 colas era inferior a 0,05. Se utilizó el análisis multivariante de regresión logística con el método introducir para evaluar el efecto sobre la variable dependiente (HTG) de aquellas variables independientes (FRCV y comorbilidades) cuyo análisis univariado realizado previamente hubiera mostrado asociación estadísticamente significativa con la variable dependiente, excepto las variables edad y sexo, por estar fuertemente relacionadas con otras variables cardiovasculares o metabólicas. Las variables CUN-BAE25,26, SM, dislipidemia aterogénica, ECVA y ERC no se introdujeron en el análisis multivariante por ser parámetros complejos que contienen variables ya incluidas en el análisis.
En el presente estudio se consideraron las definiciones y criterios de las variables indicadas previamente en esta revista22. También se consideró que los sujetos de estudio padecían los síndromes o enfermedades analizadas si sus respectivos diagnósticos o sus códigos relacionados de la Clasificación Internacional de Atención Primaria 2.a edición27 o de la Clasificación Internacional de Enfermedades 9.a revisión, Modificación Clínica28, estaban registrados en sus historias clínicas. A efectos del presente estudio, se consideraron específicamente los siguientes criterios:
- -
Obesidad abdominal o central: perímetro de cintura≥102cm en hombres o≥88cm en mujeres29.
- -
Índice de masa corporal (IMC)30: peso (kg)/altura (m)2. Sobrepeso: IMC 25,0-29,9kg/m2. Obesidad: IMC≥30kg/m2.
- -
Índice cintura-talla aumentado31: perímetro de cintura (cm)/talla (cm)≥0,6.
- -
Adiposidad o índice de grasa corporal determinado mediante la fórmula CUN-BAE (Clínica Universitaria de Navarra-Body Adiposity Estimator)25,26: sexo masculino (%)=−44,988+(0,503×edad)+(3,172×IMC)−(0,026×IMC2)−(0,02×IMC×edad)+(0,00021×IMC2×edad); sexo femenino (%)=−44,988+(0,503×edad)+10,689+(3,353×IMC)−(0,031×IMC2)−(0,02×IMC×edad)+(0,00021×IMC2×edad). CUN-BAE-sobrepeso: 20-25% (hombres); 30-35% (mujeres); CUN-BAE-obesidad:>25% (hombres);>35% (mujeres).
- -
Hipercolesterolemia32 (Clasificación Internacional de Atención Primaria 2.a edición: T93. Clasificación Internacional de Enfermedades 9.a revisión, Modificación Clínica: 272.0; 272.2; 272.4): concentración sérica de colesterol total (CT)>200mg/dL, o si el paciente estaba tomando fármacos para reducir el colesterol.
- -
HTG32 (Clasificación Internacional de Enfermedades 9.a revisión, Modificación Clínica: 272.1; 272.3): concentración sérica de TG≥150mg/dL, o si el paciente estaba tomando fármacos para reducir los TG.
- -
c-HDL bajo33: concentración sérica<40mg/dL (hombres) o<50mg/dL (mujeres).
- -
c-no-HDL4: diferencia entre las concentraciones séricas de CT y c-HDL.
- -
c-LDL4: fórmula de Friedewald c-LDL=CT−c-HDL−TG/5 (mg/dL). No determinado si TG≥400mg/dL.
- -
Colesterol unido a lipoproteínas de muy baja densidad y remanentes de lipoproteínas ricas en TG: CT−c-HDL−c-LDL. No determinado si TG≥400mg/dL.
- -
Dislipidemia aterogénica33: HTG con c-HDL bajo.
- -
Índice Castelli-I34: CT/c-HDL.
- -
Índice Castelli-II34: c-LDL/c-HDL.
- -
Coeficiente aterogénico: c-no-HDL/c-HDL.
- -
Índice TG/c-HDL.
- -
Índice aterogénico de plasma35: log (TG/c-HDL).
- -
Índice TG y glucosa36: Ln [TG (mg/dL)×GPA (mg/dL)/2]
- -
Albuminuria37: cociente albúmina-creatinina≥30mg/g.
- -
Tasa de filtrado glomerular (FGe) bajo37:<60mL/min/1,73m2 estimado según Chronic Kidney Disease EPIdemiology collaboration.
- -
ERC37: FGe bajo y/o albuminuria.
- -
SM: criterios del consenso 2009 IDF/NHLBI/AHA/WHF/IAS/IASO29.
- -
ECVA: incluye enfermedad coronaria, ictus y enfermedad arterial periférica. La enfermedad coronaria incluye cardiopatía isquémica, infarto agudo de miocardio previo, síndromes coronarios agudos, revascularización coronaria y otros procedimientos de revascularización arterial. Ictus: incluye accidente cerebrovascular, isquemia cerebral o hemorragias intracraneales y ataque isquémico transitorio. Enfermedad arterial periférica: incluye claudicación intermitente o un índice tobillo-brazo≤0,9.
- -
RCV: valoración según las recomendaciones de las Guías Europeas38, mediante los sistemas Systematic Coronary Risk Estimation38 y Systematic Coronary Risk Estimation O.P.39. RCV extremo40: pacientes con ECVA y DM o ERC.
Para comparar las tasas de prevalencia de HTG determinadas en el presente estudio, se realizó una búsqueda bibliográfica en PubMed, Medline, Embase, Google Scholar y Web of Science de los principales estudios publicados entre 2005 y 2015.
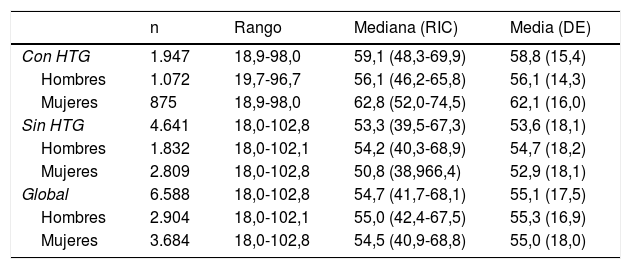
ResultadosEl 55,9% (IC95%: 54,7-57,1) de la población de estudio eran mujeres. La diferencia de las medias de edad entre hombres y mujeres (0,3 años) no era significativa. La diferencia de las medias de edad (5,2 años) entre las poblaciones con y sin HTG era significativa (p<0,001). En la población con HTG, la proporción de mujeres fue del 44,9% (IC95%: 42,7-47,2), siendo significativa (p<0,001) la diferencia de las medias de edad (6,0 años) entre hombres y mujeres. En la población sin HTG, la proporción de mujeres fue del 60,5% (IC95%: 59,1-61,9), siendo significativa (p<0,001) la diferencia de las medias de edad (1,8 años) entre hombres y mujeres (tabla 1).
Descripción de la edad en las poblaciones de estudio
| n | Rango | Mediana (RIC) | Media (DE) | |
|---|---|---|---|---|
| Con HTG | 1.947 | 18,9-98,0 | 59,1 (48,3-69,9) | 58,8 (15,4) |
| Hombres | 1.072 | 19,7-96,7 | 56,1 (46,2-65,8) | 56,1 (14,3) |
| Mujeres | 875 | 18,9-98,0 | 62,8 (52,0-74,5) | 62,1 (16,0) |
| Sin HTG | 4.641 | 18,0-102,8 | 53,3 (39,5-67,3) | 53,6 (18,1) |
| Hombres | 1.832 | 18,0-102,1 | 54,2 (40,3-68,9) | 54,7 (18,2) |
| Mujeres | 2.809 | 18,0-102,8 | 50,8 (38,966,4) | 52,9 (18,1) |
| Global | 6.588 | 18,0-102,8 | 54,7 (41,7-68,1) | 55,1 (17,5) |
| Hombres | 2.904 | 18,0-102,1 | 55,0 (42,4-67,5) | 55,3 (16,9) |
| Mujeres | 3.684 | 18,0-102,8 | 54,5 (40,9-68,8) | 55,0 (18,0) |
DE: desviación estándar; HTG: hipertrigliceridemia; RIC: rango intercuartílico.
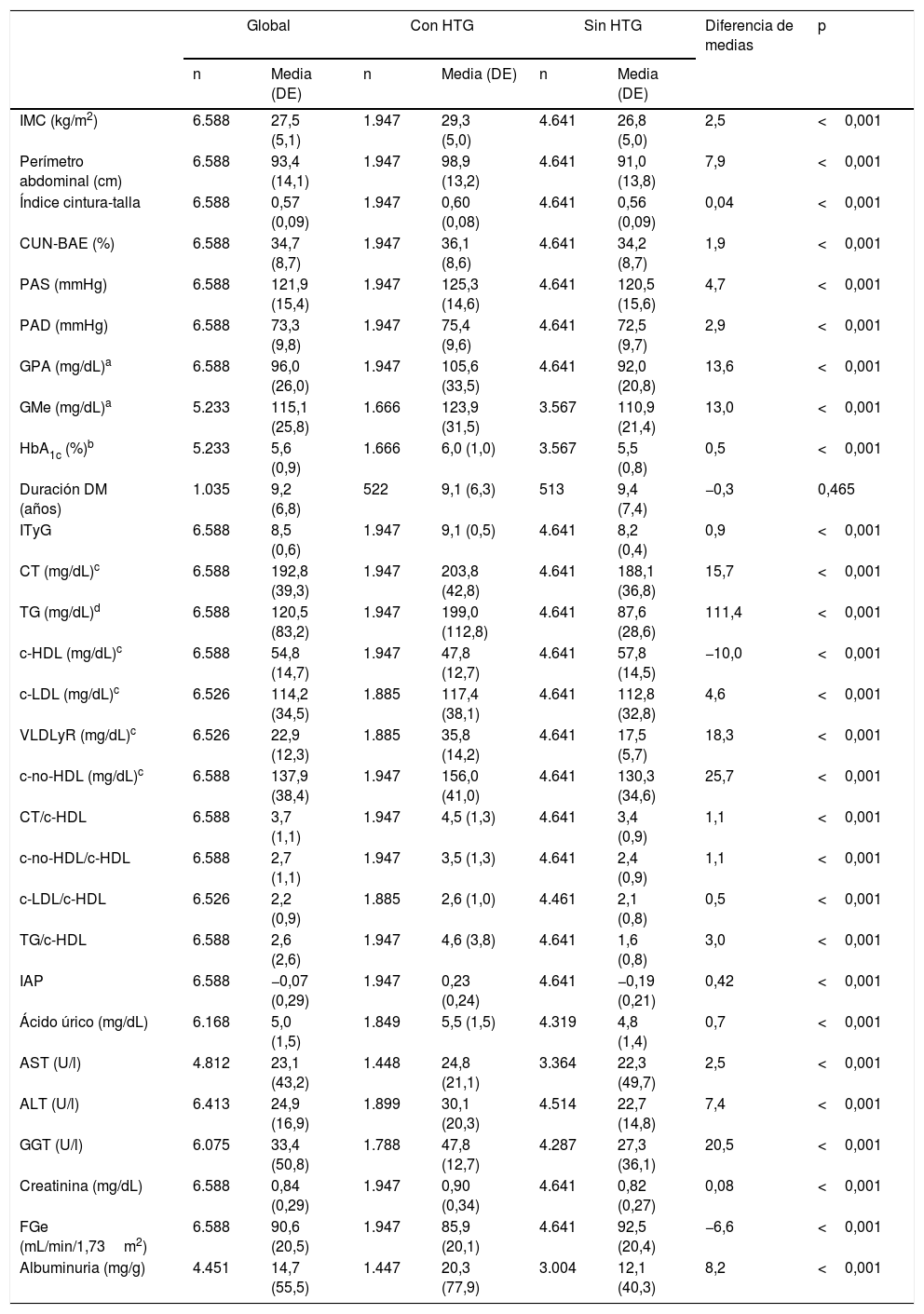
Las características clínicas y los perfiles lipídicos de las poblaciones de estudio global, con HTG y sin HTG, se muestran en la tabla 2. Todos los parámetros evaluados fueron significativamente mayores en la población con HTG, excepto el c-HDL y el FGe, que eran significativamente mayores en la población sin HTG. No había diferencia significativa en la media del tiempo de evolución de DM entre las poblaciones con y sin HTG (tabla 2).
Características clínicas de la población de estudio
| Global | Con HTG | Sin HTG | Diferencia de medias | p | ||||
|---|---|---|---|---|---|---|---|---|
| n | Media (DE) | n | Media (DE) | n | Media (DE) | |||
| IMC (kg/m2) | 6.588 | 27,5 (5,1) | 1.947 | 29,3 (5,0) | 4.641 | 26,8 (5,0) | 2,5 | <0,001 |
| Perímetro abdominal (cm) | 6.588 | 93,4 (14,1) | 1.947 | 98,9 (13,2) | 4.641 | 91,0 (13,8) | 7,9 | <0,001 |
| Índice cintura-talla | 6.588 | 0,57 (0,09) | 1.947 | 0,60 (0,08) | 4.641 | 0,56 (0,09) | 0,04 | <0,001 |
| CUN-BAE (%) | 6.588 | 34,7 (8,7) | 1.947 | 36,1 (8,6) | 4.641 | 34,2 (8,7) | 1,9 | <0,001 |
| PAS (mmHg) | 6.588 | 121,9 (15,4) | 1.947 | 125,3 (14,6) | 4.641 | 120,5 (15,6) | 4,7 | <0,001 |
| PAD (mmHg) | 6.588 | 73,3 (9,8) | 1.947 | 75,4 (9,6) | 4.641 | 72,5 (9,7) | 2,9 | <0,001 |
| GPA (mg/dL)a | 6.588 | 96,0 (26,0) | 1.947 | 105,6 (33,5) | 4.641 | 92,0 (20,8) | 13,6 | <0,001 |
| GMe (mg/dL)a | 5.233 | 115,1 (25,8) | 1.666 | 123,9 (31,5) | 3.567 | 110,9 (21,4) | 13,0 | <0,001 |
| HbA1c (%)b | 5.233 | 5,6 (0,9) | 1.666 | 6,0 (1,0) | 3.567 | 5,5 (0,8) | 0,5 | <0,001 |
| Duración DM (años) | 1.035 | 9,2 (6,8) | 522 | 9,1 (6,3) | 513 | 9,4 (7,4) | −0,3 | 0,465 |
| ITyG | 6.588 | 8,5 (0,6) | 1.947 | 9,1 (0,5) | 4.641 | 8,2 (0,4) | 0,9 | <0,001 |
| CT (mg/dL)c | 6.588 | 192,8 (39,3) | 1.947 | 203,8 (42,8) | 4.641 | 188,1 (36,8) | 15,7 | <0,001 |
| TG (mg/dL)d | 6.588 | 120,5 (83,2) | 1.947 | 199,0 (112,8) | 4.641 | 87,6 (28,6) | 111,4 | <0,001 |
| c-HDL (mg/dL)c | 6.588 | 54,8 (14,7) | 1.947 | 47,8 (12,7) | 4.641 | 57,8 (14,5) | −10,0 | <0,001 |
| c-LDL (mg/dL)c | 6.526 | 114,2 (34,5) | 1.885 | 117,4 (38,1) | 4.641 | 112,8 (32,8) | 4,6 | <0,001 |
| VLDLyR (mg/dL)c | 6.526 | 22,9 (12,3) | 1.885 | 35,8 (14,2) | 4.641 | 17,5 (5,7) | 18,3 | <0,001 |
| c-no-HDL (mg/dL)c | 6.588 | 137,9 (38,4) | 1.947 | 156,0 (41,0) | 4.641 | 130,3 (34,6) | 25,7 | <0,001 |
| CT/c-HDL | 6.588 | 3,7 (1,1) | 1.947 | 4,5 (1,3) | 4.641 | 3,4 (0,9) | 1,1 | <0,001 |
| c-no-HDL/c-HDL | 6.588 | 2,7 (1,1) | 1.947 | 3,5 (1,3) | 4.641 | 2,4 (0,9) | 1,1 | <0,001 |
| c-LDL/c-HDL | 6.526 | 2,2 (0,9) | 1.885 | 2,6 (1,0) | 4.461 | 2,1 (0,8) | 0,5 | <0,001 |
| TG/c-HDL | 6.588 | 2,6 (2,6) | 1.947 | 4,6 (3,8) | 4.641 | 1,6 (0,8) | 3,0 | <0,001 |
| IAP | 6.588 | −0,07 (0,29) | 1.947 | 0,23 (0,24) | 4.641 | −0,19 (0,21) | 0,42 | <0,001 |
| Ácido úrico (mg/dL) | 6.168 | 5,0 (1,5) | 1.849 | 5,5 (1,5) | 4.319 | 4,8 (1,4) | 0,7 | <0,001 |
| AST (U/l) | 4.812 | 23,1 (43,2) | 1.448 | 24,8 (21,1) | 3.364 | 22,3 (49,7) | 2,5 | <0,001 |
| ALT (U/l) | 6.413 | 24,9 (16,9) | 1.899 | 30,1 (20,3) | 4.514 | 22,7 (14,8) | 7,4 | <0,001 |
| GGT (U/l) | 6.075 | 33,4 (50,8) | 1.788 | 47,8 (12,7) | 4.287 | 27,3 (36,1) | 20,5 | <0,001 |
| Creatinina (mg/dL) | 6.588 | 0,84 (0,29) | 1.947 | 0,90 (0,34) | 4.641 | 0,82 (0,27) | 0,08 | <0,001 |
| FGe (mL/min/1,73m2) | 6.588 | 90,6 (20,5) | 1.947 | 85,9 (20,1) | 4.641 | 92,5 (20,4) | −6,6 | <0,001 |
| Albuminuria (mg/g) | 4.451 | 14,7 (55,5) | 1.447 | 20,3 (77,9) | 3.004 | 12,1 (40,3) | 8,2 | <0,001 |
ALT: alanina-aminotransferasa; AST: aspartato-aminotransferasa; c-HDL: colesterol unido a lipoproteínas de alta densidad; c-LDL: colesterol unido a lipoproteínas de baja densidad; c-no-HDL: colesterol no unido a lipoproteínas de alta densidad; CT: colesterol total; CUN-BAE: índice de grasa corporal (Clínica Universitaria de Navarra-Body Adiposity Estimator); DE: desviación estándar; DM: diabetes mellitus; FGe: tasa de filtrado glomerular estimado según CKD-EPI; GGT: gamma-glutamil transferasa; GMe: glucosa media estimada; GPA: glucosa plasmática en ayunas; HbA1c: hemoglobina glucosilada A1c; HTG: hipertrigliceridemia; IAP: índice aterogénico de plasma [log (TG/c-HDL)]; IMC: índice de masa corporal; ITyG: índice triglicéridos y glucosa; PAD: presión arterial diastólica; PAS: presión arterial sistólica; TG: triglicéridos; VLDLyR: colesterol unido a lipoproteínas de muy baja densidad y remanentes de lipoproteínas ricas en triglicéridos.
El 47,1% (IC95%: 44,9-49,3) de la población con HTG estaba con tratamiento farmacológico hipolipidemiante. El 63,9% (IC95%: 61,8-66,1) de la población con HTG tenía concentraciones de TG<200mg/dL y el 23,3% (IC95%: 21,4-25,1) tenía concentraciones de TG<150mg/dL.
En la población de estudio, la media (DE) de TG fue significativamente más alta (p<0,001) en hombres (135,7 [100,6] mg/dL) que en mujeres (108,6 [63,8] mg/dL). Las medias geométricas y las medianas de TG fueron respectivamente: 104,2 y 101mg/dL en la población global; 116,0 y 111mg/dL en la población masculina; y 95,7 y 93mg/dL en la femenina.
En la población con HTG, la media (DE) de TG fue significativamente más alta (p<0,001) en hombres (210,0 [131,6] mg/dL) que en mujeres (185,6 [82,4] mg/dL). Las medias geométricas y las medianas de TG fueron respectivamente: 180,6 y 176mg/dL en la población global; 187,8 y 182mg/dL en la población masculina; y 172,2 y 169mg/dL en la femenina.
En la población sin HTG, la media (DE) de TG fue significativamente más alta (p<0,001) en hombres (92,2,0 [28,3] mg/dL) que en mujeres (84,6,6 [28,3] mg/dL). Las medias geométricas y las medianas de TG fueron respectivamente: 82,7 y 85mg/dL en la población global; 87,6 y 92mg/dL en la población masculina; y 79,7 y 82mg/dL en la femenina.
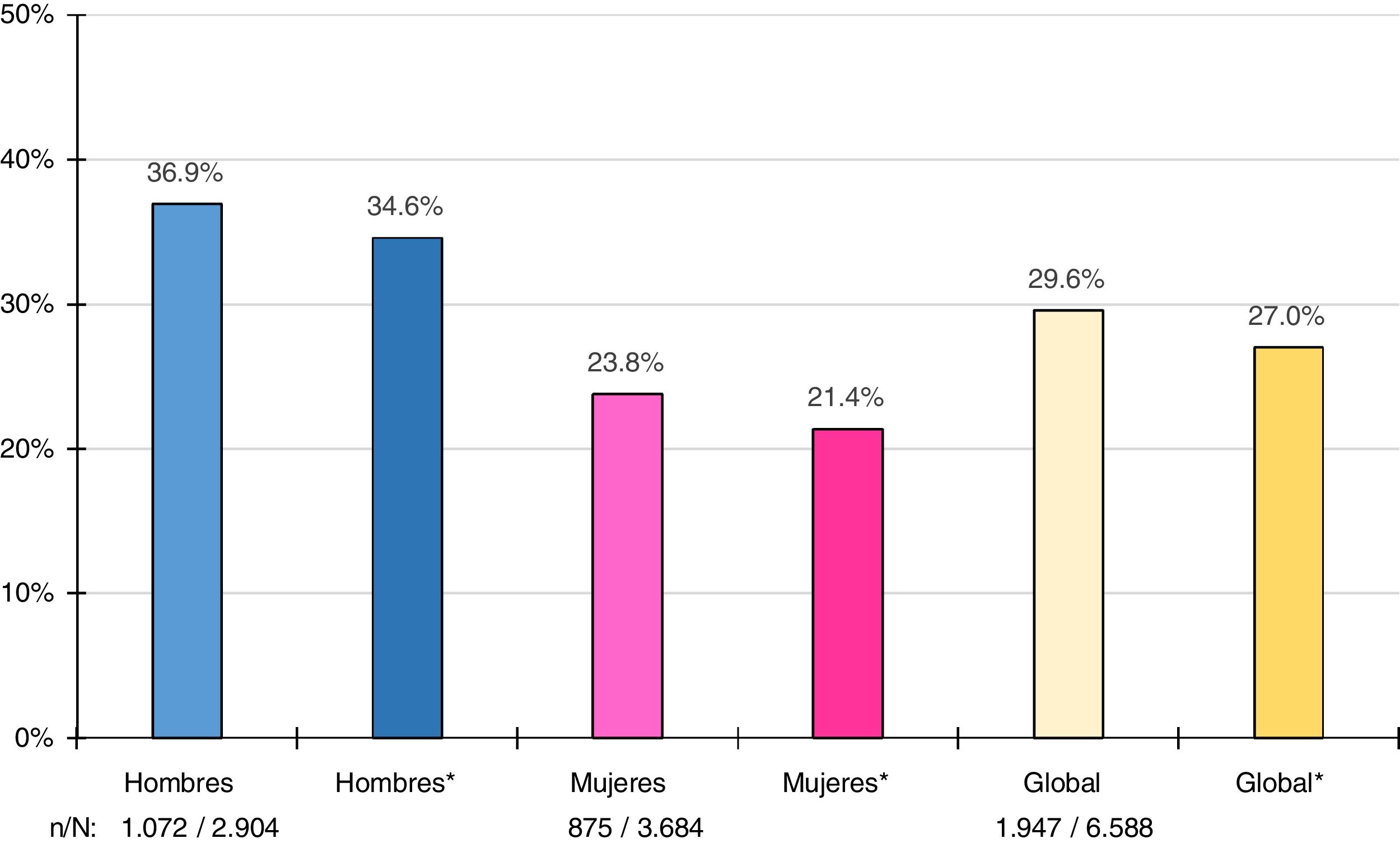
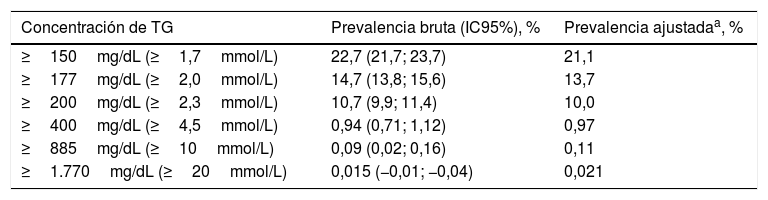
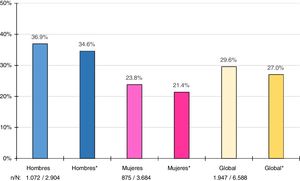
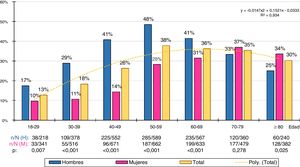
Las tasas de prevalencia brutas y ajustadas por edad y sexo de los distintos tipos de HTG se muestran en la tabla 3. La prevalencia bruta de HTG fue del 29,6% (IC95%: 28,4-30,7), siendo significativa (p<0,001) la diferencia entre hombres (36,9% [IC95%: 35,2-38,7]) y mujeres (23,8% [IC95%: 22,4-25,1]). Las tasas de prevalencia ajustadas por edad y sexo de HTG fueron ligeramente menores (fig. 1).
Tasas de prevalencia de hipertrigliceridemia en la población de estudio
| Concentración de TG | Prevalencia bruta (IC95%), % | Prevalencia ajustadaa, % |
|---|---|---|
| ≥150mg/dL (≥1,7mmol/L) | 22,7 (21,7; 23,7) | 21,1 |
| ≥177mg/dL (≥2,0mmol/L) | 14,7 (13,8; 15,6) | 13,7 |
| ≥200mg/dL (≥2,3mmol/L) | 10,7 (9,9; 11,4) | 10,0 |
| ≥400mg/dL (≥4,5mmol/L) | 0,94 (0,71; 1,12) | 0,97 |
| ≥885mg/dL (≥10mmol/L) | 0,09 (0,02; 0,16) | 0,11 |
| ≥1.770mg/dL (≥20mmol/L) | 0,015 (−0,01; −0,04) | 0,021 |
IC95%: límites inferior y superior del intervalo de confianza al 95%; TG: triglicéridos.
Prevalencia ajustada por edad y sexo a la población española 2015.
Fuente: Instituto Nacional de Estadística24.
Prevalencias brutas y ajustadas (asterisco) por edad y sexo a la población española del 2015 de hipertrigliceridemia en adultos. n: número de casos; N: tamaño muestral.
Fuente: Instituto Nacional de Estadística24.
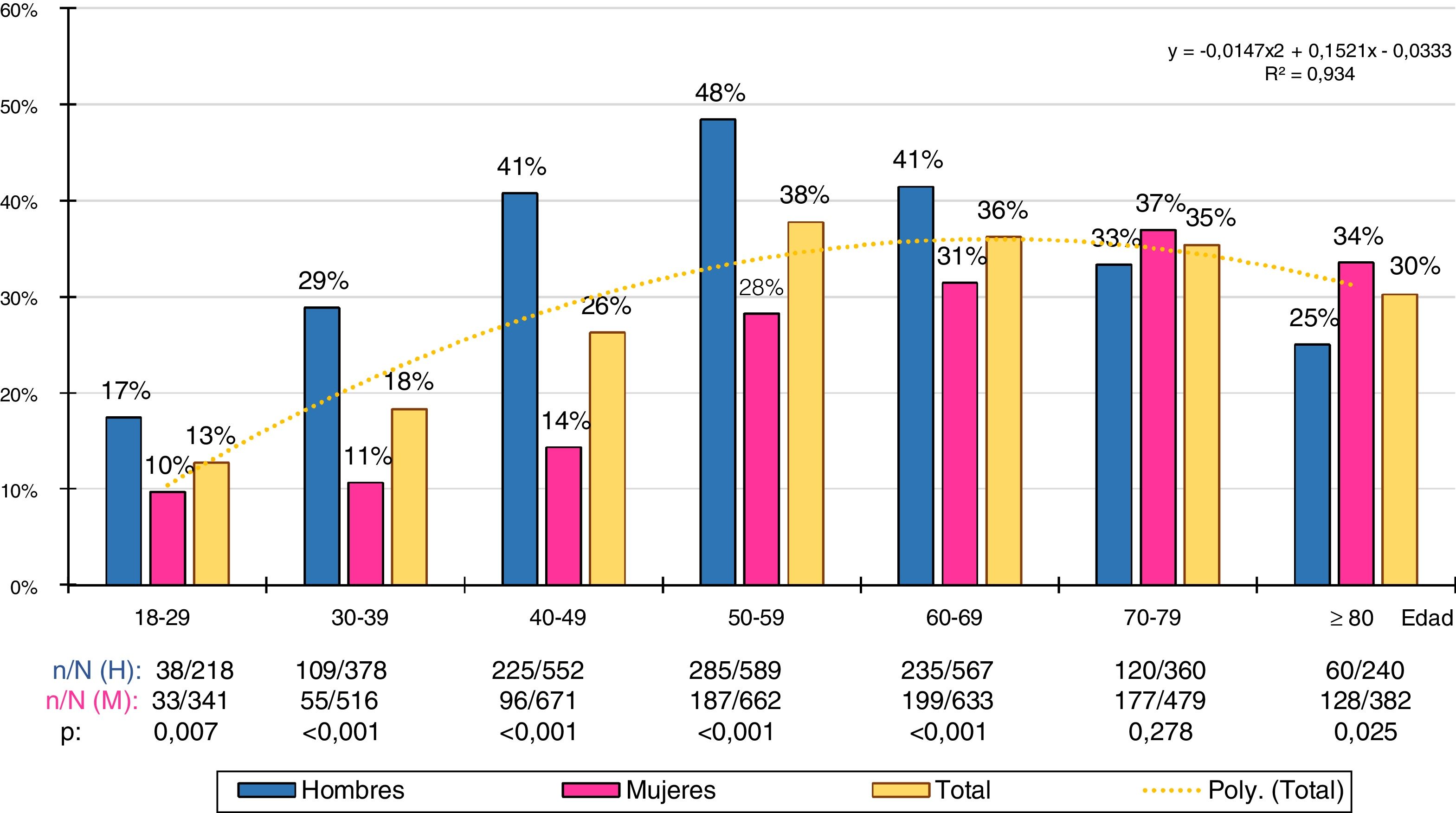
La distribución de las tasas de prevalencia de HTG por grupos etarios decenales se ajustaba (coeficiente de determinación R2=0,93) a la siguiente función polinómica: y=−0,0147x2+0,1521x−0,0333 (fig. 2). La prevalencia de HTG aumentaba continuamente con la edad, desde la tercera hasta la sexta década en el hombre y desde la tercera hasta la octava década en la mujer, descendiendo posteriormente. La población masculina tenía tasas de prevalencia de HTG significativamente mayores que la población femenina en todos los grupos etarios, excepto en el tramo 70-79 años, en el que la diferencia no era significativa, y en el tramo≥80 años, en el que la prevalencia de HTG era ligeramente mayor en la población femenina.
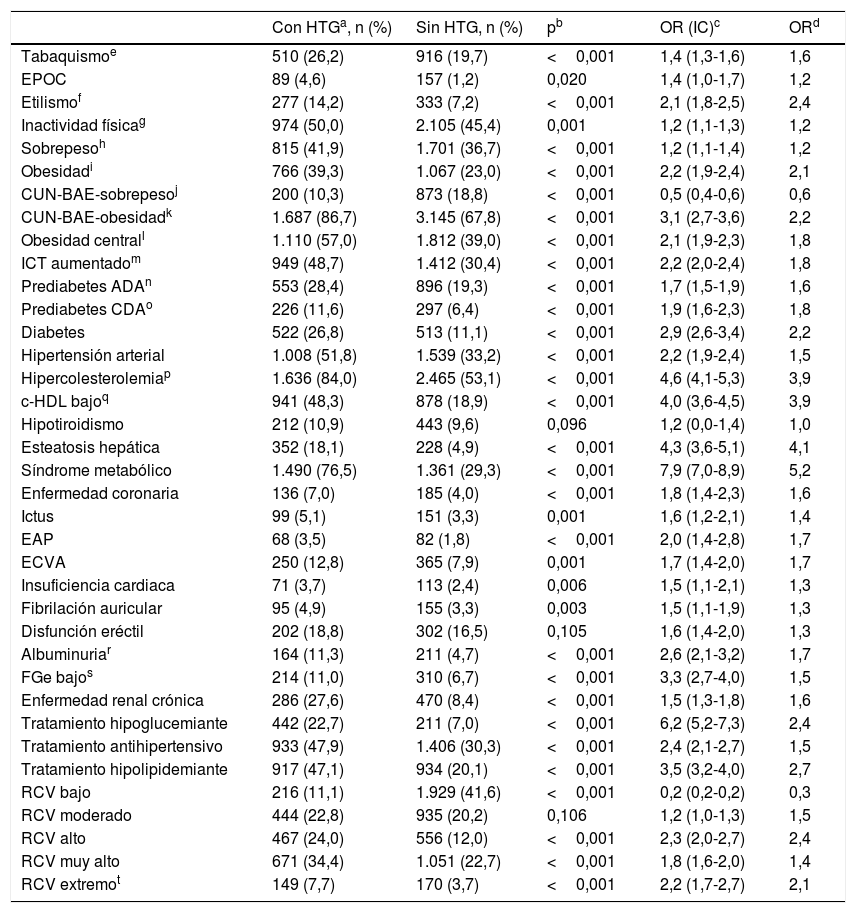
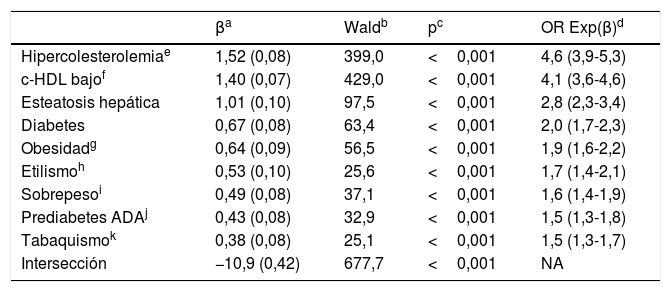
Las OR de las comorbilidades evaluadas entre las poblaciones con y sin HTG se muestran en la tabla 4. Todas las comorbilidades se asociaban significativamente con la HTG, excepto el hipotiroidismo y la disfunción eréctil. Las variables que mostraban una mayor asociación con la HTG fueron CUN-BAE25,26, DM, SM29, esteatosis hepática, hipercolesterolemia, c-HDL bajo, FGe bajo y albuminuria. Los tratamientos hipoglucemiante, hipolipidemiante y antihipertensivo, y los RCV alto, muy alto y extremo estaban más asociados con la población con HTG. El RCV bajo se asociaba significativamente más con la población sin HTG. El 42,1% (IC95%: 39,9-44,3%) de los pacientes con HTG tenían un RCV muy alto o extremo (OR: 2,0 [IC95% 1,8-2,3]). El resultado del análisis multivariante de los factores independientes asociados significativamente con HTG se muestra en la tabla 5.
Comorbilidad asociada en las poblaciones con y sin hipertrigliceridemia
| Con HTGa, n (%) | Sin HTG, n (%) | pb | OR (IC)c | ORd | |
|---|---|---|---|---|---|
| Tabaquismoe | 510 (26,2) | 916 (19,7) | <0,001 | 1,4 (1,3-1,6) | 1,6 |
| EPOC | 89 (4,6) | 157 (1,2) | 0,020 | 1,4 (1,0-1,7) | 1,2 |
| Etilismof | 277 (14,2) | 333 (7,2) | <0,001 | 2,1 (1,8-2,5) | 2,4 |
| Inactividad físicag | 974 (50,0) | 2.105 (45,4) | 0,001 | 1,2 (1,1-1,3) | 1,2 |
| Sobrepesoh | 815 (41,9) | 1.701 (36,7) | <0,001 | 1,2 (1,1-1,4) | 1,2 |
| Obesidadi | 766 (39,3) | 1.067 (23,0) | <0,001 | 2,2 (1,9-2,4) | 2,1 |
| CUN-BAE-sobrepesoj | 200 (10,3) | 873 (18,8) | <0,001 | 0,5 (0,4-0,6) | 0,6 |
| CUN-BAE-obesidadk | 1.687 (86,7) | 3.145 (67,8) | <0,001 | 3,1 (2,7-3,6) | 2,2 |
| Obesidad centrall | 1.110 (57,0) | 1.812 (39,0) | <0,001 | 2,1 (1,9-2,3) | 1,8 |
| ICT aumentadom | 949 (48,7) | 1.412 (30,4) | <0,001 | 2,2 (2,0-2,4) | 1,8 |
| Prediabetes ADAn | 553 (28,4) | 896 (19,3) | <0,001 | 1,7 (1,5-1,9) | 1,6 |
| Prediabetes CDAo | 226 (11,6) | 297 (6,4) | <0,001 | 1,9 (1,6-2,3) | 1,8 |
| Diabetes | 522 (26,8) | 513 (11,1) | <0,001 | 2,9 (2,6-3,4) | 2,2 |
| Hipertensión arterial | 1.008 (51,8) | 1.539 (33,2) | <0,001 | 2,2 (1,9-2,4) | 1,5 |
| Hipercolesterolemiap | 1.636 (84,0) | 2.465 (53,1) | <0,001 | 4,6 (4,1-5,3) | 3,9 |
| c-HDL bajoq | 941 (48,3) | 878 (18,9) | <0,001 | 4,0 (3,6-4,5) | 3,9 |
| Hipotiroidismo | 212 (10,9) | 443 (9,6) | 0,096 | 1,2 (0,0-1,4) | 1,0 |
| Esteatosis hepática | 352 (18,1) | 228 (4,9) | <0,001 | 4,3 (3,6-5,1) | 4,1 |
| Síndrome metabólico | 1.490 (76,5) | 1.361 (29,3) | <0,001 | 7,9 (7,0-8,9) | 5,2 |
| Enfermedad coronaria | 136 (7,0) | 185 (4,0) | <0,001 | 1,8 (1,4-2,3) | 1,6 |
| Ictus | 99 (5,1) | 151 (3,3) | 0,001 | 1,6 (1,2-2,1) | 1,4 |
| EAP | 68 (3,5) | 82 (1,8) | <0,001 | 2,0 (1,4-2,8) | 1,7 |
| ECVA | 250 (12,8) | 365 (7,9) | 0,001 | 1,7 (1,4-2,0) | 1,7 |
| Insuficiencia cardiaca | 71 (3,7) | 113 (2,4) | 0,006 | 1,5 (1,1-2,1) | 1,3 |
| Fibrilación auricular | 95 (4,9) | 155 (3,3) | 0,003 | 1,5 (1,1-1,9) | 1,3 |
| Disfunción eréctil | 202 (18,8) | 302 (16,5) | 0,105 | 1,6 (1,4-2,0) | 1,3 |
| Albuminuriar | 164 (11,3) | 211 (4,7) | <0,001 | 2,6 (2,1-3,2) | 1,7 |
| FGe bajos | 214 (11,0) | 310 (6,7) | <0,001 | 3,3 (2,7-4,0) | 1,5 |
| Enfermedad renal crónica | 286 (27,6) | 470 (8,4) | <0,001 | 1,5 (1,3-1,8) | 1,6 |
| Tratamiento hipoglucemiante | 442 (22,7) | 211 (7,0) | <0,001 | 6,2 (5,2-7,3) | 2,4 |
| Tratamiento antihipertensivo | 933 (47,9) | 1.406 (30,3) | <0,001 | 2,4 (2,1-2,7) | 1,5 |
| Tratamiento hipolipidemiante | 917 (47,1) | 934 (20,1) | <0,001 | 3,5 (3,2-4,0) | 2,7 |
| RCV bajo | 216 (11,1) | 1.929 (41,6) | <0,001 | 0,2 (0,2-0,2) | 0,3 |
| RCV moderado | 444 (22,8) | 935 (20,2) | 0,106 | 1,2 (1,0-1,3) | 1,5 |
| RCV alto | 467 (24,0) | 556 (12,0) | <0,001 | 2,3 (2,0-2,7) | 2,4 |
| RCV muy alto | 671 (34,4) | 1.051 (22,7) | <0,001 | 1,8 (1,6-2,0) | 1,4 |
| RCV extremot | 149 (7,7) | 170 (3,7) | <0,001 | 2,2 (1,7-2,7) | 2,1 |
ADA: American Diabetes Association; c-HDL: colesterol unido a lipoproteínas de alta densidad; CDA: Canadian Diabetes Association; CUN-BAE: índice de grasa corporal (Clínica Universitaria de Navarra-Body Adiposity Estimator); EAP: enfermedad arterial periférica; ECVA: enfermedad cardiovascular arteriosclerótica; EPOC: enfermedad pulmonar obstructiva crónica; FGe: tasa de filtrado glomerular estimado según CKD-EPI; HTG: hipertrigliceridemia; ICT: índice cintura-talla; RCV: riesgo cardiovascular.
Factores independientes asociados con hipertrigliceridemia
| βa | Waldb | pc | OR Exp(β)d | |
|---|---|---|---|---|
| Hipercolesterolemiae | 1,52 (0,08) | 399,0 | <0,001 | 4,6 (3,9-5,3) |
| c-HDL bajof | 1,40 (0,07) | 429,0 | <0,001 | 4,1 (3,6-4,6) |
| Esteatosis hepática | 1,01 (0,10) | 97,5 | <0,001 | 2,8 (2,3-3,4) |
| Diabetes | 0,67 (0,08) | 63,4 | <0,001 | 2,0 (1,7-2,3) |
| Obesidadg | 0,64 (0,09) | 56,5 | <0,001 | 1,9 (1,6-2,2) |
| Etilismoh | 0,53 (0,10) | 25,6 | <0,001 | 1,7 (1,4-2,1) |
| Sobrepesoi | 0,49 (0,08) | 37,1 | <0,001 | 1,6 (1,4-1,9) |
| Prediabetes ADAj | 0,43 (0,08) | 32,9 | <0,001 | 1,5 (1,3-1,8) |
| Tabaquismok | 0,38 (0,08) | 25,1 | <0,001 | 1,5 (1,3-1,7) |
| Intersección | −10,9 (0,42) | 677,7 | <0,001 | NA |
ADA: American Diabetes Association; c-HDL: colesterol unido a lipoproteínas de alta densidad; NA: no aplicable.
El presente estudio actualiza la información sobre la prevalencia de HTG y los valores medios de TG en la población adulta, ofreciendo unos resultados intermedios entre los publicados por otros estudios nacionales e internacionales. Algunos países como los Estados Unidos, Alemania o China prefirieron utilizar las medias geométricas para mostrar la tendencia central de los valores de TG, puesto que estos son menos sensibles a los valores extremos que las medias aritméticas. En el presente estudio, la media geométrica de TG (104mg/dL) era más baja que la media aritmética de TG (121mg/dL). Las medias geométricas de TG de la población adulta de los Estados Unidos1,41 y Alemania21 fueron 107 y 111mg/dL, respectivamente, siendo levemente superiores a las del estudio SIMETAP-HTG. La media de TG en Francia42 (121mg/dL) era similar a la del presente estudio. La prevalencia ajustada de HTG>200mg/dL de Corea43,44 (9,8%) fue similar a la del presente estudio. Las tasas de prevalencia ajustada de HTG del estudio SIMETAP-HTG y sus concentraciones medias de TG fueron inferiores a las determinadas en los siguientes países: México45, prevalencia 31,5%; media de TG 140mg/dL; China46, media geométrica de TG 139mg/dL. India47, prevalencia 36,9%, medias de TG 163mg/dL (hombres) y 144mg/dL (mujeres).
Las medias de TG y las tasas de prevalencia ajustada de HTG del presente estudio fueron ligeramente superiores a las de otras investigaciones realizadas en España48–57, excepto el estudio CORSAIB58, que mostró una media de TG de 131mg/dL en la población>35 años de las Islas Baleares, y la cohorte CDC de Canarias59, que mostró unas medias de TG de 141mg/dL (hombres) y 108mg/dL (mujeres). El grupo GEVA48 determinó una media de TG de 117mg/dL en la población de Albacete, y una prevalencia de HTG del 19,3%. El proyecto DINO49 determinó una media de TG de 109mg/dL en la población de Murcia. El estudio HERMEX50 determinó una media geométrica de TG de 96mg/dL en la población>25 años de Badajoz. En la población>35 años de Navarra51, las medias de TG fueron 132mg/dL (hombres) y 98mg/dL (mujeres), y las prevalencias de HTG fueron 22,6 y 9,1%, respectivamente. En la población entre 35 y 74 años de Gerona, los investigadores de REGICOR52 determinaron unas prevalencias de HTG>200mg/dL del 13,6% (hombres) y el 4,6% (mujeres). En población de la Comunidad de Madrid entre 30 y 74 años, el estudio PREDIMERC53 mostró una prevalencia de HTG del 8,8%, y el estudio MADRIC54 mostró una prevalencia de HTG del 21,0% en la población entre 30 y 70 años. El estudio ENRICA55 determinó una prevalencia de HTG del 17,4% y una media de TG de 108mg/dL en la población española, excluyendo a los pacientes con TG>400mg/dL. El estudio di@bet.es56 mostró una prevalencia de HTG del 21,5% (hombres: 29,5%; mujeres: 15,5%). El estudio DARIOS57 analizó 11 estudios realizados en España con poblaciones entre 35 y 74 años, mostrando unas medias de TG de 142mg/dL (hombres) y 108mg/dL (mujeres), similares a las del presente estudio (136 y 109mg/dL, respectivamente).
Las diferencias socioeconómicas o culturales, el distinto concepto de HTG o la exclusión de las poblaciones<35 años o>70 años, o con TG>400mg/dL, pueden justificar la variabilidad de los resultados expuestos. Las diferencias disminuyen cuando se amplía el estudio a toda la población adulta, se ajustan las prevalencias o se ofrecen otras medidas de centralización como medianas o medias geométricas. La prevalencia de HTG está muy influida por la edad y el sexo. En el presente estudio, la quinta parte de la población femenina padece HTG, y más de un tercio de la población masculina. La prevalencia de HTG aumenta con la edad hasta la década de los 50, descendiendo posteriormente. Existen diferencias significativas a favor de la población masculina en todos los tramos etarios hasta la década de los 70, donde se iguala, siendo superior en la población femenina posteriormente. También son importantes las prevalencias de HTG en las poblaciones<30 años (13%) y>80 años (30%), por lo que sería recomendable incluirlas en los estudios de prevalencia de HTG.
Las tasas de prevalencia de HTG severa y muy severa mostradas en el presente estudio (tabla 2) fueron similares a las publicadas en otros trabajos16–19.
El índice Castelli-I34 (CT/c-HDL) se ha considerado un índice de riesgo de enfermedad coronaria más sensible y específico que el CT en individuos con HTG. Se ha asociado a mayor riesgo60 cuando es≥4. En la población con HTG, el índice CT/c-HDL era 4,5, lo que evidencia que el riesgo era alto. El coeficiente aterogénico (c-no-HDL/c-HDL) refleja el potencial aterogénico de las lipoproteínas que contienen ApoB12. Este coeficiente era significativamente más alto en la población con HTG, lo que apunta a una mayor carga aterogénica. Según Dobiasova35, los valores del índice aterogénico de plasma entre −0,3 y 0,11 están asociados con riesgo de arterioesclerosis bajo; entre 0,1 y 0,21, con riesgo moderado; y>0,21, con riesgo alto61. El índice aterogénico de plasma de la población con HTG fue 0,23, lo que también evidencia que el riesgo era alto. El índice de insulinorresistencia TG y glucosa36 era significativamente más elevado en la población con HTG, al tener concentraciones más altas de glucosa y TG (tabla 2).
El metabolismo lipídico puede justificar que la hipercolesterolemia y el c-HDL bajo estuvieran fuertemente asociados con la HTG. El SM fue la comorbilidad con mayor asociación con la HTG, por ser la HTG y el c-HDL bajo, criterios que se incluyen en su definición. La esteatosis hepática, la DM, la prediabetes y el etilismo también se asociaban significativamente con la HTG, tanto en el análisis univariado como en el multivariante (tablas 4 y 5), probablemente debido a que el contenido de grasa hepática y la glucosa plasmática se correlacionan con la producción de lipoproteínas de muy baja densidad, TG y ApoB62. La mayor asociación con esteatosis hepática podría justificar que las concentraciones de transaminasas estuvieran significativamente más elevadas en la población con HTG (tabla 2).
Hipercolesterolemia, hipertensión arterial y DM estaban asociadas con la población con HTG, lo que puede justificar que las terapias antidiabética, hipolipidemiante y antihipertensiva estuvieran más asociadas en la población con HTG. El índice cintura-talla aumentado, la obesidad abdominal, el sobrepeso, la obesidad y la adiposidad (valorada por el índice de grasa corporal CUN-BAE-obesidad25,26) se asociaban significativamente con la HTG, aunque solo obesidad y sobrepeso eran los factores independientes asociados con la HTG (tablas 4 y 5).
Las variables de afectación de la función renal (FGe disminuido, albuminuria) estaban asociadas significativamente con la HTG, aunque no fueron significativas en el análisis multivariante (tablas 4 y 5).
El Registro de Hipertrigliceridemias de la Sociedad Española de Arteriosclerosis63 incluyó a 1.182 pacientes seleccionados en las Unidades de Lípidos de dicha sociedad, con HTG≥200mg/dL. Las medias de TG del Registro de la Sociedad Española de Arteriosclerosis63 eran mayores que las del presente estudio, aunque las prevalencias de las comorbilidades asociadas con HTG (hipertensión arterial, DM, SM, enfermedad coronaria) eran bastante similares en ambos estudios.
El 66% de la población con HTG del estudio SIMETAP-HTG tenía RCV alto o muy alto/extremo. La mayor asociación con HTG de la hipertensión arterial, el tabaquismo, la DM, la obesidad, el SM, la hipercolesterolemia y la ECVA puede justificar su estrecha asociación con el RCV alto (OR: 2,3) y con el RCV muy alto/extremo (OR: 2,0).
Las principales limitaciones del presente trabajo fueron la incapacidad de un estudio transversal para determinar la causalidad, y el posible infradiagnóstico al excluir por protocolo a mujeres en periodo de gestación y a pacientes terminales, institucionalizados o con deterioro cognitivo. Las variables edad y sexo no se utilizaron en el análisis multivariante por estar fuertemente asociadas con FRCV, enfermedades cardiovasculares o metabólicas, con el fin de destacar aquellas variables cardiometabólicas independientes que pudieran estar asociadas con la HTG. Por otra parte, los investigadores debían recoger la información de los parámetros bioquímicos más recientes determinados en los análisis realizados durante el último año, por lo que la observación transversal realizada puede estar influida por las enfermedades que en dicho momento estuvieran padeciendo los participantes, y por sus tratamientos. Al comparar la variable tratamiento hipolipidemiante, existe una diferencia significativa entre las poblaciones con y sin HTG, por lo que es plausible que la prevalencia de HTG pudiera ser algo mayor si la población con HTG no estuviera bajo la influencia de la terapia hipolipidemiante, circunstancia que éticamente no se puede evitar en este estudio observacional.
Una de las fortalezas del presente estudio fue la selección aleatoria de los sujetos de estudio con base poblacional, una extensa muestra que incluyó a personas entre 18 y 102 años de edad, mientras que otros estudios realizados en el mismo ámbito excluyen a la población<35 años o>70 años. También destacan la presentación de los valores de TG con varias medidas de centralización, unas escasas diferencias entre las prevalencias brutas y ajustadas de HTG (del 2,3% en la población masculina y el 2,4% en la femenina), y la evaluación de la posible asociación entre la HTG y numerosos FRCV, ERC, enfermedades metabólicas y ECVA. Dado que la HTG está influida por las variables sexo y edad, otra fortaleza del presente estudio es la descripción global y por sexo de las prevalencias de HTG en todos los tramos etarios decenales de adultos, y la presentación con tasas ajustadas por edad y sexo para poder comparar con otras poblaciones.
La elevada prevalencia de HTG tiene graves consecuencias socioeconómicas y sanitarias al aumentar la morbimortalidad cardiovascular. La valoración de la prevalencia de HTG es muy importante para planificar mejor las políticas de intervención de prevención cardiovascular, optimizar los recursos de salud disponibles y mejorar la atención médica y la calidad de vida de los pacientes con HTG. Dada la progresión de la prevalencia de la obesidad, la DM y, simultáneamente, la HTG en los últimos años, es comprensible la necesidad de realizar más estudios epidemiológicos dirigidos a toda la población, y en este sentido, es deseable que el presente estudio contribuya a mejorar el conocimiento epidemiológico de la HTG y a valorar la importancia de la asociación entre HTG y ECVA.
ConclusionesLos estudios realizados sobre las determinaciones de las concentraciones medias de TG y las tasas de prevalencia de HTG en la población adulta muestran unos resultados con una alta variabilidad. El estudio SIMETAP-HTG confirma unos resultados intermedios con respecto a estudios previos. Las medias de las concentraciones de TG en la población adulta del presente estudio fueron inferiores a las de México, China y la India, y similares a las de Estados Unidos, Corea, Alemania y Francia. Las prevalencias ajustadas de HTG fueron inferiores a las obtenidas en las Islas Baleares y Canarias, y ligeramente superiores a las de otros estudios realizados en España.
El presente estudio también refuerza la idea de que la prevalencia de HTG en la población adulta está muy influida por las variables sexo y edad, por lo que es necesario ajustar los resultados por estas variables. Muestra que la quinta parte de la población adulta femenina y más de un tercio de la masculina presentaba HTG, y que la prevalencia aumenta a lo largo de la vida hasta la década de los 50. La prevalencia de HTG es mayor en la población masculina hasta la década de los 60, igualándose en la década de los 70, y siendo mayor posteriormente en la población femenina.
El estudio SIMETAP-HTG muestra que los factores cardiometabólicos relacionados con la HTG fueron DM, prediabetes, esteatosis hepática, sobrepeso y obesidad. También muestra que la elevación de los índices aterogénicos del perfil lipídico evidencia que la HTG está asociada con un mayor potencial aterogénico y un mayor riesgo de ECVA. El presente estudio destaca que los parámetros lipídicos más fuertemente asociados con la HTG fueron la hipercolesterolemia y la concentración baja de c-HDL.
FinanciaciónLa financiación del estudio SIMETAP (Código Beca: 05/2010RS) fue aprobada según la Orden 472/2010, de 16 de septiembre, de la Consejería de Sanidad, por la que se aprueban las bases reguladoras y la convocatoria de ayudas para el año 2010 de la Agencia Pedro Laín Entralgo de Formación, Investigación y Estudios Sanitarios de la Comunidad de Madrid, para la realización de proyectos de investigación en el campo de resultados en salud en Atención Primaria.
Conflicto de interesesLos autores no tienen ningún conflicto de intereses en relación con esta publicación.
Se agradece la colaboración prestada por los siguientes médicos que han participado en el Grupo de Investigación del Estudio SIMETAP: C. Abad Schilling, M. Adrián Sanz, P. Aguilera Reija, A. Alcaraz Bethencourt, R. Alonso Roca, R. Álvarez Benedicto, E. Arranz Martínez, P. Arribas Álvaro, M.C. Baltuille Aller, E. Barrios Rueda, E. Benito Alonso, M.L. Berbil Bautista, J.M. Blanco Canseco, N. Caballero Ramírez, P. Cabello Igual, R. Cabrera Vélez, M.P. Calderín Morales, M. Capitán Caldas, T.F. Casaseca Calvo, J.A. Cique Herráinz, C. Ciria de Pablo, P. Chao Escuer, G. Dávila Blázquez, N. de la Peña Antón, L. de Prado Prieto, M.J. del Villar Redondo, S. Delgado Rodríguez, M.C. Díez Pérez, M.R. Durán Tejada, N. Escamilla Guijarro, R.A. Escrivá Ferrairó, T. Fernández Vicente, D. Fernández-Pacheco Vila, M.J. Frías Vargas, J.C. García Álvarez, M.E. García Fernández, M.P. García García Alcañiz, M.D. García Granado, R.A. García Pliego, M.R. García Redondo, M.P. García Villasur, E. Gómez Díaz, O. Gómez Fernández, P. González Escobar, J.A. González-Posada Delgado, I. Gutiérrez Sánchez, M.I. Hernández Beltrán, M.C. Hernández de Luna, R.M. Hernández López, Y. Hidalgo Calleja, M.S. Holgado Catalán, M.P. Hombrados Gonzalo, R. Hueso Quesada, A.M. Ibarra Sánchez, J.R. Iglesias Quintana, I. Íscar Valenzuela, N. Iturmendi Martínez, A.P. Javierre Miranda, B. López Uriarte, M.S. Lorenzo Borda, S. Luna Ramírez, A.I. Macho del Barrio, P. Magán Tapia, N. Marañón Henrich, J.E. Mariño Suárez, M.C. Martín Calle, A.I. Martín Fernández, E. Martínez Cid de Rivera, J. Martínez Irazusta, A. Migueláñez Valero, M.E. Minguela Puras, A. Montero Costa, C. Mora Casado, L.E. Morales Cobos, M.R. Morales Chico, J.C. Moreno Fernández, M.S. Moreno Muñoz, D. Palacios Martínez, T. Pascual Val, M. Pérez Fernández, R. Pérez Muñoz, M.T. Plata Barajas, R. Pleite Raposo, M. Prieto Marcos, J.L. Quintana Gómez, S. Redondo de Pedro, M. Redondo Sánchez, J. Reguillo Díaz, B. Remón Pérez, E. Revilla Pascual, A.M. Rey López, C. Ribot Catalá, M.R. Rico Pérez, M. Rivera Teijido, R. Rodríguez Cabanillas, A. Rodríguez de Cossío, E. Rodríguez de Mingo, A.O. Rodríguez Rodríguez, A. Rosillo González, M. Rubio Villar, L. Ruiz Díaz, A. Ruiz García, A. Sánchez Calso, M. Sánchez Herráiz, M.C. Sánchez Ramos, P.L. Sanchidrián Fernández, E. Sandín de Vega, B. Sanz Pozo, C. Sanz Velasco, M.T. Sarriá Sánchez, P. Simonaggio Stancampiano, I. Tello Meco, C. Vargas-Machuca Cabañero, J.L. Velazco Zumarrán, M.C. Vieira Pascual, C. Zafra Urango, M.M. Zamora Gómez, N. Zarzuelo Martín.