Los pacientes que sobreviven a un cáncer tienen una menor supervivencia a largo plazo en parte debida al incremento de las enfermedades cardiovasculares (ECV). Algunos fármacos quimioterápicos, la radioterapia craneal y torácica y, sobre todo, el trasplante de células hematopoyéticas se asocian a un incremento de la incidencia de eventos cardiovasculares comparados con la población general. Algunos de estos tratamientos favorecen el desarrollo de un síndrome metabólico que podría ser el intermediario entre dichos tratamientos y el desarrollo de las ECV. Se recomienda en los supervivientes de un cáncer fomentar estilos de vida saludables y el control estricto de los factores de riesgo cardiovascular.
Survivors of cancer have a shorter survival in the long term partly due to the increase in cardiovascular diseases (CVD). Some chemotherapy drugs, thoracic and cranial radiotherapy and above all the transplantation of hematopoietic cells are associated with an increase in the incidence of cardiovascular events compared with general population. Some of these treatments favor the development of a metabolic syndrome that could be the intermediary between these treatments and the development of CVD. It is recommended for cancer survivors to promote healthy lifestyles and the strict control of cardiovascular risk factors.
Desde hace años se sabe que los niños y jóvenes que han presentado un cáncer y sobreviven tienen una mayor mortalidad a largo plazo. Las enfermedades cardiovasculares (ECV) son una de las principales responsables de este hecho1,2. Pero también los adultos que presentan un proceso neoplásico y reciben unos determinados tratamientos incrementan de forma significativa el riesgo de presentar una ECV3. En esta revisión nos centraremos en el aumento del riesgo cardiovascular (cardiopatía isquémica [CI], enfermedad cerebrovascular y enfermedad arterial periférica [EAP] asociado a la radioterapia (RT), la quimioterapia (QT) y el trasplante de células hematopoyéticas [TCH]), obviando la cardiomiotoxicidad asociada a distintos tratamientos.
Radioterapia y enfermedad cardiovascularLa RT torácica se utiliza principalmente en el tratamiento del cáncer de mama y del linfoma Hodgkin (LH) y se asocia con un mayor riesgo de CI4,5, mientras que la RT cerebral se usa en el tratamiento de tumores primarios del sistema nervioso central y en la leucemia aguda y se asocia a un mayor riesgo de ictus6.
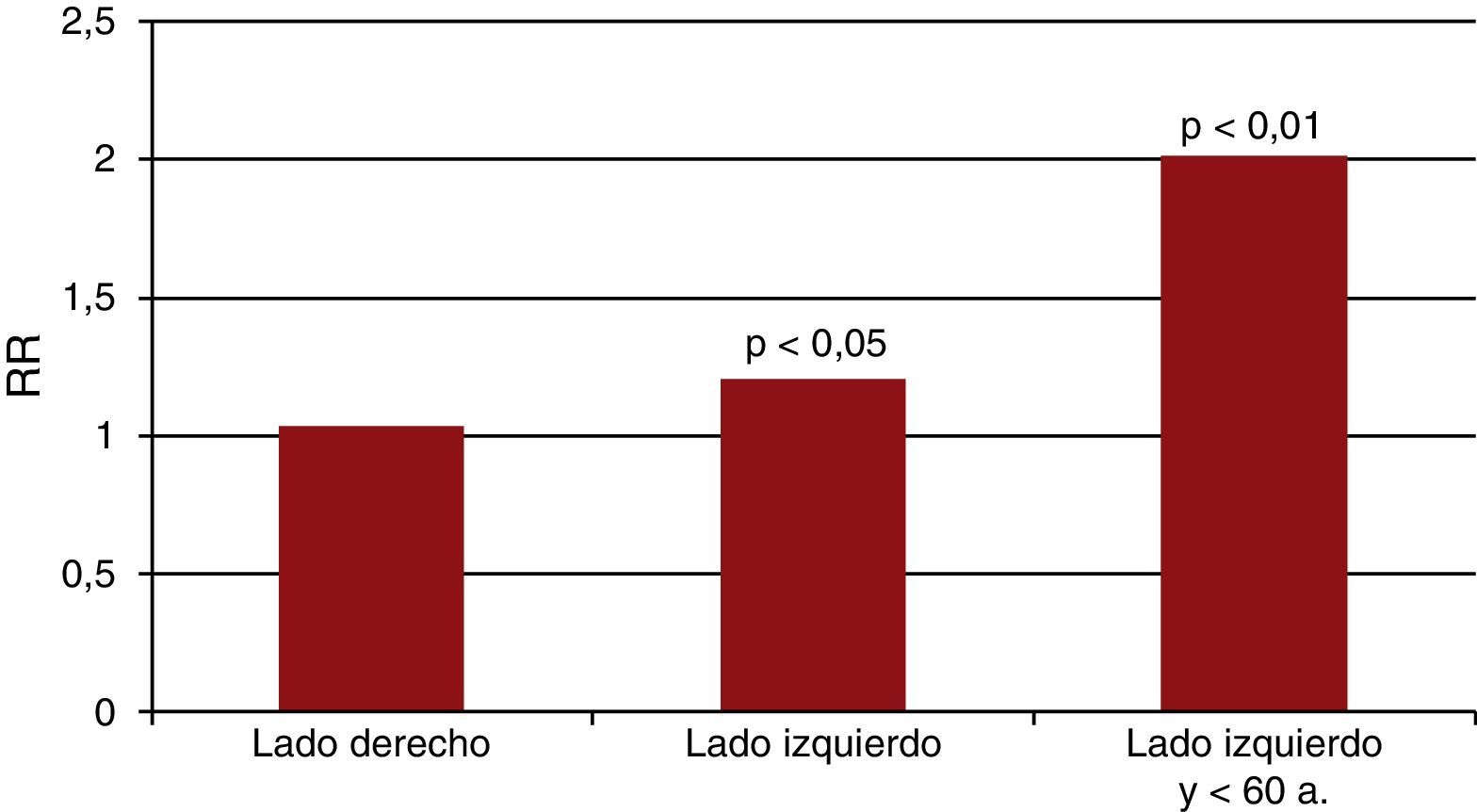
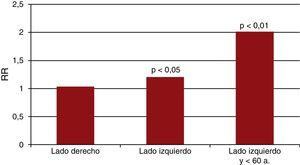
En un metaanálisis con más de 20.000 mujeres con cáncer de mama seguidas entre 10 y 20 años, el tratamiento con RT disminuyó un 13,2% la mortalidad anual por cáncer de mama pero incrementó un 21% la mortalidad por otras causas, especialmente las cardiovasculares7. En otro metaanálisis del año 2005 con más de 42.000 mujeres, el tratamiento con RT disminuyó un 15% la mortalidad total a los 15 años pero incrementó un 25% la mortalidad de causa cardiovascular respecto a las que no habían recibido RT8. En un reciente estudio de casos y controles con 2.168 mujeres del norte de Europa con adenocarcinoma de mama tratadas con RT se observó una relación directa entre la dosis de RT y el riesgo de un evento coronario mayor9. Así, por cada 7Gy de radiación recibida aumentaba el riesgo de evento coronario un 7,4%, sin un umbral aparente por debajo del cual no hubiera riesgo. El riesgo empezaba a partir de los 5 años de haber recibido la RT y persistía tras 30 años. El riesgo coronario debido a la RT se añadía al riesgo cardiovascular basal de cada paciente derivado de sus factores de riesgo9. Otros factores que aumentaban el riesgo, además de la dosis acumulada, eran la edad, cuanto más joven, mayor riesgo, y el lado afectado, la RT sobre la mama izquierda aumentaba más el riesgo que sobre la derecha9,10 (fig. 1).
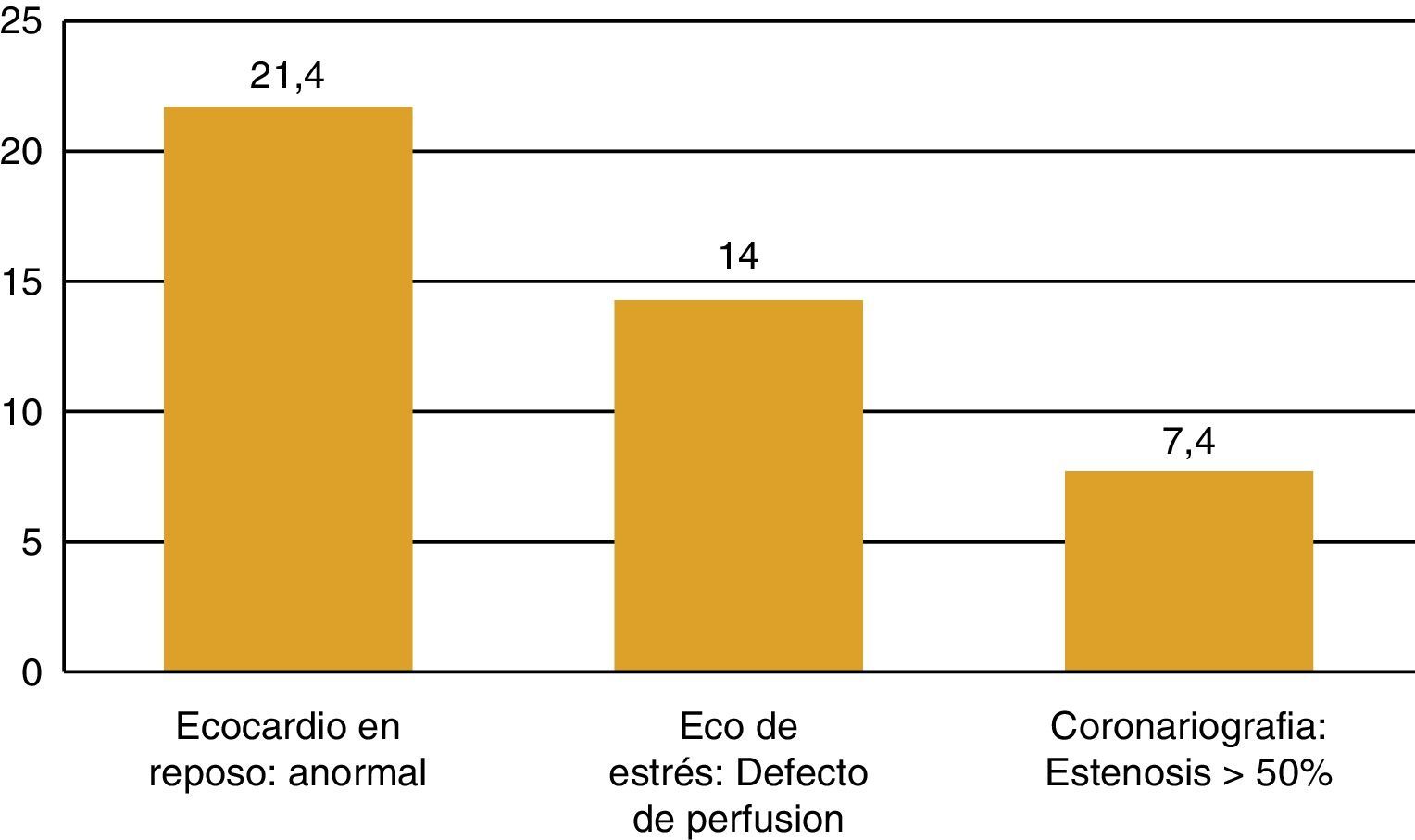
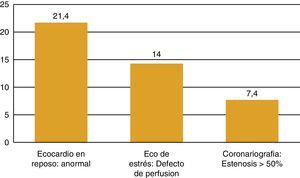
La RT torácica en pacientes con LH incrementa 6,7 veces el riesgo relativo de infarto de miocardio o muerte súbita11. Un 10,4% de los pacientes con LH que había recibido RT presentó una ECV tras 11,2 años de seguimiento12. El desarrollo de enfermedad coronaria se asoció a la dosis de radiación y a la presencia de factores de riesgo12. Pero estos pacientes también tienen una alta prevalencia de enfermedad coronaria subclínica. En un estudio con 300 varones asintomáticos y edad media de 42 años que habían recibido RT por un LH unos 15 años antes, uno de cada 5 tenía un ecocardiograma anormal, uno de cada 7 tenía un defecto de perfusión en la ecografía de estrés y el 7,4% de ellos tenía una estenosis coronaria > 50%13 (fig. 2). Por lo tanto, la prevalencia de CI silente es alta en esta población. figura 3
En un estudio con 4.828 supervivientes de leucemia, 1.871 supervivientes de tumor cerebral y 3.846 controles seguidos durante una media de 18 años, el riesgo relativo de ictus fue de 6,4 (IC del 95%, 3,0-13,8) en los supervivientes de la leucemia y de 29,0 (IC del 95%, 13,8-60,6) en los de tumor cerebral, comparados con el grupo control, y de nuevo el riesgo de ictus estaba estrechamente relacionado con la dosis de RT6.
Por lo tanto, parece haber una estrecha relación entre la RT torácica y cerebral y el riesgo de ECV. Respecto al posible mecanismo patogénico, la RT daña la pared vascular produciendo disfunción endotelial que incrementa la permeabilidad capilar y activa la inflamación dando lugar a una proliferación de la íntima, la formación y el depósito de colágeno y fibrosis, favoreciendo el desarrollo de la placa de ateroma14.
Quimioterapia y enfermedad cardiovascularEn la tabla 1 se pueden observar algunos fármacos quimioterápicos que se han asociado a un incremento en la incidencia de CI3. Incluye antimetabolitos, antimicrotubulares e inhibidores de la tirosina cinasa. Por lo general, la incidencia acumulada de CI es menor del 5%, salvo con el fluorouracilo, que en alguna serie el 68% de los pacientes presentaba elevaciones del ST tras la infusión del fármaco y el 48% elevaciones de las enzimas cardiacas15. Tanto con los antimetabolitos, como con el paclitaxel, el evento coronario se produce a las pocas horas-días del tratamiento, probablemente por un mecanismo vasoespástico o trombótico16.
Fármacos quimioterápicos asociados a una mayor incidencia de cardiopatía isquémica
| Antimetabolitos |
| Capecitabina |
| Fluorouracilo |
| Agentes antimicrotubulares |
| Paclitaxel |
| Docetaxel |
| Anticuerpos monoclonales inhibidores de la tirosina cinasa |
| Bevacizumab |
| Moléculas inhibidoras de la tirosina cinasa |
| Erlotinib |
| Sorafenib |
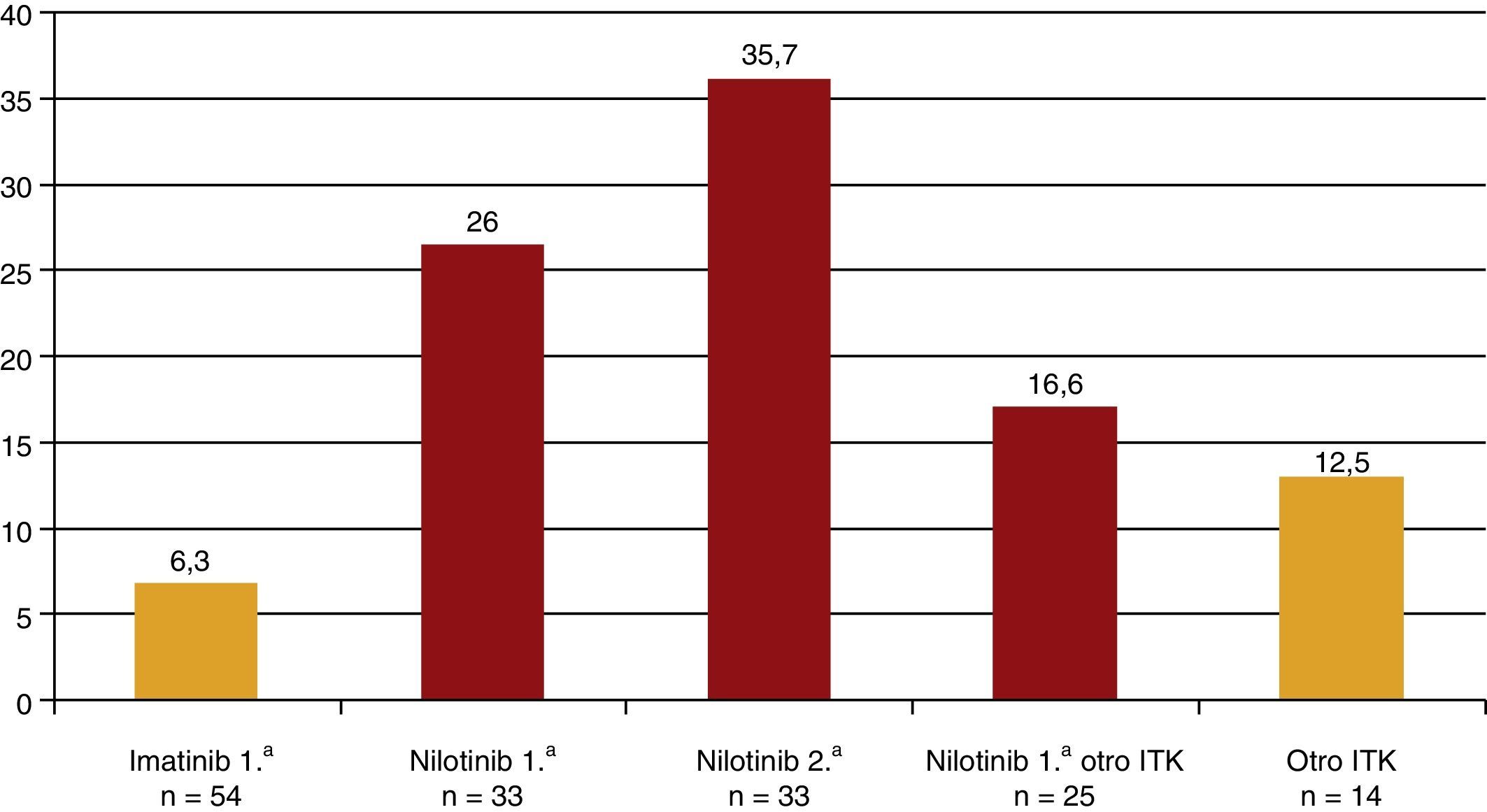
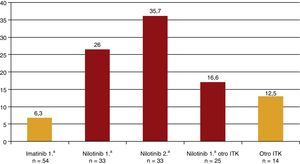
En los últimos años se han publicado algunos casos de pacientes con leucemia mieloide crónica cromosoma Filadelfia positiva tratados con nilotinib, un inhibidor de la tirosina cinasa, que desarrollaban una arteriosclerosis acelerada, en especial una EAP acelerada hasta en el 12% de los pacientes17-19. A raíz de estas publicaciones, el laboratorio propietario del nilotinib publicó los datos de seguridad de 3 estudios (IRIS, TOPS y ENEST) con más de 500 pacientes tratados con nilotinib, en los que el riesgo de EAP sintomática era similar a los que no tomaban inhibidores de la tirosina cinasa, mientras que el imatinib protegía de la misma20. Ese mismo año se publicó un estudio en el que los autores hicieron un índice tobillo-brazo (ITB) a 159 pacientes que habían recibido o recibían tratamiento con inhibidores de la tirosina cinasa21. Solo 5 pacientes presentaron una EAP sintomática y todos ellos habían recibido nilotinib. Los pacientes se dividieron en 5 grupos según el tratamiento recibido: solo imatinib, solo nilotinib, imatinib y, posteriormente, nilotinib, los que habían tomado inicialmente nilotinib y luego otro inhibidor de la tirosina cinasa y, finalmente, los que tomaban otro inhibidor de la tirosina cinasa distinto de imatinib y nilotinib. La prevalencia de ITB<0,9 fue del 6,3, el 26, el 35,7, el 16,6 y el 12,5%, respectivamente (fig. 3). El tratamiento con nilotinib, de primera o segunda opción, se asociaba a un importante aumento de la prevalencia de EAP asintomática. De manera que en solo 3 años de tratamiento, aproximadamente 1 de cada 4 tratados con nilotinib desarrolló una EAP asintomática. Por cada paciente con EAP sintomática con nilotinib había 4-5 con EAP asintomática21. En otro estudio posterior, se describió cómo entre los pacientes tratados con nilotinib aquellos con un riesgo cardiovascular basal más alto, calculado por las tablas del SCORE, tenían una mayor incidencia de eventos cardiovasculares22.
Trasplante de células hematopoyéticas y enfermedad cardiovascularEn el TCH existen varios factores que aumentan el riesgo cardiovascular. La RT corporal total, la enfermedad injerto contra huésped que daña el endotelio, el aumento de los factores de riesgo debido al tratamiento inmunosupresor y a la vida sedentaria. En una cohorte con 1.491 trasplantados que habían vivido más de 2 años y 4.352 controles, el riesgo de muerte cardiovascular y de evento coronario fue más del triple que el de los controles23. Existe una gran diferencia según el trasplante sea alogénico o autógeno. Cuando el trasplante es alogénico, el riesgo de ECV es 7 veces mayor que cuando es autógeno24. En los pacientes con trasplante alogénico, a los 20 años de seguimiento aproximadamente 1 de cada 4ha tenido un problema cardiovascular24. La edad media del primer infarto agudo de miocardio entre los que han recibido un trasplante alogénico está alrededor de los 50 años, unos 15 años antes que en población general25.
Los pacientes trasplantados tienen un claro incremento de la incidencia acumulada de dislipidemia, hipertensión arterial, diabetes mellitus e insuficiencia renal24,26. La mayor incidencia de dislipidemia se debería al tratamiento inmunosupresor, a la disfunción endocrina y a la enfermedad injerto contra huésped27. La de hipertensión arterial al tratamiento con corticoides e inhibidores de la calcineurina, la disfunción endocrina y la insuficiencia renal27. La mayor incidencia de diabetes sería secundaria al tratamiento con corticoides y a la disfunción endocrina, y la mayor incidencia de insuficiencia renal se debería a los inhibidores de la calcineurina, la hipertensión arterial y la diabetes27.
Dado el alto riesgo cardiovascular de los supervivientes de un TCH un grupo de expertos publicó en 2006 una serie de recomendaciones para el cribado y la prevención de las ECV en esta población, que posteriormente fueron actualizadas en 201228. En ellas se recomienda:
- –
Evaluación de los factores de riesgo cardiovascular anualmente tras el TCH. En los pacientes de mayor riesgo (RT mediastínica, amiloidosis, etc.) podría ser apropiada la realización de electrocardiograma y/o ecocardiograma de rutina.
- –
Aconsejar un estilo de vida saludable (dieta saludable, ejercicio regular, abstinencia de tabaco, peso ideal).
- –
Tratamiento adecuado de los factores de riesgo.
En el momento actual, no existen recomendaciones claras de ninguna sociedad sobre la necesidad de realizar periódicamente pruebas para el diagnóstico de aterosclerosis subclínica en estos sujetos.
El síndrome metabólico: la conexión entre el tratamiento del cáncer y la enfermedad cardiovascularPara algunos autores, la principal conexión entre el tratamiento del cáncer y la ECV es el síndrome metabólico (SM)29. El SM es la agrupación, en un mismo sujeto, de alteraciones metabólicas y vasculares, entre las que destacan la obesidad abdominal, el metabolismo de la glucosa alterado, las alteraciones lipoproteicas (triglicéridos elevados, colesterol-HDL disminuido e incremento de las moléculas de LDL densas y pequeñas) y la hipertensión arterial30. El SM metabólico incrementa el riesgo de desarrollar ECV y diabetes mellitus. El exceso de grasa visceral aumenta la producción de ácidos grasos libres, que favorece el desarrollo de la resistencia a la insulina, libera citocinas proinflamatorias (interleucina-6, factor de necrosis tumoral) y disminuye la liberación de citocinas antiinflamatorias y sensibilizantes de la insulina, como la adiponectina, contribuyendo todo ello a un estado protrombótico y proinflamatorio31.
Se ha descrito un incremento de la incidencia de SM respecto a los controles en niños supervivientes de neoplasias hematológicas que han recibido QT o RT32,33, en adultos que han recibido un TCH34,35, en supervivientes de tumores cerebrales tratados con RT36 y en varones tratados con QT37. En estos pacientes, el tratamiento con QT y/o RT va a producir una disfunción endocrina a distintos niveles: una deficiencia de la hormona de crecimiento, un cierto grado de hipotiroidismo, una disfunción gonadal con disminución en la producción de estrógenos y testosterona, favoreciendo todo ello el desarrollo del SM29. A todo esto se suman factores como el aumento de la ingesta calórica, en relación con el estrés o con problemas psicológicos durante y tras el tratamiento, y la inactividad física secundaria a problemas musculoesqueléticos y/o cardiorrespiratorios38,39. Por todo ello, el SM puede ser una complicación a largo plazo de pacientes que sobreviven al cáncer, incrementando el riesgo de desarrollar una ECV.
Podemos concluir que algunos fármacos quimioterápicos, la RT y el TCH incrementan el riesgo cardiovascular. El SM podría ser el nexo de unión entre ambos. No existen recomendaciones sobre la necesidad de realizar periódicamente pruebas para el diagnóstico de aterosclerosis subclínica en estos sujetos. Los pacientes que han recibido RT torácica o TCH deberían ser considerados de alto riesgo cardiovascular. En estos pacientes se debería recomendar hábitos de vida saludables y un control estricto de los factores de riesgo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónEste trabajo ha sido parcialmente financiado por la Fundación para el Fomento y Desarrollo de la Investigación Clínica.