El objetivo del estudio es observar la evolución psicológica en un grupo de pacientes intervenidos mediante gastrectomía vertical laparoscópica (GVL) y tras un año de seguimiento multidisciplinar.
MétodosUn total de 46 pacientes con un IMC de 35 o superior completaron las pruebas psicológicas antes de la cirugía, y volvieron a cumplimentar dichas pruebas al año de la GVL (tras un seguimiento médico, nutricional y psicológico).
ResultadosSe observó una mejoría en todas las escalas analizadas, excepto el perfeccionismo. Los cambios más significativos se refieren al área de sintomatología alimentaria, con una mejora del 89% en bulimia (p < 0,01), y un 55% en insatisfacción corporal (p < 0,01) e ineficacia (p < 0,01). Por otra parte, en el área de calidad de vida cabe destacar una mejoría del 57% en el cambio de salud (p < 0,01).
ConclusiónLa GVL con un seguimiento multidisciplinar se confirma como una intervención efectiva para mejorar los síntomas bulímicos y la calidad de vida. Estos resultados son similares a los recogidos en diferentes estudios con bypass gástrico, y no tanto a otros con gastroplastia vertical anillada y banda gástrica ajustable. Sin embargo, son necesarios estudios a largo plazo para confirmar esta tendencia.
The aim of this study is to observe the psychological changes at one year postop in a group of patients undergoing laparoscopic vertical sleeve gastrectomy (GVL) and multidisciplinary follow- up.
MethodsA total of 46 patients with a BMI-35 or higher, who were selected for GVL, completed psychological testing. After GVL surgery, patients received psychological, nutritional, and medical attention during 12 months, and they retook the same tests.
ResultsPsychological tests showed an improvement on almost all scales tested, except perfectionism. The most significant change was in the benchmark for Eating Disorders with an improvement of 89% for bulimia (P<.01), and 55% for body dissatisfaction (P<.01) and ineffectiveness (P<.01). In quality of life there was an improvement of 57% in the change in health status (P<.01).
ConclusionDuring our study, a protocol involving GVL and multidisciplinary follow-ups seems proved to be an effective intervention for improving bulimic symptoms and quality of living. The results of these psychological changes are similar to Roux-en-Y Gastric bypass but different to vertical banded gastroplasty or adjustable gastric band, according to previous studies. However, long-term studies are necessary to confirm this trend.
En el presente estudio exponemos los resultados preliminares obtenidos en un grupo de pacientes intervenidos mediante gastrectomía vertical por laparoscopia (GVL) y seguimiento multidisciplinar (médico, nutricional y psicológico). Nuestro interés radica en mostrar la evolución psicológica de un grupo de pacientes intervenidos con esta técnica, cuantificada mediante los resultados de una serie de test psicológicos realizados antes y al año de la operación. Este tipo de estudios ya han sido realizados en pacientes intervenidos de bypass gástrico (BPG)1–15, de gastroplastia vertical anillada10, o de ambas intervenciones16,17. Otros estudios simplemente hablan de la cirugía bariátrica sin especificar la técnica utilizada1,18–27. Solo hemos encontrado 2 artículos en los que se comparan la mejoría psicológica entre el GVL y la banda gástrica ajustable laparoscópica28,29.
La mayoría de las razones a las que aluden los pacientes a la hora de intervenirse, y que se recogen en los test psicológicos preoperatorios, versan en torno a una importante merma en la calidad de vida1,6,9,16–20,23, la insatisfacción corporal, y una pérdida de control sobre el peso corporal y la ingesta de alimentos2–7,30,17,20.
Por otro lado, creemos que la GVL tiene importantes implicaciones emocionales en relación con la alimentación, por tratarse de un procedimiento quirúrgico muy restrictivo, asociado a una fuerte disminución de la grelina31. Por todo ello, hemos decidido evaluar estas variables (calidad de vida y sintomatología alimentaria) con el fin de comprobar la idoneidad de la GVL.
Pacientes y métodoAntes de recomendar la intervención de GVL, los pacientes son estudiados según una completa evaluación multidisciplinar. Indicamos esta intervención en pacientes con un IMC de 35-40 (en casos especiales hasta 50). Utilizamos como factores de un posible más resultado para la GVL: ser gran picoteador de dulces, tener una historia familiar de obesidad destacada (más de 2 miembros obesos en primera y segunda generación), padecer diabetes mellitus insulinodependiente, tener limitaciones (cardiovasculares y osteoarticulares) para realizar ejercicio tras la intervención. Cuando los pacientes padecen 3 o más de estas circunstancias, se les recomienda la operación de BPG.
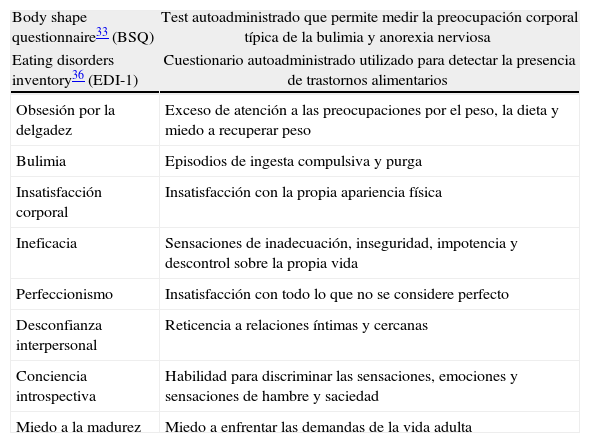
Estudio psicológicoDías previos a la intervención y tras realizar una anamnesis psicológica completa, los pacientes cumplimentan una serie de test autoadministrados (bien vía online o en papel): test de bulimia de Edimburgo32(BITE); body shape questionaire33(BSQ); cuestionario de salud SF-3634; índice de calidad de vida35(QLI-SP); inventario de trastornos de la ingesta36(EDI-1) (tablas 1 y 2).
| Body shape questionnaire33 (BSQ) | Test autoadministrado que permite medir la preocupación corporal típica de la bulimia y anorexia nerviosa |
| Eating disorders inventory36 (EDI-1) | Cuestionario autoadministrado utilizado para detectar la presencia de trastornos alimentarios |
| Obsesión por la delgadez | Exceso de atención a las preocupaciones por el peso, la dieta y miedo a recuperar peso |
| Bulimia | Episodios de ingesta compulsiva y purga |
| Insatisfacción corporal | Insatisfacción con la propia apariencia física |
| Ineficacia | Sensaciones de inadecuación, inseguridad, impotencia y descontrol sobre la propia vida |
| Perfeccionismo | Insatisfacción con todo lo que no se considere perfecto |
| Desconfianza interpersonal | Reticencia a relaciones íntimas y cercanas |
| Conciencia introspectiva | Habilidad para discriminar las sensaciones, emociones y sensaciones de hambre y saciedad |
| Miedo a la madurez | Miedo a enfrentar las demandas de la vida adulta |
| Cuestionario de salud34 (SF-36) | Test que explora 8 dimensiones del estado de salud |
| Función física | Grado de limitación para hacer actividades físicas |
| Rol físico | Grado en el que la salud física interfiere en el trabajo y otras actividades diarias |
| Dolor | Intensidad del dolor y su efecto en el trabajo habitual, tanto dentro como fuera de casa |
| Salud | Valoración personal de la salud que incluye la salud actual, las expectativas de la salud futuras y la resistencia a enfermar |
| Vitalidad | Sentimiento de energía y vitalidad frente a los de cansancio y agotamiento |
| Función social | Limitaciones en el funcionamiento social normal debido a problemas físicos y emocionales |
| Salud mental | Salud mental general, incluyendo las escalas de depresión, ansiedad, control de la conducta y bienestar general |
| Rol emocional | Grado en el que los problemas emocionales interfieren en el trabajo y actividades diarias |
| Quality of life index35 (QLI-SP) | Breve instrumento que mide la calidad de vida en términos de satisfacción con esta |
Después de la intervención quirúrgica, los pacientes reciben un seguimiento mensual (primeros 6 meses) y bimestral individualizado a nivel médico, dietético-nutricional y psicológico, con intervención cognitivo conductual. A los 12 meses, se realiza una reevaluación psicométrica (mismo protocolo de test).
Técnica quirúrgicaLa GVL la realiza siempre el mismo equipo quirúrgico y anestésico. Realizamos la gastrectomía sobre una sonda de 32 FR, desde 4cm del píloro hasta el ángulo de Hiss, mediante endogía echelon flex, y aplicando la variante técnica de la «oreja de perro». Realizamos sutura invaginante tipo Lembert de refuerzo de toda la línea de grapas. Los pacientes se tratan con un programa de rápida recuperación postoperatoria: sedestación a las 2 h, deambulación a las 3 h, líquidos a las 5 h y ejercicios de respiración. Estancias hospitalarias de 48 h.
Análisis estadísticoEl análisis estadístico se llevó a cabo mediante el uso del paquete SPSS 11. Los datos se presentan como media±desviación estándar (DE). Para las comparaciones de los resultados de las pruebas psicológicas, antes de la cirugía y un año de esta, se utilizó el related samples Wilcoxon signed test. Las diferencias en peso y el IMC fueron comparados utilizando el test de Student no apareado. Los valores de p por debajo de 0,05 se consideraron significativos.
ResultadosSe ha incluido a todos los pacientes intervenidos de GVL y que tuviesen los test psicológicos pre- y postoperatorios (al año) cumplimentados. Se reunió un total de 46 pacientes, de los cuales 36 eran mujeres y 10, hombres. Edad media 37 años. IMC medio inicial 43 ± 5, y a los 12 meses 29±3 (p < 0,001). Todas las operaciones se realizaron por laparoscopia, sin ninguna reconversión ni reintervención, ni readmisión en los primeros 30 días. No se han observado fugas. Hubo 2 casos de hemorragia postoperatoria, tratadas con éxito de forma conservadora. La estancia media hospitalaria: 2,1 días. No hubo mortalidad.
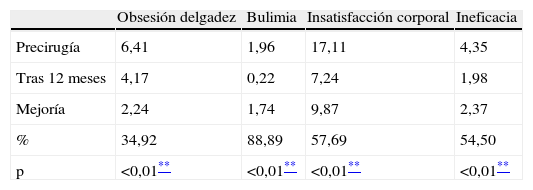
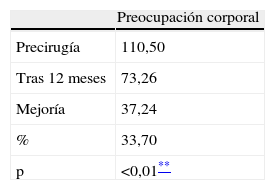
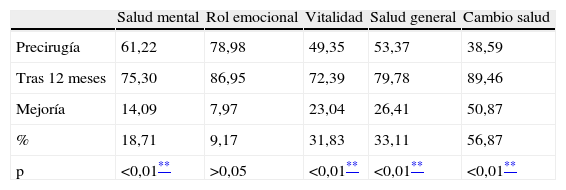
En los test preliminares, se encontraron puntuaciones muy altas en preocupación corporal (test BSQ: 110,50, donde normalmente la media en todas las mujeres es un 81,5) y en el test EDI-1; en la variable de insatisfacción corporal (17,11, superando 16, que es el punto límite de corte). También se detectó una importante afectación en 3 de las escalas del SF-36: vitalidad, cambio de salud y salud, con unas puntuaciones de 49,35; 53,37 y 38,59 respectivamente (en una escala de 0 a 100).
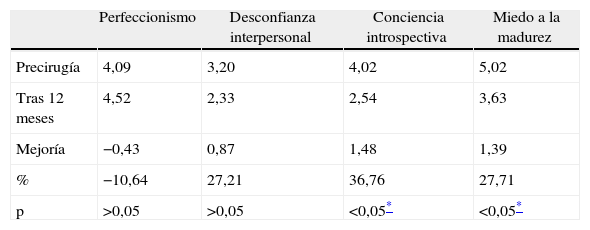
En cuanto a los cuestionarios rellenados 12 meses más tarde, se observa una mejora en todas las escalas analizadas, excepto en perfeccionismo.
Examinando con detalle los resultados a 12 meses, hemos observado el cambio más destacable en las variables que hacen referencia a los trastornos de alimentación (evaluados con EDI-1), obteniendo una mejora estadísticamente significativa (p < 0,01) en bulimia, insatisfacción corporal, ineficacia, obsesión por la delgadez y conciencia introspectiva (tablas 3 y 4). En la misma área alimentaria, pero con un test diferente (BSQ), hemos encontrado una mejoría también significativa (p < 0,01) en preocupación corporal (tabla 5).
BSQ
| Preocupación corporal | |
| Precirugía | 110,50 |
| Tras 12 meses | 73,26 |
| Mejoría | 37,24 |
| % | 33,70 |
| p | <0,01** |
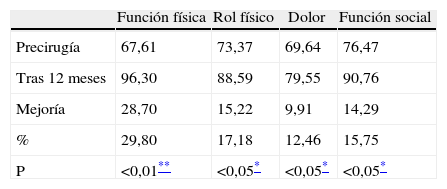
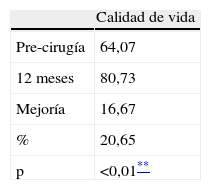
La calidad de vida se ha evaluado con el test SF-36, observando una mejoría claramente significativa (p < 0,01) en todas la variables (destacando salud, funcionamiento físico, y vitalidad); salvo 3 variables con una significación menor (p < 0,05): función social, dolor corporal y rol emocional (tablas 6, 7 y 8).
QLI-SP
| Calidad de vida | |
| Pre-cirugía | 64,07 |
| 12 meses | 80,73 |
| Mejoría | 16,67 |
| % | 20,65 |
| p | <0,01** |
Dados los resultados anteriormente expuestos, podemos deducir que una sustancial bajada en el IMC junto con una práctica desaparición de la sintomatología alimentaria tienen como consecuencia que gran parte de los pacientes experimenten cambios psicológicos de gran envergadura con una gran mejoría en la calidad de vida y en la autopercepción de salud. Deducimos que esto es así ya que los pacientes en su día a día dejan de experimentar compulsión por los alimentos, obsesión por su peso, insatisfacción corporal, etc. Y las limitaciones físicas que experimentaban (menor movilidad, dolores, dificultad para conciliar sueño profundo, cansancio, poca vitalidad, ahogo…) prácticamente van desapareciendo en su totalidad. Es decir, a nivel psicológico desaparece la obsesión por su cuerpo, por la comida, por adelgazar y, a nivel físico, se encuentran más ágiles y ligeros. Y a ello le hemos de sumar el aumento en la autoestima y en la percepción de menor crítica externa por allegados, conocidos y desconocidos. Así pues, los cambios que experimentan los pacientes al tiempo de la intervención afectan a la mayoría de las áreas de estos (calidad de vida, relaciones sociales, conducta alimentaria, autoestima, y así hasta abarcar la mayoría de las variables estudiadas). Lo destacable del presente estudio es que nos confirma las impresiones que a lo largo de los años hemos ido obteniendo con los pacientes intervenidos de GVL.
Este hecho nos podría indicar la idoneidad del GVL y de un seguimiento multidisciplinar como un protocolo eficaz en el tratamiento de pacientes obesos mórbidos que desean mejorar su calidad de vida y su salud física y mental.
Comparando los resultados preliminares de nuestro estudio, observamos que coinciden con otros en los parámetros de calidad de vida24,25, obsesión por la delgadez11, y parcialmente a la ingesta compulsiva11,24,25 (ya que la media de la muestra no experimenta una puntuación alta, pero sí un número significativo de sus miembros).
En lo que respecta a la mejora de la calidad de vida, nuestros resultados concuerdan igualmente, con estudios previamente publicados sobre BPG, GVA, BGAL y GVL después de 12 meses10,16–19,28,29. En nuestro estudio se observa una mejoría destacada en la esfera individual (vitalidad, dolor, salud, función física) y no tanto en la social, como sí aparece en el estudio a 6 de Dziurowicz-Kozlowska16. Esta gran mejora en la calidad de vida es crucial, ya que este aspecto es considerado como la verdadera medida de la eficacia de la cirugía23.
Por otra parte, los datos obtenidos indican una mejoría considerable del estado psicológico de nuestros pacientes, 12 meses después de la intervención. Destaca la fuerte disminución de los síntomas bulímicos, junto con una evolución muy positiva de otros aspectos psicológicos relacionados con los trastornos alimentarios.
Estos resultados concuerdan con los obtenidos en estudios de BPG y su evolución a 2 años2,4,7,9,19,25,26 y con BGA a 6 meses37, en los que las conductas compulsivas descendieron drásticamente. Además, no se encontró diferencia de pérdida de peso entre comedores compulsivos y no compulsivos.
En cambio, en un estudio con GVA a 18 meses30, sí se observaba una mayor presencia de una sintomatología compulsiva hacia los alimentos.
Por tanto, a partir de estos datos, podemos inferir que en el corto y medio plazo (hasta 2 años), tanto BPG como GVL favorecen una gran mejora de los síntomas bulímicos preoperatorios, y no así la GVA ni la BGA.
Sin embargo, pasados 2 años de la operación bariátrica, y una vez se enfrenta al periodo del mantenimiento del peso, los estudios sugieren que en BPG se incrementa la compulsión alimentaria4,6,8,9,17. En esta misma línea, hay algunos estudios que afirman que el tipo de ingesta por atracón es un predictor importante de la recuperación del peso perdido, así como de la obesidad mórbida persistente4,13–16,27.
Es probable que los pacientes intervenidos mediante GVL tengan un comportamiento más parecido al BPG que a la GVA o a la BGA29. Nuestra hipótesis es que esto puede deberse, entre otras cosas, a la resección o desfuncionalización del fundus, con la consecuente caída de la grelina. Curiosamente, nuestros pacientes operados por GVL experimentan un paralelismo entre la capacidad gástrica y los deseos emocionales de comer (cuando el paciente tiene el estómago lleno, no quiere comer más), mientras que en técnicas como la BGA o la GVA, la plenitud del neoestómago no garantiza la desaparición del deseo de seguir comiendo.
En nuestra experiencia, este efecto adverso se produce, con los meses, en la gran mayoría de los pacientes que se sometieron a BGA, de manera que cuando han llenado su pequeño estómago, no pueden, pero sí desean, seguir comiendo. Así que los pacientes acaban adquiriendo hábitos desordenados, picoteando en cuanto notan el estómago vacío, o tomando alimentos blandos y líquidos hipercalóricos.
Contradiciendo lo anterior, nos encontramos con un artículo en el que no se encuentran diferencias significativas entre GVL y BGA, en lo que respecta a la calidad de vida y al bienestar con los alimentos, un año después de su intervención28. Creemos que esta discrepancia puede ser debida a que estamos, realmente, midiendo diferentes tipos de variables.
Destacamos la importancia esencial de un equipo multidisciplinario que ayude a readaptarse a los pacientes a sus grandes cambios tras una operación de obesidad17. Y es justamente gracias a una intervención multidisciplinar como conseguimos y potenciamos un estilo saludable en las diversas esferas de la vida del paciente14.
Nos parece relevante realizar más estudios que demuestren que los resultados de mejoría emocional y de calidad de vida obtenidos con GVL son similares a los obtenidos con BPG, y mejores que los obtenidos con la GVA y la BGA.
Por último, nos parece importante señalar las 2 principales limitaciones de nuestro estudio: por un lado el tamaño de la muestra y, por otro, el seguimiento a corto plazo. Así pues, se necesitarían estudios con un mayor número de muestra y a más largo plazo (5-10 años), ya que en algunos pacientes se ha observado el fracaso en el mantenimiento de peso a lo largo del tiempo. Y el análisis pormenorizado nos podría ser de gran utilidad para conocer con mayor exactitud la eficacia de nuestra técnica y las variables que pueden influir en dicho fracaso terapéutico para poder mejorar los protocolos de actuación.
La GVL consigue muy buenos resultados en la mejora de parámetros de calidad de vida y de hábitos bulímicos, aunque nos parece imprescindible el trabajo postoperatorio de un equipo multidisciplinario, centrado en conseguir una buena relación afectiva con los alimentos, mejorando el control sobre los mismos, y en mejorar el estilo de vida.
Conflicto de interesesLos autores exponemos que no tenemos ni hemos tenido ninguna financiación externa en nuestra investigación. Y que no existe ningún potencial conflicto de intereses referido al presente artículo.
Gracias al equipo de Clínica Obésitas, a nuestros pacientes y al equipo editorial de Cirugía Española por la oportunidad de publicar nuestro artículo.