Analizar la efectividad y calidad de la colecistectomía laparoscópica en régimen ambulatorio (CLCMA) frente al manejo convencional de la colecistectomía laparoscópica con estancia (CLEST).
Material y métodosEstudio retrospectivo donde se analizan todos los pacientes ASA I-II, durante 6 años, intervenidos mediante colecistectomía laparoscópica (CL). Se establecen 2 cohortes de pacientes: grupo CLCMA (n = 141 pacientes) y grupo CLEST (n = 286 pacientes).
La efectividad se analizó evaluando morbimortalidad, reintervenciones, reingresos y estancia. El análisis de calidad del grupo CLCMA se realizó mediante encuestas de satisfacción y posterior valoración mediante indicadores de satisfacción.
ResultadosNo existieron diferencias estadísticamente significativas entre ambos grupos (CLEST vs CLCMA) en morbilidad (5,24 vs 4,26), reintervenciones (2,45 vs 1,42) ni en reingresos (1,40 vs 3,55). No hubo mortalidad postoperatoria. El 82% de los pacientes del grupo CLCMA fueron alta el mismo día de la intervención, siendo la estancia media de este grupo 1,16 días, mientras que en el grupo CLEST fue de 2,94 días (p = 0,003). El índice de satisfacción global fue de un 82% y el indicador de satisfacción de la asistencia recibida fue del 81%, ambos por encima del estándar previamente fijado.
ConclusionesLa CLCMA es tan efectiva y segura como la CLEST programada, con un buen nivel de calidad percibida.
To analyse the effectiveness and quality of ambulatory laparoscopic cholecystectomy (CLCMA) versus management of laparoscopic cholecystectomy with conventional hospital stay (CLEST).
Material and methodsA retrospective study was conducted on all patients ASA I-II, who had a laparoscopic cholecystectomy (LC) over a period of 6 years. The patients were divided into 2 groups: group CLCMA (n = 141 patients) and group CLEST (n = 286 patients).
The effectiveness was analysed by evaluating morbidity, further surgery, re-admission and hospital stay. The quality analysis was performed using CLCMA group satisfaction surveys and subsequent assessment by indicators of satisfaction.
ResultsThere was no significant differences between groups (CLEST vs. CLCMA) in morbidity (5.24 vs 4.26), further surgery (2.45 vs. 1.42) or re-admissions (1.40 vs. 3.55). There was no postoperative mortality. In the CLCMA group 82% of patients were discharged on the same day of surgery, with a mean stay of 1.16 days, while in the CLEST group the mean hospital stay was 2.94 days (P=.003).The overall satisfaction rate was 82%, and the level of satisfaction of care received was 81%, both above the previously set standard.
ConclusionsCLCMA is just as effective and safe as hospital based CLEST, with a good level of perceived quality.
La instauración de la colecistectomía laparoscópica (CL) en cirugía mayor ambulatoria (CMA) no presenta una distribución uniforme en los hospitales de nuestra red pública1 debido a sus connotaciones.
En 2010 realizamos un estudio con el fin de analizar la fiabilidad de la CL en régimen de CMA (CLCMA) en nuestro centro. Para ello analizamos una serie inicial de 110 casos, obteniendo resultados comparables con los de la CL a nivel nacional2. No obstante, consideramos necesaria la realización de estudios destinados a comparar la efectividad de la CLCMA frente a la CL con ingreso hospitalario, tanto en términos de morbilidad como de mortalidad. Demostrada la misma efectividad, tan solo será necesario ahondar en la calidad percibida por los pacientes. A igual efectividad, se presupone una mayor eficiencia cuando los pacientes son intervenidos en CLCMA.
Realizamos un estudio cuyo objetivo principal es comparar la efectividad de la CLCMA con alta precoz (6 h) frente a la CL con estancia (CLEST) hospitalaria dentro de nuestra unidad clínica. La efectividad se analiza en términos de morbimortalidad, tasa de reintervenciones y reingresos. Como objetivos secundarios se plantea analizar los motivos de ingreso hospitalario en los pacientes de CMA, valorar la calidad percibida por los pacientes que cumplieron el régimen de CMA y analizar los motivos que impidieron un mayor uso de la modalidad ambulatoria.
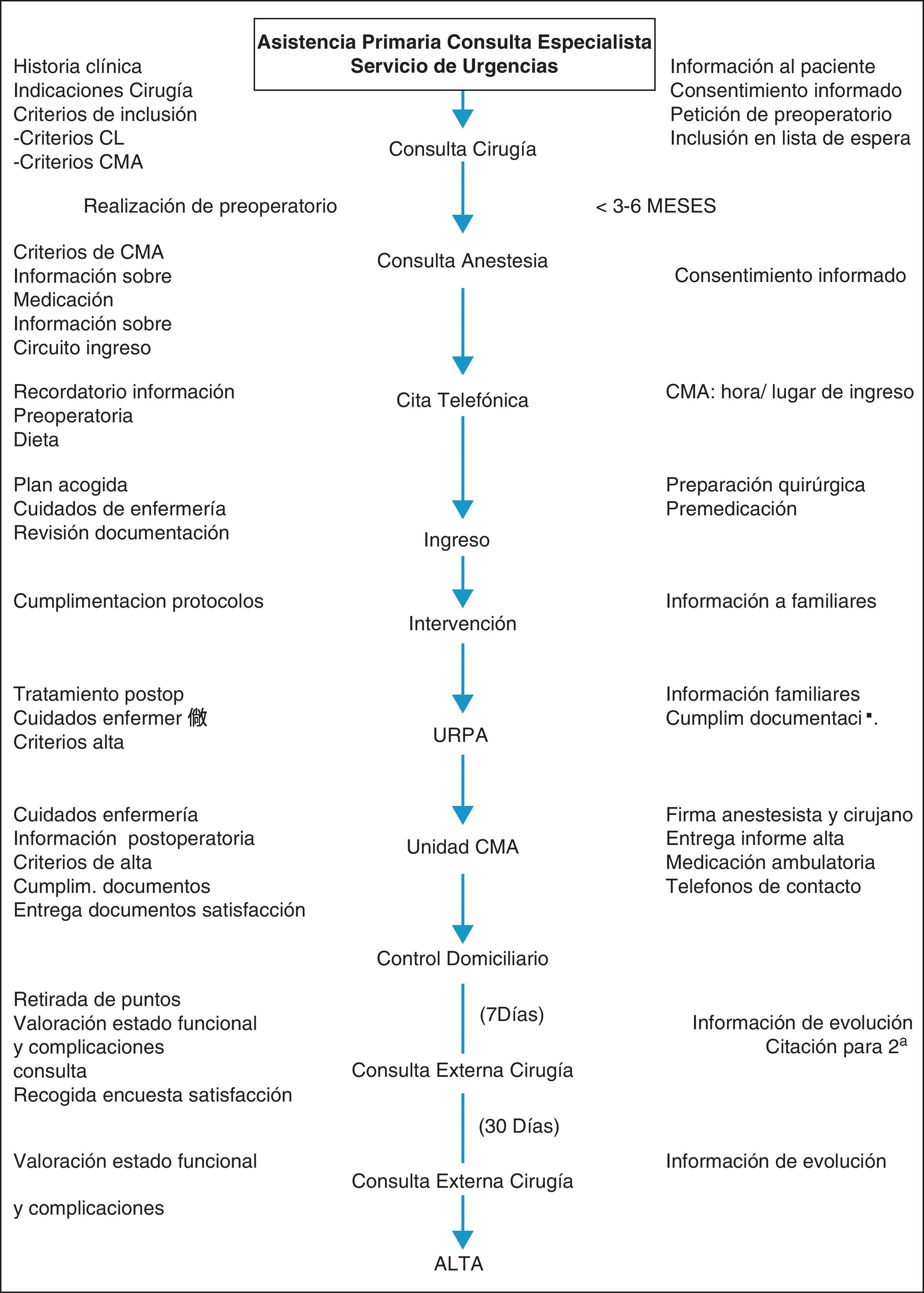
Pacientes y métodoEn enero de 2005, tras la realización de las primeras 10 CLCMA, se decidió incluir en este régimen a todos los pacientes con colelitiasis sintomática no complicada que cumpliesen los criterios establecidos: a) criterios locales: no ingresos por colecistitis aguda o pancreatitis aguda en los 3 meses previos, ausencia de litiasis en la vía biliar principal y pruebas de función hepática dentro de la normalidad; b) criterios generales: ausencia de cirugía abdominal supramesocólica, no ingesta de anticoagulantes orales o antiagregantes plaquetarios y pacientes con grados i y ii de la American Society of Anesthesiologist (ASA); c) criterios sociales: distancia al centro sanitario, apoyo familiar, posibilidad de comunicación telefónica y la aceptación por parte del paciente. De no cumplir los criterios sociales de CMA, los pacientes eran incluidos en lista de espera quirúrgica para la realización de CLEST (fig. 1).
Se realizó un estudio retrospectivo de los pacientes intervenidos de CL por colelitiasis sintomática no complicada en régimen de CMA (CLCMA, n = 141 pacientes) en un periodo de 6 años (enero 2005-diciembre 2010). Paralelamente se recogió otra serie de pacientes, durante el mismo periodo de tiempo que, cumpliendo los mismos criterios de CMA, fueron intervenidos con estancia por no cumplir los criterios sociales (CLEST, n = 286 pacientes).
Para la recogida de datos se utilizó una base de datos diseñada con el fin de registrar los pacientes intervenidos por colelitiasis sin complicación mediante CL. Se incluyeron aspectos referentes a la clínica que motivó la consulta, la morbilidad previa, grado ASA, cirugía abdominal previa (supramesocólica o no), régimen asistencial (ingreso vs CMA), complicaciones intraoperatorias, drenajes, conversión a laparotomía y causas, complicaciones postoperatorias (médicas y quirúrgicas), reintervención y causas, así como número de estancias y reingresos. Además, en los pacientes intervenidos en régimen de CMA, se incluyó el motivo de ingreso en planta y aspectos referentes a la encuesta de satisfacción que les fue entregada al alta y que fue devuelta en la primera entrevista postoperatoria en la consulta (fig. 2).
La CL se realizó en el 100% de los casos con 4 puertos de entrada y por un total de 4 cirujanos con experiencia en cirugía biliar (mayor de 50 procedimientos), 2 de ellos con especial interés en CMA.
Ambos grupos dispusieron de los mismos recursos médico-quirúrgicos, tanto intra-como postoperatoriamente. Los criterios de alta fueron: constantes vitales controladas, tolerancia oral, dolor posquirúrgico leve, movilidad y deambulación adecuada y ausencia de complicaciones. En el caso de los pacientes operados en CMA, se realizó un contacto telefónico a las 6 h del alta y una revisión en consulta, igualmente en ambos grupos, a los 7-10 días tras la intervención, donde se recogía además la encuesta de satisfacción si era preciso.
Para el análisis estadístico se utilizó el programa SPSS versión 14.0 y se prefijó un nivel de significación del 5%. En el análisis univariante, las variables cuantitativas se expresaron mediante media y desviación estándar, y las variables cualitativas se expresaron como números absolutos y porcentajes. En ambos tipos de variables se calcularon los intervalos de confianza del 95%. En el análisis bivariante, la comparación entre variables cualitativas se realizó mediante la prueba de χ2, y la t de Student para la comparación de medias en las variables cuantitativas.
ResultadosEn la tabla 1 se recogen las características prequirúrgicas de los pacientes de ambos grupos. A pesar de tratarse de pacientes clasificados como ASA I-II existieron diferencias estadísticamente significativas, de tal forma que los pacientes del grupo CLEST presentaron mayor edad y mayor comorbilidad. La presencia de antecedentes quirúrgicos fue superior en el grupo CLEST con diferencias discretamente significativas.
Características prequirúrgicas de los pacientes
| CLCMA n = 141 (%) | CLEST n = 286 (%) | p | |
| Características de los pacientes | |||
| Edad | |||
| Media (rango) | 50,15 (24-77) | 57,97 (24-86) | < 0,001 |
| Mediana | 51 | 58,50 | |
| Sexo | |||
| Hombre | 41 (29,1) | 93 (32,6) | 0,471 |
| Mujer | 100 | 193 | |
| Forma de presentación | |||
| Cólico biliar | 115 (81,6) | 183 (63,9) | < 0,001 |
| Dispepsia | 30 (21,3) | 63 (22) | 0,859 |
| Pancreatitis aguda | 6 (4,3) | 49 (17,1) | < 0,001 |
| Litiasis previa VBP | 6 (4,3) | 16 (5,6) | 0,556 |
| Pólipo/adenoma | 4 (2,8) | 3 (1,1) | 0,171 |
| Colecistitis Aguda | (7,8) | (4,9) | 0,229 |
| Casual | 1 (0,7) | 10 (3,5) | 0,087 |
| CPRE previa | 6 (4,3) | 21 (7,4) | 0,214 |
| Antecedentes médicosa | 49 (34,7) | 153 (53,5) | <0,001 |
| Enfermedad tromboembólica | 1 (0,7) | 0 | 0,153 |
| Obesidad | 22 (15,6) | 28 (10,1) | 0,101 |
| Hipertensión arterial | 24 (17) | 86 (30,1) | 0,004 |
| Diabetes | 3 (2,1) | 24 (8,4) | 0,012 |
| Cáncer | 4 (2,8) | 14 (5,2) | 0,256 |
| Hepatopatía | 1 (0,7) | 8 (2,8) | 0,158 |
| Insuficiencia renal crónica | 0 | 2 (0,7) | 0,319 |
| Accidente cerebrovascular | 0 | 2 (0,7) | 0,319 |
| Enfermedad respiratoria | 0 (4,9) | 24 (8,7) | 0,163 |
| Cardiopatía | 0 | 8 (2,8) | 0,045 |
| Otros | 2 (1,4) | 17 (6,3) | 0,024 |
| Antecedentes quirúrgicos | 35 (24,8) | 98 (34,3) | 0,047 |
| Apendicectomía | 16 (11,3) | 51 (18,2) | 0,069 |
| Cesárea y/o cirugía de útero | 24 (17) | 52 (18,2) | 0,768 |
| Laparoscopia diagnóstica | 2 (1,4) | 3 (1,1) | 0,738 |
| Cirugía urológica | 1 (0,7) | 8 (2,8) | 0,157 |
CPRE: colangiopancreatografía retrógrada endoscópica; VBP: vía biliar principal.
En la tabla 2 se exponen las características posquirúrgicas en ambos grupos de pacientes. Únicamente se observaron diferencias significativas en el uso de drenajes, significativamente mayor en el grupo CLEST.
Características posquirúrgicas de los pacientes
| CLCMA n = 141 (%) | CLEST n = 286 (%) | p | |
| Complicaciones intraoperatorias | 4 (2,8) | 7 (2,4) | 0,811 |
| Lesión de órgano | 2 (1,4) | 3 (1,1) | 0,738 |
| Hemorragia | 2 (1,4) | 4 (1,4) | 0,986 |
| Lesión VBP | 0 | 0 | - |
| Aspectos quirúrgicos | |||
| Conversión | 1 (0,7) | 0 | 0,153 |
| Drenaje | 1 (0,7) | 23 (8) | 0,002 |
| Anatomía patológica | |||
| Colelitiasis simple | 119 (84,4) | 220 (77,2) | 0,082 |
| Colecistitis crónica | 18 (12,8) | 60 (21,1) | 0,127 |
| Adenoma-pólipo | 4 (2,8) | 6 (2,1) | 0,638 |
| Morbilidad | |||
| Postoperatoria | 6 (4,3) | 18 (5,2) | 0,656 |
| Hemoperitoneo | 2 (1,4) | 3 (0,7) | 0,468 |
| Fuga biliar | 1 (0,7) | 4 (1,4) | 0,533 |
| Hemorragia trocar | 0 | 3 (1,1) | 0,222 |
| Absceso intraabdominal | 1 (0,7) | 4 (1,4) | 0,533 |
| Infección de herida quirúrgica | 0 | 0 | - |
| Íleo | 0 | 2 (0,7) | 0,319 |
| Infección urinaria | 1 (0,7) | 2 (0,7) | 0,990 |
| C. respiratorias | 0 | 1 (0,4) | 0,482 |
| Anemia | 1 (0,7) | 2 (0,7) | 0,990 |
| Reintervención | 2 (1,4) | 7 (2,5) | 0,486 |
| Estancia postoperatoria | |||
| Media (rango) | 1,16 (0-62) | 2,94 (1-30) | 0,003 |
| Mediana | 0 | 2 | |
| Reingresos | 5 (3,5) | 4 (1,4) | 0,146 |
| Coledocolitiasis residual | 3 (2,1) | 0 | 0,013 |
| Absceso intraabdominal | 1 (0,7) | 4 (1,4) | 0,533 |
| Dolor postoperatorio | 1 (0,7) | 0 | 0,213 |
VBP: vía biliar principal.
Respecto a la tasa de reintervenciones, 2 pacientes (1,4%) en el grupo CLCMA fueron reintervenidos por hemoperitoneo, mientras que en el grupo CLEST fueron reintervenidos 7 pacientes (2,5%): 4 pacientes por peritonitis biliar (fuga biliar) y 3 pacientes por hemoperitoneo. Estas diferencias no resultaron estadísticamente significativas.
No hubo mortalidad postoperatoria.
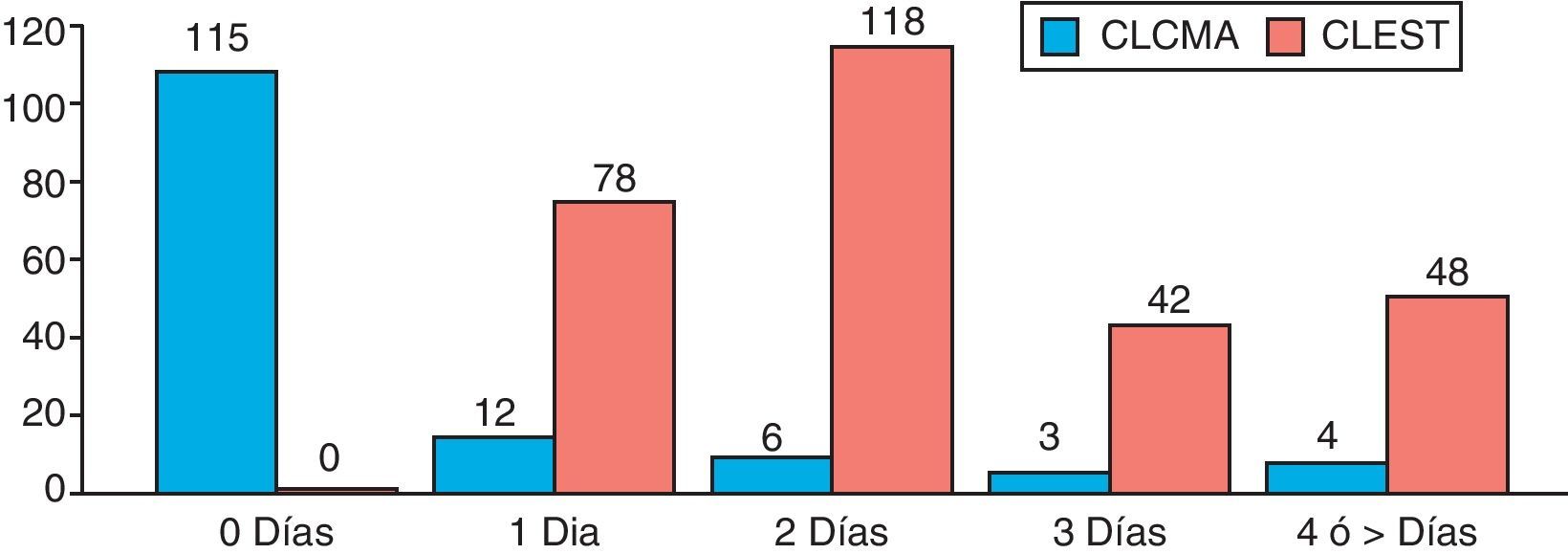
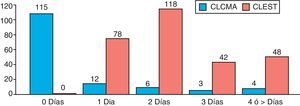
Respecto a la estancia postoperatoria, los pacientes del grupo CLCMA presentaron una estancia media de 1,16 días, mientras que en el grupo CLEST fue de 2,94 días, existiendo diferencias estadísticamente significativas (p = 0,003) (fig. 3). Dentro del grupo de los pacientes de CLCMA, un total de 115 pacientes (82%) fueron dados de alta a las 6 h de la intervención quirúrgica, cumpliendo así el régimen de CMA. Los motivos de ingreso de los 26 pacientes restantes fueron: dolor mal controlado (2 pacientes), dificultad quirúrgica elevada (4 pacientes), presencia de naúseas/vómitos (5 pacientes), mareo (2 pacientes), inestabilidad hemodinámica (3 pacientes), motivo social (6 pacientes), retención urinaria (3 pacientes) y conversión a laparotomía (un paciente).
Respecto a la tasa de reingresos, no existieron diferencias significativas entre ambos grupos. Dentro del grupo de pacientes CLCMA, 5 pacientes (3,5%) precisaron reingreso: 3 pacientes por coledocolitiasis residual solucionada mediante CPRE, un paciente por dolor mantenido sin evidencia de enfermedad y un paciente por absceso intraabdominal tratado mediante drenaje percutáneo. Entre los pacientes del grupo CLEST, hubo un total de 4 reingresos, siendo el motivo en todos la presencia de un absceso intraabdominal solucionado de forma conservadora (3 mediante drenaje percutáneo y uno con tratamiento antibiótico).
Puesto que el grupo de pacientes CLEST presentó mayor tasa de comorbilidad previa, se valoró si esta se relacionaba con la mayor probabilidad de presentar complicaciones postoperatorias, mayor tasa de reintervenciones o una mayor tasa de reingresos. A este respecto, no existieron diferencias estadísticamente significativas (p = 0,169; p = 0,616 y p = 0,862, respectivamente).
Tras excluir a los pacientes que precisaron ingreso, un total de 80 pacientes (70%) contestaron y entregaron la encuesta de satisfacción en la primera visita programada. Para la valoración de esta encuesta, se tomaron en consideración los indicadores de satisfacción global y el indicador de satisfacción de asistencia global percibida, con un 82 y un 81% respectivamente. Ambos indicadores, situados por encima del estándar previamente fijado (fig. 4).
DiscusiónLa CL es considerada la técnica «gold» estándar en el tratamiento de la colelitiasis sintomática3–7. Sin embargo, la realización de CLCMA no tiene una presencia uniforme en los hospitales de nuestra red pública ya que el cirujano percibe un «riesgo» innecesario en la cobertura asistencial al paciente1.
No obstante, diversos estudios demuestran que la CLCMA es fiable y efectiva, así como el grado de satisfacción y calidad percibida por los pacientes5,6,8–14. Se ha constatado que la recuperación del paciente intervenido en CMA, así como su nivel de ansiedad y calidad de vida son similares a los del paciente ingresado15. Incluso existen estudios en los que se evidencia una mejor recuperación de los pacientes intervenidos de CLCMA, de tal forma que estos presentarían menor grado de cansancio, atribuible al descanso nocturno domiciliario16.
Es necesaria, por tanto, la realización de estudios destinados a comparar la efectividad de la CLCMA frente a la CLEST, tanto en términos de morbilidad como de mortalidad. Más fiables serán estos estudios cuando ambas variantes hayan sido realizadas dentro de una misma unidad clínica, siempre y cuando los pacientes presenten los mismos criterios de selección.
El presente trabajo trata de analizar esto, con especial interés en demostrar en primera instancia que la CLCMA es igual de segura que la CLEST.
En nuestro estudio, llama la atención en primer lugar, que de los 427 pacientes, que cumplían criterios de CMA, cerca del 50% no cumplieran los criterios sociales, y dentro de este grupo, el mayor porcentaje correspondiera a la negativa del paciente. Probablemente, este perciba la inseguridad que muestra el cirujano ante la indicación del programa de CMA. En segundo lugar, son los pacientes más añejos los que mayoritariamente rehúsan la ambulatorización y, como es lógico pensar, a mayor edad, mayor comorbilidad. Este puede ser un motivo por el que ambos grupos de estudio no sean del todo homogéneos; no obstante, dichas diferencias no se relacionaron con una mayor tasa de complicaciones.
Por otra parte, observamos como el 30% de los pacientes incluidos en CMA migraron al grupo de CLEST dentro de programas de reducción de lista de espera. Esto es debido a la alta prevalencia que presenta esta enfermedad y a la escasa posibilidad de realizarla de forma ambulatoria, al ser posible actualmente una única intervención semanal. Todos estos factores habrán de ser tenidos en cuenta si se quiere potenciar el régimen ambulatorio.
Objetivamos como nuestros resultados siguen siendo equiparables a los reflejados en la literatura, comunicándose tasas de morbilidad del 6%, conversión del 1,2-5%, reintervenciones 1% y reingresos del 2-4%5,7–9. No existieron diferencias significativas entre ambos grupos al comparar la morbilidad postoperatoria, tasa de reintervenciones o reingresos.
Coincidiendo con los datos aportados por la literatura, la morbilidad postoperatoria estuvo constituida fundamentalmente por la presencia de hemoperitoneo por sangrado en el lecho quirúrgico, fuga biliar o por absceso intraabdominal. La presencia de sangrado en el lecho quirúrgico fue detectada en las primeras horas por inestabilidad hemodinámica, mientras que las 4 reintervenciones por fuga biliar fueron realizadas más allá de las 24 h. Se ha observado que la aparición de complicaciones mayores se diagnostican normalmente en el mismo acto quirúrgico o más allá de las 48 h, por lo que pasarían de la misma forma desapercibidas al realizar CLEST1,8,17.
El cirujano en el mismo acto quirúrgico detecta la mayor probabilidad de complicaciones y pone en marcha los mecanismos necesarios para cubrir esta eventualidad. Tal es el caso de los 4 pacientes del grupo de CLCMA ingresados por temor a complicación en el postoperatorio, o el empleo abusivo de drenajes en la serie de CLEST, donde, aprovechando el ingreso, el cirujano tiende a hacer mayor uso de los mismos. Por lo tanto, tras los resultados obtenidos, estamos en disposición de afirmar que la CLCMA es tan segura como la CLEST.
En nuestro estudio solo el 30% de los pacientes del grupo CLEST fueron dados de alta al día siguiente, hecho que podría guardar relación con la pasividad por parte del cirujano. El porcentaje de ingresos en planta del grupo CLCMA ha sido del 18%, similar al publicado (8-40%) en recientes estudios1,5,6,8,12–14. Se intuye, por lo tanto, que la realización de CLCMA confiere al cirujano un mayor grado de compromiso con la institución lo que, junto con la información al paciente, constituyen las claves del éxito de esta modalidad.
Entre los motivos de ingreso de los 26 pacientes del grupo CLCMA, tan solo 6 pacientes lo fueron por causa social. Motivos de ingreso como náuseas/vómitos, dolor mal controlado o retención urinaria serían subsidiarios de mejorar mediante la aplicación de fármacos de reciente aparición y de mejoras en la técnica anestésica14,18. No obstante, casi el 50% de los pacientes que ingresaron en planta desde la unidad de CMA, fueron dados de alta al día siguiente.
En el presente estudio los pacientes del grupo CLCMA presentaron una estancia media de 1,16 días frente a los 2,94 días de estancia media postoperatoria del grupo CLEST. Cabe destacar, además que, en nuestra experiencia, si el paciente no es dado de alta en las primeras 6 h, es ingresado en planta.
En diversos estudios se ha demostrado que el grado de satisfacción y la calidad percibida por el paciente tratado por CLCMA tiene buen nivel6,8–11. En la presente serie, el 81% de los pacientes mostraron satisfacción respecto a la asistencia sanitaria recibida, mientras que el 82% de los pacientes lo hicieron respecto a la satisfacción global.
La correcta selección de los pacientes, la entrevista personalizada y la interacción cirujano-paciente son necesarias para asegurar el éxito de la gestión asistencial. Cabe esperar una mejora en el marco jurídico para que los cirujanos se sientan amparados en la realización de este modelo asistencial.
Constatada la no inferioridad de la CLCMA en términos de efectividad, seguridad y calidad con respecto a la CLEST, tan solo queda valorar si el compromiso adquirido por profesionales y pacientes se correspondería con un ahorro en el gasto sanitario. A estos efectos bastaría con plantear un estudio de minimización de costes entre ambas variantes asistenciales.
ConclusionesLa CLCMA en pacientes ASA I-II es tan efectiva y segura como la CLEST programada, con un buen nivel de calidad percibida por los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.