El acné es una de las afecciones dermatológicas con mayor incidencia a nivel mundial; su origen es multifactorial y, por lo tanto, su tratamiento puede ser complejo. Propionibacterium acnes tiene un papel primordial en la inflamación de esta dermatosis y para su tratamiento se usan antibióticos tópicos; entre los principales se encuentran eritromicina y clindamicina, en los que se ha documentado una amplia resistencia bacteriana, lo que genera controversia respecto a su uso. Por este motivo se presenta un metaanálisis de las publicaciones de los últimos 10 años para confirmar esta hipótesis.
Material y métodosEn la literatura de los últimos 10 años se buscaron artículos sobre resultados de cultivos con antibiograma de pacientes con acné. Se realizaron búsquedas tipo MeSH con los términos «acne vulgaris», «Propionibacterium acnes», «topical administration», «treatment», «erythromycin», «clindamycin», «nadifloxacin», «antibacterial agent», «bacterial drug resistance», en los metabuscadores PubMed, Ovid, EBSCO, Cochrane, ScienceDirect y ClinicalKey.
ResultadosSe encontraron 13 artículos que cumplieron con los criterios de inclusión. La razón de momios promedio (OR 1.24, IC 95%) de los artículos demostró una ligera tendencia hacia la resistencia de Propionibacterium acnes.
ConclusionesSe confirma el aumento en la resistencia bacteriana de Propionibacterium acnés a eritromicina y clindamicina tópica, por lo que recomendamos el uso de estos antibióticos combinados en casos selectos por periodos cortos y en combinación con peróxido de benzoilo, para obtener el mejor resultado clínico en los pacientes con Acne vulgaris.
Acne is one of the dermatological pathologies with the highest incidence around the world. It is a multifactorial disease and its treatment can be complex. Propionibacterium acnes play a key role in the inflammation of this dermatosis. Topical antibiotics, including mainly erythromycin and clindamycin, have been used, but there is controversy over their use due to the widely documented bacterial resistance. For this reason a meta-analysis of the publications over the past 10 years is presented in order to confirm this hypothesis.
Material and methodsA search was made of the publications over the past 10 years that included the results of antibiogams of patients with acne. MeSH type searches were performed with the terms “acne vulgaris”, “Propionibacterium acnes”, “topical administration”, “treatment”, “erythromycin”, “clindamycin”, “nadifloxacin”, “antibacterial agent”, “bacterial drug resistance” in PubMed, Ovid, EBSCO, Cochrane, ScienceDirect and ClinicalKey meta-searches.
ResultsA total of 13 articles were found that met the inclusion criteria. The mean odds ratio (OR 1.24, 95% CI) of the articles showed a slight tendency toward resistance of Propionibacterium acnes.
ConclusionsAn increase in bacterial resistance to topical erythromycin and clindamycin can be confirmed, thus the use of these antibiotics is recommended in selective cases for short periods, and in combination with benzoyl peroxide for the best clinical outcome in patients with acne vulgaris.
El acné es la segunda causa de consulta en dermatología, por lo que es importante conocer el tratamiento adecuado de este1. Las guías de tratamiento para el acne vulgaris establecen como criterios: a) la variedad clínica del acné, clasificándolo en comedónico, papulopustuloso y noduloquístico, y b) la severidad2. El tratamiento más utilizado en el acné, y especialmente en los casos de acné papulopustuloso, son los antibióticos tópicos2,3; en el caso de Propionibacterium acnes (P. acnes) se ha confirmado, a través de cultivos y antibiogramas, un incremento en la resistencia a los antibióticos tópicos4 por su uso indiscriminado5.
Con la finalidad de evaluar si existe evidencia suficiente para considerar que P. acnes es resistente a los antibióticos tópicos, llevamos a cabo un metaanálisis de los artículos publicados sobre el tema e investigamos los últimos 10 años (2004-2013).
Material y métodosEstrategia de búsquedaSe revisó la literatura publicada desde el 1 de enero de 2004 hasta el 31 de diciembre de 2013 sobre el tratamiento tópico para el acné. Los metabuscadores que utilizamos fueron PubMed, Ovid, EBSCO, Cochrane, ScienceDirect y ClinicalKey.
Se realizaron búsquedas de los siguientes términos MeSH: «acne vulgaris», «Propionibacterium acnes», «topical administration», «treatment», «erythromycin», «clindamycin», «nadifloxacin», «antibacterial agent», «bacterial drug resistance».
Selección de estudiosSe eligieron los estudios publicados desde el 1 de enero de 2004 hasta el 31 de diciembre de 2013 (10 años) y que estuvieran escritos en idioma inglés y/o español. Dos autores (Alvarez-Sánchez y Arellano-Mendoza) revisaron, evaluaron y eligieron de manera independiente los estudios a analizar.
Análisis microbiológicoSe obtuvieron los datos relacionados con el método de manejo de la muestra, transporte, cultivo, aislamiento e identificación de P. acnes, así como los resultados del antibiograma con antibióticos disponibles en administración tópica (clindamicina, eritromicina o nadifloxacino). Se valoraron con resultados de: sensibilidad y resistencia, puntos de corte de la concentración mínima inhibitoria o E-strip basados en los estándares del European Committee on Antimicrobial Susceptibility Testing o Clinical and Laboratory Standards Institute6.
Extracción de datosSe sometieron a evaluación los datos derivados de estudios publicados. Se extrajo de cada estudio la siguiente información: número de pacientes totales, pacientes con identificación de P. acnes y los datos microbiológicos ya mencionados. Cualquier discrepancia entre los observadores se resolvió por consenso o con la inclusión de un tercer observador.
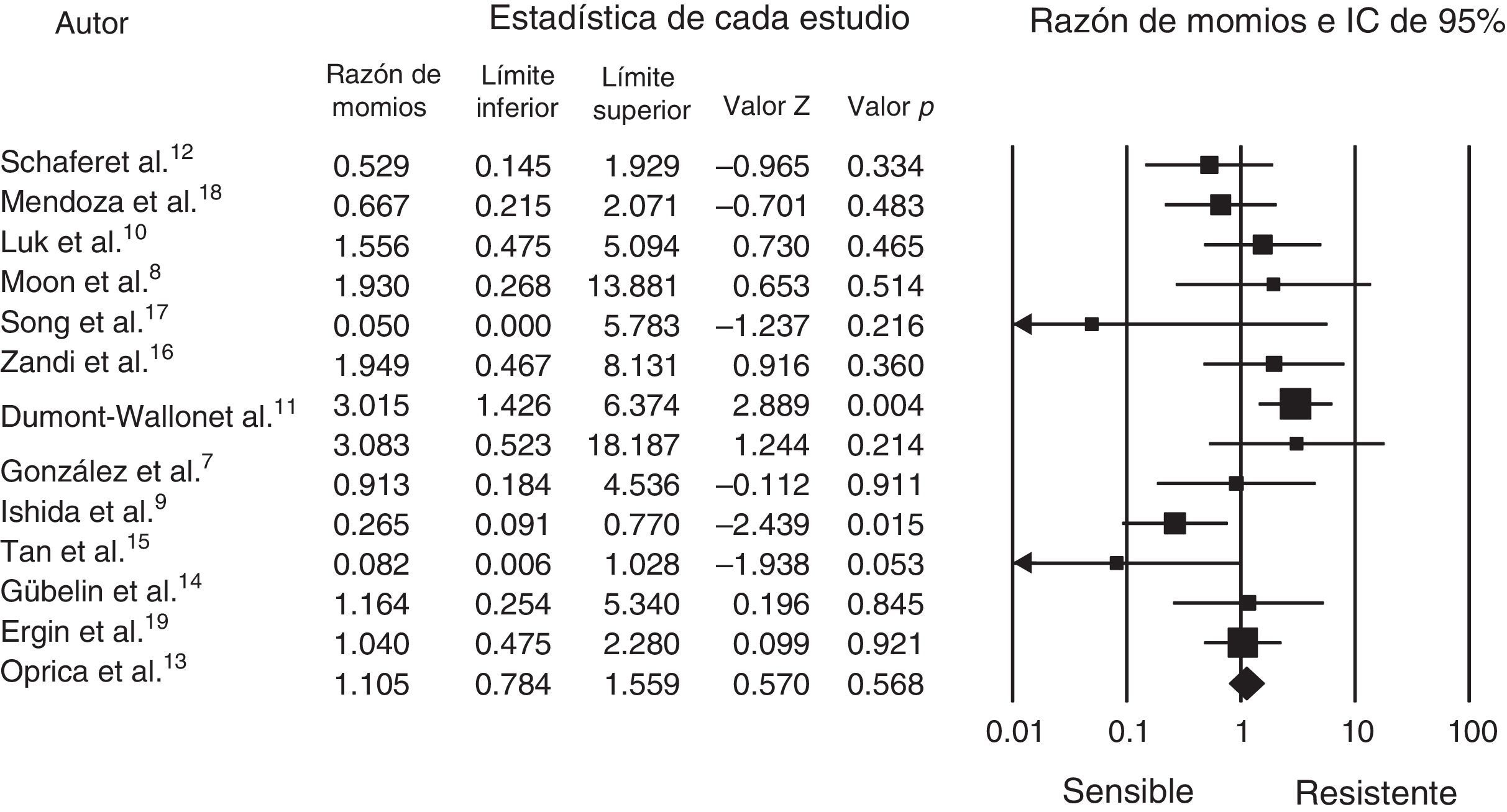
Análisis estadísticoPara el procesamiento de los datos se utilizó el programa Comprehensive Meta-Analysis (CMA versión 2.2.064), se introdujeron los datos y se realizó el análisis estadístico, el cual podemos ver en el forest plot (fig. 1).
El punto de corte para determinar resistencia o sensibilidad es una odds ratio (OR) de 1, donde menos de 1 indica sensibilidad y mayor a 1 indica resistencia; los valores de p<0.05 se consideraron estadísticamente significativos.
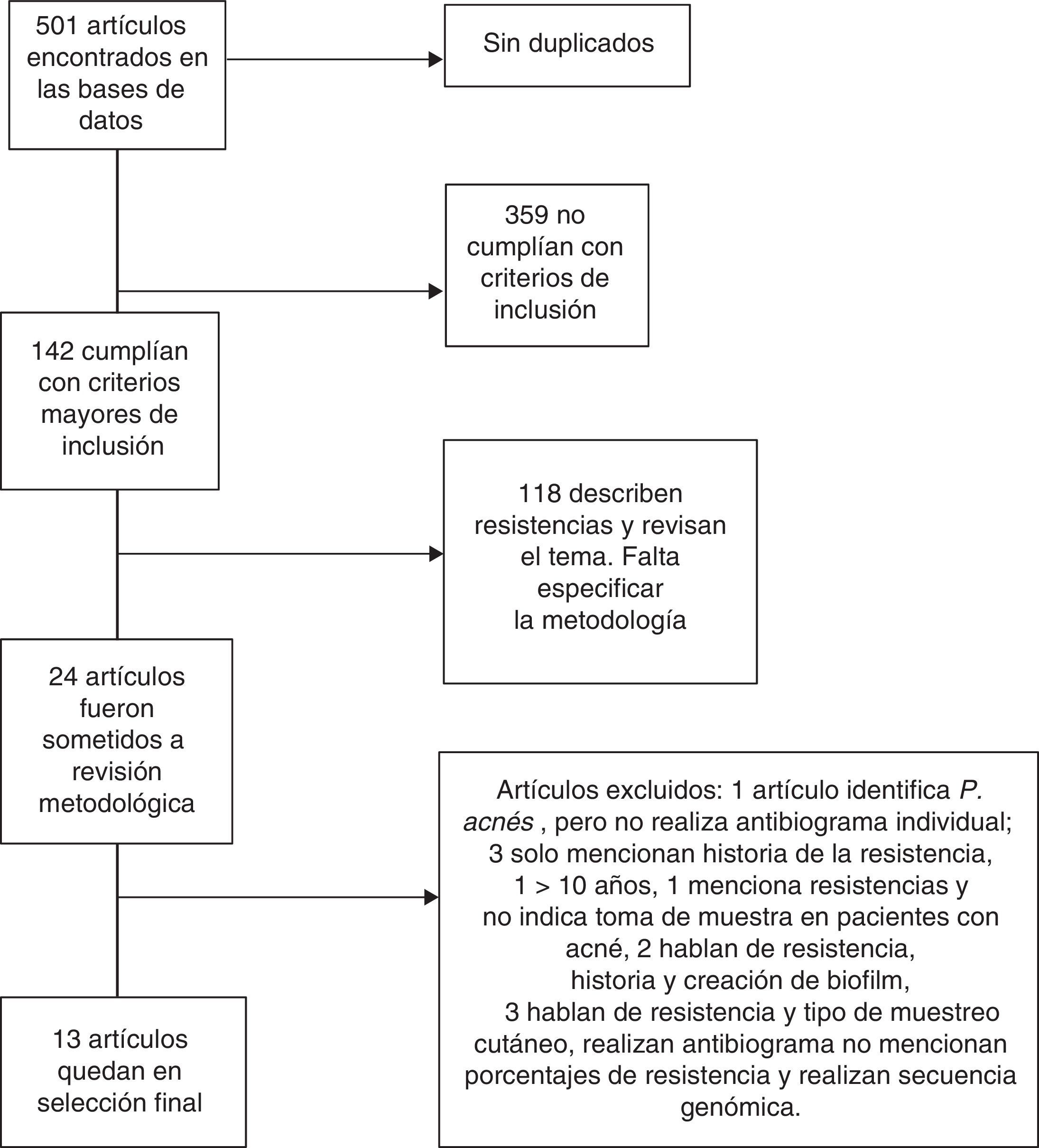
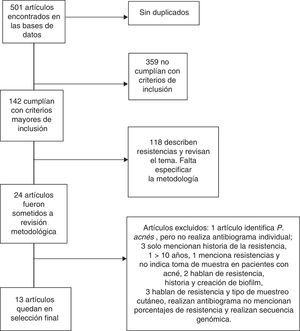
ResultadosEn la búsqueda mencionada se encontraron alrededor de 501 artículos en el periodo seleccionado (enero 2004-diciembre 2013). No encontramos artículos duplicados y del total solo 142 cumplían con el criterio de identificar a P. acnes, así como con el análisis de resistencia y sensibilidad con antibiograma; sin embargo, solo 24 estudios fueron seleccionados para revisión metodológica y análisis, quedando solo 13 que reunían todos los datos microbiológicos y clínicos a analizar; los estudios restantes fueron excluidos por falta de datos o por presentar metodología incompleta (fig. 2).
Se determinó que 13 artículos contaban con una clasificación de casos y controles con un nivel de evidencia y recomendación grado IIIB, sin obtener el nivel de ensayo clínico, lo cual es preferible para este diseño estadístico (tabla 1)7–19.
Estudios seleccionados
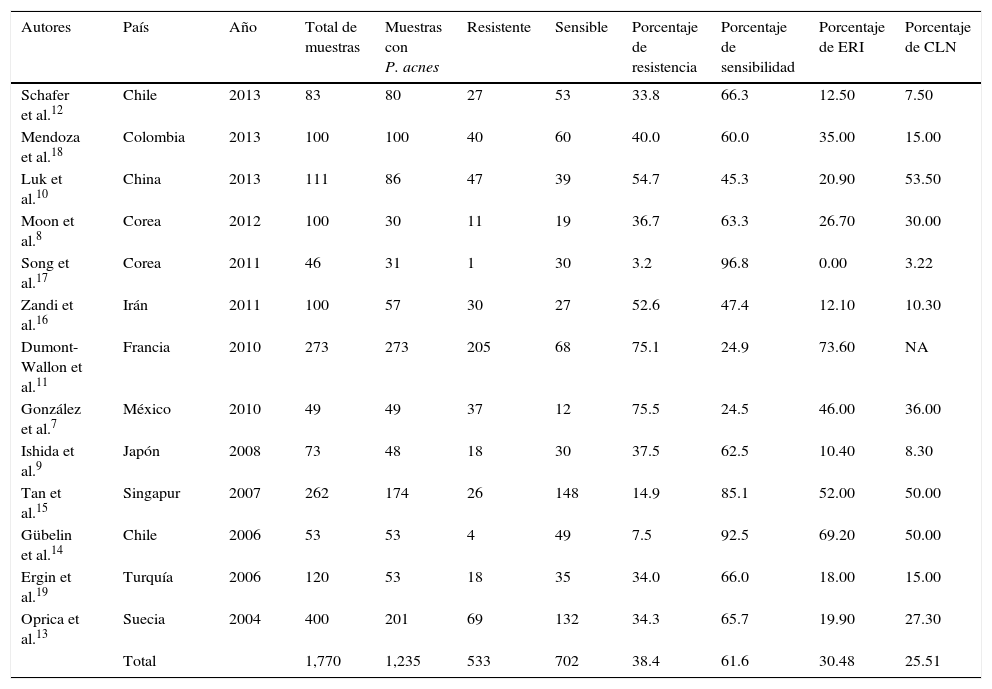
| Autores | País | Año | Total de muestras | Muestras con P. acnes | Resistente | Sensible | Porcentaje de resistencia | Porcentaje de sensibilidad | Porcentaje de ERI | Porcentaje de CLN |
|---|---|---|---|---|---|---|---|---|---|---|
| Schafer et al.12 | Chile | 2013 | 83 | 80 | 27 | 53 | 33.8 | 66.3 | 12.50 | 7.50 |
| Mendoza et al.18 | Colombia | 2013 | 100 | 100 | 40 | 60 | 40.0 | 60.0 | 35.00 | 15.00 |
| Luk et al.10 | China | 2013 | 111 | 86 | 47 | 39 | 54.7 | 45.3 | 20.90 | 53.50 |
| Moon et al.8 | Corea | 2012 | 100 | 30 | 11 | 19 | 36.7 | 63.3 | 26.70 | 30.00 |
| Song et al.17 | Corea | 2011 | 46 | 31 | 1 | 30 | 3.2 | 96.8 | 0.00 | 3.22 |
| Zandi et al.16 | Irán | 2011 | 100 | 57 | 30 | 27 | 52.6 | 47.4 | 12.10 | 10.30 |
| Dumont-Wallon et al.11 | Francia | 2010 | 273 | 273 | 205 | 68 | 75.1 | 24.9 | 73.60 | NA |
| González et al.7 | México | 2010 | 49 | 49 | 37 | 12 | 75.5 | 24.5 | 46.00 | 36.00 |
| Ishida et al.9 | Japón | 2008 | 73 | 48 | 18 | 30 | 37.5 | 62.5 | 10.40 | 8.30 |
| Tan et al.15 | Singapur | 2007 | 262 | 174 | 26 | 148 | 14.9 | 85.1 | 52.00 | 50.00 |
| Gübelin et al.14 | Chile | 2006 | 53 | 53 | 4 | 49 | 7.5 | 92.5 | 69.20 | 50.00 |
| Ergin et al.19 | Turquía | 2006 | 120 | 53 | 18 | 35 | 34.0 | 66.0 | 18.00 | 15.00 |
| Oprica et al.13 | Suecia | 2004 | 400 | 201 | 69 | 132 | 34.3 | 65.7 | 19.90 | 27.30 |
| Total | 1,770 | 1,235 | 533 | 702 | 38.4 | 61.6 | 30.48 | 25.51 |
CLN: clindamicina; ERI: eritromicina; NA: no asignado; P. acnes: Propionibacterium acnes.
De los trabajos seleccionados se extrajeron los siguientes datos: muestra con P. acnes, sensibilidad y resistencia a clindamicina y eritromicina. Nadifloxacino no fue encontrado en ninguna de las publicaciones; solamente levofloxacino fue probado, pero su vía de administración lo descarta del estudio7.
Una vez seleccionados estos datos se calculó la razón de momios OR de cada uno de ellos, así como el cálculo del límite superior y el valor estadístico de p en cada artículo.
En la figura 1 podemos observar cómo el promedio de OR se encuentra en 1.24, con un IC del 95% de 0.7048-2.3090. De los 13 artículos se obtuvo un total de 1,770 pacientes, con un rango de 40 a 400 y una media de 136.15; P. acnes se identificó en un 70% de los pacientes y se demostró resistencia al tratamiento en un 43%, con sensibilidad en un 57%. La mayoría de los artículos son de países diferentes, excepto por 2 de Chile (Schafer et al.12 y Gübelin et al.14) y 2 de Corea (Moon et al.8 y Song et al.17). Los demás países son: México7 (González et al.), Japón9 (Ishida et al.), China10 (Luk et al.), Francia11 (Dumont-Wallon et al.), Suecia13 (Oprica et al.), Singapur15 (Tan et al.), Irán16 (Zandi et al.), Colombia18 (Mendoza et al.) y Turquía19 (Ergin et al.). Los años en los que se observó mayor resistencia fueron entre el 2010 y el 2012 (tabla 1).
DiscusiónEl acné es un motivo frecuente de consulta en nuestra práctica clínica1. En los últimos años se ha hecho evidente la resistencia a los antibióticos tópicos en diferentes publicaciones, principalmente a la eritromicina y la clindamicina tópicas4; sin embargo, en la práctica no se ha esclarecido completamente su significado clínico y se siguen usando como práctica común en el manejo de los pacientes, principalmente en aquellos con acné papulopustuloso. Al revisar la literatura podemos observar que son pocas las publicaciones que contienen criterios estrictos de demostración de la resistencia de P. acnes a los antibióticos tópicos; 7 artículos presentan una OR mayor a 1, lo cual muestra una tendencia a la resistencia bacteriana. También encontramos 2 estudios que presentaban una excelente sensibilidad a los antibióticos14,17. En el estudio de Song et al.17 de 31 muestras diagnosticadas con P. acnes, solamente un aislado fue resistente a clindamicina, lo cual mueve el promedio general de los estudios hacia la sensibilidad, y esto también se demuestra con el análisis antes mencionado en el total de los pacientes.
Eritromicina y clindamicina son los 2 antibióticos tópicos que todos los artículos prueban. En el caso de eritromicina, el porcentaje de resistencia promedio en todas las publicaciones es de un 30%, con un máximo de 73.6% en el estudio de Dumont-Wallon et al.11 y nula resistencia en el estudio de Song et al.17. El caso de clindamicina es similar, con un promedio de resistencia de un 25.5% y un máximo de 53% en el estudio de Luk et al.10 con un mínimo del 3% en el estudio ya antes mencionado de Song et al.17.
Debemos resaltar que a pesar de que existe una tendencia estadística hacia la resistencia bacteriana, esta es muy débil y clínicamente puede haber fallo en el tratamiento tópico; sin embargo, se debe recordar que la combinación de los antibióticos tópicos con peróxido de benzoilo, como lo indican las guías de tratamiento, disminuye la incidencia de resistencia. Publicaciones recientes comprobaron que los pacientes con P. acnes resistente tienen un beneficio clínico si antes del tratamiento con el antibiótico tópico se realiza un lavado de la zona afectada, una vez al día con peróxido de benzoilo al 6% durante 20 s, lo que disminuye la resistencia bacteriana considerablemente (1 log después de una semana de tratamiento y al menos 2 log después de 3 semanas de tratamiento)20. En nuestro país, la presentación comercial de peróxido de benzoilo al 5% se puede encontrar en combinación con antibióticos tópicos, lo cual ayuda a los dermatólogos a tener una buena respuesta terapéutica en los pacientes.
Observamos que existen pocos estudios que hubieran realizado cultivos de P. acnes, y los disponibles tenían un grado de evidencia IIIB, por lo que es imperativo realizar estudios clínico-microbiológicos con mayor rigor y evidencia científica para una enfermedad de la piel de alta prevalencia como el acné vulgar.
Los índices de resistencia observados en los estudios pueden ser menores, cuando se utilizan esquemas cortos de antibióticos y con la combinación con peróxido de benzoilo.
En conclusión, se ha encontrado una tendencia hacia la resistencia bacteriana de P. acnes en pacientes con acne vulgaris. La monoterapia con clindamicina y eritromicina no debe ser la base para el tratamiento de esta afección; estos antibióticos tópicos se pueden utilizar en casos muy selectos, por periodos cortos, y siempre deben combinarse con peróxido de benzoilo para reducir, desinflamar y evitar la resistencia bacteriana de P. acnes en los pacientes con acne vulgaris.
Recomendamos que los clínicos se basen en la evidencia encontrada en este metaanálisis para poder elegir el mejor tratamiento y, a su vez, obtener los mejores resultados en los pacientes con acne vulgaris.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.