La pseudo-obstrucción colónica aguda se caracteriza por la dilatación masiva del colon, con aumento de la presión intraluminal que condiciona isquemia y necrosis de la pared intestinal. No se conoce el mecanismo que produce la lesión, aunque se ha asociado con: traumatismo, anestesia o agentes farmacológicos que alteran el sistema nervioso autónomo. La patofisiología de la toxicidad colónica por fármacos puede progresar hasta la perforación colónica y potencialmente a la muerte.
ObjetivoComunicar el caso de una paciente con polifarmacia como único factor de riesgo para la pseudo-obstrucción colónica, y presentar la revisión de la bibliografía médica relacionada con el tratamiento.
Caso clínicoPresentamos el caso de una mujer de 67 años con distensión y dolor abdominal difuso, progresivo de intensidad 8/10 por pseudo-obstrucción colónica, acompañado de febrícula y taquicardia. En los estudios de gabinete se observó aire libre en cavidad. El único factor de riesgo que tenía la paciente fue el uso de múltiples fármacos. El cuadro de pseudo-obstrucción evolucionó hasta la perforación intestinal, que requirió tratamiento quirúrgico, con resultado exitoso.
ConclusiónEs importante tener en cuenta las interacciones farmacológicas en los pacientes con múltiples enfermedades, ya que pueden condicionar complicaciones como la perforación colónica, que de ser detectadas a tiempo se podrían evitar.
Acute pseudo-obstruction of the colon is a disorder characterised by an increase in intra-luminal pressure that leads to ischaemia and necrosis of the intestinal wall. The mechanism that produces the lesion is unknown, although it has been associated with: trauma, anaesthesia, or drugs that alter the autonomic nervous system. The pathophysiology of medication induced colon toxicity can progress to a perforated colon and potentially death.
ObjetivePresent a case of a colonic pseudo-obstruction in a patient with polyfarmacy as the only risk factor and to review the medical literature related to the treatment of this pathology.
Clinical caseThe case is presented of a 67 year old woman with colonic pseudo-obstruction who presented with diffuse abdominal pain and distension. The pain progressed and reached an intensity of 8/10, and was accompanied by fever and tachycardia. There was evidence of free intraperitoneal air in the radiological studies. The only risk factor was the use of multiple drugs. The colonic pseudo-obstruction progressed to intestinal perforation, requiring surgical treatment, which resolved the problem successfully.
ConclusionIt is important to consider drug interaction in patients with multiple diseases, as it may develop complications that can be avoided if detected on time.
La pseudo-obstrucción colónica aguda es una enfermedad caracterizada por la dilatación masiva del colon, en donde no hay evidencia de obstrucción mecánica y por definición es secundaria a una enfermedad secundaria o de base. La pseudo-obstrucción, también conocida como síndrome de Ogilvie, frecuentemente ocurre en pacientes añosos que están en tratamiento bajo un gran número de medicamentos, y a pesar de ser poco común, la toxicidad colónica inducida por fármacos es una entidad que debe ser reconocida a tiempo1,2.
La pseudo-obstrucción colónica es siempre secundaria a una enfermedad subyacente como: procesos infecciosos, cardiacos, neurológicos o por medicamentos. La perforación espontánea se presenta en el 3% al 15% de los casos y conlleva una mortalidad de hasta el 40%3.
La patofisiología de la toxicidad colónica por fármacos se inicia como una pseudo obstrucción colónica en la que el íleo o paresia colónica, que desarrolla dilatación masiva, es secundaria al uso de medicamentos que tienen un efecto en la inervación o motilidad colónica. Dentro de los fármacos más comunes relacionados con esta enfermedad se encuentran: los narcóticos, fenotiazinas, antidepresivos y bloqueadores de los canales de calcio, entre otros. A pesar de que la relación de los medicamentos con esta enfermedad se basa en reportes de caso, se ha establecido una relación causal evidente con algunos fármacos como con la loperamida, narcóticos, fenotiazinas y vincristina. Asociación probable con: atropina, nifedipino, procainamina, antidepresivos tricíclicos, anfetaminas, barbitúricos, clonidina, dicumarol y verapamilo1.
El espectro clínico de la toxicidad colónica por medicamentos varía entre: constipación, pseudo-obstrucción, isquemia y necrosis. La sospecha clínica de esta entidad es importante, ya que la suspensión oportuna de los fármacos puede evitar complicaciones que conllevan una alta tasa de morbimortalidad1,2. En un inicio el tratamiento conservador es la pauta de tratamiento, la descompresión colónica puede ser efectiva aunque conlleva un riesgo de perforación. El tratamiento quirúrgico queda reservado para aquellos casos en donde se presenten posibles complicaciones, como necrosis o perforación.
ObjetivoPresentar la revisión del tema y el caso de una paciente con polifarmacia como único factor de riesgo, que presentó pseudo-obstrucción colónica y evolucionó tórpidamente, hasta presentar perforación con peritonitis. Se manejó quirúrgicamente, y posterior al manejo médico por sepsis la paciente evolucionó favorablemente y sin complicaciones.
Caso clínicoPaciente mujer de 67 años que ingresó por: distensión y dolor abdominal difuso progresivo de intensidad 8/10, sin datos de irritación peritoneal, acompañado de dificultad para canalizar gases, y la última evacuación fue 2 días previos a su ingreso. Se decidió hospitalización con diagnóstico de pseudo-obstucción colónica. Dentro de los antecedentes médicos: la paciente contaba con hipertensión arterial en tratamiento con nifedipino 20mg/tid; dislipidemia en tratamiento con atorvastatina 10 mg/día. Además de esto la paciente estaba medicada con quetiapina 300mg/día, levetiracetam 500mg/bid, desvenlafaxina 50mg/día, piracetam y raloxifeno 60mg/día por depresión. No contaba con antecedentes quirúrgicos a nivel abdominal, solo refirió resección de melanoma en glúteo, mamoplastia de reducción, ritidectomía y resección de tumor retro orbitario no especificado.
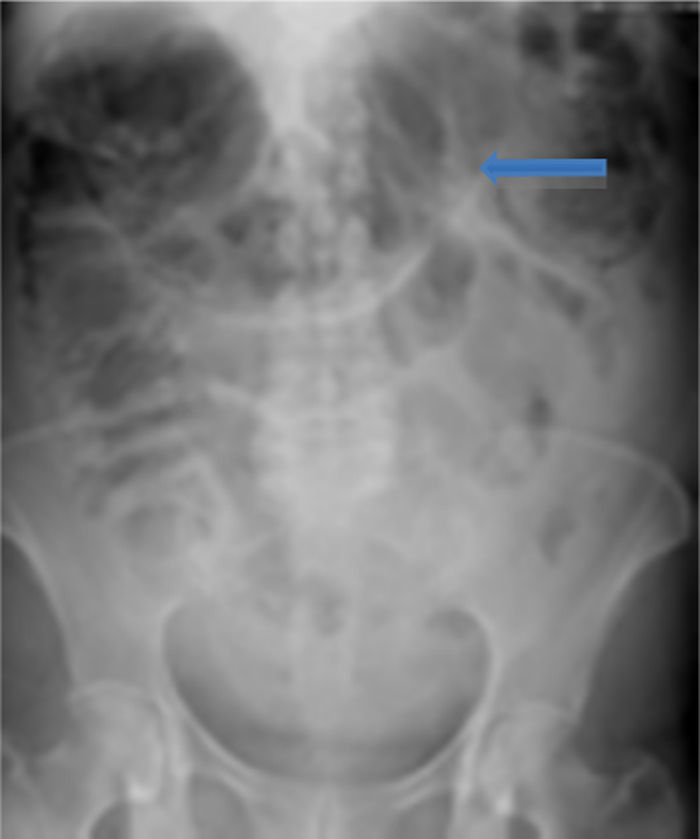
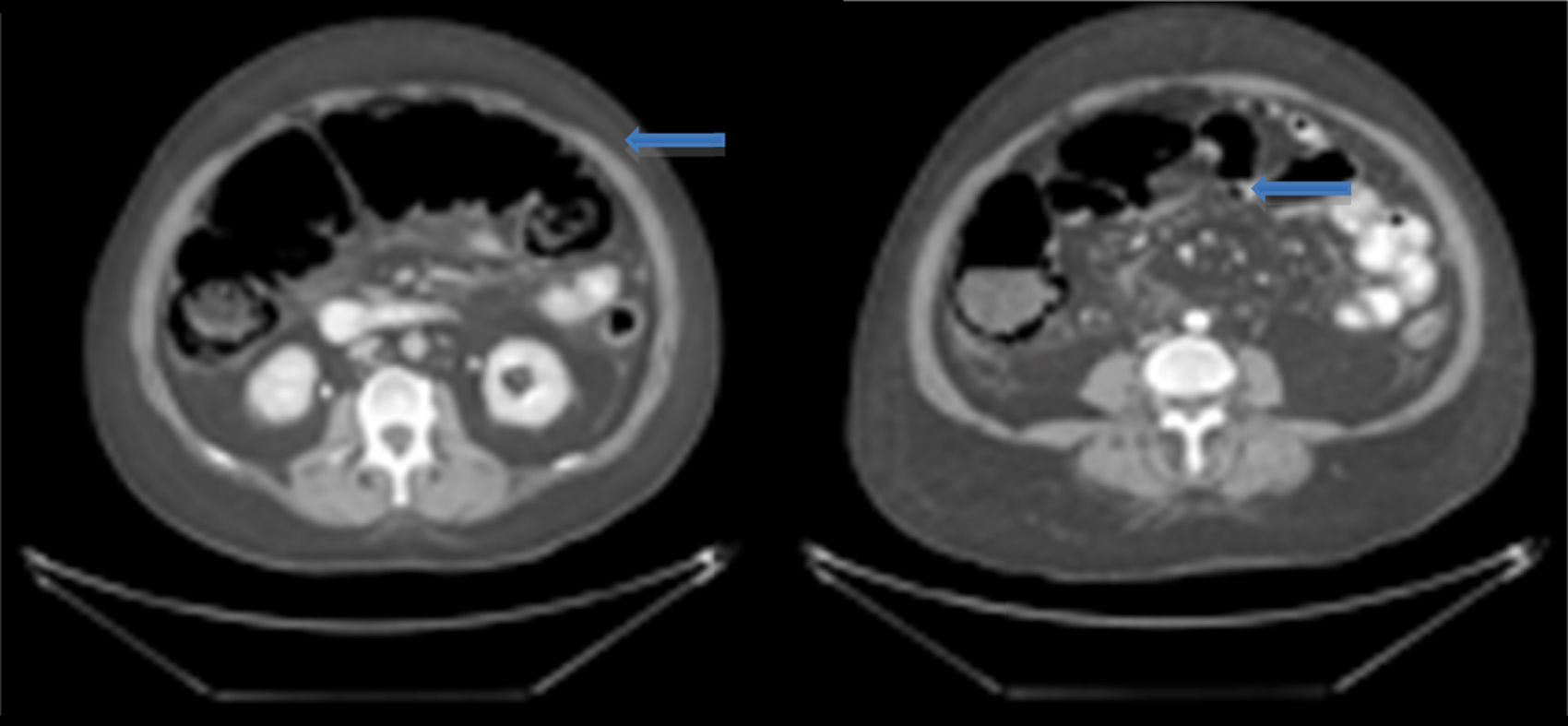
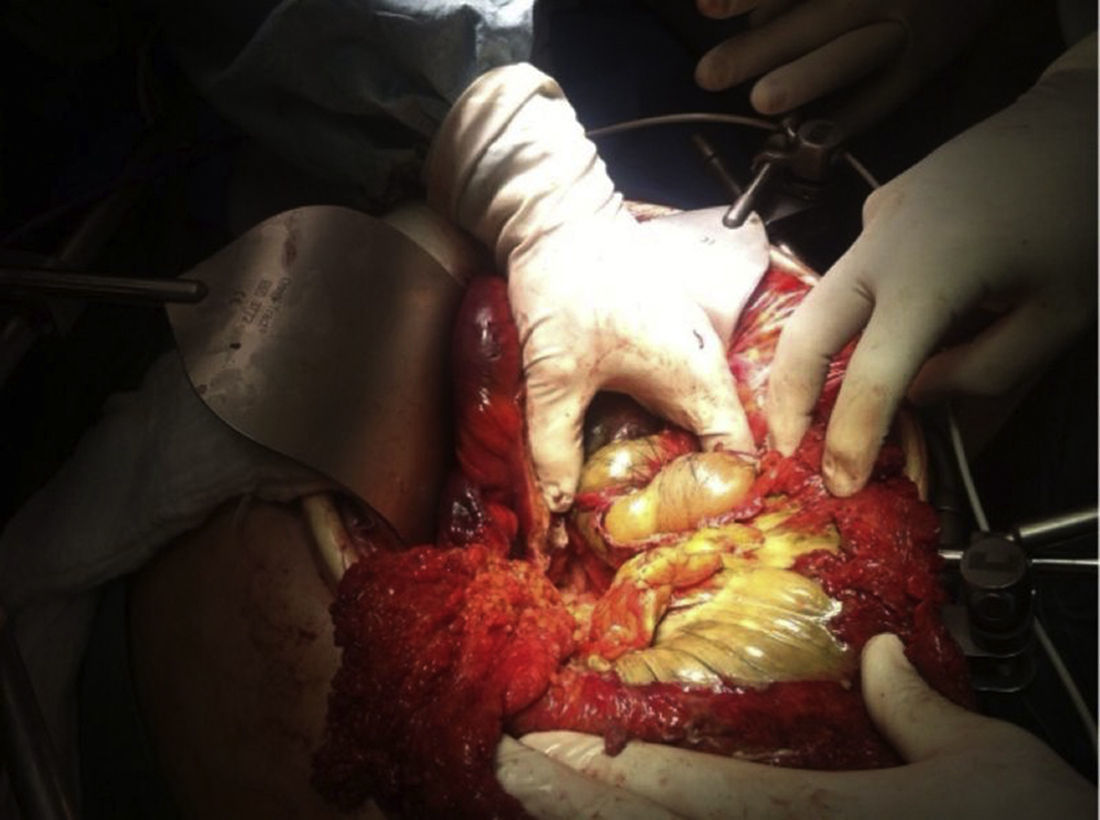
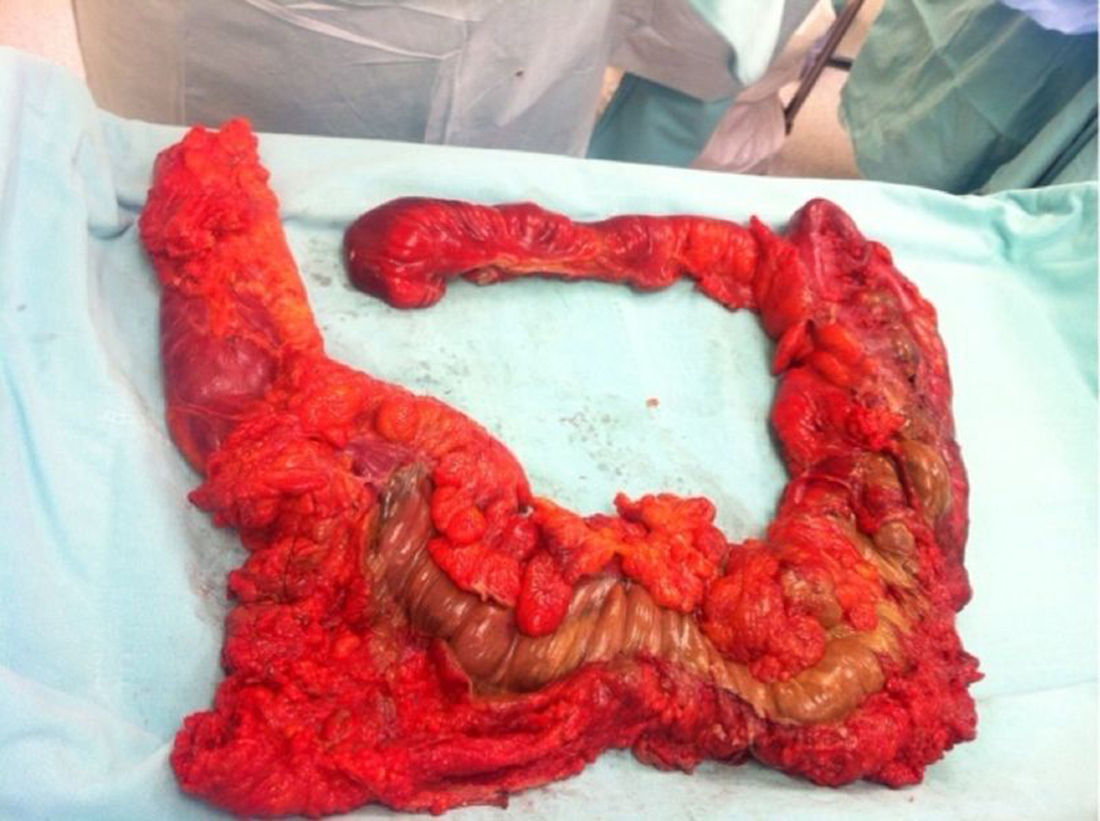
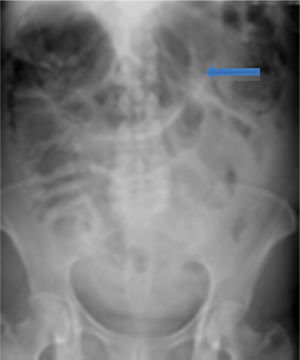
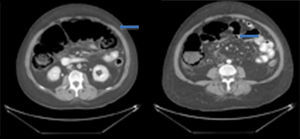
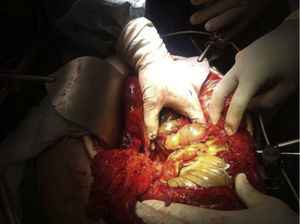
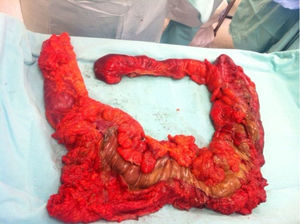
A su ingreso la paciente se encontraba: deshidratada, taquicárdica con frecuencia cardiaca de 100lpm con febrícula, abdomen distendido, timpánico con dolor a la palpación, sin peristalsis, no rebote ni rigidez muscular. Los resultados de laboratorio a su ingreso demostraron: leucopenia 4,000, creatinina 1.5mg/dl, procalcitonina 60.25ng/ml y proteína C reactiva 41mg/l. Se solicitaron radiografías de abdomen, en donde se demostró incremento en el calibre del colon ascendente y transverso observándose zonas de pneumatosis en colon ascendente y líquido libre intraabdominal (fig. 1), por lo que se solicitó tomografía de abdomen y pelvis, en donde se corroboró: distensión de colon ascendente y transverso con imágenes compatibles con neumatosis, asociadas a burbujas aéreas libres adyacentes al colon (figs. 2 y 3). Debido a los hallazgos se decidió realizar laparotomía exploradora, en donde se encontró líquido libre purulento, asas de colon dilatadas y necrosis de ciego, colon ascendente y transverso con micro perforación de colon transverso (figs. 4 y 5). Se realizó resección de íleon terminal, colon ascendente, transverso y descendente con anastomosis mecánica íleo-sigmoidea, con lavado de cavidad exhaustivo. En el transoperatorio no hubo complicaciones quirúrgicas y la paciente pasó a terapia intensiva debido a inestabilidad hemodinámica. En el postoperatorio, la paciente se mantuvo con datos de respuesta inflamatoria sistémica, por lo que se le prescribió: meropenem y ketoconazol, así como ventilación mecánica y reanimación hídrica. Se retiró la ventilación mecánica al quinto día del postoperatorio, y su estado hemodinámico se mantuvo estable sin necesidad de vasopresores. Permaneció en terapia intermedia con evolución favorable. En su octavo día del postoperatorio presentó evacuación y se inició la vía oral, la cual toleró adecuadamente. La paciente egresó sin complicaciones el día 11 del postoperatorio, toleró la vía oral y presentó adecuada función gastrointestinal.
La pseudo-obstrucción colónica aguda es un síndrome clínico que por definición implica la dilatación masiva del intestino grueso, sin obstrucción mecánica; esta entidad también se conoce como síndrome de Ogilvie1. Esta es siempre secundaria a una enfermedad subyacente como procesos infecciosos, cardiacos, neurológicos o por medicamentos3, como en el caso presentado en este artículo, en el que el único factor identificado era el uso de medicamentos que disminuyen la motilidad colónica, como el nifedipino, que es relajante del músculo liso a través del bloqueo de canales de calcio, los antidepresivos con efecto anticolinérgico que también inhiben la motilidad intestinal, que generaron la pseudo-obstrucción con dilatación masiva de colon transverso con aumento de la presión intraluminal, con isquemia y necrosis de la pared y con perforación subsecuente1.
En los casos de pseudo-obstrucción colónica sin perforación ni inestabilidad hemodinámica el tratamiento es conservador, con efectividad del 53% al 96% de los casos, con un riesgo de perforación colónica menor al 2.5% y mortalidad de 0% al 14%4. El tratamiento conservador incluye: tratar enfermedades subyacentes y suspender los medicamentos causantes de la hipomotilidad colónica, así como corregir anormalidades hidroelectrolíticas2. Para la descompresión colónica se utiliza la neostigmina, que es un inhibidor de la acetilcolinesterasa5 con eficacia del 64% al 91% con la primera dosis, y en casos de recurrencia (30% de los casos) se recomienda una segunda dosis para incrementar su efectividad del 40% al 100%4. En caso de que se logre la descompresión del colon, se utiliza tubo transrectal o la colonoscopía descompresiva para disminuir la tensión parietal, y así aumentar el flujo sanguíneo en la pared y promover la peristalsis, que tiene una eficacia del 61 al 100%, aunque no es un procedimiento inocuo, ya que conlleva el riesgo de perforación en el 5%, con aumento de la mortalidad4. La cecostomía percutánea o endoscópica se utilizó en los casos en que la descompresión no había sido efectiva, siempre y cuando el paciente no tuviera datos de perforación y o necrosis; este procedimiento incrementa la morbilidad que conlleva la cecostomía, como fístula y fuga intestinal6,7.
La cirugía se reserva para los casos con datos clínicos sugestivos de peritonitis y o perforación y es recomendada la laparotomía, como en el caso de nuestra paciente en el que había datos de aire libre en cavidad sin confirmación diagnóstica. El procedimiento a realizar dependerá de los hallazgos intraoperatorios, así como del estado hemodinámico del paciente, y puede ir desde la resección con anastomosis primaria hasta la desfuncionalización y derivación ileal o colónica. La laparoscopia no es recomendable, ya que la dilatación del colon disminuye el espacio potencial para crear el neumoperitoneo y maniobrar dentro de la cavidad.
La cirugía, a pesar de ser el tratamiento definitivo en muchos de los casos, conlleva una morbilidad del 6% y una mortalidad hasta del 30%; estas cifras dependen de la enfermedad que provocó la isquemia colónica7,8.
ConclusiónEs importante tener en cuenta las interacciones farmacológicas en los pacientes con múltiples enfermedades, sobre todo en la población geriátrica, ya que puede condicionar complicaciones con alta morbimortalidad, las cuales pueden generar pseudo obstrucción intestinal y requerir tratamiento quirúrgico que al detectarse a tiempo se podrían evitar.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.