La fotocoagulación focal interrumpe la fuga vascular en el edema macular diabético, con lo cual el epitelio pigmentario retiniano puede retirar el líquido que engrosa la retina; este mecanismo podría facilitarse con dorzolamida, un inhibidor tópico de la anhidrasa carbónica.
ObjetivoDeterminar la efi de dorzolamida comparada contra placebo, para reducir el grosor retiniano después de la fotocoagulación focal, en el edema macular diabético.
Material y métodosEstudio experimental, comparativo, prospectivo, longitudinal, doble ciego, en diabéticos con edema macular focal tratados con fotocoagulación, aleatorizados 3 semanas después del procedimiento para recibir dorzolamida (grupo 1) o placebo (grupo 2). Se compararon los promedios de agudeza visual, grosor del punto central y volumen macular 3 y 6 semanas después de la fotocoagulación en cada grupo (t de Wilcoxon) y entre grupos (U de Mann-Whitney).
ResultadosSetenta y nueve ojos de pacientes con una edad ± desviación estándar de 58.3 ± 8.3 años; se asignaron 37 al grupo 1 y 42 al grupo 2. El grosor del punto central cambió de 178.4 ± 34μm a 170 ± 29.1μm en el grupo 1 (p = 0.04), y de 179.2 ± 22.4μm a 178.6 ± 20.8μm en el 2 (p = 0.7); el volumen macular cambió de 7.63 ± 0.52mm3 a 7.50 ± 0.50mm3 en el grupo 1 (p = 0.002) y de 7.82 ± 0.43mm3 a 7.76 ± 0.42mm3 en el grupo 2 (p = 0.013).
ConclusionesLa dorzolamida aplicada durante 3 semanas fue más eficaz que el placebo para reducir el grosor retiniano después de la fotocoagulación focal en diabéticos con edema macular.
Focal photocoagulation interrupts vascular leakage in diabetic macular oedema, and allows the retinal pigment epithelium to withdraw fluid that thickens the retina; this mechanism could be enhanced by dorzolamide, a topical carbonic anhydrase inhibitor.
ObjectiveTo determine the efficacy of dorzolamide compared to placebo, in reducing retinal thickness after focal photocoagulation in eyes with diabetic macular oedema.
Material and methodsExperimental, comparative, prospective, longitudinal, double blind study in diabetics with focal macular oedema treated with photocoagulation. Treated eyes were randomly assigned three weeks after the procedure to receive dorzolamide (group 1) or placebo (group 2), three times daily for three weeks. Means of visual acuity, centre point thickness and macular volume were compared 3 and 6 weeks after photocoagulation within groups (Wilcoxon t) and between groups (Mann-Whitney-U).
ResultsSixty-nine eyes form patients aged 58.3±8.3 years; 37 were assigned to group 1 and 42 to group 2. Mean centre point thickness changed from 178.4±34μm to 170±29.1μm in group 1 (p=0.04), and from 179.2±22.4μm to 178.6±20.8 μm in group 2 (p=0.07); mean macular volume changed from 7.63±0.52mm3 to 7.50±0.50 mm3 in group 1 (p=0.002) and from 7.82±0.43 mm3 to 7.76±0.42mm3 in group 2 (p=0.013).
ConclusionsThe efficacy of dorzolamide was higher than that of placebo in reducing retinal thickness after focal photocoagulation in diabetics with macular oedema.
El edema macular es la causa más frecuente de pérdida visual en diabéticos con retinopatía; cuando es clínicamente signifi ivo, conlleva riesgo de pérdida visual moderada (duplicación del ángulo visual, pérdida de 3 líneas en una cartilla de visión)1, el cual se presenta en el 6.8% de los pacientes diabéticos2.
En el edema macular, el grosor de la retina en la mácula aumenta por la filtración de líquido intravascular proveniente de microaneurismas (filtración focal) o de capilares dilatados junto a una zona de oclusión microvascular (edema difuso). El engrosamiento de la mácula desalinea los fotorreceptores, lo que ocasiona la pérdida visual3.
Un tratamiento para el edema macular es la fotocoagulación, que reduce la incidencia de pérdida visual moderada del 33 al 13% en un periodo de 3 años1. En el edema focal, para el cual es el tratamiento de elección4, la fotocoagulación cierra los microaneurismas filtrantes, con lo que el líquido intrarretiniano puede retirarse hacia los capilares adyacentes y la coroides.
En condiciones normales, el epitelio pigmentario de la retina transporta agua desde el vítreo hacia la coroides, con lo cual mantiene un grosor retiniano normal5. Cuando la filtración de un microaneurisma supera la capacidad de transporte del epitelio pigmentario, la mácula se engrosa; una vez que cesa la filtración, el epitelio pigmentario retira progresivamente el líquido intrarretiniano, lo cual disminuye el grosor de la mácula.
El epitelio pigmentario de la retina retira el líquido mediante una ATPasa de Na/K+ ubicada en su membrana basolateral, cuya actividad se facilita cuando la concentración de H2CO3 en el espacio subretiniano aumenta. Los niveles elevados de CO2 en el espacio subretiniano reducen la adhesión entre el epitelio pigmentario y la retina neurosensorial, y permiten que se acumule líquido intrarretiniano y subretiniano6; esta condición es más común cuando existen concentraciones elevadas de anhidrasa carbónica, como en la diabetes7.
Los inhibidores de la anhidrasa carbónica se han empleado por vía oral desde hace más de 50 años para reducir la formación de humor acuoso y bajar la presión intraocular, pero causan reacciones adversas sistémicas; la dorzolamida es un inhibidor tópico de la anhidrasa carbónica, eficaz como hipotensor ocular, y habitualmente es bien tolerado8, que alcanza concentraciones pico de 24.0μg/g en la córnea, 7.8μg/ml en humor acuoso y 27.0μg/g en el cuerpo ciliar. En la retina, alcanza una concentración máxima de 5.29μg/g, que explicaría su efecto sobre el líquido intrarretiniano9.
La dorzolamida ha sido eficaz para tratar el edema macular que se presenta en enfermedades como la retinosis pigmentaria10, coroideremia11 y la retinosquisis12. El mecanismo propuesto para esta respuesta es la inhibición de la anhidrasa carbónica del epitelio pigmentario, que favorece la actividad de la ATPasa de Na/K+ y aumenta el transporte de líquido hacia la coroides.
El aumento del transporte de líquido a través del epitelio pigmentario retiniano podría facilitar la resolución del engrosamiento retiniano en ojos con edema macular diabético, una vez cerrado el sitio de fuga capilar; esta intervención permitiría acortar el tiempo de resolución del engrosamiento y probablemente limitar la disfunción visual.
Se realizó un estudio para determinar la eficacia de dorzolamida, comparada contra placebo, para reducir el grosor retiniano después de la fotocoagulación focal, en ojos con edema macular diabético.
Material y métodosSe realizó un estudio experimental, comparativo, prospectivo, longitudinal y doble ciego en pacientes diabéticos con edema macular clínicamente significativo de un hospital general de la Ciudad de México, del 1 de febrero al 14 de diciembre del 2012. El estudio fue autorizado por las comisiones de Investigación y Ética en Investigación de la institución donde se realizó.
Se incluyó a pacientes diabéticos tipo 2, de cualquier género y edad, con cualquier grado de retinopatía diabética, que presentaran edema macular clínicamente significativo con filtración angiográfica focal, en quienes pudiera medirse la agudeza visual y obtenerse un mapa rápido macular de 6mm de adecuada calidad. Se excluyó a los pacientes con otras enfermedades retinianas que disminuyeran la agudeza visual, inflamación intraocular, mala fijación foveal, quienes desarrollaran opacidad de medios después de la primera medición, abandonaran el tratamiento, no asistieran a la tercera medición, y a aquellos cuyo mapa rápido macular tuviera errores de medición.
En todos los pacientes se midieron la agudeza visual corregida con refracción, en equivalente decimal, y el grosor macular mediante un mapa rápido macular, con el equipo de tomografía de coherencia óptica Stratus (Carl Zeiss, Dublin, EE. UU.); las mediciones se realizaron antes del tratamiento, 3 y 6 semanas después. La fotocoagulación focal se aplicó, de acuerdo con las guías del «Estudio de tratamiento temprano de la retinopatía diabética» («Early treatment diabetic retinopathy study»), por un solo especialista en retina.
Los pacientes fueron invitados a participar en el estudio 3 semanas después de haber recibido la fotocoagulación focal. Previa explicación y firma del consentimiento informado, los pacientes que aceptaron participar en el estudio se asignaron aleatoriamente a uno de 2 grupos: 1 (dorzolamida al 2%) o 2 (alcohol polivinílico).
Las variables dependientes fueron el grosor del punto central, que se midió en micras, y el volumen macular medido en mm3, de acuerdo con el cálculo automático del mapa rápido macular; la variable independiente fue el fármaco tópico recibido, definido como la solución oftálmica aplicada en el fondo de saco conjuntival, cada 8h entre las 3 y las 6 semanas después de la fotocoagulación. Se consideró como variable secundaria la agudeza visual, definida como la encontrada bajo refracción subjetiva y medida mediante equivalente decimal.
Los mapas rápidos maculares se midieron mediante el siguiente procedimiento estandarizado: midriasis farmacológica de al menos 6mm (tropicamida al 0.8% y fenilefrina al 5%), identificación del plano de la retina mediante una alerta acústica, optimización del eje z y la polarización; el estudio se tomó con flash. Para verificar el centrado del mapa, se comparó el grosor del campo central con el grosor del punto central; se aseguró que el valor del último fuera menor que el del primero y que la zona más delgada de la retina se localizara dentro del círculo central; todos los mapas fueron obtenidos por un solo investigador, diferente de quien aplicó el tratamiento.
Se consideraron errores de medición: cualquier desviación de la línea de la tomografía de coherencia óptica respecto del límite real de la retina, una relación desviación estándar del grosor del punto central/grosor del punto central > 0.1 y a una intensidad de señal menor de 4.
Se compararon los promedios del grosor del punto central y del volumen macular 3 y 6 semanas después de la fotocoagulación entre grupos mediante la prueba de la U de Mann-Whitney; el grosor del punto central y el volumen macular de las 3 semanas se compararon con el de las 6 semanas en cada grupo mediante T de Wilcoxon. Adicionalmente, se compararon los promedios de grosor del punto central y de volumen macular antes de la fotocoagulación, 3 y 6 semanas después en cada grupo mediante la prueba de Friedman.
Se consideraron significativos a los valores de p < 0.05; la información se almacenó y se analizó con el programa SPSS para Windows versión 20.
ResultadosSe evaluaron 79 ojos de 63 pacientes, con edad de 41 a 73 años (promedio ± desviación estándar [DE] 58.3 ± 8.3 años); 45 ojos (57%) eran de pacientes del sexo femenino. El promedio ± DE del tiempo de evolución de la diabetes fue 14.8 ± 7.1 años, el de la glucemia en ayuno 185.2 ± 83.7mg/dl y el de hemoglobina glucosilada 8.88 ± 2.4%. Treinta ojos eran de pacientes tratados con insulina (38%) y 41 (51.9%) de pacientes que presentaban hipertensión arterial.
La agudeza visual previa a la fotocoagulación tuvo un promedio de 0.54 ± 0.27; el grado de retinopatía diabética fue no proliferativa leve en 4 ojos (5.1%), no proliferativa moderada en 41 (51.8%), no proliferativa severa en 4 (5.1%) y proliferativa en 30 (38%). El grosor del punto central tuvo un promedio ± DE de 175.3 ± 27.3μm y el volumen macular de 7.81 ± 0.57mm3; 3 semanas después de la fotocoagulación, el promedio de agudeza visual fue 0.59 ± 0.26 (p = 0.03), el de grosor del punto central 178.8 ± 28.2 (p = 0.09) y el de volumen macular 7.73 ± 0.48mm3 (p = 0.02). Treinta y siete ojos se asignaron al grupo 1 y 42 al grupo 2.
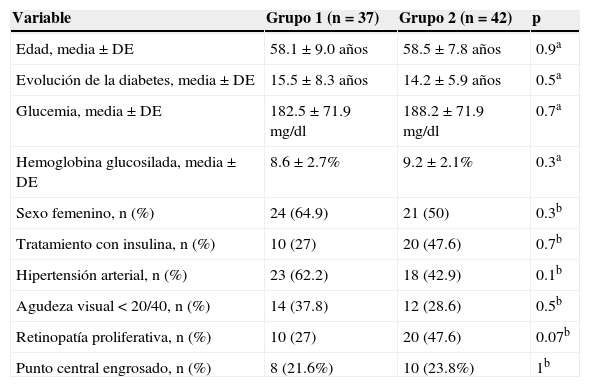
Las variables sistémicas y oculares no difirieron entre grupos a las 3 semanas de la fotocoagulación (tabla 1).
Comparación de variables anatómicas y oculares entre grupos, 3 semanas después de la fotocoagul ación.
| Variable | Grupo 1 (n = 37) | Grupo 2 (n = 42) | p |
|---|---|---|---|
| Edad, media ± DE | 58.1 ± 9.0 años | 58.5 ± 7.8 años | 0.9a |
| Evolución de la diabetes, media ± DE | 15.5 ± 8.3 años | 14.2 ± 5.9 años | 0.5a |
| Glucemia, media ± DE | 182.5 ± 71.9 mg/dl | 188.2 ± 71.9 mg/dl | 0.7a |
| Hemoglobina glucosilada, media ± DE | 8.6 ± 2.7% | 9.2 ± 2.1% | 0.3a |
| Sexo femenino, n (%) | 24 (64.9) | 21 (50) | 0.3b |
| Tratamiento con insulina, n (%) | 10 (27) | 20 (47.6) | 0.7b |
| Hipertensión arterial, n (%) | 23 (62.2) | 18 (42.9) | 0.1b |
| Agudeza visual < 20/40, n (%) | 14 (37.8) | 12 (28.6) | 0.5b |
| Retinopatía proliferativa, n (%) | 10 (27) | 20 (47.6) | 0.07b |
| Punto central engrosado, n (%) | 8 (21.6%) | 10 (23.8%) | 1b |
DE: desviación estándar
a U de Mann-Whitney.
b χ2.
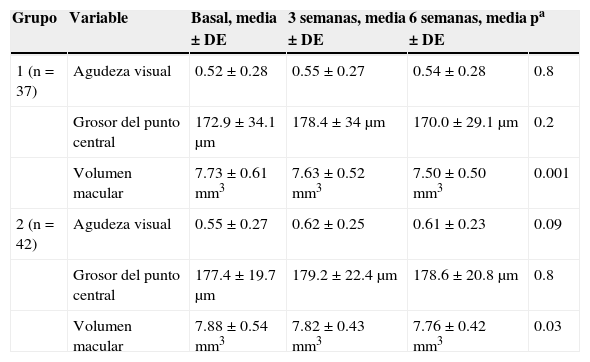
Antes de recibir el fármaco tópico, el promedio de agudeza visual fue 0.55 ± 0.27, el del grosor del punto central fue 178.4 ± 34μm, y el del volumen macular fue 7.63 ± 0.52mm3. Después de aplicar el fármaco tópico, el promedio de agudeza visual fue 0.54 ± 0.28 (p = 0.7), el del grosor del punto central 170 ± 29.1μm (p = 0.04) y el del volumen macular fue 7.50 ± 0.50mm3 (p = 0.002).
Los promedios de agudeza visual y grosor del punto central no variaron significativamente antes de la fotocoagulación, 3 y 6 semanas después de ella; el promedio de volumen macular a las 6 semanas fue significativamente menor que el encontrado antes de la fotocoagulación y 3 semanas después (tabla 2).
Comparación del promedio de las v ariables en cada grupo.
| Grupo | Variable | Basal, media ± DE | 3 semanas, media ± DE | 6 semanas, media ± DE | pa |
|---|---|---|---|---|---|
| 1 (n = 37) | Agudeza visual | 0.52 ± 0.28 | 0.55 ± 0.27 | 0.54 ± 0.28 | 0.8 |
| Grosor del punto central | 172.9 ± 34.1μm | 178.4 ± 34μm | 170.0 ± 29.1μm | 0.2 | |
| Volumen macular | 7.73 ± 0.61mm3 | 7.63 ± 0.52mm3 | 7.50 ± 0.50mm3 | 0.001 | |
| 2 (n = 42) | Agudeza visual | 0.55 ± 0.27 | 0.62 ± 0.25 | 0.61 ± 0.23 | 0.09 |
| Grosor del punto central | 177.4 ± 19.7μm | 179.2 ± 22.4μm | 178.6 ± 20.8μm | 0.8 | |
| Volumen macular | 7.88 ± 0.54mm3 | 7.82 ± 0.43mm3 | 7.76 ± 0.42mm3 | 0.03 |
DE: desviación estándar
a Friedman.
Antes de recibir el fármaco tópico, el promedio de agudeza visual fue 0.62 ± 0.25, el del grosor del punto central 179.2 ± 22.4μm y el del volumen macular 7.82 ± 0.43mm3. Después de aplicar el fármaco tópico, el promedio de agudeza visual fue 0.61 ± 0.23 (p = 0.05), el del grosor del punto central 178.6 ± 20.8μm (p = 0.7) y el del volumen macular 7.76 ± 0.42mm3 (p = 0.013).
Los promedios de agudeza visual y de grosor del punto central tampoco variaron significativamente antes de la fotocoagulación, 3 y 6 semanas después de ella; el promedio de volumen macular a las 6 semanas fue significativamente menor que el encontrado antes de la fotocoagulación y 3 semanas después (tabla 2).
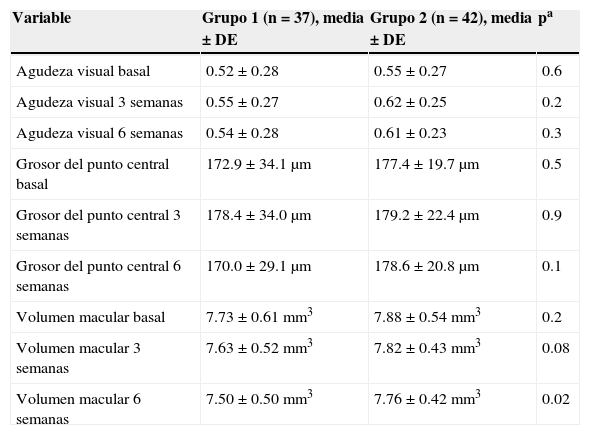
La comparación de los promedios de las variables entre grupos se presenta en la tabla 3. La reducción del volumen macular llevó a un promedio significativamente menor en el grupo 1, 6 semanas después de aplicar la fotocoagulación.
Comparación del promedio de las variables entre grupos.
| Variable | Grupo 1 (n = 37), media ± DE | Grupo 2 (n = 42), media ± DE | pa |
|---|---|---|---|
| Agudeza visual basal | 0.52 ± 0.28 | 0.55 ± 0.27 | 0.6 |
| Agudeza visual 3 semanas | 0.55 ± 0.27 | 0.62 ± 0.25 | 0.2 |
| Agudeza visual 6 semanas | 0.54 ± 0.28 | 0.61 ± 0.23 | 0.3 |
| Grosor del punto central basal | 172.9 ± 34.1μm | 177.4 ± 19.7μm | 0.5 |
| Grosor del punto central 3 semanas | 178.4 ± 34.0μm | 179.2 ± 22.4μm | 0.9 |
| Grosor del punto central 6 semanas | 170.0 ± 29.1μm | 178.6 ± 20.8μm | 0.1 |
| Volumen macular basal | 7.73 ± 0.61mm3 | 7.88 ± 0.54mm3 | 0.2 |
| Volumen macular 3 semanas | 7.63 ± 0.52mm3 | 7.82 ± 0.43mm3 | 0.08 |
| Volumen macular 6 semanas | 7.50 ± 0.50mm3 | 7.76 ± 0.42mm3 | 0.02 |
DE: desviación estándar
a U de Mann-Whitney.
Los ojos que recibieron dorzolamida 3 semanas después de la fotocoagulación focal presentaron una reducción significativa del grosor del punto central, que no existió en los ojos que recibieron placebo. Aunque el volumen macular disminuyó significativamente en ambos grupos, el promedio encontrado 6 semanas después de la fotocoagulación en los ojos que recibieron dorzolamida fue estadísticamente menor que en los ojos que recibieron placebo.
Cuando la retina se engrosa por filtración anormal, la cantidad de líquido extravasado es menor que la que se acumula en una cavidad, como en la retinosquisis; la dorzolamida ha sido eficaz para eliminar el líquido intrarretiniano en esta enfermedad, por lo que era esperado que favoreciera una reducción del grosor retiniano mayor que el lubricante después de la fotocoagulación.
Los inhibidores de la anhidrasa carbónica por vía sistémica se han usado desde 1988 para tratar el edema macular causado por diversas enfermedades13, aunque su empleo se restringió por sus eventos adversos sistémicos. Estos disminuyen con la administración de inhibidores tópicos, que se emplean como fármacos de segunda línea para tratar el glaucoma14 y cuya eficacia para tratar el edema macular cistoide en retinosis pigmentaria es semejante a la de la acetazolamida15.
Se ha reportado que la respuesta al tratamiento con inhibidores de la anhidrasa carbónica es mejor en el edema macular causado por alteraciones del epitelio pigmentario que en el que se presenta en enfermedades vasculares, como la retinopatía diabética o las oclusiones de vena16. El edema macular diabético con filtración focal no afecta al epitelio pigmentario y la cantidad de líquido que escapa hacia la retina supera la capacidad del último para retirarlo; al cerrar los microaneurismas con la fotocoagulación, los inhibidores tópicos de la anhidrasa carbónica pueden aumentar el transporte de líquido hacia la coroides, lo cual no sucede cuando se administran como tratamiento único.
Después de la fotocoagulación, también se retira líquido a través de capilares adyacentes competentes, cuya capacidad aumenta mediante vasodilatación; el procedimiento promueve este efecto al incrementar la expresión génica del receptor tipo 2 de angiotensina II en la retina17. Los inhibidores de la anhidrasa carbónica también inducen vasodilatación venosa retiniana18, que es mayor con la administración de dorzolamida que con la de acetazolamida19.
La fotocoagulación focal induce inflamación, que puede aumentar el grosor del punto central; este cambio puede encontrarse aun a las 3 semanas del procedimiento20, por lo cual la administración de la dorzolamida en este estudio se inició después de ese periodo. En el edema macular cistoide inducido por uveítis, los inhibidores de la anhidrasa carbónica reducen el líquido intrarretiniano cuando no hay inflamación activa21, pero cuando esta existe no mejoran la visión, por lo que su uso ha disminuido22.
La reducción del engrosamiento no cambió significativamente la agudeza visual en ningún grupo, pero esta fue una variable secundaria, que deberá evaluarse una vez demostrada la eficacia de la dorzolamida para reducir el grosor retiniano. En ojos con retinosis pigmentaria, Ikeda et al.10 reportaron que la resolución del engrosamiento obtenida con dorzolamida no mejoró la agudeza visual, pero sí la sensibilidad retiniana; Genead y Fishman identificaron mejoría visual en el 31% de sus pacientes con síndrome de Usher tratados con dorzolamida23.
En enfermedades cuyo origen no es degenerativo, como la coroidopatía serosa central, el tratamiento con brinzolamida (otro inhibidor tópico de la anhidrasa carbónica) mostró una tendencia hacia la mejoría visual24.
Evaluar la eficacia de la dorzolamida para mejorar la función visual después de la fotocoagulación focal y el mejor momento para administrarla requerirá de un diseño específico que considere otras variables asociadas con la mejoría visual.
ConclusionesLa dorzolamida aplicada durante 3 semanas fue más eficaz que el placebo para reducir el grosor retiniano después de la fotocoagulación focal en diabéticos con edema macular.
Conflicto de interesesNinguno de los autores tiene conflicto de intereses.