En esta segunda parte analizamos desde un punto de vista quirúrgico diferentes aspectos de la revascularización miocárdica. En ningún momento se pretende entrar en polémica alguna con los otros procedimientos propuestos en las guías de la EACTS, sino dar una visión quirúrgica de los múltiples escenarios que nos podemos encontrar en el quehacer diario de nuestra profesión.
En concreto se analizan las opciones de revascularización miocárdica en los casos de insuficiencia cardíaca, y en aquellas circunstancias de enfermedad coronaria asociada a situaciones tan frecuentes como son la enfermedad renal crónica, la enfermedad arterial periférica y la enfermedad carotídea. También en aquellas circunstancias donde coexisten la enfermedad coronaria con algún tipo de valvulopatía y viceversa, así como la revascularización coronaria y cirugía de arritmias, sin dejar de lado los procedimientos híbridos en los cuales se requiere un acuerdo previo entre los miembros del heart team en cuanto al abordaje más adecuado para cada caso en cuestión.
In this second part we analyze from a surgical point of view different aspects of myocardial revascularization. At no time is to enter polemic with other procedures proposed in the guidelines of the EACTS, but give a surgical view of the multiple scenarios that we can find in the daily work of our profession.
Specifically options myocardial revascularization in cases of heart failure and in circumstances of coronary disease associated with such frequent situations such as chronic renal disease, peripheral arterial disease and carotid disease are discussed. Also in those circumstances where coexisting coronary disease with some type of valve disease and vice versa, and coronary revascularization surgery arrhythmias, without neglecting hybrid procedures in which a prior agreement between the members of the heart team is required as the most appropriate for each particular case approach.
Para Fox et al. la enfermedad coronaria es la causa del 52% (intervalo de confianza 95%: 43-61) de incidencia de insuficiencia cardíaca en la población menor de 75 años1.
Recomendaciones para revascularización miocárdica en los casos de insuficiencia cardíaca
| Recomendaciones | Clase | Nivel |
|---|---|---|
| CABG en casos de lesión significativa de TCI o equivalente (DA prox. y Cx. prox.) | I | C |
| CABG en enfermedad multivaso con DA significativa para reducir la tasa de muerte y hospitalización de causa cardíaca | I | B |
| Aneurismectomía+CABG si el aneurisma vi es grande, contiene trombo grande o es arritmogénico | IIa | C |
| CABG/PCI si el miocardio es viable | IIa | B |
| CABG+restauración con escara en territorio de DA y VTSVI <70ml/m2 | IIb | B |
| PCI si la anatomía es favorable, hay viabilidad y la cirugía no se indica | IIb | C |
La revascularización coronaria, quirúrgica o percutánea, busca el alivio de los síntomas anginosos, independientemente de la función cardíaca, y la quirúrgica también mejorar el pronóstico de estos pacientes, sobre todo con enfermedad multivaso y/o significativa de TCI2.
El STICH y STICHES aleatorizan un total de 2.136 pacientes con enfermedad coronaria y disfunción ventricular, concluyendo, entre otras, que determinar la viabilidad miocárdica previa a la revascularización quirúrgica en casos de FEVI disminuida no influye en la mortalidad por todas las causas, y que las técnicas de restauración ventricular asociadas a la revascularización coronaria disminuyeron el volumen ventricular, pero no se siguieron de una mejoría de los síntomas, disminución de las tasas de muertes u hospitalización por causa cardíaca. Las técnicas de viabilidad miocárdica no muestran a los pacientes que pueden disminuir la mortalidad con la restauración ventricular y revascularización coronaria. Una supoblación del STICH (enfermedad de 3 vasos, FEVI<27% y VTSVI>79ml/m2) obtiene mayor beneficio con la cirugía de revascularización que con solo tratamiento médico3–5.
Un factor a tener en cuenta es el aumento de la calidad de vida de los pacientes con fallo ventricular y revascularizados quirúrgicamente comparados con los sometidos solo a terapia médica6.
Revascularización en shock cardiogénico (tabla 2)Unos datos epidemiológicos:
- -
La incidencia real está subestimada: casos que mueren antes de la hospitalización7.
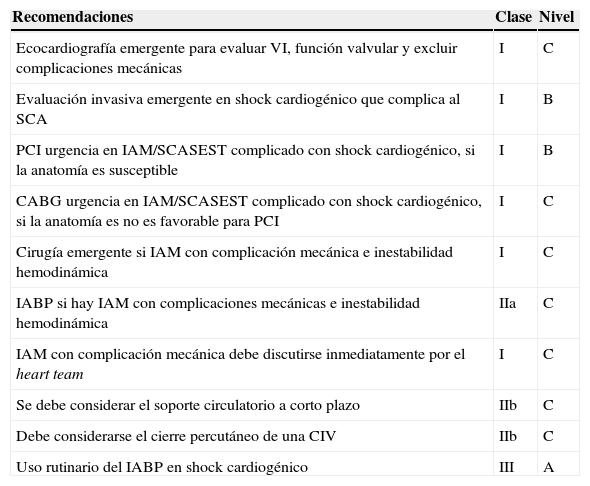
Tabla 2.Recomendaciones para revascularización miocárdica en los casos de shock cardiogénico de origen isquémico
Recomendaciones Clase Nivel Ecocardiografía emergente para evaluar VI, función valvular y excluir complicaciones mecánicas I C Evaluación invasiva emergente en shock cardiogénico que complica al SCA I B PCI urgencia en IAM/SCASEST complicado con shock cardiogénico, si la anatomía es susceptible I B CABG urgencia en IAM/SCASEST complicado con shock cardiogénico, si la anatomía es no es favorable para PCI I C Cirugía emergente si IAM con complicación mecánica e inestabilidad hemodinámica I C IABP si hay IAM con complicaciones mecánicas e inestabilidad hemodinámica IIa C IAM con complicación mecánica debe discutirse inmediatamente por el heart team I C Se debe considerar el soporte circulatorio a corto plazo IIb C Debe considerarse el cierre percutáneo de una CIV IIb C Uso rutinario del IABP en shock cardiogénico III A - -
PCI se asocia a un menor desarrollo de shock cardiogénico tras SCA en pacientes que no lo presentaban al ingreso por SCA8.
- -
Causas de shock por IAM: Fallo de VI (74,5%), insuficiencia mitral (8,4%), CIV (4,6%), fallo VD (3,4%), taponamiento o rotura de pared libre (1,7%), otras causas (8%)9.
- -
Hay factores de riesgo para desarrollar shock cardiogénico tras SCA: >75 años, mujer, DM 2, historia de IAM o angina, historia de insuficiencia cardíaca, HTA, BCRIHH, enfermedad multivaso10.
El SHOCK trial registry establece los beneficios de la revascularización precoz del IAM complicado con shock cardiogénico9, por ello es muy conveniente la realización de una angiografía coronaria y ecocardiografía urgentes para definir las causas del shock y la anatomía coronaria. Con ello nos encontramos diferentes escenarios donde la estrategia óptima de revascularización difiere si es un solo vaso, multivaso, afecta al TCI o se asocia a una complicación mecánica:
- -
Si la cusa es una complicación mecánica del IAM la cirugía de revascularización, junto a la reparación del defecto mecánico, es la opción preferida.
- -
En el escenario de ser una enfermedad de un vaso y sin afectar al TCI, de manera intuitiva parece que PCI pueda ser la opción más conveniente.
- -
El 75% de shock cardiogénico que complica a un IAM tiene enfermedad multivaso. En principio, para este amplio grupo se establece que es conveniente la revascularización de todas las arterias epicárdicas con lesiones severas, pero sin considerar qué opción es más favorable, PCI o CABG7,10,11. Análisis posteriores establecen que PCI sobre la/s arteria/s no causantes del IAM no aporta beneficio en cuanto a la mortalidad intrahospitalaria12,13.
- -
Lesión de TCI. Históricamente se ha considerado que este escenario era susceptible de beneficiarse de manera similar con cualquiera de las 2 opciones de revascularización. A raíz de los datos del SHOCK trial registry9, CABG aporta mayor supervivencia a los 30 días que PCI. Además CABG debe ser la opción preferida en este escenario de enfermedad de TCI con/sin enfermedad multivaso, o cuando PCI es subóptima para la revascularización.
El IABP ha sido extensamente usado en el shock que complica a un IAM, eficacia que debe ponerse en entredicho a raíz de los resultados del IABP-SHOCK II trial donde aleatorizan 600 pacientes con shock cardiogénico tras SCA, revascularizados con o sin IABP, sin observar diferencias en la mortalidad global a los 30 días y sin beneficios al largo plazo14,15.
No ocurre lo mismo con las asistencias ventriculares (LAVD), ya que aportan mayor soporte hemodinámico, sin diferencias en la mortalidad ni en los efectos adversos comparados con el uso del IABP16,17.
La mitad de los IAM inferiores tienen signos ecocardiográficos de disfunción de VD, <25% presentan compromiso hemodinámico y el 2,8% de los casos de shock cardiogénico se deben a fallo derecho aislado. PCI desempeña un papel fundamental en la revascularización, recuperación de la función del VD y aumenta la supervivencia de estos pacientes18.
Revascularización en pacientes diabéticosDiferentes estudios muestran la conveniencia del tratamiento revascularizador coronario sobre el tratamiento médico, aunque los pacientes diabéticos sometidos a revascularización tienen un mayor riesgo de lesión renal que lo no diabéticos.
Enfermedad coronaria estableEl BARI-2D incorpora 2.368 pacientes diabéticos tipo 2 con angor 0-II CCS, entre 2001 y 2005, con un seguimiento de 5 años. Compara revascularización coronaria y tratamiento médico intensivo. Inicialmente, el evento primario de mortalidad por todas las causas no fue diferente entre ambos grupos, así como tampoco lo fue la supervivencia libre de infarto de miocardio o ictus. No obstante, el 42,1% de los enfermos incluidos en el grupo de tratamiento conservador precisaron revascularización. A destacar que los pacientes diabéticos con enfermedad multivaso fueron pacientes de mayor riesgo comparados con los sometidos a PCI, y se beneficiaron más de una cirugía precoz debido a que presentaron una menor tasa de IAM no fatal. Los autores concluyen que la tasa de fallecimiento y eventos adversos cardíacos mayores no difirieron entre pacientes revascularizados, ICP o cirugía, y aquellos con tratamiento farmacológico óptimo, que sin embargo sí precisaron tratamiento revascularizador con mayor frecuencia que los pacientes encuadrados en el primer grupo19.
Síndrome coronario agudoUn metaanálisis de 9 RCT analiza las estrategias revascularizadoras o conservadoras para el SCA en diabéticos, y concluye que una estrategia invasiva precoz reduce de manera similar los eventos cardiovasculares totales en pacientes diabéticos y no diabéticos. Sin embargo, la revascularización parece reducir más la tasa de IAM no fatales en los pacientes diabéticos. Estos datos apoyan las directrices actualizadas que recomiendan una estrategia invasiva para los pacientes con SCASEST y diabetes mellitus20.
La evidencia científica disponible considera que la cirugía de revascularización coronaria es la modalidad de elección entre los pacientes diabéticos con enfermedad coronaria multivaso. La PCI puede considerarse como una alternativa de tratamiento en diabéticos con enfermedad coronaria multivaso y SYNTAX score bajo (<23)21–23.
Con respecto a la estrategia quirúrgica para pacientes diabéticos, la revascularización completa con el uso de BITA aumenta la supervivencia a largo plazo. Por lo tanto, el uso de las 2 arterias mamarias debe considerarse prioritario para todos los pacientes diabéticos en quienes el riesgo de mediastinitis sea bajo, riesgo que se minimiza con la disección esqueletizada de las mismas. Debe evitarse esta estrategia de revascularización en pacientes que presenten riesgo considerable de mediastinitis (edad>70 años, mujeres y carga arterioesclerótica alta). La cirugía con o sin circulación extracorpórea se puede utilizar con la misma eficacia24.
Revascularización en enfermedad renalLa evidencia científica señala que los pacientes con insuficiencia real crónica y enfermedad coronaria multivaso que se someten a revascularización tienen mejor supervivencia que los que solo reciben tratamiento médico25. Sin embargo, en este grupo de pacientes la estrategia de revascularización está infraestimada26.
El ARTS establece que no hay diferencias en MACCE ni mortalidad a los 3 años entre CABG e ICP con BMS en la enfermedad multivaso, pero a favor de la cirugía en cuanto a repetición de revascularización27.
Las técnicas off-pump parecen reducir el riesgo de fallo renal agudo perioperatorio y/o progresión de la nefropatía a la etapa terminal de la enfermedad28.
Revascularización en pacientes con cirugía valvularDos situaciones podemos encontrarnos: cirugía valvular con lesiones coronarias asociadas y cirugía coronaria con disfunción valvular asociada.
Cirugía valvular con lesiones coronarias- -
Los pacientes que se van a someter a cirugía sobre la válvula aórtica y presentan una enfermedad coronaria significativa se benefician de la revascularización simultánea al disminuir la tasa de IAM perioperatorio, la mortalidad perioperatoria y tardía y la morbilidad con respecto a los que no se revascularizan simultáneamente, aunque la SVAo+CABG aumenta el riesgo de mortalidad en 1,6-1,8% respecto a la SVAo aislada29.
- -
Los pacientes de alto riesgo quirúrgico deben valorarse por el heart team y considerar como alternativa los procedimientos percutáneos, tanto valvular como coronario30. También considerar como alternativa en estos casos de alto riesgo los procedimientos híbridos (SVAo aislada y PCI coronaria)31.
Hasta la actualidad el accidente cerebrovascular es una de las complicaciones más devastadoras tras la cirugía cardíaca, con implicaciones económicas, psicológicas y clínicas adversas graves sobre el sistema de salud y la salud de la persona que lo sufre. La identificación de pacientes en riesgo de accidente cerebrovascular después de la cirugía coronaria y la aplicación de medidas para reducir su aparición son de extrema necesidad.
Según los datos del REACH registry el 10% de los pacientes con enfermedad coronaria presenta lesiones carotídeas, aunque la mayoría son <65%34.
Por ello, debe realizarse eco-doppler de troncos supraaórticos en pacientes con antecedentes de AIT/AVC o soplo carotídeo (IC). También es recomendable realizarlo en la enfermedad coronaria multivaso, enfermedad vascular periférica asociada y en mayores de 70 años (IIaC).
De las 2 técnicas revascularizadoras carotídeas existentes, la endarterectomía (CEA) y el stent carotídeo (CAS), para casos sintomáticos la CEA es indicación IA. El CAS es una alternativa a la cirugía carotídea (pacientes de alto riesgo, radiación previa del cuello y de manera profiláctica en casos asintomáticos muy seleccionados).
Se puede plantear la CEA y CABG de 3 maneras:
- -
Simultánea: primero CEA y luego CABG en la misma anestesia.
- -
Consecutivas: primero CABG y en un segundo tiempo CEA.
- -
Invertida: primero CEA y en un segundo tiempo CABG.
Un metaanálisis que compara estas estrategias quirúrgicas mostró mayores tasas de accidentes cerebrovasculares en pacientes sometidos a procedimientos inversos (10%) en comparación con la simultánea (6%) y consecutivas (5%). Además, esta última tuvo las tasas más altas de IAM perioperatorio y muerte (11% y 9%) en comparación con la estrategia simultánea (5% y 6%) y consecutivas (3% y 4%)35.
De igual manera se pueden considerar 3 estrategias CAS/CABG:
- -
Consecutivas: CAS y en 4 semanas CABG.
- -
Híbrida en el mismo día: CAS y en el mismo día CABG.
- -
Híbrida verdadera: CABG en el mismo día e inmediatamente tras CAS.
En la enfermedad carotídea sintomática con estenosis>50-99%:
- -
Enfermedad coronaria estable: revascularización carotídea previa a la coronaria. CEA o CAS según comorbilidades, anatomía cervical y experiencia local.
- -
SCA: CEA y CABG simultánea, CAS y CABG híbrida verdadera o en el mismo día. Si requiere cirugía coronaria emergente se puede considerar CEA invertida.
En la enfermedad carotídea asintomática, con estenosis >80-99%, se debe considerar si se trata de alto riesgo (estenosis 80-99% bilateral, 80-99% unilateral y 100% contralateral, reserva de perfusión cerebral disminuida):
- -
Enfermedad coronaria estable: CEA y CABG consecutivas.
- -
Síndrome coronario agudo: CEA y CABG simultáneos o CABG y CAS híbrido.
La enfermedad vascular periférica es un predictor de evolución desfavorable tras la revascularización coronaria36.
Ciertas precauciones deben tenerse en cuenta en la cirugía coronaria con enfermedad vascular periférica:
- -
Utilizar la vena safena de la pierna que presente enfermedad arterial menos severa.
- -
Si se trata de un Leriche o hemileriche se debe tener precaución con las arterias mamarias.
Es recomendable posponer el tratamiento revascularizador no coronario ante la existencia de enfermedad coronaria significativa.
Fallo de los injertosOclusión precozAun habiendo comprobado la permeabilidad de los injertos de manera intraoperatoria, el 12% de los injertos de vena safena y el 7% de AMII se ocluyen en el postoperatorio inmediato, pero solo el 3% se expresan clínicamente37.
Ante la sospecha de isquemia miocárdica postoperatoria es conveniente realizar una angiografía porque en más del 80% de los casos se debe a un fracaso precoz del injerto.
El intervencionismo, si así lo requiriera el caso, debe limitarse a la coronaria nativa o a los injertos de mamaria, sin actuar sobre la oclusión de la vena safena o sobre la anastomosis distal. La reoperación estaría indicada en casos de anatomía desfavorable para ICP o si se trata de la oclusión de varios injertos simultáneamente38.
Oclusión tardíaLa reoperación coronaria duplica o cuadruplica el riesgo de mortalidad comparado con el primer procedimiento. La principal causa de la oclusión tardía de los injertos es la progresión de la enfermedad arterioesclerótica. La indicación de revascularización la establece la presencia de síntomas a pesar del tratamiento médico, y en asintomáticos con >10% de VI en riesgo. La supervivencia la marca la permeabilidad de LIMA a la descendente anterior. La supervivencia por isquemia de los territorios derecho o circunflejo no está influenciada por su revascularización al compararse con el tratamiento médico aislado39.
La reoperación está indicada en casos con injertos severamente enfermos, varias arterias nativas ocluidas, afectación de la contractilidad del VI y ausencia de injertos arteriales permeables. En estos casos es de elección usar arteria mamaria40.
Fracaso agudo del intervencionismoLas complicaciones que pueden aparecer con el intervencionismo (disección coronaria, perforación coronaria, oclusión y trombosis coronaria) pueden resolverse en la misma sala de hemodinámica. La cirugía urgente se limita a los casos de taponamiento que no se resuelven por pericardiocentesis.
Procedimientos híbridosEn los procedimientos híbridos, cirugía e intervencionismo consecutivos en una estrategia y en un tiempo predefinidos por el heart team, se pueden incluir:
- -
Cirugía coronaria en enfermedad multivaso y se aplican técnicas miniinvasivas e intervencionismo.
- -
Cirugía coronaria previa, con injerto permeable y ahora requiere recambio valvular.
- -
Revascularización coronaria y cirugía valvular sin esternotomía.
Diferentes estudios avalan la revascularización para disminuir la frecuencia de arritmias ventriculares en casos de enfermedad coronaria severa y contractilidad normal y deprimida41. La revascularización disminuye el riesgo de muerte súbita en los casos de enfermedad coronaria y FEVI<35%. El implante simultáneo de ICD no aumenta la supervivencia en estos casos42.
Aunque en el STICH trial se evidenció la no disminución de la mortalidad global tras la revascularización coronaria, sí se observó una disminución de la mortalidad por causa cardíaca, incluyendo la muerte súbita, por el efecto protector de la revascularización coronaria sobre la aparición de arritmias ventriculares en los casos de contractilidad deprimida.
Arritmias auricularesLa fibrilación auricular (FA) ocurre en un tercio de los pacientes sometidos a cirugía de revascularización coronaria, y es un factor independiente para aumentar la morbimortalidad de estos pacientes43. El uso de bloqueadores beta de manera preoperatoria disminuye la incidencia de aparición de FA en el postoperatorio de la cirugía coronaria.
La ligadura de la orejuela izquierda durante la cirugía de revascularización coronaria parece disminuir el riesgo de accidente cerebrovascular en pacientes con antecedentes de FA.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.