La insuficiencia cardíaca crónica (ICC) es una enfermedad frecuente, invalidante y costosa. El tratamiento de los síndromes coronarios agudos, la prevención secundaria y el incremento en la longevidad están aumentando su prevalencia. La principal consecuencia social es el incremento de los ingresos hospitalarios, que representa el 65% del coste de la enfermedad con pérdida de calidad de vida y bloqueo de recursos sanitarios. El tratamiento de la ICC exige actuar sobre la morbimortalidad de la enfermedad. Modificar la morbilidad conlleva reducir los ingresos hospitalarios, responsable principal del coste económico de la enfermedad. La ICC es la tercera causa de muerte en los países desarrollados, detrás de la cardiopatía isquémica y las enfermedades cerebrovasculares, produciendo en España el 4 y 8% de todas las muertes (hombres y mujeres, respectivamente). El beneficio del tratamiento farmacológico está en la prolongación de la vida y se expresa en calidad de vida-años. El coste de este tratamiento y cuidados que se utilizan en el manejo de pacientes con ICC representa entre el 1 y el 2% de todos los recursos sanitarios en los países desarrollados, y este porcentaje está aumentando.
Heart failure is a disabling, expensive, common disease. Acute coronary syndrome’s treatment, secondary prevention and increase in the longevity are augmenting his prevalence. The main social consequence is the increase of the hospital admissions that means 65% of the cost of the disease with the lost of quality life and the blockade of sanitary resources. Heart treatment demands to act on the morbimortality of the disease. To modify the morbidity carries to reduce the hospital admissions, main responsible for the economic cost of the disease. Heart failure is the third cause of death in the developed countries, behind ischaemic cardiac disease and cerebrovascular disease causing in Spain 4-8% of all the deaths (men-women, respectively). the benefit of the pharmacological treatment is in the prolongation of life and it expresses as life-years. The cost of the treatments and care that are used in the patients’ management with heart failure represents between 1-2% of all sanitary resources in developed countries and this percentage is increasing.
La insuficiencia cardíaca crónica es la fase final de corazones que han soportado durante demasiado tiempo una sobrecarga inadecuada, con una evidencia mayor o menor de una funcionalidad patológicamente disminuida. Hay que resaltar la presencia de largos periodos de disfunción ventricular izquierda asintomática y las frecuentes manifestaciones clínicas de la ICC sin afectación evidente de la función ventricular.
Está en la frontera de la vida del ser humano, es punto de convergencia de diversas enfermedades cardíacas y sistémicas, y su curación significaría la prolongación de la vida y el descenso de su prevalencia. El éxito del tratamiento en los síndromes coronarios agudos, los avances en la prevención secundaria, la eficacia del tratamiento de la ICC y el incremento en la longevidad de la población están facilitando un gran aumento de la prevalencia de la ICC, principalmente en la población de mayor edad y cuya principal consecuencia social es el incremento de ingresos hospitalarios (más del 65% del gasto total de la enfermedad), con la pérdida de calidad de vida y el bloqueo de recursos sanitarios indispensables para la atención médica en etapas más tempranas.
Un problema añadido es la dificultad para estimar el tamaño del problema debido a la indefinición1, o para ser más precisos, a la heterogeneidad de conceptos y definiciones que se asocian a la denominación genérica de la ICC.
Los límites de la insuficiencia cardíaca crónicaLa insuficiencia cardíaca crónica es una entidad fisiopatológica en la que una anormalidad en la función contráctil del miocardio incapacita al corazón para mantener la circulación en el nivel requerido por el metabolismo y la oxigenación tisular. Una definición más clínica y práctica es: síndrome clínico caracterizado por disnea y fatiga en reposo o por ejercicio, causado por una alteración cardíaca estructural o funcional.
El origen de la ICC es invariablemente una alteración en la función del miocardio bien por pérdida de fuerza contráctil durante la eyección (disfunción sistólica), o bien por dificultades en el llenado ventricular por una relajación lenta insuficiente o limitada (disfunción diastólica).
En la insuficiencia cardíaca crónica por disfunción diastólica los síntomas coinciden con una función sistólica conservada (fracción de eyección [FE] > 40-50%), y una presión diastólica incrementada que se traduce y diagnostica en la ecografía-Doppler (ECO-Doppler) por un flujo transmitral lento.
En un grupo de pacientes consecutivos procedentes de población general, seleccionados por referir disnea y tener una función sistólica normal, solo en el 23% se pudo demostrar una disminución en la velocidad de flujo transmitral (E/A < 1)2. Existe, pues, un colectivo numeroso cuyos síntomas de ICC coinciden con un miocardio aparentemente normal o poco afectado en las exploraciones instrumentales; son los clasificados como ICC con función sistólica preservada, incluyendo también en este concepto los que muestran disfunción diastólica. Estos pacientes son más frecuentemente ancianos y mujeres, tienen menos antecedentes de cardiopatía isquémica y más de hipertensión y valvulopatías que los afectados de disfunción sistólica, pero su pronóstico y sus reingresos hospitalarios no son diferentes para muchos autores3,4. Si consideramos a los pacientes que acuden a un hospital, la proporción de ambos grupos es similar (53% con disfunción sistólica y 47% con función preservada), aunque se ha descrito una ligera tendencia a incrementarse el porcentaje de los pacientes con función preservada5.
Posiblemente, en el grupo de pacientes con función sistólica conservada, el origen de los síntomas no siempre es el corazón, o solo el corazón, pero a efectos de morbi-mortalidad no resulta muy diferente del grupo de pacientes con caída de la FE3,4. En efecto, las tasas de mortalidad, los reingresos por insuficiencia cardíaca y los motivados por causas no cardiológicas, así como la supervivencia actuarial de ambos grupos, no difieren. Aunque es posible apreciar diferencias en los tratamientos médicos (más pacientes con disfunción sistólica reciben β-bloqueado-res e inhibidores de la enzima de conversión)4, y aunque también algún autor ha señalado una mayor mortalidad en los pacientes con disfunción sistólica5, el consumo de recursos sanitarios es similar.
A efectos prácticos, Cleland (2001) consideró que, aunque la prevalencia de ICC con disfunción ventricular izquierda evidente no superaba el 1% de la población general, el problema adquiría su tamaño real cuando a los pacientes con disfunción sistólica se les añadían todos los que habían sido diagnosticados de ICC clínica, aunque solo fuera un diagnóstico de sospecha; entonces, la frecuencia sobre población general alcanzaba el 5%6.
Las dos sociedades americanas de cardiología han propuesto una nueva clasificación de la ICC ampliando todavía más el concepto, al considerar que mientras no podamos curar la ICC la única forma de reducir la prevalencia es actuando sobre la incidencia (Tabla I). De este modo, la entidad queda considerada como un proceso continuo con etapas sucesivas7.
Clasificación de la insuficiencia cardíaca7
|
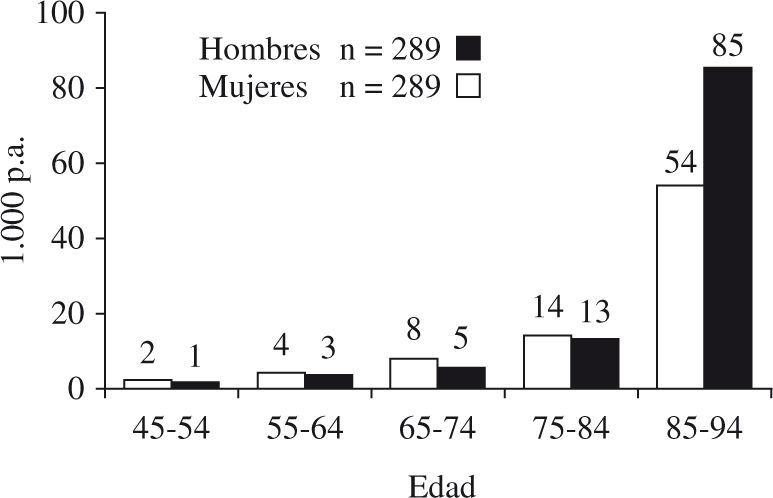
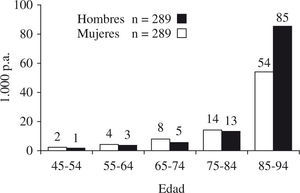
Existen pocos estudios de incidencia de ICC, porque controlar a largo plazo una población inicialmente no afectada es una labor de varias generaciones de profesionales, por ello solo los estudios de Framingham con seguimientos superiores a 34 años nos aportan información al respecto. La incidencia depende fuertemente de la edad: es muy baja antes de los 45 años (2-4 casos/1.000 varones y año de 45-64 años y 1-3/1.000 mujeres); aumenta a 8-14/1.000 varones y 5-13/1.000 mujeres con edades de 65-85 años (54/1.000 varones y 85/1.000 mujeres > 85 años)8 (Fig. 1). La incidencia general estimada es del 1% por año en mayores de 65 años9 y se ha considerado estable desde la década de 1950, con un ligero descenso en la década de 1970 en mujeres10, aunque para otros autores ha permanecido estable11.
La reducción de casos nuevos por el tratamiento de la hipertensión arterial y la reducción de la cardiopatía isquémica está contrabalanceada por la reducción de la mortalidad de los síndromes coronarios agudos y por el incremento de la esperanza de vida de la población general. El incremento de dos factores de riesgo como son la obesidad y la diabetes mellitus han favorecido la aparición de nuevos casos. Estos cambios explican el incremento de la incidencia en la población de edad avanzada; datos recientes han descrito en este grupo de población una incidencia del 13,6/1.000 habitantes y año, con predominio en la población de raza negra12. Los pacientes diabéticos mayores de 65 años presentan una incidencia anual del 12,6%, sin diferencias en cuanto a sexo o raza13. Los pacientes con antecedente de infarto tienen una incidencia cinco veces mayor que la estimada para población general, y los hipertensos, el doble que la población no hipertensa9.
PrevaleeciaEl porcentaje de pacientes afectos de ICC en una determinada población resulta difícil de conocer por diversas causas:
- –
La heterogeneidad de conceptos y métodos diagnósticos ya comentada.
- –
La mayoría de los estudios contabilizan solo los casos que se acercan a los diversos escalones de la asistencia sanitaria, minusvalorando la realidad (acceder a la población general es muy costoso, y cuando se hace, se utilizan muestras más o menos representativas).
- –
La identificación de los casos se realiza con frecuencia a través de encuestas y menos veces con instrumentos diagnósticos.
- –
La extrapolación de los resultados de unas poblaciones a otras con frecuencia falsea o sustituye la realidad.
Hay acuerdo general respecto a que existe un incremento de la prevalencia con la edad y que está aumentando por la prolongación de la supervivencia, la universalización de tratamientos eficaces y la reducción en la mortalidad de los síndromes coronarios agudos.
El primer estudio poblacional sobre prevalencia de la ICC en España se realizó en Asturias14 hace 14 años, y halló una frecuencia del 5% en población mayor de 40 años. El segundo estudio es más reciente (Estudio Price)15: selección aleatoria de 1.776 pacientes mayores de 45 años, representativa por edades y sexos de todo el país, apoyándose en la red de ambulatorios del Servicio Nacional de Salud, con diagnóstico inicial clínico por los criterios de Framingham y examen posterior en hospital de referencia con ecocardiograma, aceptando cualquier anomalía significativa para el diagnóstico definitivo de ICC. La prevalencia de la ICC fue del 6,8%, similar en ambos sexos, y muy dependiente de la edad (1,3% entre los 45 y 54 años; 5,5% entre los 55 y 64 años; 8% entre los 65 y 74 años, y 16,1% en los mayores de 75 años).
Estas cifras son mayores que las publicadas hace una década, que estimaban en el 1% la prevalencia de ICC en mayores de 40 años6,8 y que se incrementaba hasta un 2%6 cuando se incluían los diagnósticos solo clínicos, y el 2,19% en mayores de 60 años de la población general francesa16. Estas diferencias pueden indicar una prevalencia muy alta en la población española o puede ser el resultado de un incremento universal en muy poco tiempo de los casos con ICC, hecho aceptado por diversos autores que pronostican que dicho incremento va a continuar17,18. Entre las causas de este incremento, cabe destacar el mejor pronóstico por la incorporación de nuevos tratamientos19–22. Podemos resumir que la prevalencia de la insuficiencia cardíaca en población general por encima de los 70 años se sitúa en un 10% y que este porcentaje se duplica con cada década de edad23.
Se han realizado estimaciones en poblaciones más concretas. La prevalencia de ICC fue del 2, 12 y 17% en pacientes que acuden a consultas de atención primaria, medicina interna o cardiología, respectivamente, en un estudio español24. La prevalencia en pacientes que acuden a consultas de medicina general en Francia es del 11,9%, similar a la previamente citada16.
El estudio del condado de Olmsted25, realizado entre los años 1997 y 2000, nos permite conocer la frecuencia con que aparecen los distintos conceptos de ICC en una misma población. Se seleccionaron al azar 2.042 sujetos con edad superior a 45 años; se estudió en todos los casos la función sistólica-diastólica con ECO-Doppler y se establecieron los diagnósticos de ICC si cumplían los criterios de Framingham. La prevalencia de ICC fue del 2,2%, de los que el 44% tenían una FE superior al 50% (ICC con función sistólica conservada). El 28,1% de la población tenía algún grado de disfunción diastólica y la prevalencia de disfunción sistólica (FE ≤ 50%) fue del 6%; menos del 50% de los pacientes con disfunción sistólica o diastólica cumplían criterios de ICC.
Antecedentes de insuficiencia cardíaca crónicaLos principales factores de riesgo son: la diabetes, el tabaquismo, la dislipemia, la obesidad y el sedentarismo9. Las causas inmediatas son la cardiopatía isquémica y la hipertensión, la primera por la disfunción sistólica secundaria al infarto o a la isquemia, y la segunda por disfunción diastólica inicialmente y también sistólica cuando se dilata el ventrículo izquierdo. Siguen en frecuencia la cardiopatía valvular y las miocardiopatías primarias.
La prevención primaria reduce el riesgo de ICC26, (incluido el consumo moderado de alcohol27) y es el único instrumento para reducir la prevalencia. Se han descrito marcadores de riesgo de ICC como son la hi-perhomocisteinemia28 y la elevación de citocinas proin-flamatorias29. En la enfermedad de Chagas, el deterioro de la FE y la distancia E-septum en el ecocardiograma son los mejores marcadores de aparición de la ICC30.
Comorbilidades en la insuficiencia cardíaca crónicaEl 18,9% de los hipertensos31 y el 22,3% de los diabéticos13 fueron diagnosticados de ICC. El 2,3% de los pacientes con antecedentes de infarto sin insuficiencia cardíaca durante la fase aguda desarrollan ICC en los siguientes tres años y medio; se pudo demostrar que la presencia de diabetes mellitus, hipertensión, infarto recurrente y arteriopatía periférica fueron factores de riesgo para el desarrollo de ICC32. Si consideramos grupos de pacientes con ICC, la prevalencia de comorbilidad es elevada: 46% fibrilación auricular, 38% diabetes, 64% obesidad, 60% dislipemia, 27% anemia, 7% insuficiencia renal24 y 20% anemia crónica33.
La persistencia de comorbilidades empeora la evolución de la ICC13 y puede ser determinante de mala evolución; así, en pacientes ingresados por descompensación cardíaca es frecuente la presencia de disfunción renal34: solo el 9% presentaron función renal normal y en el otro extremo el 20,1% desarrollaron fallo renal. En estos últimos, la mortalidad hospitalaria pasó del 1,9% en pacientes con función normal al 7,6% en los que tenían insuficiencia renal grave35. La diabetes incrementa la incidencia de otras enfermedades como nefropatía, car\diopatía isquémica y arteriopatía periférica13.
La depresión es frecuente en los pacientes con ICC, estimada entre el 13 y el 77,5% en pacientes ambulatorios y entre el 13 y el 42% en los pacientes hospitalizados; es más frecuente en los jóvenes, en las mujeres y en los pacientes de raza negra, se acompaña de peor calidad de vida y es independiente de la FE36. Una mención aparte merece la fibrilación auricular, pues además de su elevada frecuencia, puede ser causa y/o consecuencia de la ICC37.
Ingresos hospitalarios y calidad de vidaLa insuficiencia cardíaca crónica es la primera causa de ingreso hospitalario en pacientes mayores de 65 años en los países desarrollados; en España representa el 5% de todos los ingresos (80.000 ingresos/año)22,23. Significan la mayor partida económica del coste de la enfermedad y una de las principales causas de la pérdida de calidad de vida para los pacientes. Predominan los ingresos durante el invierno38 y son más frecuentes en mujeres23. La tendencia es a incrementar el número de ingresos anuales, lo cual nos permite evaluar la evolución de la prevalencia y del gasto que está suponiendo la enfermedad y de cómo influyen en un determinado colectivo la introducción de distintas pautas de tratamiento. La instauración de una consulta específica, con un seguimiento más adecuado, puede reducir los reingresos en un 49%39.
La calidad de vida tras el alta de un ingreso por ICC mejora significativamente durante el primer mes y después se mantiene estable en los mayores de 40 años, mientras que en los jóvenes hay una mejoría persistente40. En este estudio se identificó como uno de los predictores de mortalidad a los valores del examen de calidad de vida relacionada con la salud obtenidos al ingreso40.
Evolución y supervivencia de la insuficiencia cardíaca crónicaLa progresión lenta de la fatiga y/o disnea se acelera por procesos intercurrentes de agudización como edema de pulmón o generalización de edemas que obligan a realizar ingresos hospitalarios. Estas crisis se desencadenan por procesos febriles, sobrecargas salinas, aparición o agravamiento de las comorbilidades, abandono de los diuréticos o interacciones farmacológicas (antiinflamatorios).
En el estudio de Framingham, a los cinco años de seguimiento, habían fallecido la mitad de los pacientes41. La supervivencia es mayor en la mujer, y en cada caso depende fuertemente de la causa, comorbilidades y estado evolutivo. Varios grupos de fármacos reducen la mortalidad, mejoran la evolución y prolongan la supervivencia de los pacientes con ICC y disfunción sistólica42. Muchos inhibidores de la enzima de conversión y bloqueadores de los receptores de angiotensina, algunos antialdoste-rónicos y unos pocos β-bloqueadores son fármacos capaces de realizar estos cambios. Los pacientes con ICC grado IV de la New York Heart Association (NYHA) del estudio Consensus que habían tomado enalapril vivieron 260 días más que los del grupo placebo43. En el estudio Trace, el tratamiento con inhibidores de la enzima convertidora de angiotensina (IECA) prolongó la vida 459 días sobre los pacientes que habían tomado placebo. Esta prolongación de la supervivencia se traduce en un incremento de la prevalencia. La administración-introducción de estos tratamientos es diferente a la simple dispensación, y los controles médicos se multiplican. Esto ha conducido a una disminución de lo esperada en cuanto a frecuencia de administración y dosis alcanzadas44–46.
MortalidadLa insuficiencia cardíaca crónica es la tercera causa de muerte en los países desarrollados, detrás de la cardiopatía isquémica y las enfermedades cerebrovasculares2. La mortalidad en pacientes con ICC ambulatoria atendidos sin ningún tipo de selección en una unidad especializada en España se calculó en un 36,5% en tres años. Se trataba de pacientes predominantemente varones (70%), con una media de edad de 69 años y con ICC predominantemente por cardiopatía isquémica. En el 65% de los casos, la muerte fue por causa cardiovascular; en el 32% por la propia ICC y en el 16% por muerte súbita. En el 26,8%, la causa no fue cardiovascular, debiéndose a neoplasias (10,5%) e infecciones (6,8%); en el 7,7% la causa no fue identificada47.
La mortalidad depende de varios factores: edad, sexo, grado funcional de la NYHA, FE, tiempo de evolución, etiología isquémica, diabetes mellitus, aclaramiento de creatinina, y arteriopatía periférica. El tratamiento influye en la mortalidad, mayor con tratamientos insuficientes o ausentes de IECA y/o antagonistas de los receptores de angiotensina II (ARA II), β-bloqueadores, estatinas y antiagregantes46. La disfunción diastólica es un marcador de mortalidad25.
En España, la ICC es responsable del 4 y 8% de todas las muertes (hombres y mujeres, respectivamente). Si nos referimos a muertes cardiovasculares, es responsable del 12 y 20%, en varones y mujeres, respectivamente47. Es interesante conocer que en las últimas dos décadas se ha producido un descenso significativo de las tasas de muertes por ICC en ambos sexos45 en varios países48,49.
El coste económico de la insuficiencia cardíacaEl coste de los tratamientos y cuidados que se utilizan en el manejo de pacientes con ICC representa entre el 1 y el 2% de todos los recursos sanitarios en los países desarrollados, y este porcentaje está aumentando50.
Las industrias dedicadas al desarrollo y producción de fármacos han impulsado estos estudios, siempre expresados en función de los beneficios de su utilización, o sea, estudios de coste-eficacia o coste-beneficio50. Un objetivo prioritario es desarrollar argumentos de justificación que sean más comprensibles para los funcionarios de las agencias reguladoras de medicamentos y los Ministerios de Sanidad. Suelen ser subestudios que acompañan a las publicaciones de los ensayos clínicos51.
El cuidado de los pacientes supone la posibilidad de introducir cambios en la morbilidad-mortalidad de la enfermedad. Modificar la morbilidad conlleva reducir los ingresos hospitalarios por ICC, que es el capítulo principal del coste económico de la enfermedad (65-75% del total50,51). El otro aspecto susceptible de modificarse es la mortalidad, en el caso de fármacos que fueran capaces de curar. Sin embargo, la mayoría de los pacientes sigue muriendo de la propia ICC; el beneficio está en la prolongación de la vida que su uso produce, y se expresa por análisis de la calidad de la vida que se prolonga, que se expresa en calidad de vida-años50.
El «recibo» de la ICC tiene cinco apartados, que por orden de importancia son: hospitalizaciones, visitas en consultas externas o ambulatorios, pruebas diagnósticas, análisis de laboratorio y tratamiento farmacológico51. Los costes son mayores dependiendo de la gravedad de la enfermedad y del grado de disfunción ventricular izquierda, pudiendo ser entre 30 y 8 veces mayor en los pacientes con ICC con grado IV de la NYHA que en los pacientes con grado II50. El coste se incrementa con la presencia de comorbilidades, no depende del sexo ni de la edad y varía según el país, sus costumbres y estructura socioeconómica. También depende de la especialidad de los médicos que tratan la enfermedad; los más caros son los cardiólogos52. Finalmente, el coste se incrementa con la prolongación de la vida que producen los fármacos50,51.
El CIBIS I (1994) fue el primer estudio multicéntrico que demostró la reducción de hospitalizaciones en pacientes con ICC por efecto de un tratamiento (biso-prolol)53. Basándose en sus datos, se realizaron tres análisis farmacoeconómicos en tres países, con resultados de coste diferentes, aunque tanto en Francia como en Inglaterra y Alemania la disminución de hospitalizaciones supuso un ahorro en el coste de la enfermedad54–56. Estos análisis limitados al periodo que dura el ensayo clínico ignoran la posibilidad de estar simplemente posponiendo los costes de la enfermedad51.
En el apartado de los beneficios, se considera la mejoría en la calidad de vida mediante la reducción de la morbilidad, el incremento de la capacidad de ejercicio, la disminución y el control de los síntomas, además de que sean neutrales o mejoren la supervivencia sobre la reconocida (brazo de placebo)51. Varios estudios analizan si resulta beneficioso en términos de coste-beneficio tratar pacientes con disfunción ventricular izquierda asintomáticos con resultados positivos57.
Como conclusión, admitir el ahorro como objetivo de un tratamiento es enfocar el problema desde un punto de vista distinto al que tiene el paciente, y también el cardiólogo, y puede conducir a sustituir al especialista52, incluso al médico58,59, y/o a evitar las hospitalizaciones60, como ya está ocurriendo en algunos países, sin poder descartar que próximamente se fije un límite «biológico» para acceder a todos los recursos.