El ductus arterioso persistente es un problema frecuente en prematuros. El cierre quirúrgico es una opción terapéutica. El objetivo del estudio es determinar los factores de riesgo relacionados con mortalidad hospitalaria y analizar la utilidad de la escala Aristóteles como predictor de la misma.
MétodoAnálisis retrospectivo de los pacientes intervenidos de ductus arterioso persistente menores de 1.500 g en nuestro hospital entre enero del 2008 y diciembre del 2013 (100). Se recogieron datos perioperatoriamente, analizados estos mediante un modelo de regresión logística
ResultadosDe 100 pacientes, 59 fueron varones. La edad gestacional media fue de 26,1±1,8 semanas, con peso medio al nacimiento de 823,5±191,1 g. La puntuación media en la escala Aristóteles completa de complejidad fue 14,02±2,48. La mediana de edad para la cirugía fue 15,5 días. Diecinueve pacientes (19%) fallecieron intrahospitalariamente.
En el análisis multivariado para mortalidad, los pacientes con mayor puntuación en la escala Aristóteles (p=0,0001; RR 2,8; IC [1,73-4,59]) presentaron mayor mortalidad. La escala Aristóteles mostraba el mayor área bajo la curva (0,904) comparando curvas ROC. El subgrupo con puntuación mayor o igual a 15 tenía un mayor riesgo de mortalidad intrahospitalaria.
ConclusionesLa mortalidad asociada al cierre quirúrgico del ductus persistente depende más del estado de prematuridad que de la cirugía, siendo la escala Aristóteles el factor más útil para determinar el grado de prematuridad y predecir la mortalidad hospitalaria. Los prematuros con 15 o más puntos en esta escala tuvieron una mayor mortalidad, para los que se propone un manejo conservador.
Patent ductus arteriosus is a very common diagnosis in pre-term infants. Surgical closure is a therapeutic option. An attempt is made to identify pre-operative risk factors for mortality, and the usefulness of the Aristotle score to predict mortality.
MethodA retrospective analysis was conducted on all patients under 1500g birth weight undergoing surgical closure at our hospital between January 2008 and December 2013. Perioperative data were collected, and a logistic regression model was used for analysis.
ResultsOf the 100 patients reviewed, 59 were male infants, and the mean gestational age and birth weight was 26.1±1.8 weeks and 823.5±191.9g, respectively. The mean Aristotle Comprehensive Complexity Score was 14.02±2.48. The median age at surgery was 15.5 days, and 19 (19%) patients died while in hospital.
In the multivariate analysis for mortality, patients with a higher Aristotle Comprehensive Complexity Score (OR 2.8 (95% confidence interval, 1.73-4.59); P=.0001) had a higher mortality. Among the risk factors, the Aristotle Comprehensive Complexity Score showed the largest area under curve (0.904) in the receiver-operating curve analysis. The group with a greater than or equal to 15 score had a higher risk of mortality.
ConclusionsMortality associated with surgical closure of patent ductus arteriosus is related to prematurity status of the patient not to surgery itself. Aristotle Comprehensive Complexity Score is the most useful independent predictor of mortality. The patient group with greater than or equal to 15 score had an increased risk of in-hospital mortality. In this selected sub-group, a conservative treatment might be the best option.
La presencia de un ductus arterioso (DA) persistentemente permeable (DAP) en prematuros es la afección cardiaca más frecuentemente diagnosticada en niños de menos de 28 semanas de gestación y/o menos de 1.500 g de peso al nacimiento. La incidencia de DAP en neonatos pretérmino con peso al nacimiento entre 501 y 1.500 g es de un 33%1, y en aquellos con un peso al nacer de menos de 1.000 g se eleva hasta un 55%2. No existen actualmente criterios clínicos ni ecocardiográficos que marquen cuáles son los DAP sobre los que hay que actuar3, lo que existen son diferentes guías de consenso para el manejo diagnóstico y terapéutico de estos prematuros4. La decisión clínica de tratar el DAP debe ser individualizada, según edad gestacional, la condición respiratoria y el tamaño del recién nacido5. El tratamiento farmacológico con inhibidores de la ciclooxigenasa (iCOX) es indicada como primera opción, dejando la intervención quirúrgica para aquellos pacientes sintomáticos no respondedores al fármaco o en aquellos en los que está contraindicado el tratamiento médico. Desde el primer cierre quirúrgico de DAP realizado por Gross y Hubbard en 19386, muchos estudios han mostrado que el cierre quirúrgico de DAP puede realizarse de forma segura incluso en grandes prematuros7-10, aunque la valoración de los resultados de esta cirugía en prematuros esta dificultada por la comorbilidad asociada a la inmadurez, con una mortalidad alta en casi todas las series publicadas relacionada con el grado de maduración.
La escala Aristóteles completa de complejidad (ACCS) es una escala de valoración prequirúrgica usada en cirugía cardiaca infantil, pudiendo ser útil en este grupo de pacientes. Este se basa en la idea de que la complejidad de un paciente con un problema médico específico al que se le va a someter a un procedimiento quirúrgico en un tiempo determinado es constante independientemente de que en parte del mundo se encuentre. Un grupo internacional de 50 expertos trabajaron conjuntamente para crear un método de evaluación de calidad para la cirugía cardiaca congénita, considerando los factores de riesgo para cada procedimiento y asignándoles una puntuación basada en mortalidad potencial, morbilidad potencial y dificultad técnica a priori, definiendo complejidad en función del procedimiento quirúrgico y de los factores que pudiesen modificar el resultado clínico de estos procedimientos11.
El objetivo del estudio es determinar factores de riesgo relacionados con la mortalidad hospitalaria en pacientes prematuros intervenidos de cierre quirúrgico de DAP y analizar la utilidad de la escala Aristóteles como predictor de la misma.
MétodosEstudio retrospectivo donde se han recogidos todos los recién nacidos prematuros de menos de 1.500 g de peso intervenidos de cierre de DAP en la Unidad de Cuidados Intensivos Neonatal (UCIN) en el Hospital Clínico Universitario Virgen de la Arrixaca (HCUVA) desde enero del 2008 hasta diciembre del 2013. Los datos de población se han extraído de los registros hospitalarios de nacimientos. Se han recogido datos administrativos y poblacionales, características clínicas, antropométricas, datos de manejo medico preoperatorio, datos hematológicos y ecocardiográficos, datos de la intervención quirúrgica y de la estancia intrahospitalaria en la UCIN y en hospitalización, así como de datos al alta hospitalaria y seguimiento en las diferentes secciones del centro hospitalario.
El protocolo de actuación que se ha aplicado es el Consenso Clínico de la Sociedad Iberoamericana de Neonatología (SIBEN)4 sobre el DAP en recién nacidos pretérmino, el cual se inicia con restricción hidroelectrolítica, buscando una pérdida diaria en la primera semana del 3-5% de peso y se continúa con la fase de tratamiento farmacológico. La pauta usada durante el periodo en estudio fue de ibuprofeno, administrando 3 dosis por vía intravenosa, una cada 24 h, siendo la primera de 10mg/kg y las otras 2 de 5mg/kg. En caso de contraindicación para tratamiento médico, ausencia de respuesta al primer ciclo o gran afectación hemodinámica, se indica cierre quirúrgico12.
El cálculo de la ACCS se realizó preoperatoriamente. La escala Aristóteles básica (ABC)13 otorga al cierre quirúrgico de DAP una puntuación de 3 (mortalidad de 1, morbilidad de 1 y dificultad quirúrgica 1), englobándose en el nivel 1 de riesgo. Para calcular la ACCS (en página web de la fundación Aristóteles14), a esta puntuación básica le sumamos los puntos relativos a los factores dependientes y a los factores independientes de la intervención, eliminando para estos últimos el límite máximo de 5 que establece el método Aristóteles publicado11,14, aplicando la modificación que realizan Chang et al. para su estudio15. Además, se ha creado una nueva variable dicotómica usando el análisis mediante las curvas ROC. Con este hemos obtenido un punto de corte 15, dividiendo a los pacientes según tuvieran la puntuación en ACCS mayor o igual a 15 o menor a 15.
Técnica quirúrgicaTodos los pacientes fueron intervenidos en la UCIN del Hospital Materno-Infantil del HCUVA, sin movilización del neonato, trasladándose el equipo quirúrgico a dichas dependencias, estando compuesto este por 2 cirujanos cardiovasculares pediátricos, 2 enfermeras circulantes, instrumentista y anestesista pediátrico, además del apoyo del personal de la UCIN.
El acceso quirúrgico se realizó con el paciente en decúbito lateral derecho mediante toracotomía posterolateral izquierda sin sección muscular. Para preservar los músculos serrato anterior y dorsal ancho, realizamos la disección de ambos en el triángulo de auscultación, separándolos sin necesidad de cortarlos. A través del 4.°-5.° espacio intercostal se accede a la cavidad torácica y de forma transpleural llegar a la zona del istmo aórtico, retrayendo el pulmón anteriormente7-10. La pleura parietal fue abierta justo encima de la aorta, con una distancia de seguridad para preservar el nervio vago y recurrente laríngeo. El DA es liberado de adherencias, procediéndose al cierre del mismo con un clip de titanio de 6mm (Ligaclip® MCA titanium clip 6,0mm, Ethicon endo-surgery, LLC, Puerto Rico, EE. UU.). Se dejó drenaje pleural cuando se observó lesión parenquimatosa pulmonar o sangrado mayor de lo esperado. Las costillas se aproximaron con sutura monofilamento 2,0. Los músculos separados son cerrados con sutura continua monofilamento 3,0 y la piel con sutura intradérmica de monofilamento 4,0.
Análisis estadísticoEl programa estadístico SPSS versión 20.0 (IBM/SPSS Inc., Chicago, IL, EE. UU.) fue utilizado para el análisis. Las variables continuas con distribución normal fueron expresadas como media±desviación típica y analizadas mediante el test t de Student. Las variables continuas con distribución no normal fueron expresadas como mediana y el rango intercuartílico, y analizadas mediante pruebas no paramétricas (U de Mann-Whitney). Las variables categóricas fueron expresadas como proporciones y analizadas usando el test de la χ2. Se realizó el análisis univariante para determinar los posibles factores de riesgo de mortalidad y morbilidad. Las variables con significación estadística o cercanas a esta en el análisis univariante (p<0,10) fueron sometidos a un análisis de regresión logística para determinar los factores de riesgo independientes.
La conversión de variables continuas en categóricas dicotómicas se realizó aplicando las curvas ROC y el cálculo del mejor punto de corte mediante el índice de Youden.
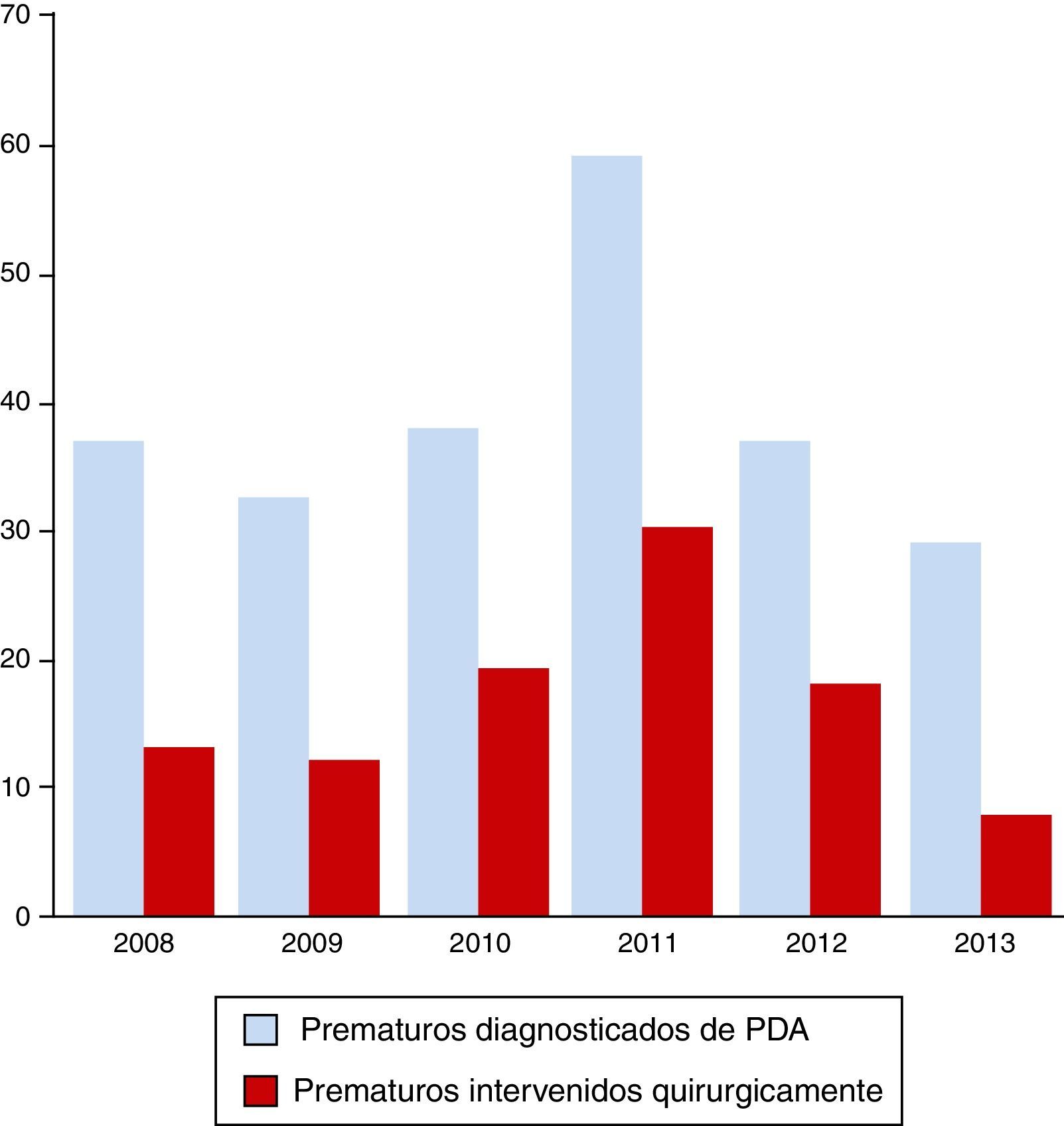
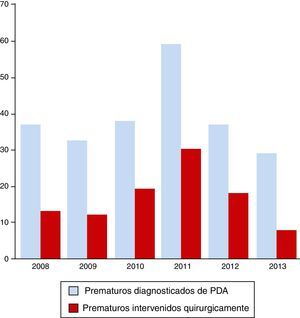
ResultadosDurante el periodo a estudio, comprendido entre los años 2008 y 2013, se registraron en nuestro hospital un total de 48.085 nacimientos. El número de nacimientos pretérmino fue de 2.965, con una media de 494 prematuros/año y un porcentaje del 6,2% del total de nacimientos en el HCUVA. Por años, el máximo de nacimientos de prematuros lo marcó el año 2011, con 553 (6,9%). De estos, 233 fueron diagnosticados de DAP, lo que representa el 7,9% del total de prematuros, siendo en 2011 el año en el que más diagnósticos se realizaron, con 59 niños diagnosticados de DAP (10,7% de los recién nacidos prematuros). Los prematuros con DAP intervenidos fueron 100, con una media de 16,7 intervenciones/año, siendo también en 2011 cuando se registró un mayor número de intervenciones (30) (fig. 1). El porcentaje de niños prematuros diagnosticados de DAP intervenidos quirúrgicamente fue del 42,9%, oscilando según años entre el 50,8% del 2011 y el 27,6% del 2013.
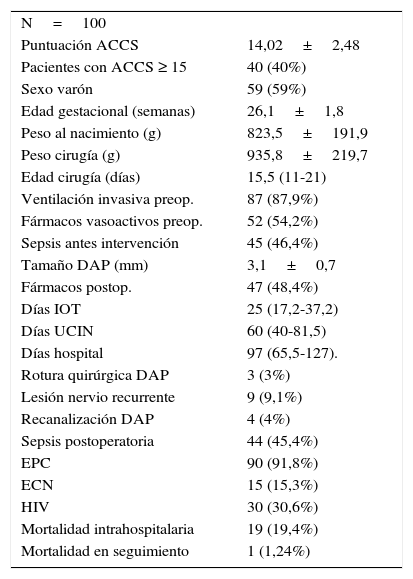
Por lo tanto, un total de 100 recién nacidos fueron incluidos en el estudio. Las características demográficas, clínicas y de manejo perioperatorio se muestran en la tabla 1. La edad gestacional media de los recién nacidos fue de 26,1±1,8 semanas. Se encontró predominio del sexo masculino, con un 59% de varones. La puntuación media en la ACCS modificada fue de 14,02±2,48, con un rango de puntuación entre 9 y 20, con el 40% de los niños con 15 o más puntos en la ACCS. El peso medio al nacimiento fue de 823,5±191,9 g, mientras que en el momento de la cirugía fue de 935,8±219,7 g. La mediana del tiempo de espera hasta la realización de la intervención fue de 15,5 (11-21) días. Desde el punto de vista farmacológico, un 15% de la población no recibió ningún ciclo de ibuprofeno y un 25% recibió 2 o más. El 88% necesitó ventilación mecánica invasiva previa a la intervención y más de la mitad de los niños necesitó administración de fármacos vasoactivos (54,2%). Dentro de los datos recogidos tras la intervención, cabría destacar que la mediana de días de intubación orotraqueal fue de 25 días (17,2-37,2). La mediana de estancia en cuidados intensivos fue de 60 días (40-81,5) y en el hospital de 97 (65,5-127).
De un total de 100 recién nacidos, se muestran las características demográficas, clínicas y de manejo perioperatorio
| N=100 | |
| Puntuación ACCS | 14,02±2,48 |
| Pacientes con ACCS ≥ 15 | 40 (40%) |
| Sexo varón | 59 (59%) |
| Edad gestacional (semanas) | 26,1±1,8 |
| Peso al nacimiento (g) | 823,5±191,9 |
| Peso cirugía (g) | 935,8±219,7 |
| Edad cirugía (días) | 15,5 (11-21) |
| Ventilación invasiva preop. | 87 (87,9%) |
| Fármacos vasoactivos preop. | 52 (54,2%) |
| Sepsis antes intervención | 45 (46,4%) |
| Tamaño DAP (mm) | 3,1±0,7 |
| Fármacos postop. | 47 (48,4%) |
| Días IOT | 25 (17,2-37,2) |
| Días UCIN | 60 (40-81,5) |
| Días hospital | 97 (65,5-127). |
| Rotura quirúrgica DAP | 3 (3%) |
| Lesión nervio recurrente | 9 (9,1%) |
| Recanalización DAP | 4 (4%) |
| Sepsis postoperatoria | 44 (45,4%) |
| EPC | 90 (91,8%) |
| ECN | 15 (15,3%) |
| HIV | 30 (30,6%) |
| Mortalidad intrahospitalaria | 19 (19,4%) |
| Mortalidad en seguimiento | 1 (1,24%) |
ECN: enterocolitis necrosante; EPC: enfermedad pulmonar crónica; HIV: hemorragia intraventricular; IOT: intubación orotraqueal; UCIN: Unidad de cuidados Intensivos Neonatal.
Dentro de las complicaciones postoperatorias, se debe mencionar que 3 niños tuvieron rotura de ductus intraoperatoria (3%). En 9 pacientes (9%) se observó lesión del nervio recurrente con parálisis de cuerda vocal. La recanalización del DAP fue diagnosticada en 4 pacientes, cerrándose todos espontáneamente entre 1 y 13 meses tras la cirugía.
Ningún paciente falleció en quirófano, aunque la mortalidad hospitalaria (fallecimiento durante el periodo de hospitalización posquirúrgica o en aquellos pacientes dados de alta antes de 30 días desde la intervención) fue de 19 pacientes fallecidos (19%), a lo que habría que añadir un paciente fallecido durante el seguimiento tras el alta hospitalaria (1%).
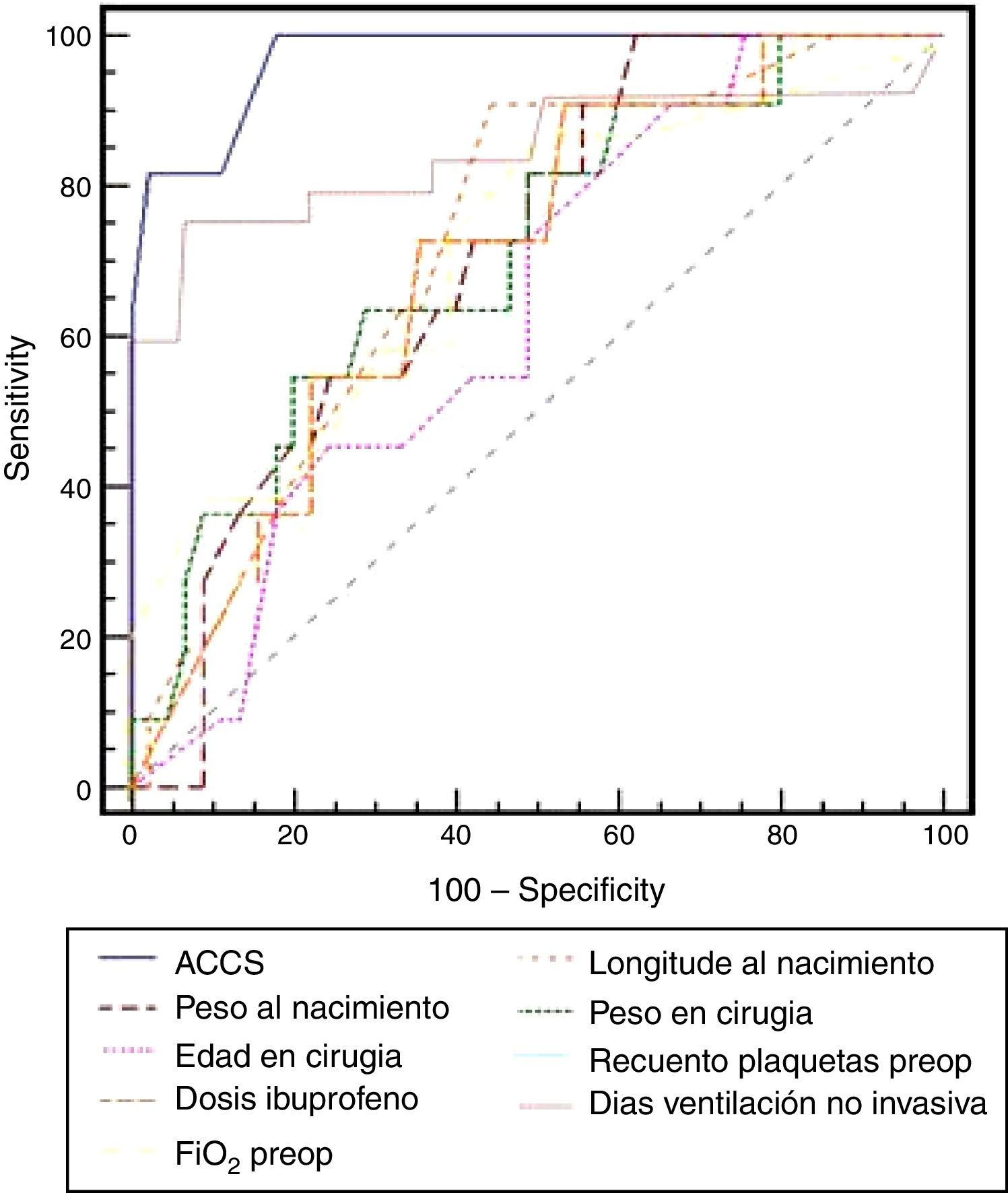
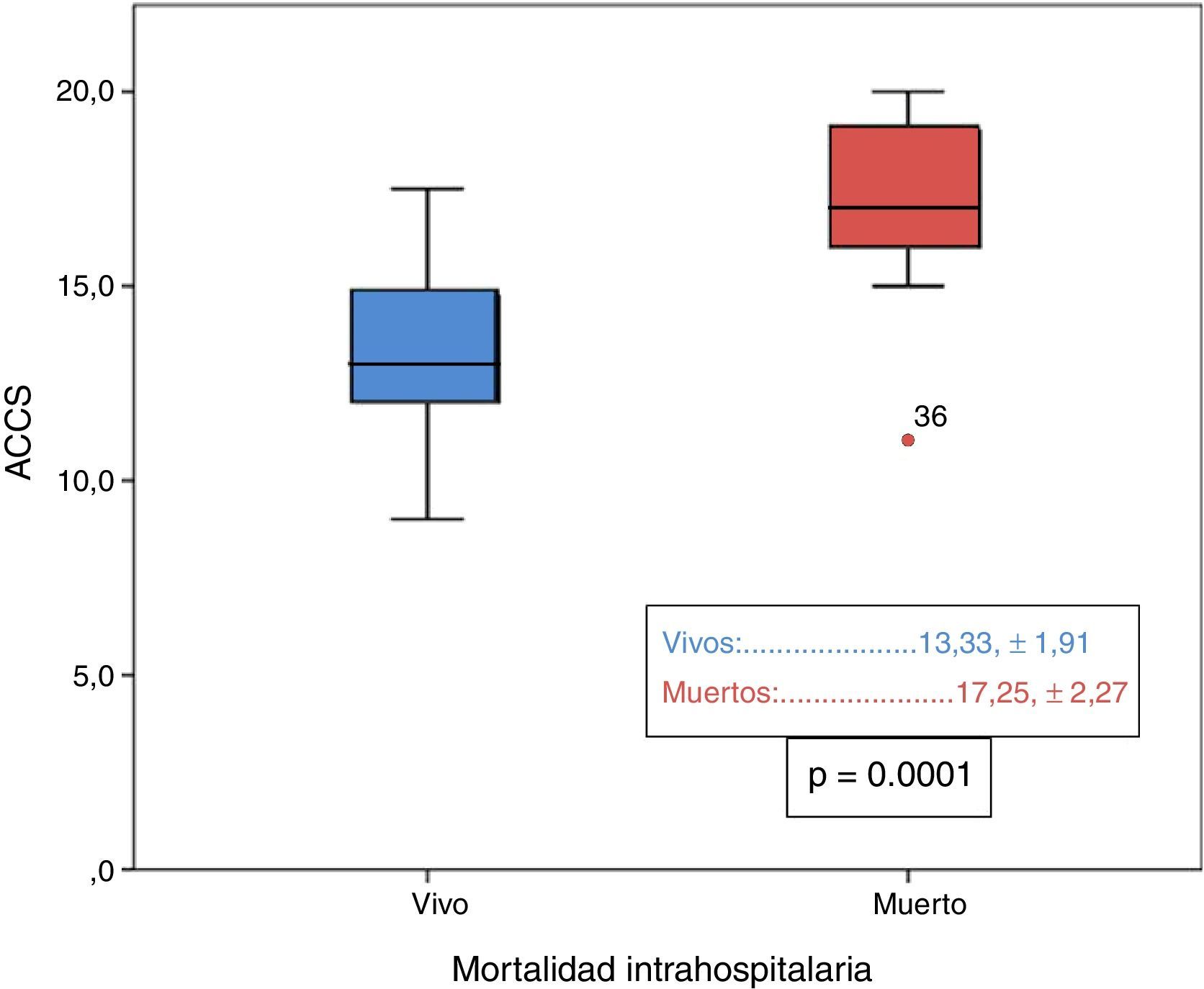
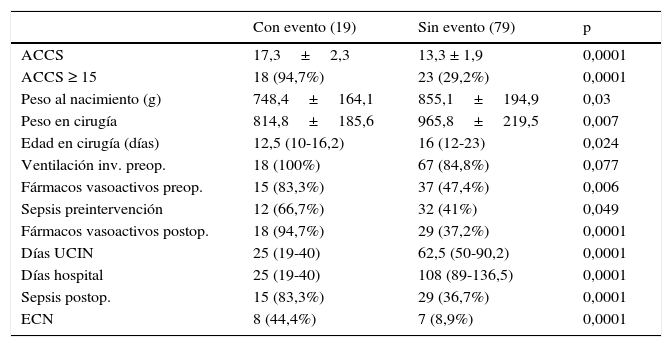
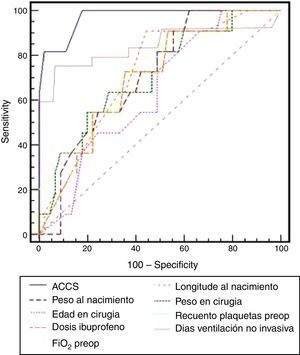
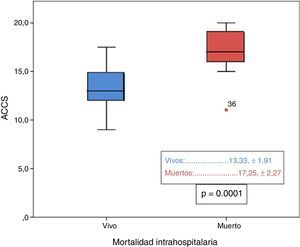
En la tabla 2 se recogen todos los factores estadísticamente significativos en el análisis univariado para mortalidad, destacando que los niños fallecidos presentaban valores significativamente más elevados de ACCS (p=0,0001), observando además que entre los niños fallecidos la incidencia de valores de ACCS ≥ 15 era mayor (p=0,0001) y los que presentaron menor peso al nacimiento (p=0,03) también se asociaron a mayor mortalidad. El análisis de regresión logística binario para el evento primario de muerte intrahospitalaria sobre las variables con p<0,1 muestra que los pacientes con mayor puntuación en la ACCS (p=0,0001; RR 2,8; IC [1,73-4,59]) presentaron mayor incidencia, de forma independiente, de muerte durante el ingreso hospitalario. También encontramos al analizar la variable ACCS en forma categórica dicotómica que el grupo con puntuación mayor o igual a 15 tenía un mayor riesgo de mortalidad intrahospitalaria (p=0,0001; RR 30,3; IC [6,45-142,86]). Además, entre todos los factores de riesgo, la puntuación en ACCS presentó el mayor área bajo la curva (0,904) de entre todas las comparadas mediante curvas ROC (fig. 2), siendo el punto de corte óptimo para mortalidad mayor o igual a 15 con sensibilidad del 94,4% y especificidad del 74,7%.
Se recogen todos los factores estadísticamente significativos en el análisis univariado para mortalidad
| Con evento (19) | Sin evento (79) | p | |
|---|---|---|---|
| ACCS | 17,3±2,3 | 13,3 ± 1,9 | 0,0001 |
| ACCS ≥ 15 | 18 (94,7%) | 23 (29,2%) | 0,0001 |
| Peso al nacimiento (g) | 748,4±164,1 | 855,1±194,9 | 0,03 |
| Peso en cirugía | 814,8±185,6 | 965,8±219,5 | 0,007 |
| Edad en cirugía (días) | 12,5 (10-16,2) | 16 (12-23) | 0,024 |
| Ventilación inv. preop. | 18 (100%) | 67 (84,8%) | 0,077 |
| Fármacos vasoactivos preop. | 15 (83,3%) | 37 (47,4%) | 0,006 |
| Sepsis preintervención | 12 (66,7%) | 32 (41%) | 0,049 |
| Fármacos vasoactivos postop. | 18 (94,7%) | 29 (37,2%) | 0,0001 |
| Días UCIN | 25 (19-40) | 62,5 (50-90,2) | 0,0001 |
| Días hospital | 25 (19-40) | 108 (89-136,5) | 0,0001 |
| Sepsis postop. | 15 (83,3%) | 29 (36,7%) | 0,0001 |
| ECN | 8 (44,4%) | 7 (8,9%) | 0,0001 |
ACCS: escala aristoteles completa de complejidad; ECN: enterocolitis necrosante; inv: invasiva; preop: preoperatoria; post: postoperatorio; UCIN: Unidad de Cuidados Intensivos Neonatal.
La ACCS ha demostrado ser un factor predictor potente de mortalidad en nuestra población.
El análisis de regresión logística multivariado nos da como factor independiente de mortalidad, con mayor potencia estadística la puntuación en la escala de riesgo ACCS.
Chang et al.15 analizaron los pacientes intervenidos en un hospital terciario, menores de 35 semanas durante 3 años para definir los factores de riesgo preoperatorio para mortalidad y demostrar la utilidad de la escala ACCS para predecir la mortalidad tras cierre quirúrgico de DAP en prematuros. En el análisis univariado encontró que la ACCS estaba asociada a un mayor riesgo de mortalidad de forma significativa, siendo también la que mayor área bajo la curva ROC presentaba. Chang et al. concluyen que medir el resultado del cierre quirúrgico de DAP en prematuros es complicado por la comorbilidad asociada a la prematuridad y que la ACCS parece ser una buena herramienta para predecir el resultado y estratificar a los pacientes según el riesgo preoperatorio15.
Nuestros resultados coinciden con los obtenidos por Chang et al., de forma que en el análisis univariado la puntuación en la ACCS (fig. 3) se encontraba entre los que mayor fuerza estadística presentaba. Al realizar el análisis multivariado de las variables estadísticamente significativas o cercanas a la significación en el análisis univariado (p<0,1), obtuvimos como resultado que los pacientes con mayor puntuación ACCS tenían mayor incidencia de mortalidad hospitalaria (p=0,0001; RR 2,8; IC [1,73-4,59]), aunque, a diferencia de Chang et al.15, ninguno de los factores independientes del procedimiento fue significativo. También de forma similar a Chang et al.15 nuestro análisis de curva ROC de todas las variables continuas significativas ha mostrado que la que presentaba una mayor área bajo la curva ha sido la puntuación ACCS (0,904), encontrando el mejor punto de corte para mortalidad en valores mayores o iguales a 15, con una sensibilidad del 94,4% y una especificidad del 74,7%. Además hemos convertido en una variable categórica la puntuación ACCS separando 2 grupos según tuvieran menos de 15 o 15 o más puntos, siendo esta variable también significativa tanto en el análisis univariado (p<0,0001) como en el multivariado (p=0,003).
Se debe destacar que el valor mínimo de la ACCS de nuestra población es de 9, que viene dado por la suma de 3 ítems: 3 puntos del Aristóteles básico por tratamiento quirúrgico del DAP, 2 por tener todos los pacientes un peso al nacimiento de menos de 2,5kg y 4 por tener menos de 32 semanas de edad gestacional. Por esta razón, lo que otorga la variabilidad en la puntuación final serán todos los factores independientes del procedimiento que son los que muestran el estado del paciente y que están influidos por la prematuridad del recién nacido.
La situación de alto riesgo preoperatorio de estos pacientes calculado según la ACCS, asociado a que los fallecimientos se producen fuera del postoperatorio inmediato, nos puede llevar a pensar que la mortalidad no es debida a la intervención quirúrgica, sino al hecho de que esta población tiene un riesgo muy alto de mortalidad asociada a factores independientes de la intervención.
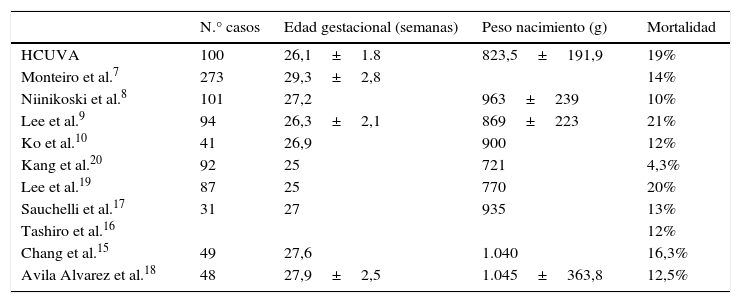
La tasa de mortalidad intrahospitalaria que hemos encontrado ha sido de 19%, con una tasa global incluyendo el seguimiento a largo plazo tras el alta del 20%, siendo la primera la que valoran el resto de los autores. Hemos comparado con otros estudios uni y multicéntricos, siendo el estudio de Lee et al.9 el más comparable con el nuestro (estudio unicéntrico, con la mayoría de variables comparables con las de nuestro análisis) presenta una mortalidad del 21% al alta, semejante al 19% que muestra nuestra serie.
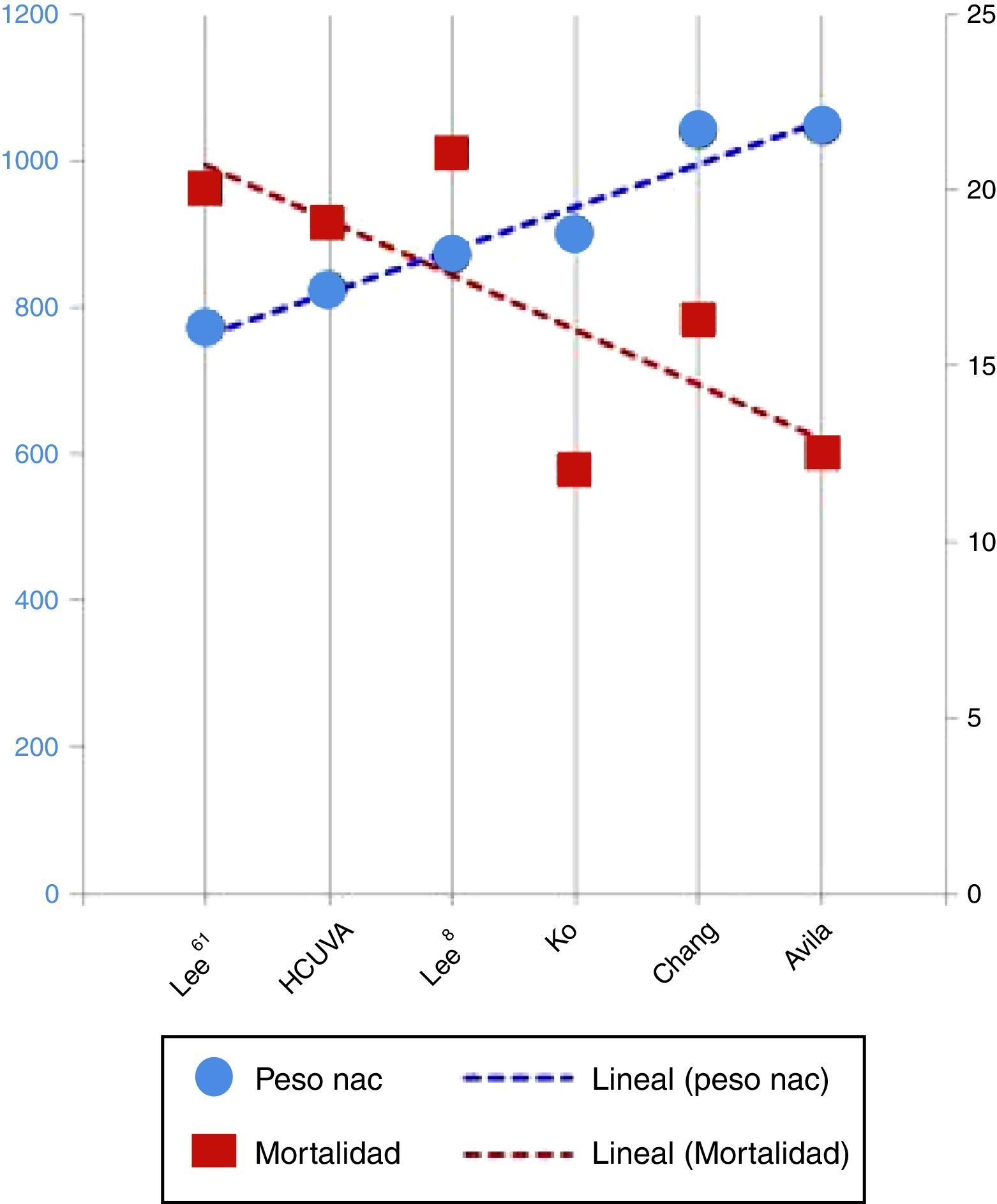
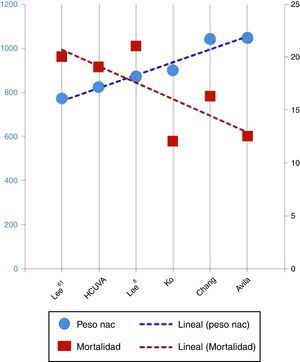
Otras series presentan resultados más variables (tabla 3 y fig. 4), dependiendo sobre todo del grado de maduración de los prematuros, dado esto por la edad gestacional media y el peso medio al nacimiento. Las series con medias de peso al nacimiento y edad gestacional mayores presentan una mortalidad menor. Así lo demuestra el estudio de Chang et al.15, que informa de una mortalidad del 16,5%, la revisión de la base KID hecha por Tashiro et al.16 o la de Monteiro et al.7, con mortalidades del 12 y el 14%, respectivamente, la de Sauchelli et al.17, con mortalidad del 13%, y la de Avila-Alvarez et al.18, con mortalidad del 12,5%, siendo esta la de mayor peso medio al nacimiento (1.045 g). Por otro lado, se encuentra la mortalidad publicada por Lee et al.19, que con pacientes más inmaduros al nacimiento presenta una mortalidad similar a la de nuestra población (el 20% frente al 19%). Se debe destacar dentro de estos, los resultados obtenidos por Kang et al.20 que, partiendo de una población más inmadura, presentan una mortalidad del 4,3%, muy inferior a la encontrada por el resto de los autores, aunque cabría destacar que es una población más heterogénea y con un rango de peso al nacimiento mucho mayor (mediana de 721 g, con un rango de 462-2.500 g), lo que explicaría una mortalidad más baja de lo esperado.
Otras series presentan resultados más variables
| N.° casos | Edad gestacional (semanas) | Peso nacimiento (g) | Mortalidad | |
|---|---|---|---|---|
| HCUVA | 100 | 26,1±1.8 | 823,5±191,9 | 19% |
| Monteiro et al.7 | 273 | 29,3±2,8 | 14% | |
| Niinikoski et al.8 | 101 | 27,2 | 963±239 | 10% |
| Lee et al.9 | 94 | 26,3±2,1 | 869±223 | 21% |
| Ko et al.10 | 41 | 26,9 | 900 | 12% |
| Kang et al.20 | 92 | 25 | 721 | 4,3% |
| Lee et al.19 | 87 | 25 | 770 | 20% |
| Sauchelli et al.17 | 31 | 27 | 935 | 13% |
| Tashiro et al.16 | 12% | |||
| Chang et al.15 | 49 | 27,6 | 1.040 | 16,3% |
| Avila Alvarez et al.18 | 48 | 27,9±2,5 | 1.045±363,8 | 12,5% |
HCUVA: Hospital Clínico Universitario Virgen de la Arrixaca.
Las limitaciones de nuestro estudio vienen dadas por su carácter retrospectivo, con lo que podemos encontrar asociaciones, pero no causalidad, para lo que necesitaríamos un estudio aleatorizado. El número de pacientes y el ser un estudio unicéntrico nos hacen tener cierta cautela sobre la aplicación en otros centros.
ConclusionesEl cierre quirúrgico del DAP en prematuros de menos de 1.500 g es una intervención reproducible con más complicaciones asociadas al estado del paciente que a la propia intervención, ya que son pacientes inestables debido a la falta de maduración. Los factores relacionados con la prematuridad de estos pacientes son los que afectan a una peor condición preoperatoria y, por tanto, a una mayor mortalidad y es la ACCS la que engloba y refleja de forma más completa este estado, siendo el principal factor predictor de mortalidad en nuestra serie, siendo el subgrupo con puntuación igual o mayor a 15 el de mayor riesgo.
En los niños con puntuaciones en la ACCS por encima de 15 se podría realizar un manejo más conservador del DAP, intentando estabilizarlo y manejarlo medicamente, dejando como última opción el cierre quirúrgico.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.