México posee instituciones públicas y privadas para atender a 120 millones de habitantes. Nuestro hospital pediátrico es una institución pública del Instituto Mexicano del Seguro Social. Presentamos nuestra experiencia en el tratamiento quirúrgico de cardiopatía congénita en el periodo neonatal.
MétodosSe analizó la base de datos del servicio, incluyendo a pacientes con menos de 30 días de vida, con cardiopatía congénita, que fueron intervenidos de cirugía cardiaca de septiembre de 2015 a septiembre de 2020.
ResultadosSe incluyeron un total de 350 casos (171 masculinos, 179 femeninos), 111 pretérminos (31,7%). El cierre quirúrgico del ductus arterioso fue el procedimiento más frecuente, con 138 casos (39,4%), seguido de fístula sistémico-pulmonar Blalock-Taussig modificada en 92 casos (26,3%). Las operaciones cerradas o sin apoyo de circulación extracorpórea representaron el 68,6% del total. También realizamos cirugía de Jatene (n=38), corrección de conexión anómala de venas pulmonares (n=37), corrección de tronco arterioso, coartectomía y cirugía de Norwood. El riesgo quirúrgico RACHS-1 fue: I en 139 casos (39,7%) y ≥ III en 211 casos (60%). La mortalidad hospitalaria fue del 20% (70 defunciones) y la causa principal de muerte fue el shock cardiogénico (92%). El tiempo medio de estancia postoperatoria en cuidados intensivos neonatales fue de 20±11 días.
ConclusionesNuestro departamento de cardiocirugía pediátrica dispone de experiencia en el tratamiento de cardiopatías congénitas del neonato. El análisis de nuestros resultados nos permite identificar áreas de mejora en el manejo de estos pacientes tan complejos.
Mexico has public and private institutions to provide healthcare to 120 million of habitants. Our pediatrics hospital is a public institution of the Mexican Social Security Institute. We report our experience in the surgical treatment of congenital heart disease during the neonatal period.
MethodsFrom our service database, we included patients <30 days of life with congenital heart disease, receiving heart surgery during the period from September 2015 to September 2020.
ResultsA total of 350 cases were included (171 male and 179 female), 111 were preterm babies (31.7%). Surgical closure of the persistent arterious duct was the most common procedure in 138 cases (39.4%), followed by modified Blalock-Taussig systemic pulmonary shunt in 92 cases (26.3%). Closed cardiac surgery (without extracorporeal circulation support) accounted for 68.6% of our surgeries. Other surgical techniques performed were arterial switch operation (N=38), anomalous pulmonary veins connection repair (N=37), truncus correction, coarctectomy, and Norwood palliation. Score surgical risk RACHS-1 were: I with 139 cases (39.7%), and ≥ III with 211 cases (60%). Inhospital mortality was 20% with 70 deaths, mainly related to cardiogenic shock (92%). Mean postoperative hospital stay in neonatal intensive care area was 20±11 days.
ConclusionsOur department of pediatric heart surgery has experience in the treatment of neonates with congenital heart disease. Our data analysis let us to identify some areas of improvement in this complex neonatal management.
En los últimos 5años el número de nacidos vivos en México1 fue de 11.136.092, con un promedio de 2.227.218 nacimientos por año. La región que atendemos en nuestro hospital tuvo una media registrada de 77.209 nacimientos. Basándonos en la tasa de natalidad, se calcula que unos 10.000-12.000 niños nacen en México con algún tipo de malformación cardiaca2, que es la segunda causa de muerte infantil. De ahí surge la exigencia de contar con hospitales públicos que satisfagan la atención de esta población de riesgo.
La Unidad Médica de Alta Especialidad de Occidente del Instituto Mexicano del Seguro Social, situado en Guadalajara (Jalisco, México), es un hospital único en el sector público del país. Inaugurado en 1957, es exclusivamente pediátrico y brinda atención médica a 8 estados o provincias del occidente y noroeste de México. Posee 34 especialidades pediátricas y 3unidades de cuidados intensivos. Se realizan anualmente más de 10.000 cirugías, de las que destacamos una media anual de 450 cirugías cardiacas en pacientes menores de 16 años de edad. Los pacientes neonatales (<30 días de vida) graves, primeramente atendidos en diferentes hospitales de primer y segundo nivel de atención médica, son referidos a la unidad de cuidados intensivos neonatales de nuestro hospital. Los nacidos tras detección prenatal de malformaciones son derivados a la unidad de ginecología-obstetricia e ingresan en nuestra segunda unidad de terapia intensiva neonatal. Actualmente la detección prenatal de cardiopatías congénitas en México está en desarrollo y no existen programas formales de detección fetal de dichas cardiopatías3.
La atención de neonatos con cardiopatía congénita es un reto para cualquier programa de cirugía cardiaca, ya que su mortalidad es hasta el doble que en otros grupos de edad4. En este estudio pretendemos mostrar nuestras enfermedades y cirugías más comunes, atestiguar resultados que nos confieren retos y establecer un punto de comparación con otros centros hospitalarios nacionales e internacionales.
MétodosSe presenta un análisis retrospectivo de nuestra base de datos, seleccionando a los pacientes pediátricos con edad inferior a 30 días de vida con diagnóstico de cardiopatía congénita, que fueron intervenidos mediante algún procedimiento cardiaco quirúrgico correctivo o paliativo, en el periodo temporal comprendido entre septiembre del 2015 y septiembre del 2020. Consideramos prematuros a aquellos neonatos con edad gestacional inferior a 37 semanas al nacimiento. Se eliminó a aquellos pacientes con información incompleta en los registros o en el expediente clínico. El tratamiento de los datos se hizo de forma anónima, de acuerdo con las recomendaciones de nuestro hospital respecto al manejo de datos de pacientes, lo que hace imposible su identificación. No requerimos, por tanto, de una autorización adicional de los familiares de nuestros pacientes para este estudio, aparte de los recogidos habitualmente en la información preoperatoria.
Analizamos variables del paciente como edad, género, edad gestacional y peso; variables de la cardiopatía, como el diagnóstico principal y lesiones acompañantes; variables del procedimiento quirúrgico, como el uso de circulación extracorpórea; variables de mortalidad y supervivencia con la escala de riesgo RACHS-14. Se consideró estancia hospitalaria en cuidados intensivos al tiempo que transcurre desde la cirugía hasta el alta por mejoría o defunción. El análisis estadístico se hizo con el programa SPSS Statistics versión 25 y el programa Excel Microsoft 365 del 2020. Las variables cualitativas se definieron con frecuencias y porcentajes, y las cuantitativas con rango, media y desviación típica. Para comparar las distintas variables se empleó Anova, con intervalos de confianza del 95%, la prueba de χ2 y la prueba exacta de Fisher, considerando significación estadística los valores de p<0,05.
ResultadosEn el intervalo de tiempo comprendido desde septiembre de 2015 hasta septiembre de 2020 se abordaron en nuestro servicio 2.308 cirugías cardiacas en pacientes menores de 16 años. De estos, se incluyeron en este estudio 350 casos, que suponen el 15% del total de nuestra cirugía. El peso medio fue 2,5±1,03kg, distribuidos por sexo en 171 varones y 179 mujeres. Alrededor de un tercio de los casos (111; 31,7%) fueron prematuros, con una media de semanas de gestación de 28,4±1,97 (rango: 26-32). El origen de nuestros pacientes fue el siguiente: 310 (88,6%) provinientes de la unidad de cuidados intensivos neonatales del hospital de pediatría y 40 (11,4%) eran ductus persistentes de la terapia intensiva neonatal del hospital de ginecología. Solo 8 pacientes tenían diagnóstico prenatal, lo que supuso el 2,3% del total de neonatos intervenidos.
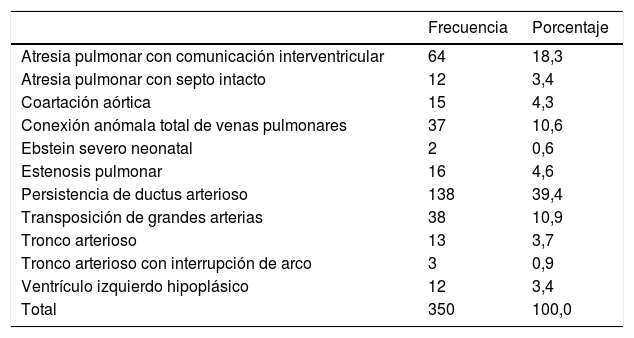
El diagnóstico más común (tabla 1) fue la persistencia de ductus arterioso (n=138), seguido de atresia pulmonar con comunicación interventricular (CIV) (n=64), transposición de grandes arterias (n=38) y conexión anómala total de venas pulmonares (n=37). Menos frecuentes fueron la estenosis pulmonar (n=16), coartación aórtica (n=15), tronco arterioso (n=13), ventrículo izquierdo hipoplásico (n=12), atresia pulmonar con septo intacto (n=12), tronco arterioso con interrupción de aorta (n=3) y Ebstein severo neonatal (2 casos).
Diagnósticos cardiovasculares en pacientes neonatos intervenidos de cirugía cardiaca
| Frecuencia | Porcentaje | |
|---|---|---|
| Atresia pulmonar con comunicación interventricular | 64 | 18,3 |
| Atresia pulmonar con septo intacto | 12 | 3,4 |
| Coartación aórtica | 15 | 4,3 |
| Conexión anómala total de venas pulmonares | 37 | 10,6 |
| Ebstein severo neonatal | 2 | 0,6 |
| Estenosis pulmonar | 16 | 4,6 |
| Persistencia de ductus arterioso | 138 | 39,4 |
| Transposición de grandes arterias | 38 | 10,9 |
| Tronco arterioso | 13 | 3,7 |
| Tronco arterioso con interrupción de arco | 3 | 0,9 |
| Ventrículo izquierdo hipoplásico | 12 | 3,4 |
| Total | 350 | 100,0 |
De los 64 casos de atresia pulmonar con CIV, en 37 casos (57,8%) se dio con tronco pulmonar hipoplásico y ramas confluentes, en 15 (23,4%) con atresia del tronco pulmonar y ramas pulmonares confluentes y en 12 (18,8%) con atresia de arteria pulmonar y ramas pulmonares estenóticas, hipoplásicas o no confluentes. Presentaban atresia tricúspide asociada 28 de estos casos (43,8%) y 8 también heterotaxia (12,5%).
En la transposición de grandes arterias, 28 (73,7%) fueron transposición simple y 10 (26,3%) compleja.
La conexión anómala total de venas pulmonares se subdividió en 31 casos de supracardiacas (83,8%), 5 de infracardiaca (13,5%) y solo uno intracardiaco (2,7%), sin ninguna variedad mixta.
Respecto a la estenosis pulmonar, 8 (50%) tenían estenosis valvular pulmonar o infundibular relacionadas con Fallot y 7 (43,8%) atresia tricúspidea o heterotaxia asociada; el caso restante (6,3%) era una estenosis valvular pulmonar simple.
Todos los casos de coartación aórtica operados en esta etapa eran severos, con algún grado de hipoplasia del arco e istmo aórtico asociado y 11 (73,3%) con una CIV amplia.
El tipo de tronco arterioso según la clasificación de Collett y Edwards5 más común fue de tipo I (con 8; 61,5%), tipo III (3; 23%) y tipo II (2; 15,38%); además, 3 pacientes con tronco arterioso presentaron interrupción del arco aórtico asociada.
Todos los casos con síndrome de ventrículo izquierdo hipoplásico tenían al menos 3mm de aorta ascendente, sin hipoplasia de venas pulmonares, fibrodisplasia, insuficiencia tricúspidea ni valvular pulmonar ni ninguna otra forma de cardiopatía agregada y 9 (75%) mostraban algún flujo sanguíneo a través de las valvular mitral y aórtica.
La mayoría de las atresias pulmonares con septo intacto (10; 83%) presentaban hipoplasia ventricular derecha con un Z-score tricuspídeo ≤ −3 y, en la mitad de los casos (6; 50%) se demostraron sinusoides ventriculares.
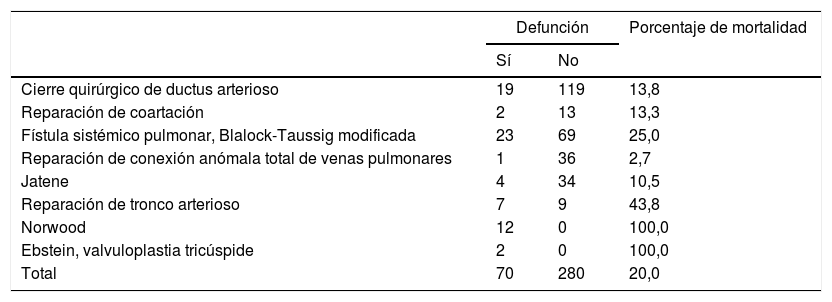
Las cirugías se detallan en la tabla 2 y la mortalidad hospitalaria asociada a cada tipo de cirugía en la tabla 3. La cirugía cardiaca cerrada o sin apoyo de circulación extracorpórea representó el 68,6% de las cirugías (n=240), el 100% del cierre de ductus arterioso (n=138), el 90 (98%) de las fístulas sistémico-pulmonares de tipo Blalock-Taussig modificado (FSPBTM) y el 12 (80%) de coartectomía aórtica. La mortalidad general de este grupo fue 17,9% (n=43).
Procedimientos cardiovasculares en pacientes neonatos sometidos a cirugía cardiaca
| Frecuencia | Porcentaje | |
|---|---|---|
| Cierre quirúrgico de ductus arterioso | 138 | 39,4 |
| Reparación de coartación | 15 | 4,3 |
| Fístula sistémico pulmonar, Blalock-Taussig modificada | 92 | 26,3 |
| Reparación de conexión anómala total de venas pulmonares | 37 | 10,6 |
| Jatene | 38 | 10,9 |
| Reparación de tronco arterioso | 16 | 4,6 |
| Norwood | 12 | 3,4 |
| Ebstein, valvuloplastia tricúspide | 2 | 0,6 |
| Total | 350 | 100,0 |
Mortalidad postoperatoria asociada a procedimiento quirúrgico
| Defunción | Porcentaje de mortalidad | ||
|---|---|---|---|
| Sí | No | ||
| Cierre quirúrgico de ductus arterioso | 19 | 119 | 13,8 |
| Reparación de coartación | 2 | 13 | 13,3 |
| Fístula sistémico pulmonar, Blalock-Taussig modificada | 23 | 69 | 25,0 |
| Reparación de conexión anómala total de venas pulmonares | 1 | 36 | 2,7 |
| Jatene | 4 | 34 | 10,5 |
| Reparación de tronco arterioso | 7 | 9 | 43,8 |
| Norwood | 12 | 0 | 100,0 |
| Ebstein, valvuloplastia tricúspide | 2 | 0 | 100,0 |
| Total | 70 | 280 | 20,0 |
La estratificación general del riesgo quirúrgico RACHS-1 fue I (139; 39,7%), III (146; 41,6%), IV (51; 14,6%), VI (12; 3,4%) y V (2; 0,6%). Teniendo en cuenta que el 60% (211) de los casos presentaban un riesgo según escala de RACHS-1 ≥ III, la mortalidad hospitalaria global fue del 20% (70 fallecimientos), principalmente debida a shock cardiogénico (92%). El tiempo medio de estancia hospitalaria en las terapias intensivas neonatales posterior a la cirugía fue de 20±11 días.
El cierre quirúrgico del ductus arterioso fue el procedimiento más frecuente, con 138 casos (39,4%) y se realizó casi siempre en pacientes pretérmino (133; 96,37%). La mortalidad fue del 13,8% (n=19); el 99,3% secundaria a fallo multiorgánico.
La FSPBTM es nuestro segundo procedimiento más frecuente, con 92 casos (26,3%). El peso medio en este grupo fue de 3,1±0,36kg, todos con más de 36 semanas de edad gestacional. Su diagnóstico principal fue atresia pulmonar con CIV en 64 (69,6%), atresia pulmonar con septo intacto en 12 (13%) y estenosis pulmonar en 16 (17,4%). La FSPBTM se hizo sin circulación extracorpórea habitualmente (90; 98%), aunque necesitó apoyo con extracorpórea solo en 2 casos (2%), que fallecieron posteriormente. La mortalidad de este grupo fue del 25% (n=23). La estancia media en terapia intensiva de estos pacientes fue de 19 días (rango: 0-51).
La cirugía de switch arterial, variante de la inicialmente descrita por Jatene, se efectuó en 38 ocasiones (10,9% del total de cirugías), siempre en pacientes a término, con peso medio de 3,4±0,25kg (31 varones y 7 mujeres). La estancia media en terapia intensiva fue 15,8 días (rango: 1-36). La mortalidad fue de 10,5% (4 casos), en todos los casos en las primeras horas posquirúrgicas, debida a shock cardiogénico e hipertensión pulmonar.
La conexión anómala total de venas pulmonares se reparó en 37 pacientes (10,6% del total de cirugías), todos ellos a término, con peso medio de 3,36±0,78kg (16 varones y 21 mujeres). La estancia media en terapia intensiva fue 21,9 días (rango: 18-26). La mortalidad de este grupo fue del 2,7% (un caso), causada por hipertensión pulmonar severa intraoperatoria.
La reparación del tronco arterioso se efectuó en 16 ocasiones (4,6% del total de cirugías), con reparación de interrupción de arco aórtico concomitante en 3 de ellas. Todos eran pacientes a término, con un peso medio de 2,69±0,78kg. La estancia media en terapia intensiva fue 12 días (rango: 0-24). La mortalidad fue de 30,8% (4 casos), con shock cardiogénico precoz. De estos 4 fallecimientos, 3 tenían una interrupción del arco aórtico asociada.
La reparación de coartación aórtica se hizo en 15 pacientes (4,3% del total de cirugías). El peso medio de los pacientes fue 2,96kg y generalmente se abordó por toracotomía sin extracorpórea (12; 80%). La resección y anastomosis terminoterminal extendida se hizo en 8 y la terminolateral en 4, con cerclaje de arteria pulmonar en 5 pacientes con CIV asociada. Fueron intervenidos 3 pacientes (20%) por esternotomía media, con cierre de CIV y avance aórtico y apoyo de circulación extracorpórea. La mortalidad de estas cirugías fue del 13% (un paciente operado con circulación extracorpórea y otro sin ella), en ambos caos por shock cardiogénico.
El procedimiento de Norwood en síndrome de ventrículo izquierdo hipoplásico se empleó en 12 ocasiones (3,4% del total de cirugías), con peso medio de 2,9±0,35kg. La estancia media en terapia intensiva fue 9 días (rango: 0-30), con una mortalidad del 100%, generalmente en los primeros días del postoperatorio.
Se operaron 2Ebstein severos con valvuloplastia tricúspidea y además FSPBTM asociada en uno de ellos, con mal resultado y mortalidad del 100%.
DiscusiónEl número de cirugías cardiacas neonatales en nuestro hospital es grande6 con un promedio de 70 al año (5,8 cirugías neonatales al mes), según corresponde a un país de elevada natalidad en comparación con las cifras de otros países, con descendente número de cirugías cardíacas neonatales7. Casi un 40% de nuestros casos son cierres quirúrgicos de ductus. Explicamos esto porque hay 2unidades de cuidados intensivos neonatales que nos refieren pacientes, por la carencia de fármacos para intentar el cierre farmacológico y por el porcentaje alto de prematuros (31,7%) de nuestra población8.
México, en comparación con otros países de mayor nivel socioeconómico, presenta mayores dificultades en la atención del neonato con cardiopatía congénita. La falta de un equipo multidisciplinar adecuadamente entrenado en el manejo de estos pacientes, la escasez de recursos económicos, el marginal diagnóstico prenatal y el retraso en el diagnóstico posnatal contribuyen al deterioro prequirúrgico del neonato cardiópata. Si de por sí la cirugía neonatal ya asocia un riesgo elevado, cuando la situación preoperatoria es crítica y no se optimiza antes de ir a quirófano, los resultados postoperatorios son devastadores. En este escenario es recomendable priorizar las intervenciones y optar por paliaciones y cirugías cerradas que asocien mejores resultados que las complejas reparaciones completas neonatales9.
El 60% de nuestros casos presentaban un riesgo según escala de RACHS-1 ≥ III y la mortalidad hospitalaria global fue del 20%, principalmente debida a shock cardiogénico (92%), en los primeros días postoperatorios. Pensamos que implementar un programa de asistencia extracorpórea con oxigenador de membrana ayudaría a mejorar nuestros resultados, ya que el soporte cardiaco con este oxigenador permite que el corazón repose hasta que revierte parcial o totalmente el daño miocárdico causado por la cirugía o la situación de deterioro preoperatorio que no responde a los fármacos convencionales.
Los defectos del tracto de salida del ventrículo derecho, estenosis pulmonar severa y la atresia pulmonar con o sin CIV representan el 27,4% de todos nuestros casos. Es frecuente que estos pacientes se presenten en situación crítica a su ingreso, influida por el escaso diagnóstico prenatal, retrasos en el diagnóstico cardiológico y traslados prolongados desde localizaciones geográficas distantes. Es complicado optimizar sus condiciones preoperatorias por saturación y falta de espacio físico en unidades de cuidados críticos y por la carencia de prostaglandinas, lo que aumenta exponencialmente la morbimortalidad asociada a una reparación completa neonatal. Preferimos ofrecer en estos casos la terapia paliativa con fístula sistémico-pulmonar10 realizada sin circulación extracorpórea, que tiene mejores resultados en nuestro medio. Consideramos que la asociación de estos defectos con atresia tricúspidea, heterotaxia visceral y otras cardiopatías complejas favorece la alta mortalidad (25%) tras paliación con fístula sistémico-pulmonar. En la actualidad se está trabajando en otras opciones percutáneas como alternativa a las fístulas, como son la colocación de stent al ductus o al infundíbulo del ventrículo derecho, aunque de momento la experiencia inicial es escasa.
Cardiopatías congénitas, como la transposición de grandes arterias, son atendidas con frecuencia, sin embargo, muchas veces llegan al hospital pasada la etapa neonatal por falta de tamiz cardiovascular al nacimiento y por la infrecuencia del diagnóstico prenatal11. Progresivamente se va ganando experiencia con estos pacientes, por lo que mantenemos una mortalidad hospitalaria del 10%, que aún está lejos de las reportadas en revisiones internacionales, que se mantienen en cifras inferiores al 5%12.
Destacamos nuestros buenos resultados en la reparación completa de conexión anómala total de venas pulmonares, con mortalidad hospitalaria del 2,7%, perfectamente comparable a la de series reportadas de centros de referencia extranjeros.
Sin embargo, en otros tipos de cardiopatías complejas, como en el tronco arterioso común, síndrome de ventrículo izquierdo hipoplásico paliado con Norwood y en la cirugía del Ebstein neonatal severo, mantenemos una elevada mortalidad. Atribuimos eso a falta de experiencia en el manejo multidisciplinar del neonato con cardiopatía congénita, al retraso en el diagnóstico, que propicia una considerable demora en la administración de un tratamiento adecuado, y a la ausencia de sistemas de asistencia extracorpórea con oxigenador de membrana (ECMO).
ConclusiónNuestro departamento de cardiocirugía pediátrica es un servicio con un volumen grande de cirugías, con un 60% de cirugías de nivel III o mayor de complejidad según la escala preoperatoria de riesgo RACHS-1. Nuestra cirugía predominante es el cierre quirúrgico de ductus, relacionada con el gran número de pacientes pretérmino y con la escasez de tratamiento farmacológico. Preferimos los procedimientos cerrados sin apoyo de circulación extracorpórea y cirugías paliativas en neonatos para diferir la reparación completa, que actualmente sigue presentando cifras elevadas de morbimortalidad en nuestro medio. El manejo tanto de la reparación completa neonatal como de la paliación quirúrgica de las cardiopatías más complejas, como el síndrome de ventrículo izquierdo hipoplásico, el truncus y el Ebstein neonatal, son áreas que merecen una profunda reflexión para desarrollar oportunidades de mejora. Abordar estos problemas es un reto multidisciplinario para mejorar nuestros resultados quirúrgicos.
Conflicto de interesesEl autor declara que no existen conflictos de intereses en este estudio.