La insuficiencia cardiaca (IC) se define como la incapacidad del corazón para producir un gasto cardiaco suficiente para cubrir los requerimientos de perfusión y oxigenación de los tejidos con presiones de llenado normales.
Los pacientes con IC crónica pueden ser divididos en dos grandes grupos, IC sistólica e IC diastólica, atendiendo a cambios estructurales y de función de ventrículo izquierdo (VI). Ambos son síndromes distintos, que aunque no forman parte del mismo espectro, con frecuencia están relacionados.
La IC diastólica es un síndrome clínico caracterizado por síntomas o signos de IC, función sistólica de VI conservada y evidencia de disfunción diastólica (DD).
El término IC con función sistólica conservada o preservada hace referencia a la presencia de signos y síntomas de IC sin alteración de la fracción de eyección (FE), no precisando de la demostración objetiva de datos de DD.
Aunque ambos conceptos se identifican en la práctica clínica pueden no significar lo mismo1. La DD implica únicamente anormalidades en las propiedades mecánicas del VI sin sintomatología asociada, no siendo la única causa de IC con función sistólica preservada (tabla 1).
Causas de insuficiencia cardiaca con función sistólica normal
Fallo cardiaco diastólico
|
Fallo cardiaco derecho
|
Enfermedad valvular cardiaca
|
Enfermedades de pericardio
|
Masas intracardiacas
|
| Estenosis de venas pulmonares |
| Enfermedades cardiacas congénitas |
A pesar de todos estos conceptos y definiciones, el diagnóstico de esta entidad sigue siendo fundamentalmente clínico y en muchas ocasiones no resulta fácil2.
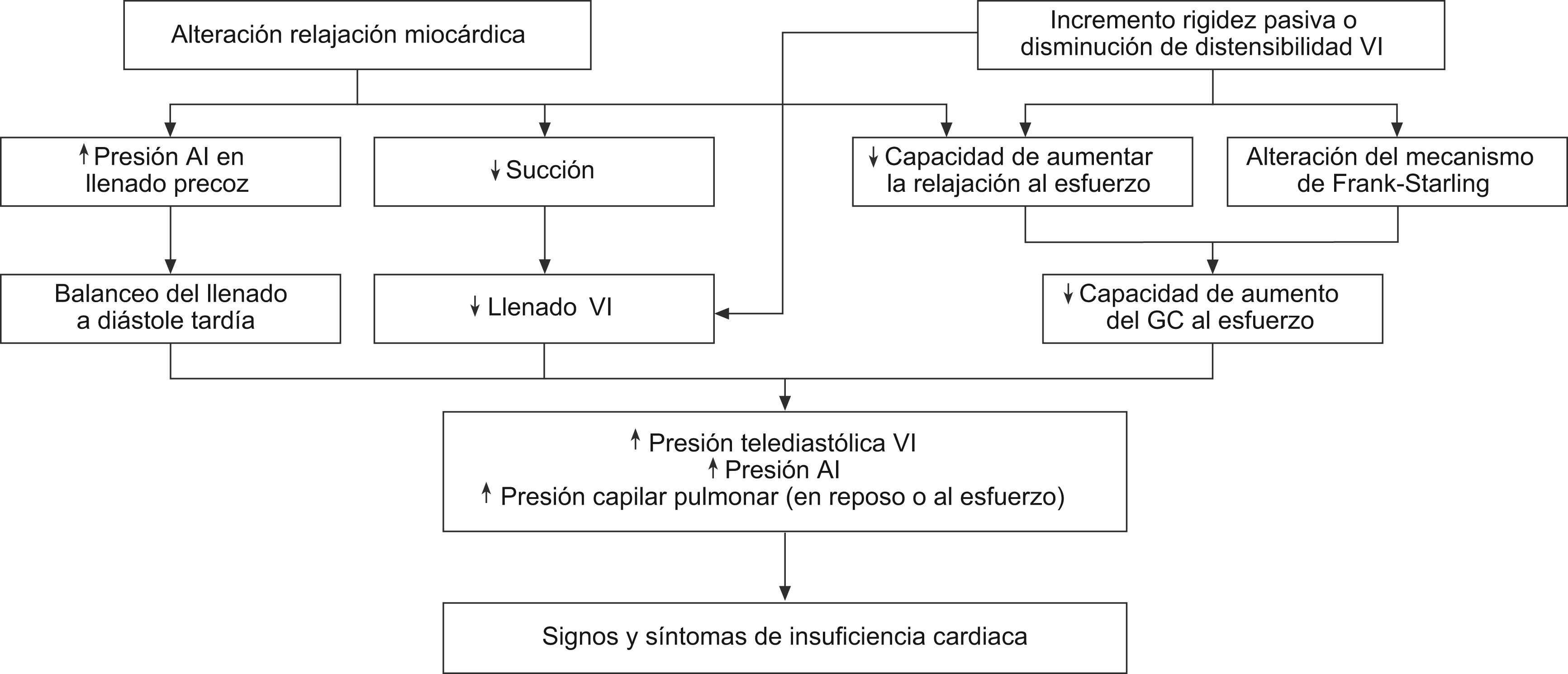
FisiopatologíaLa diástole es un proceso dinámico, dependiente de consumo energético. La presión telediastólica del VI está determinada por el volumen más la distensibilidad y elasticidad del propio ventrículo y del resto del sistema vascular, incluido el pericardio. La caída brusca de presión intraventricular secundaria al retroceso elástico y al fenómeno de «untwisting» (torsión) produce un efecto de succión de la sangre hacia el ventrículo. La sístole auricular proporciona el resto del llenado ventricular (20–30%). Así, con presiones no superiores a 12mmHg de presión capilar pulmonar (PCP) se logra un llenado ventricular efectivo.
El aumento del gasto cardiaco durante el ejercicio precisa de un crecimiento del llenado ventricular, pero manteniendo la presión capilar pulmonar. Esto es posible a un marcado y rápido descenso de la presión VI en la diástole precoz con aumento del efecto de «succión» ventricular. El uso de los mecanismos de Frank-Starling permiten al ventrículo aumentar el volumen latido.
La relajación depende de la carga (pre y poscarga), la inactivación miocárdica y asincronía en la relajación, obedeciendo el llenado VI a la interrelación entre las presiones de llenado y la rigidez y elasticidad del mismo3. La elevación de la presión capilar pulmonar es la principal consecuencia fisiopatológica de la DD tanto en reposo como al esfuerzo y las anomalías principales que llevan a IC están descritas en la figura 1.
PrevalenciaLa presencia de DD en la población general se estima en un 27%4. Aproximadamente la mitad de los ingresos hospitalarios por IC corresponden a pacientes con FE normal5. A pesar de la enorme variabilidad que se recoge de las publicaciones existentes, esta cifra concuerda con datos presentados por grupos españoles2. La IC diastólica es más prevalente en mujeres, ancianos y en ausencia de infarto de miocardio previo, siendo la hipertensión arterial la causa más frecuente.
EtiologíaLos hechos fundamentales que desencadenan la DD son la isquemia miocárdica y la hipertrofia ventricular izquierda.
La isquemia puede causar una disminución reversible de la relajación del miocito. La ruptura de los puentes de actina y miosina generan tensión durante la diástole precoz. Tras isquemia mantenida se produce una disminución de la elasticidad o adaptabilidad ventricular, con aumento secundario de la presión telediastólica de VI, con la característica de ser reversible. Este efecto explica el denominado «equivalente anginoso» en que los síntomas respiratorios (disnea) ocurren sin dolor torácico.
La hipertrofia ventricular es el otro mecanismo fundamental de DD y suele asociarse con hipertensión arterial, enfermedad coronaria o valvular, correlacionándose con la isquemia subendocárdica, además de la presencia de disfunción endotelial y alteraciones en el tono vascular.
Entre las causas principales de disfunción diastólica (tabla 1) figuran la hipertensión arterial, la cardiopatía isquémica y el corazón senil.
Manifestaciones clínicasLa DD asintomática es más frecuente que la IC diastólica. Cuando aparecen los síntomas no existe diferencia con los encontrados en la IC sistólica6. La intolerancia al ejercicio es común en los pacientes con IC diastólica e incluso en los asintomáticos en reposo con DD.
Los pacientes con IC diastólica tienen una intolerancia particular a taquiarritmias, secundario a una disminución del llenado ventricular por pérdida de la sístole auricular (fibrilación auricular) y acortamiento de la diástole, así como a elevaciones de la presión arterial y a isquemia aguda.
DiagnósticoEl Grupo de Trabajo de Insuficiencia Cardiaca de la Sociedad Europea de Cardiología propuso la presencia de 3 criterios obligatorios y simultáneos7: presencia de síntomas y signos de IC congestiva, función sistólica VI conservada y evidencia de DD de VI.
Esta definición sufrió criticas razonables, como expusieron Anguita y Ojeda1, tanto por la definición de síntomas de IC, consideración de FE normal como por la dificultad en el diagnóstico de DD.
La FE valora de forma fiable el acortamiento de las fibras circunferenciales del ventrículo pero aporta poca información sobre la deformación longitudinal, lo cual parece no hacer idéntico el concepto de función sistólica y FE.
Entre el criterio restrictivo de la Sociedad Europea de Cardiología7 y el abierto de las sociedades americanas (ACC/AHA)8, Vasan y Levy proponen una situación intermedia con tres grupos de diagnóstico (tabla 2)9.
Criterios de Vasan y Levy para el diagnóstico de insuficiencia cardiaca diastólica
| ICD posible | ICD probable | ICD definida | |
| Evidencia de IC | Definitiva | Definitiva | Definitiva |
| Evidencia objetiva de función sistólica conservada | FE≥50% Fuera del cuadro agudo IC | FE≥50% Fuera del cuadro agudo IC | FE≥50% Fuera del cuadro agudo IC |
| Evidencia objetiva de disfunción diastólica | Información no concluyente | Información no concluyente | Anomalías relajación, llenado o distensibilidad VI |
FE: fracción de eyección; IC: insuficiencia cardiaca; ICD: insuficiencia cardiaca diastólica; VI: ventrículo izquierdo.
Adaptado de Vasan y Levy9.
La ecocardiografía juega un papel fundamental en la evaluación no invasiva de la función diastólica.
Los hallazgos morfológicos más frecuentes son la hipertrofia ventricular izquierda y aumento del volumen auricular izquierdo (>34ml/m2). En pacientes con FE conservada, el patrón del llenado mitral tiene poca correlación hemodinámica, siendo determinante en este caso el análisis del Doppler tisular pulsado del anillo mitral, de tal forma que un cociente E/e′<8 indica presiones en aurícula izquierda normales y un valor >15 establece el diagnóstico de DD significativa con presiones de aurícula izquierda elevadas.
Nuevas perspectivas técnicas se abren en la evaluación de la DD. El análisis de la tasa de deformación longitudinal miocárdica (strain rate) global durante la relajación isovolumétrica puede ser útil en caso de un cociente E/e´dudoso10 y la presencia de strain sistólico de aurícula izquierda reducido es un índice preciso para identificar pacientes con IC diastóllica11.
Papel del BNP y del NT-proBNP en la IC diastólicaLa determinación del péptido natriurético cerebral (BNP) y de su fragmento amino terminal (NT-proBNP) es de utilidad para el diagnóstico de IC diastólica. Sus concentraciones plasmáticas se elevan tanto en la IC sistólica como en la diastólica, pero no sirven para distinguir entre ambas12.
Cifras superiores a 200pg/ml de BNP o 220pg/ml de NT-proBNP confirman el diagnóstico de IC diastólica en presencia de signos, síntomas y hallazgos radiológicos y ecocardiográficos compatibles12.
La presencia de niveles de troponina T elevados se han relacionado con alteraciones de la relajación y masa VI13.
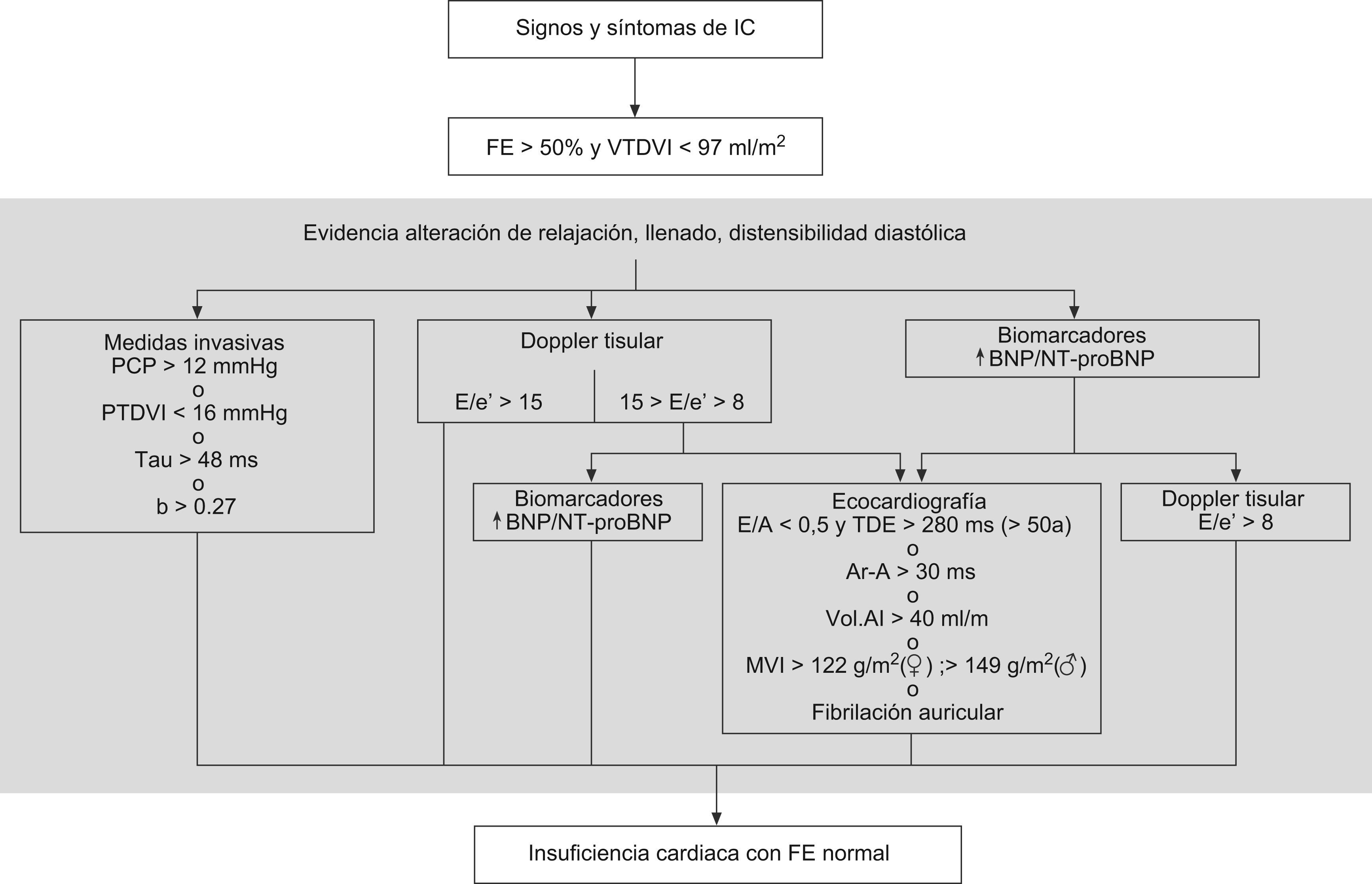
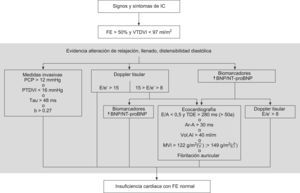
En la figura 2 se representa el algoritmo diagnóstico de consenso propuesto por el grupo de trabajo de ecocardiografía e IC de la Sociedad Europea de Cardiología7.
Algoritmo diagnóstico de insuficiencia cardiaca diastólica (modificado de Paulus et al7). IC: insuficiencia cardiaca; FE: fracción de eyección; VTDVI: volumen telediastólico de ventrículo izquierdo; PCP: presión capilar pulmonar; PTDVI: presión telediastólica de ventrículo izquierdo; Tau: constante de relajación de ventrículo izquierdo; b: constante de rigidez de ventrículo izquierdo; BNP: péptido natriurético cerebral; NT-proBNP: fragmento amino terminal péptido natriurético cerebral; E: velocidad de flujo precoz válvula mitral; E´: velocidad precoz de acortamiento Doppler tisular; E/A: cociente de velocidad de flujo mitral precoz (E) y tardío (A); TDE: tiempo de desaceleración; MVI: índice de masa ventricular izquierda; AI: aurícula izquierda; Ar: duración de flujo reverso pulmonar sistólico auricular; A: duración de onda de flujo mitral auricular.
El tratamiento de la IC diastólica permanece dentro del campo del empirismo, ya que los datos de estudios son limitados.
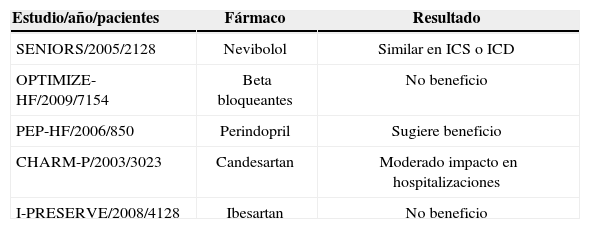
La terapéutica se basa en la identificación de la causa y su tratamiento, con atención a los posibles beneficios de las drogas sobre la IC diastólica. Siempre tener en cuenta que la excesiva reducción de la precarga en la hipertrofia VI severa puede producir obstrucción dinámica con hipotensión y caída del gasto cardiaco. Existen pocos estudios que hayan evaluado fármacos en la IC diastólica (tabla 3) y ninguno ha demostrado un claro efecto beneficioso. En espera de nuevos resultados de ensayos clínicos parece que la combinación de diuréticos, antihipertensivos cronotropos negativos (bloqueadores beta o antagonistas del calcio) y antagonistas de los receptores de angiotensina ii, junto con el tratamiento de la patología causal parece constituir la mejor estrategia.
Estudios farmacológicos de beneficio en la insuficiencia cardiaca diastólica
| Estudio/año/pacientes | Fármaco | Resultado |
| SENIORS/2005/2128 | Nevibolol | Similar en ICS o ICD |
| OPTIMIZE-HF/2009/7154 | Beta bloqueantes | No beneficio |
| PEP-HF/2006/850 | Perindopril | Sugiere beneficio |
| CHARM-P/2003/3023 | Candesartan | Moderado impacto en hospitalizaciones |
| I-PRESERVE/2008/4128 | Ibesartan | No beneficio |
ICD: insuficiencia cardiaca diastólica; ICS: insuficiencia cardiaca sistólica.
Aunque la información disponible sobre esta afección es escasa y la población de pacientes con IC diastólica es muy heterogénea, se estima que la supervivencia a largo plazo iguala a la de la insuficiencia cardiaca sistólica14, con una mortalidad anual del 8%. La alta prevalencia de la cardiopatía isquémica y valvular hace difícil conocer qué proporción de mortalidad es debida a enfermedad causal y cuál a IC diastólica. También son factores importantes de mortalidad la avanzada edad media de presentación y la frecuente comorbilidad asociada.