Estudios observacionales establecen una influencia pronóstica positiva de la obesidad en la insuficiencia cardiaca, si bien la relación de la misma con la composición corporal no ha sido estudiada. El objetivo del estudio es analizar la influencia que sobre la mortalidad tienen el índice de masa corporal y la composición corporal.
MétodosSe midió el índice de masa corporal, el pliegue tricipital y el perímetro muscular braquial en 208 pacientes ingresados por insuficiencia cardiaca. Los pacientes fueron divididos en 4 grupos según su índice de masa corporal (bajo peso: <18,5, normopeso 18,5 a <25, sobrepeso: 25 a <30, y obesidad ≥30), y en tres según su distribución por percentiles del pliegue tricipital y perímetro muscular (p<5, p 5–94, p≥95).
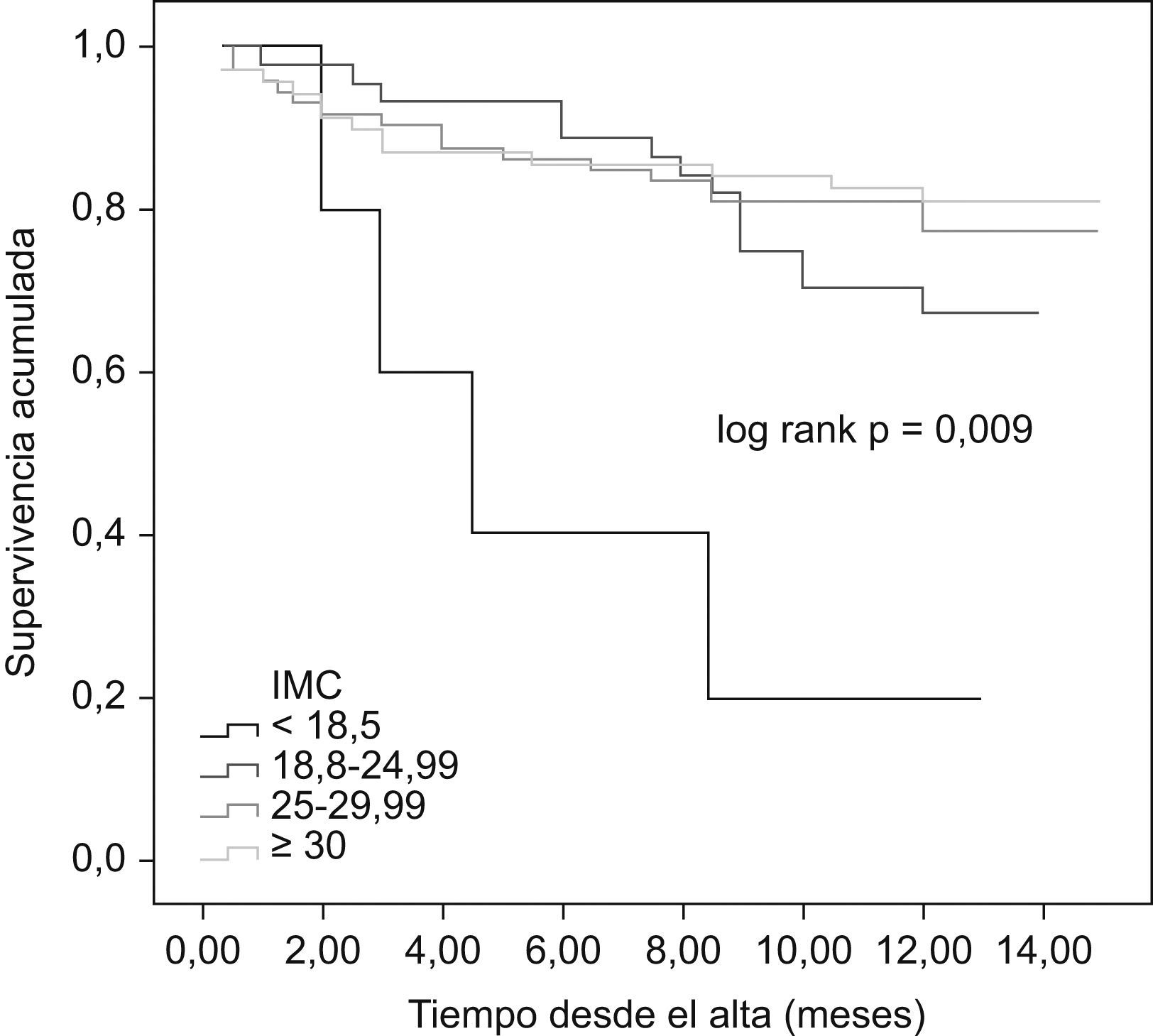
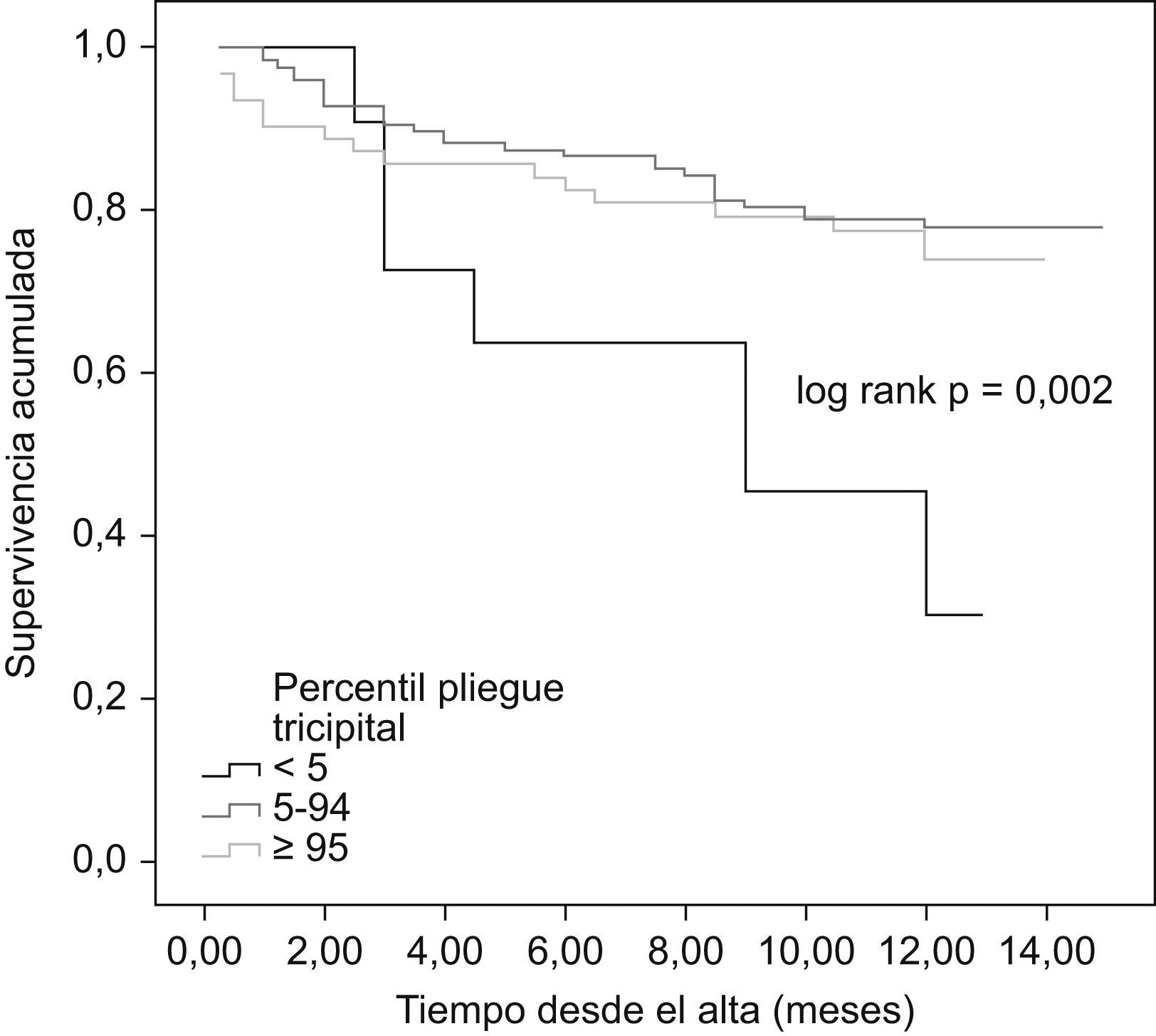
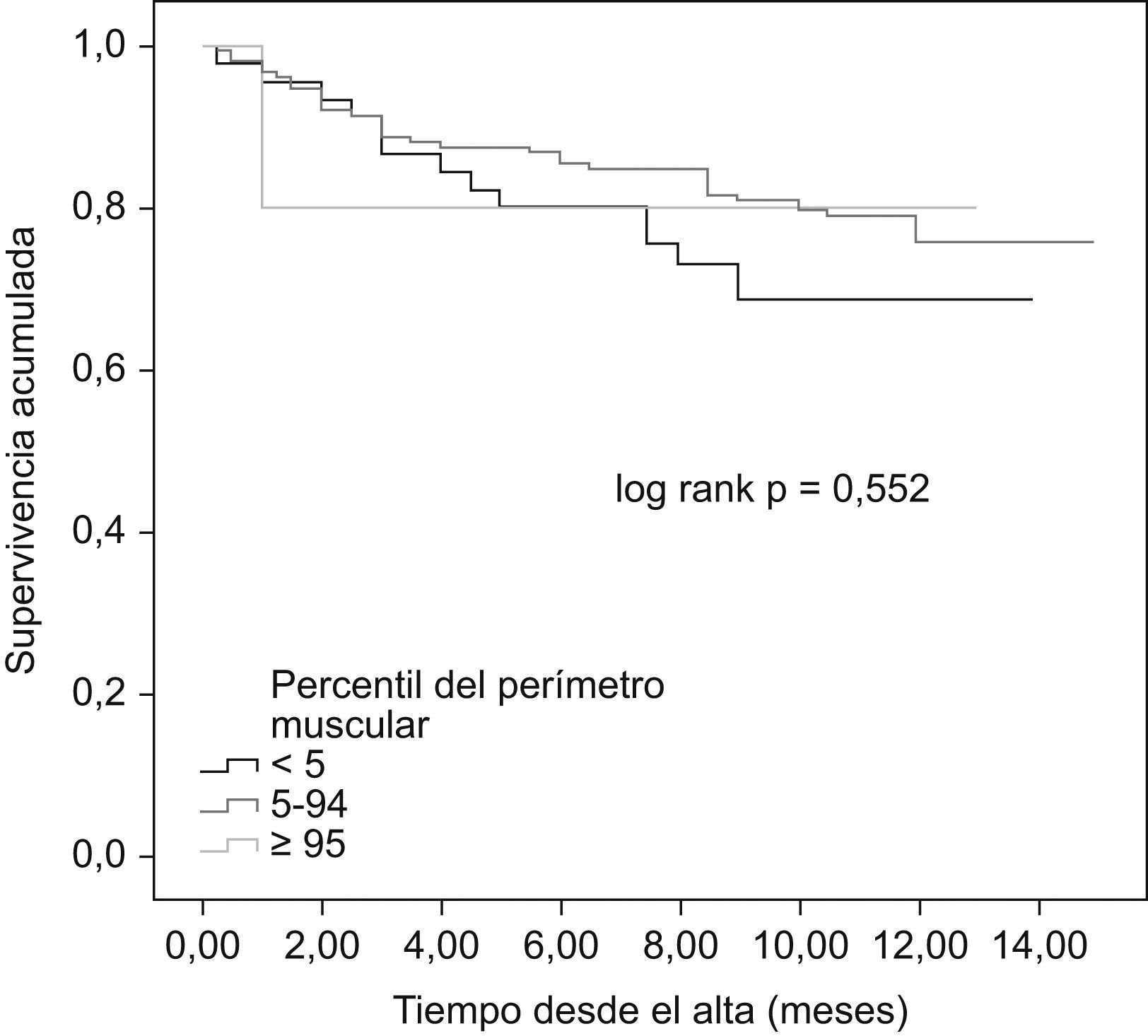
ResultadosLa mortalidad a un año difirió (p<0,001, log rank test) entre el grupo de bajo peso y el resto de grupos, sin encontrarse diferencias entre ellos (80% bajo peso; 32,6% normopeso; 21,6% sobrepeso; 17,9% obesidad). Lo mismo ocurrió con el grupo p≤5 de pliegue tricipital y el resto (64,3% p<5, 19,1% p 5–95, 25,4% p≥95). Sin embargo no se observaron diferencias en los grupos de perímetro muscular. El índice de masa corporal y el pliegue tricipital permanecieron como predictores independientes de mortalidad en el análisis multivariante; hazard ratio=0,93 (0,87–0,98).
ConclusionesEn nuestro estudio el IMC es un factor de riesgo independiente en IC debido al grupo de bajo peso. La pobre supervivencia del mismo está asociada a una disminución de la masa grasa corporal.
Observational data suggest a protective effect of obesity in heart failure but the relationship with body composition has not yet been studied. The objective of our study is to examine the prognosis influence of body mass index and body composition.
MethodsBaseline body mass index, tricipital skin-fold and brachial muscle circumference were recorded in 208 patients admitted due to heart failure. They were divided into four groups according to BMI: low weight (<20.5), normal weight (20.5 to <25.5), overweight (25.5 to <30), and obese (≥30) and in three groups according to tricipital skin fold and brachial muscle circumference (p<5, p 5–94, p≥95).
ResultsThere was a difference in the mortality rate at 1 year (P<0.001) between low-weight patients and the other groups, with no differences between them: 80% for low-weight patients, 32.6% for normal-weight patients, 21.6% for overweight patients, and 17.9% for obese patients. The same was observed between p<5 tricipital skin fold patients and the other groups (64.3% p<5, 19.1% p 5–95 and 25.4% p≥95, P=0.002). No differences were observed between brachial muscle circumference groups. After adjusting for different prognosis variables, body mass index and tricipital skin fold remained as independent predictor of reduced mortality at 1 year in multivariate analysis (Hazard ratio=0.93 [0.87–0.98]).
ConclusionsIn our study, body mass index is an independent risk factor in heart failure due to the group of low weight patients. The poor survival of this group is associated with a decrease in body composition characterised by a decreased body fat mass.
La obesidad representa un factor de riesgo independiente de morbimortalidad cardiovascular1. Sin embargo, la relevancia pronóstica de la obesidad en el contexto del paciente con insuficiencia cardiaca (IC) establecida no está clara. Datos observacionales sugieren un efecto protector de la obesidad, el cual ha sido denominado paradoja de la obesidad o epidemiología inversa2. Los mecanismos que determinan esta asociación no están esclarecidos no conociéndose en la actualidad si, este aparente efecto protector de la obesidad es debido a un aumento en la masa grasa o en la masa magra corporal3,4.
El objetivo de nuestro estudio ha sido doble. En primer lugar, analizar la relación entre el índice de masa corporal (IMC) y la mortalidad durante un seguimiento de 1 año en pacientes dados de alta hospitalaria con el diagnóstico de insuficiencia cardiaca. Y en segundo lugar, determinar si la influencia pronóstica del IMC en pacientes con IC viene determinada por el componente graso o proteico de la composición corporal.
MétodosSe seleccionaron 208 pacientes dados de alta de manera consecutiva de nuestro hospital entre enero de 2007 y marzo de 2008 con el diagnóstico de IC. El diagnóstico de IC se realizó en virtud de síntomas y signos típicos con ayuda del electrocardiograma, radiografía de tórax y ecocardiograma, atendiendo a los criterios de la Sociedad Europea de Cardiología en sus últimas guías de práctica clínica5.
Se recogieron datos demográficos, clínicos, ecocardiográficos y analíticos. Se analizó el IMC a partir del peso y la talla, mediante la fórmula: peso (en kilogramos)/cuadrado de la talla (en metros). Una vez obtenido se evaluó la relación entre el IMC y la supervivencia a los 12 meses. Se analizó a 4 subgrupos de pacientes, en función de su IMC, a partir de los criterios definidos por la Organización Mundial de la Salud6: bajo peso (IMC<18,5), peso normal (IMC de 18,5 a<25), sobrepeso (IMC de 25 a<30) y obesidad (IMC≥30). El análisis del pliegue tricipital (PT) se realizó mediante el uso de un plicómetro validado para tal efecto. El cálculo del perímetro muscular del brazo (PMB) se realizó a partir de la circunferencia braquial y el PT. En función del PT y PMB, los pacientes fueron distribuidos por percentiles conforme a las tablas de referencia para sexo y edad. Se consideraron patológicos los valores inferiores al percentil 5 y los superiores al percentil 95. Por ello, los pacientes fueron clasificados en tres grupos de análisis: percentil <5, entre el 5 y el 95 y p≥957,8.
El análisis estadístico se realizó mediante el paquete estadístico SPSS® 15.0. La relación entre los diferentes grupos establecidos de IMC con la mortalidad se analizó mediante la prueba de la χ2 o mediante el test de Fisher, en función del número de pacientes, evaluándose su impacto mediante un análisis univariante de Cox. Las comparaciones entre grupos se han realizado mediante la prueba de la χ2 para las variables categóricas y el test de Kruskal-Wallis para las variables continuas, tras comprobar que no tenían distribución normal, siendo descritas por su mediana y rango intercuartílico. También se ha obtenido las curvas de supervivencia de Kaplan-Meier para los distintos subgrupos de IMC, PT y PMB. En el análisis multivariable de Cox se introdujo la mortalidad a los 12 meses como variable dependiente, y como variables independientes, el IMC (como variable continua), fracción de eyección del ventrículo izquierdo (cualitativa dicotómica con punto de corte en el 45%), sexo, score de Charlson, hipertensión, diabetes, albuminemia y tratamiento. La comprobación de la función de riesgos proporcionales se realizó mediante las curvas log menos log. Por medio del estadístico de Wald, las variables con una p>0,15 fueron una a una eliminadas del modelo (procedimiento de selección metódica). La comparación del modelo reducido con el que incluye a las variables eliminadas se realizó mediante el test de la razón de verosimilitud. La escala de las variables continuas se valoró mediante la prueba de Box Tidwell. Se estudiaron las posibles interacciones entre las variables y aquéllas con una significación superior a 0,05 fueron estudiadas como posibles factores de confusión (considerándolas como tales cuando el porcentaje de cambio de los coeficientes fuese mayor del 15%). La comparación del modelo final con el modelo que solo incluyese a la constante se realizó nuevamente mediante el test de la razón de verosimilitud. Como prueba diagnóstica de casos extremos se utilizaron los valores dfbeta. Para valorar la bondad del ajuste se emplearon las representaciones gráficas de los residuos de martingala y de los residuos parciales.
El estudio se ha realizado cumpliendo la ley de protección de datos personales y de acuerdo con las recomendaciones internacionales sobre investigación clínica de la Declaración de Helsinki de la Asociación Médica Mundial, siendo autorizado por el comité ético de nuestro hospital.
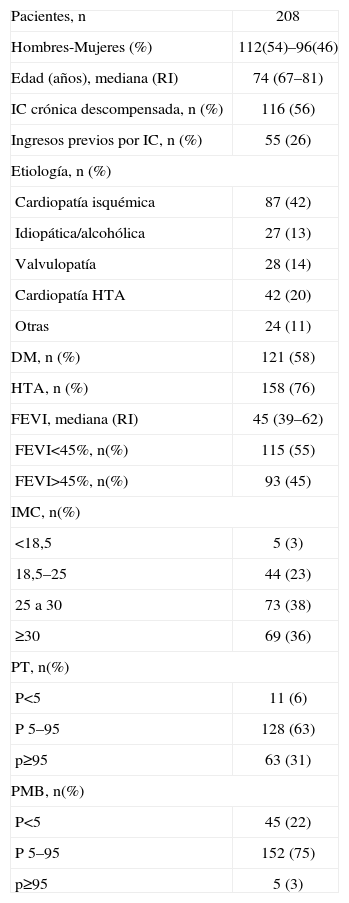
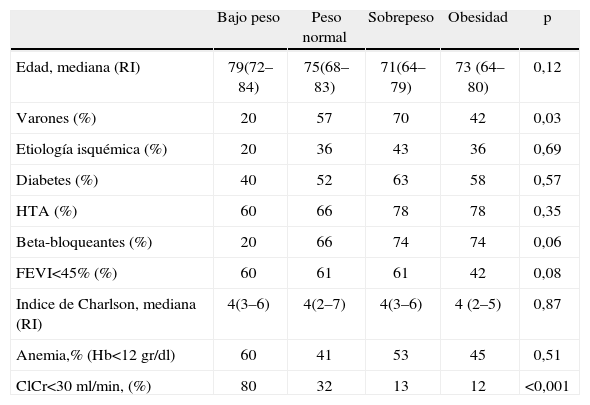
ResultadosLa mediana de edad media global fue de 74 (67–81) años. Un 46% de nuestros pacientes fueron mujeres y la etiología más frecuente fue la cardiopatía isquémica (41,8%). La mortalidad global de la serie fue del 26% (mediana de seguimiento de 12 meses). Otros datos generales de interés sobre la serie se recogen en la tabla 1. Los diferentes grupos de IMC fueron bastante homogéneos en sus características basales a excepción de la enfermedad renal avanzada, más frecuente en el grupo de bajo peso, en el que también existía un menor porcentaje de varones y una clara tendencia a un menor uso de beta-bloqueantes en dicho grupo (tabla 2).
Características demográficas y clínicas
| Pacientes, n | 208 |
| Hombres-Mujeres (%) | 112(54)–96(46) |
| Edad (años), mediana (RI) | 74 (67–81) |
| IC crónica descompensada, n (%) | 116 (56) |
| Ingresos previos por IC, n (%) | 55 (26) |
| Etiología, n (%) | |
| Cardiopatía isquémica | 87 (42) |
| Idiopática/alcohólica | 27 (13) |
| Valvulopatía | 28 (14) |
| Cardiopatía HTA | 42 (20) |
| Otras | 24 (11) |
| DM, n (%) | 121 (58) |
| HTA, n (%) | 158 (76) |
| FEVI, mediana (RI) | 45 (39–62) |
| FEVI<45%, n(%) | 115 (55) |
| FEVI>45%, n(%) | 93 (45) |
| IMC, n(%) | |
| <18,5 | 5 (3) |
| 18,5–25 | 44 (23) |
| 25 a 30 | 73 (38) |
| ≥30 | 69 (36) |
| PT, n(%) | |
| P<5 | 11 (6) |
| P 5–95 | 128 (63) |
| p≥95 | 63 (31) |
| PMB, n(%) | |
| P<5 | 45 (22) |
| P 5–95 | 152 (75) |
| p≥95 | 5 (3) |
DM: diabetes mellitus; FEVI: fracción de eyección ventricular izquierda; HTA: hipertensión arterial; IMC: índice de masa corporal; PMB: perímetro muscular del brazo; PT: pliegue tricipital; RI: rango intercuartílico.
Características clínicas en función del IMC
| Bajo peso | Peso normal | Sobrepeso | Obesidad | p | |
| Edad, mediana (RI) | 79(72–84) | 75(68–83) | 71(64–79) | 73 (64–80) | 0,12 |
| Varones (%) | 20 | 57 | 70 | 42 | 0,03 |
| Etiología isquémica (%) | 20 | 36 | 43 | 36 | 0,69 |
| Diabetes (%) | 40 | 52 | 63 | 58 | 0,57 |
| HTA (%) | 60 | 66 | 78 | 78 | 0,35 |
| Beta-bloqueantes (%) | 20 | 66 | 74 | 74 | 0,06 |
| FEVI<45% (%) | 60 | 61 | 61 | 42 | 0,08 |
| Indice de Charlson, mediana (RI) | 4(3–6) | 4(2–7) | 4(3–6) | 4 (2–5) | 0,87 |
| Anemia,% (Hb<12gr/dl) | 60 | 41 | 53 | 45 | 0,51 |
| ClCr<30ml/min, (%) | 80 | 32 | 13 | 12 | <0,001 |
ClCr: aclaramiento de creatinina; FEVI: fracción de eyección de ventrículo izquierdo; Hb: hemoglobina; HTA: hipertensión arterial; RI: Rango intercuarílico.
El IMC como variable continua se asoció de forma significativa con la mortalidad: a mayor IMC menor mortalidad, con una reducción de la tasa de mortalidad en un 7% por cada aumento en una unidad del IMC (Odds Ratio=0,93 [0,88–0,98], p=0,009).
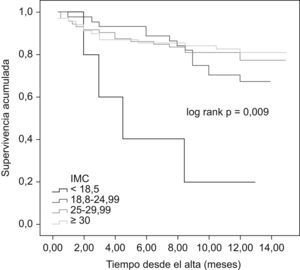
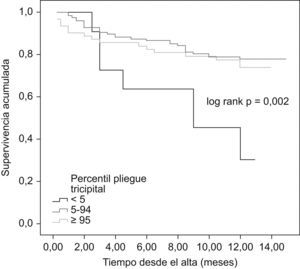
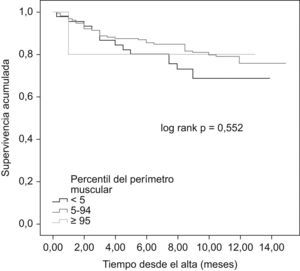
Al comparar las curvas de supervivencia actuarial de los diferentes grupos de IMC se pudieron observar diferencias significativas entre el grupo de bajo peso y el resto, pero no entre estos últimos entre sí (mortalidad al año en el grupo de bajo peso, normopeso, sobrepeso y obesidad del 80%, 32,6%, 21,6% y 17,9%, respectivamente, p=0,002; fig. 1). Resultados superponibles se obtuvieron al analizar las curvas de supervivencia en función del pliegue tricipital, de tal manera que fueron los pacientes con un percentil por debajo de cinco los que presentaron el peor pronóstico, sin diferencias entre aquéllos con p5–95 y p≥95 (mortalidad al año del 64,3%, 19,1% y 25,4%, respectivamente, p=0,007; fig. 2). Sin embargo, no existieron diferencias pronósticas entre los diferentes grupos establecidos en función del PMB (fig. 3).
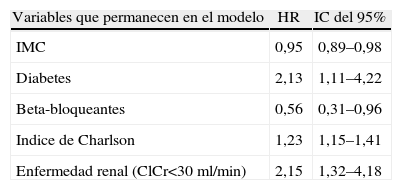
Tras ajustar por sexo, hipertensión arterial, diabetes mellitus, etiología, insuficiencia renal, tratamiento con beta-bloqueantes, fracción de eyección de ventrículo izquierdo e índice de Charlson, el IMC permaneció como factor pronóstico independiente (tabla 3). Lo mismo resultó de aplicar dicho modelo de Cox al pliegue tricipital (hazard ratio 0,97 [0,95–0,99], p=0,04), manteniéndose este como factor pronóstico a diferencia de la masa magra corporal (p=0,33 para PMB).
Análisis multivariante de Cox
| Variables que permanecen en el modelo | HR | IC del 95% |
| IMC | 0,95 | 0,89–0,98 |
| Diabetes | 2,13 | 1,11–4,22 |
| Beta-bloqueantes | 0,56 | 0,31–0,96 |
| Indice de Charlson | 1,23 | 1,15–1,41 |
| Enfermedad renal (ClCr<30ml/min) | 2,15 | 1,32–4,18 |
ClCr: aclaramiento de creatinina estimado; HR: hazard ratio; IC: intervalo de confianza; IMC: índice de masa corporal;
Variables introducidas pero que no permanecen en el modelo: sexo, HTA y FEVI conservada.
El IMC es la medida antropométrica más empleada y de elección en la evaluación inicial del sobrepeso y la obesidad en personas adultas. Su principal inconveniente es que no distingue masa grasa o masa magra (masa no-grasa), y algunos individuos muy musculados pueden ser clasificados como obesos sin serlo6. Varios estudios observacionales han puesto de manifiesto una asociación inversa entre IMC y mortalidad en el paciente con IC establecida. Dicha asociación mediante la cual los pacientes de mayor peso tienen una menor mortalidad no solo se limita a la IC, sino también a algunas enfermedades crónicas como la insuficiencia renal terminal en diálisis, los pacientes de edad avanzada y algunas neoplasias en estadios terminales9–13. También se ha observado que pacientes obesos tras un infarto de miocardio no tenían peor pronóstico que los de peso normal durante el seguimiento15. En estudios previamente publicados16, como los subanálisis del estudio (DIG)17,18Digitalis Investigation Group trial se ha analizado la relación entre el IMC y la mortalidad en los pacientes afectos de insuficiencia cardiaca crónica estable. En ese estudio, con más de 7.000 pacientes, se objetivó que entre los que tenían un peso normal (IMC≥18,5 a<25) había mayor mortalidad que entre los que tenían sobrepeso (IMC≥25 a<30) y en estos, mayor mortalidad que los obesos (IMC≥30), todo ello con características clínicas y demográficas similares entre los grupos. También el análisis de 5.010 pacientes del Valsartan Heart Failure Trial19 objetivó que la menor mortalidad observada era la de los pacientes obesos (IMC>30) y que el riesgo de muerte por insuficiencia cardiaca en los pacientes de bajo peso era 4 veces el de los obesos. Cuando se comparaba a los grupos de pacientes con peso normal, con sobrepeso y obesos, todos tenían menor riesgo de muerte que los de bajo peso, independientemente de la función ventricular, los síntomas y el tratamiento con bloqueadores beta, entre otros factores. En nuestro estudio, objetivamos mayor mortalidad a menor IMC de forma progresiva durante un seguimiento a un año. Nuestro grupo de pacientes obesos difirió significativamente en algunos aspectos del resto de los grupos (mayor porcentaje de varones, mejor función renal y una clara tendencia a un porcentaje más elevado de beta-bloqueantes respecto al grupo de bajo peso; tabla 2). En el análisis multivariable, en el que se incluyeron todos estos factores, el IMC continuó mostrando una relación estadísticamente significativa con la mortalidad. El riesgo de muerte por cualquier causa, tras el ajuste por las otras variables, disminuyó un 7% por cada aumento de 1 punto en el IMC. Igualmente el hallazgo en nuestro estudio de una elevadísima tasa de mortalidad en el grupo de bajo peso es consistente con los hallazgos reflejados en estudios previos13. Algunos trabajos han señalado otro tipo de relación entre el IMC y la mortalidad en los pacientes con insuficiencia cardiaca, de manera que esta relación podría tener una curva en forma de U14. Así, tanto los valores más bajos de IMC, que corresponderían a los pacientes con caquexia, como los valores más altos, que serían los pacientes con obesidad mórbida, conllevarían un peor pronóstico20. En nuestra población no hemos encontrado que la relación entre el IMC y la mortalidad tuviera la mencionada forma en U. Igualmente debemos señalar como a pesar de realizar la medición del peso en la situación más estable posible previa al alta, no se trata de pacientes ambulatorios en situación estacionaria con las consiguientes diferencias en el peso que pueden existir.
A pesar de los numerosos estudios que abordan la compleja asociación entre IMC y pronóstico de la IC, ninguno de ellos determina si el aparente efecto protector de la obesidad es debido a un incremento de la masa grasa o magra corporal9–13. Mediante la determinación antropométrica del PT y del PMB, ambos indicadores del compartimento graso y proteico corporal respectivamente, hemos querido resolver esta cuestión. En nuestro trabajo, los pacientes con un PT bajo (
Finalmente añadir como a diferencia de gran parte de los estudios realizados en este campo, el nuestro realiza una distribución de los pacientes en función del IMC según las directrices que la Organización Mundial de la Salud tiene al respecto6. Esto facilita la aplicatividad de los resultados así como la comparación y estandarización de los mismos, algo de reconocido valor a la hora de realizar un trabajo de investigación21.
ConclusiónEn nuestro estudio el IMC es un factor de riesgo independiente en IC debido exclusivamente al grupo de pacientes con bajo peso, sin que hayamos encontrado diferencias pronósticas entre el resto de grupos de IMC. La pobre supervivencia del grupo de pacientes con bajo peso está asociada con una distribución anómala de la composición corporal, caracterizada por una disminución de la masa grasa corporal.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este manuscrito recibió uno de los Premios a Comunicaciones presentadas por Residents del XLIV congreso de la S.A.C. de 2009.