La hipertensión pulmonar tromboembólica crónica (HPTC) es una complicación tardía del embolismo pulmonar agudo. En la mayoría de los casos el trombo intrapulmonar se degrada a lo largo de varias semanas y las resistencias vasculares se normalizan. En el 1 al 4% de los pacientes el material trombótico permanece en las arterias pulmonares implicadas y aparece en los meses siguientes un tejido cicatricial que obstruye buena parte del lecho arterial. A menudo más del 50% de los vasos pulmonares están involucrados. Inicialmente los pacientes están oligo o asintomáticos y las presiones arteriales pulmonares son casi normales. No obstante, la hiperperfusión de las arterias pulmonares no afectadas inicialmente provocará la aparición de un proceso de remodelado vascular de estos últimos vasos, con el consiguiente incremento de las resistencias vasculares1. Las consecuencias típicas son la hipertensión pulmonar progresiva y la insuficiencia cardiaca derecha.
No están claros todos los aspectos de la patogénesis. Actualmente se acepta que el factor de riesgo más importante es padecer algún tipo de trombofilia. Otros factores son estar esplenectomizado, ser portador de un shunt ventrículo-atrial (para el tratamiento de la hidrocefalia) o padecer enfermedades inflamatorias crónicas, incluidas las del tracto intestinal. Los criterios diagnósticos de HPTC incluyen la presencia de hipertensión arterial pulmonar con presión media superior a 25mmHg, en presencia de material trombótico organizado en las arterias pulmonares y después de un mínimo de 3meses de tratamiento anticoagulante2. El pronóstico depende de la severidad de la hipertensión pulmonar y de la capacidad de adaptación del ventrículo derecho. Con una presión pulmonar media superior a 30mmHg la supervivencia a 5años será del 50%; estos pacientes prácticamente siempre están sintomáticos, en grado funcional ii o iii de la NYHA. Si la presión pulmonar supera los 50mmHg, la supervivencia a los 5años se reduce al 10-20%.
DiagnósticoEl principal síntoma es la disnea de esfuerzo progresiva, y en ocasiones se diagnostica a los pacientes de asma o de otras enfermedades pulmonares. La ecocardiografía muestra los cambios típicos de hipertensión pulmonar. El ventrículo derecho se dilata y aumenta la presión sistólica del ventrículo derecho. Para definir la etiología de la hipertensión pulmonar hacen falta más estudios.
La gammagrafía de ventilación/perfusión es un buen método de cribado, y habitualmente se encuentran varios defectos segmentarios. Esta técnica suele infraestimar la severidad de la enfermedad en la mayoría de los pacientes, y por lo tanto solo ofrece un resultado «cualitativo»; una gammagrafía positiva indica la más que probable existencia de una HPTC pero no proporciona información cuantitativa.
La tomografía computarizada (TC) con contraste es la siguiente exploración en utilidad. Hay que ser cuidadoso al sincronizar la administración del contraste y la adquisición de datos; las imágenes tendrán buena calidad si aún se ve contraste en las venas pulmonares principales y la densidad del contraste es mayor en la arteria pulmonar que en la aorta.
Las imágenes del parénquima tienen un patrón típico de perfusión en mosaico, y pueden verse trombos intravasculares o defectos en telaraña en las arterias lobares o en las segmentarias3. En el 20-30% de los casos se ven defectos de relleno solo en un segmento pulmonar. El diagnóstico en sencillo cuando la radiología muestra oclusiones vasculares. La presencia de arterias bronquiales dilatadas apoya el diagnóstico. Nunca se debería contraindicar la cirugía basándose exclusivamente en las imágenes TC. Si la gammagrafía de ventilación/perfusión es sugestiva de HPTC, el paciente debería ser remitido a un centro especializado2.
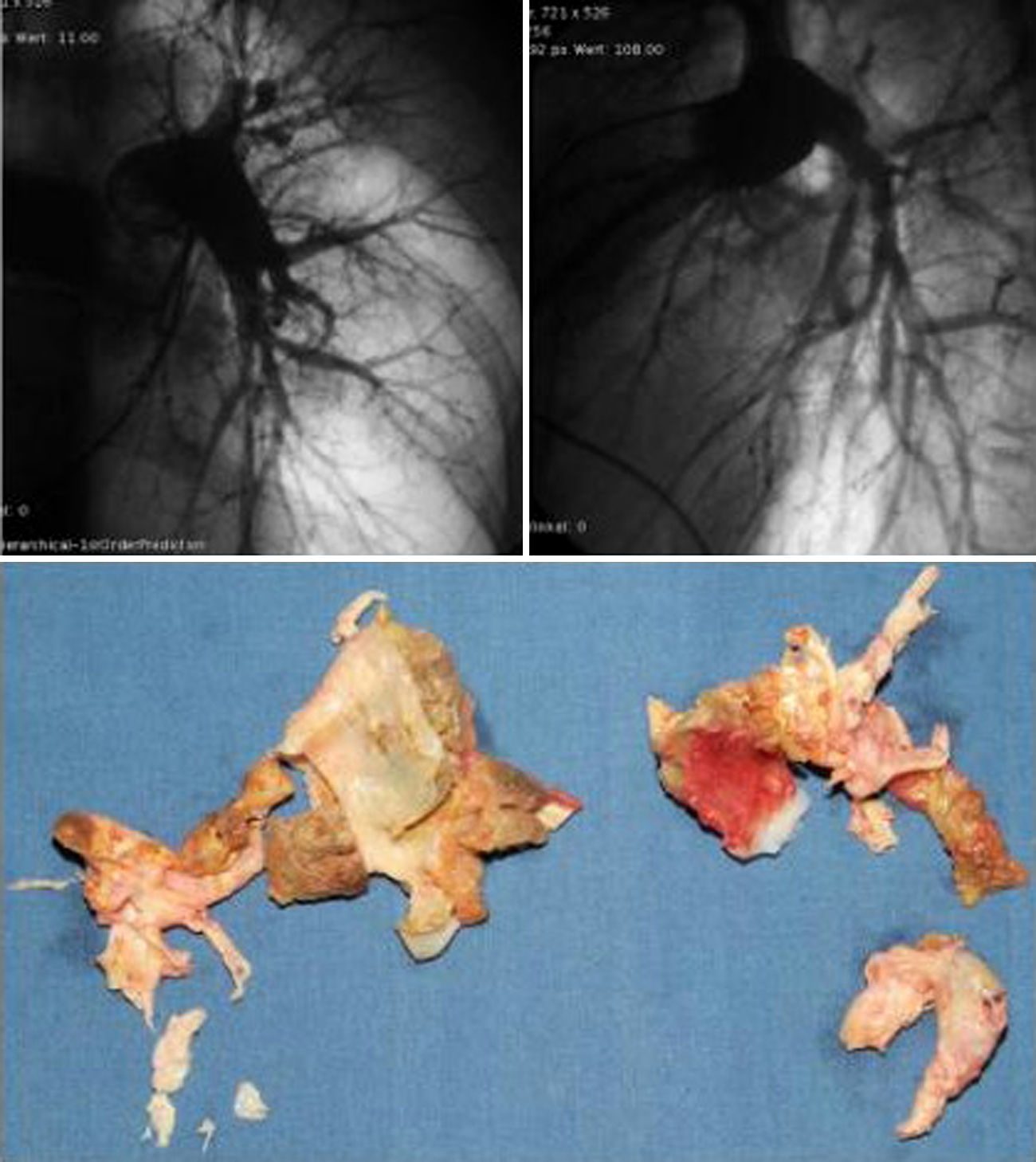
La arteriografía pulmonar sigue siendo el patrón oro para sentar la indicación o contraindicación quirúrgica. Debe ser selectiva e incluir 2proyecciones. La oclusión de ramas lobares o segmentarias (fig. 1) es típica de la HPTC, así como la presencia de membranas o estenosis. En ocasiones lo único apreciable es un retardo en el flujo de contraste en un área pulmonar4.
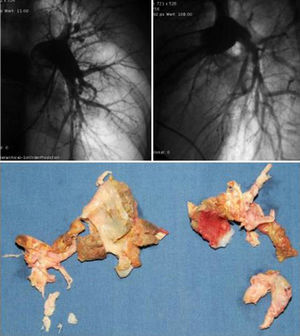
Angiografía pulmonar en 2 proyecciones. Se aprecian los cambios habituales: arterias pulmonares centrales agrandadas, estenosis y oclusiones vasculares, relleno tardío. Típicas muestras de endarterectomía. El tejido cicatricial habitualmente se puede resecar de ambos pulmones; la cantidad de trombo crónico extirpado es variable. Paciente de 43 años con HPTC severa. La cirugía consiguió una marcada mejoría del mismo (NYHA grado 3 preoperatoriamente, RVP 985dinas×s×cm−5, postoperatoriamente NYHA grado 1, RVP 144dinas×s×cm−5).
El diagnóstico definitivo de la HPTC y la decisión sobre un eventual tratamiento quirúrgico se apoya en un análisis cuidadoso de la gammagrafía, la TC, el cateterismo derecho y la arteriografía. De entre todos los métodos diagnósticos, la arteriografía resulta el mayor predictor del resultado postoperatorio4.
Indicación quirúrgicaLa endarterectomía pulmonar es el único tratamiento potencialmente curativo de la HPTC, y por tanto debería realizarse siempre que fuera posible. Por ello, ningún paciente debería etiquetarse de inoperable hasta ser valorado por un cirujano con experiencia en este procedimiento. Podemos considerar expertos cirujanos o centros expertos si intervienen al menos a 20 pacientes al año con una mortalidad inferior al 10%2.
Los candidatos quirúrgicos suelen tener una presión pulmonar media superior a 30mmHg o resistencias vasculares pulmonares superiores a 300dinas×s×cm−5 y sintomatología de fracaso cardiaco grado 2 o 3 de la NYHA. En ocasiones se indica cirugía en pacientes sintomáticos con cambios angiográficos típicos y con hipertensión pulmonar en reposo tan solo leve. Se requiere juzgar muy cuidadosamente la relación entre la extensión de los cambios angiográficos y el grado de hipertensión pulmonar; también debe tenerse en cuenta la abordabilidad del tejido cicatricial, siendo abordables lesiones muy distales si su extensión más proximal llega al comienzo de las arterias segmentarias. La cirugía solo es posible si existe una organización completa del material trombótico en tejido cicatricial; por eso, tras un episodio de embolismo pulmonar agudo el paciente debería estar al menos 3 o 4meses anticoagulado antes de que se plantee la intervención.
Cirugía vs tratamiento médicoEn el tratamiento de la HPTC se han empleado diversos medicamentos específicos para la hipertensión pulmonar, habiéndose podido encontrar un efecto beneficioso en algunos pacientes con el uso de prostanoides, de antagonistas de los receptores de endotelina y de inhibidores de la PDE-55. Este efecto beneficioso no se consigue en todos los pacientes, y su duración es imprecisa. Hasta ahora solo existe un estudio placebo vs control6; empleando un tratamiento de 16semanas con bosentán solo se consiguió una mejoría hemodinámica discreta y sin mejoría clínica significativa. Hay un consenso generalizado en el sentido de que el empleo indiscriminado del tratamiento médico conlleva el riesgo de retrasar el envío de los pacientes a un centro especializado, con lo que solo se interviene a pacientes con un deterioro clínico significativo, con el consiguiente incremento del riesgo operatorio.
Tratamiento quirúrgicoLa endarterectomía pulmonar se realiza mediante esternotomía media. Requiere un campo sin sangre, y la mejor manera de conseguirlo en estos pacientes, en los que el flujo colateral a través de las arterias bronquiales está marcadamente incrementado, es la parada circulatoria bajo hipotermia profunda. Empleando la técnica convencional (temperatura nasofaríngea de 20°C) se pueden utilizar tiempos de parada de 35min sin complicaciones neurológicas ni déficits neurocognitivos7.
Bajo circulación extracorpórea, el paciente es enfriado y la circulación, interrumpida. Las arterias pulmonares se abren en su trayecto intrapericárdico. La luz arterial es inspeccionada cuidadosamente y se identifica el tejido cicatricial. Se crea cuidadosamente con un bisturí un plano de disección entre la zona de transición entre el endotelio pulmonar normal y la cicatriz. Este plano de disección se sigue con disección roma hacia las arterias lobares y segmentarias. Hay que tener cuidado de no perforar la pared, lo que podría provocar una hemoptisis fatal, pero la disección debe ser lo suficientemente agresiva como para eliminar la mayor parte del tejido cicatricial (fig. 1).
Al salir de circulación extracorpórea se deben tener en cuenta las peculiaridades fisiológicas de la enfermedad. Los pacientes aún tienen un desequilibrio significativo entre ventilación y perfusión, con grandes áreas de espacio muerto; es frecuente que inicialmente persista una hipertensión residual, lo que requiere tratamiento específico, preferentemente con iloprost inhalado. A menudo aparece también una vasodilatación periférica marcada que debe tratarse con vasoconstrictores.
Las mismas pautas deben respetarse durante el manejo en cuidados intensivos. Limitar las presiones pulmonares medias a menos de 30mmHg minimiza la incidencia de hemoptisis y lesiones postreperfusión, las 2complicaciones más temibles tras esta intervención. La anticoagulación se reinicia en las primeras 12h del postoperatorio.
Resultados de la endarterectomíaLa mortalidad hospitalaria depende de la distribución de la enfermedad, de la severidad de la hipertensión pulmonar, del grado de fracaso cardiaco y de la extensión de la «desobliteración» quirúrgica. En pacientes en grado 3 de la NYHA y con resistencias vasculares pulmonares menores de 900dinas×s×cm−5 se puede esperar una mortalidad operatoria del 5%. En pacientes en grado 4 y con una hipertensión más severa, la mortalidad oscila alrededor del 20%.
En nuestra experiencia con 401 pacientes consecutivos con una media de resistencias vasculares pulmonares de 868±450dinas×s×cm−5 la mortalidad hospitalaria es del 8,6%.
Las complicaciones más importantes son la hemoptisis y el edema de reperfusión, que aparecen en el 10% de los casos pero que se pueden evitar en gran medida con un manejo muy cuidadoso en cuidados intensivos. La retrombosis de los lechos pulmonares tratados es rara; nosotros solo la hemos visto en asociación con una trombopenia inducida por heparina tipo2 previamente no diagnosticada.
El beneficio hemodinámico de la cirugía es impresionante. Las resistencias pulmonares se normalizan en las primeras 48h en más del 50% de los pacientes, y el beneficio es marcado entre el 80 y el 90% de los casos. Tan solo una semana tras la intervención los pacientes notan mejoría con respecto a su capacidad de esfuerzo preoperatoria. Únicamente el 20% de los pacientes seguirán con algún grado de hipertensión pulmonar y de limitación clínica, en ocasiones debido a la coexistencia de comorbilidad (p.ej., EPOC) o a la presencia de enfermedad muy distal. Sin embargo, incluso estos pacientes se benefician clínicamente de la intervención8, y existen indicios preliminares de que se podrían beneficiar de forma adicional de los tratamientos con vasodilatadores pulmonares específicos de forma análoga a los que padecen hipertensión pulmonar no tromboembólica.
ConclusionesLa HPTC es una secuela tardía del embolismo pulmonar agudo habitualmente infradiagnosticada y la única forma de hipertensión pulmonar que se puede curar. Todo paciente con hipertensión pulmonar de origen desconocido debería ser estudiado para descartar una HPTC; lo recomendado para ello actualmente es el estudio de ventilación/perfusión. La decisión sobre la indicación quirúrgica debería recaer siempre en un cirujano experimentado en esta patología.