La parada cardiorrespiratoria (PCR) presenta múltiples morbilidades secundarias, especialmente las neurológicas, por tanto es necesario un correcto manejo posparada. El objetivo de este trabajo consiste en analizar las características y los resultados de pacientes sometidos a hipotermia tras una PCR extrahospitalaria resucitada.
Material y métodosRealizamos un estudio prospectivo observacional de dos años, donde se incluyeron pacientes que ingresaron en nuestra unidad mayores de 18 años y con PCR prolongada extrahospitalaria resucitada, en los cuales se realizó un protocolo consensuado de cuidados posresucitación e hipotermia terapéutica.
ResultadosSe incluyeron 33 pacientes. Se observó una media de 31,6 min de tiempo de PCR. Un 32,3% presentaron encefalopatía hipóxico-anóxica, siendo más frecuente en fumadores (p=0,04), y con mayores tiempos de PCR (p= 0,049). También el 66,7% de los pacientes presentaron mayores datos de hipoperfusión (p=0,049).
ConclusiónObservamos que la hipotermia podría ser un instrumento útil en el manejo de las PCR extrahospitalarias. Además, encontramos que el pronóstico neurológico se asocia más a factores no modificables.
Cardiac arrest have secondary co-morbidities, especially neurological outcome. Due to this cirumstances is mandatory to optimized postcardiac arrest management. The objective of this research is to analyze patient's characteristics and outcome after out-hospital cardiac arrest in patients that have undergone therapeutic hypothermia.
Matherial and methodsWe conducted a prospective observational study during a two-year period. We included resuscitated patients over eighteen years old who were admitted in to our intensive care unit. These patients had undergone prolonged resuscitation measures and were included in an implemented post-resuscitation protocol which included therapeutic hypothermia.
ResultsThirty-three patients were analyzed. The median time of cardiopulmonary resuscitation was 31.6minutes. We observed hypoxic/anoxic encephalopathy in 32.3% of cases. This prognosis was associated in those who smoked (p=.04) and with longer time of cardiac arrest (p=.049). Also, the 66.7% of the patients showed a higher incidence of hypoperfusion (p=.049).
ConclusionIn our series hypothermia could be a useful tool in post-resucitation cardiac arrest managment. We also found that the neurological prognosis was associated to non-modifiable risk factors.
La parada cardiorrespiratoria (PCR) es un problema importante de salud, tanto por su alta mortalidad, como por las múltiples morbilidades secundarias, especialmente las neurológicas1. El 90% de las PCR podría corresponder a muertes súbitas y esta es la forma más frecuente de fallecimiento a nivel extrahospitalario de pacientes que presentan cardiopatía isquémica. En un 20% es la primera manifestación de la enfermedad1.
La supervivencia relacionada con la PCR que sucede en el ámbito extrahospitalario depende de varios factores, entre ellos los más importantes son el ritmo de inicio y el tiempo de la asistencia inicial2.
El objetivo fundamental de la resucitación cardiopulmonar (RCP) es recuperar la circulación efectiva con el fin de evitar los daños secundarios a la hipoperfusión e hipoxia3. Para aquellos pacientes que sobreviven a una PCR se han implementado protocolos de manejo posparada cardiaca o cuidados posresucitación en las Unidades de Cuidados intensivos (UCI)4, haciendo especial hincapié en la reducción del daño neurológico mediante el control de la temperatura mediante hipotermia terapéutica (HT)3–5.
El objetivo de este trabajo es analizar las características de nuestros pacientes sometidos a HT tras sufrir una PCR extrahospitalaria resucitada y su relación con el pronóstico neurológico y vital.
Material y métodoRealizamos un estudio prospectivo observacional desde enero del 2011 hasta diciembre de 2013, donde se incluyeron todos los pacientes que ingresaron en nuestra UCI mayores de 18 años y con PCR prolongada extrahospitalaria resucitada, en los cuales se realizó un protocolo consensuado de cuidados posresucitación y HT con un método de enfriamiento de superficie no invasivo (ArticSun®). Se incluyeron pacientes con PCR por FV, asistolia o disociación electromecánica, que según los registros de los equipos de reanimación tenían un tiempo de inicio de RCP<15 min, tiempo máximo de RCP<40 min y Glasgow Coma Score tras dicha recuperación<9. Se excluyeron a los paciente que presentaban hipotermia de 32°C, embarazo, inestabilidad hemodinámica (requerimiento de drogas vasoactivas a dosis altas) o hipoxemia severas, coagulopatía conocida o hemorragia activa, arritmias refractarias, coma atribuible a otras situaciones (traumatismos, enfermedad cerebrovascular, intoxicaciones, epilepsia) y enfermedad terminal o comorbilidades graves asociadas. El protocolo tras la PCR consta de una monitorización exhaustiva invasiva, respiratoria, controles analíticos periódicos con intención de prevenir y tratar posibles complicaciones secundarias a la hipotermia. Por parte de los servicios de emergencias se iniciaba la administración de líquidos intravenosos fríos para iniciar el descenso de la temperatura. La HT se instauraba en la primera hora de ingreso en el hospital y en caso de retraso se administraba suero salino a 4°C hasta un máximo de 1,5 litros. Se mantenía durante 24 h a temperatura entre 32-32,5°C y posteriormente se realizaba recalentamiento progresivo entre 12 y 24 h.
Se analizaron las siguientes variables: edad, sexo, factores de riesgo cardiovascular (HTA, DM, DLP, tabaquismo), tiempo de PCR y tiempo de reanimación (básica y avanzada) y realización de cateterismo al ingreso. Se consideró origen isquémico aquellos pacientes con un ritmo inicial de FV/TV con alteraciones en el EKG sugestivas de isquemia coronaria aguda. A nivel de evolución clínica se valoró la inestabilidad hemodinámica que requiere vasopresores/inotropos, desarrollo de neumonía nosocomial y shock séptico, disfunción renal aguda, alteraciones iónicas y datos de hipoperfusión (alteración de función hepática, niveles de ácido láctico elevados, deterioro renal). También el diagnóstico de encefalopatía hipóxico-anóxica (déficit neurológico secundario a la hipoperfusión cerebral) y mortalidad en UCI. La encefalopatía se diagnosticó mediante clínica y pruebas complementarias como el electroencefalograma y los potenciales evocados somatosensoriales.
Se desarrolló un análisis descriptivo utilizando media y desviaciones estándar o mediana y rango intercuantílico (P25-P75) dependiendo si las variables seguían o no una distribución normal. Las comparaciones de las medias entre grupos se realizaron mediante el test de Student para muestras independientes o la U de Mann-Whitney para aquellas variables que no siguieron una distribución normal.
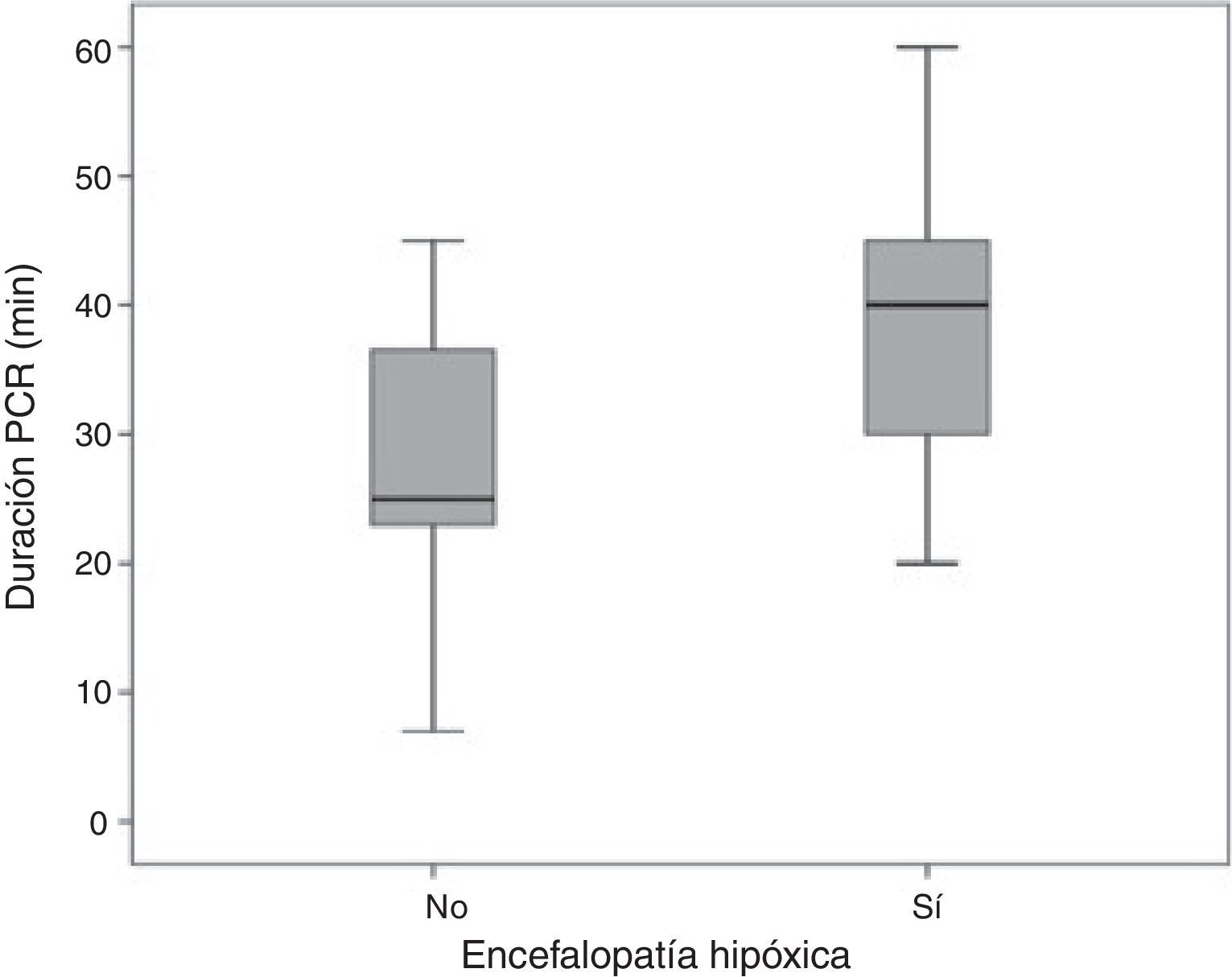
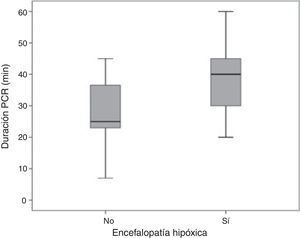
ResultadosEn el período analizado se reclutaron 33 pacientes, de los cuales se excluyeron dos por no someterse a HT. En la tabla 1 se describen todas las características clínicas de los pacientes de la serie. Su edad media fue de 56,6 años (DE 12), siendo la mayoría hombres (71%). Un alto porcentaje presentaban algún antecedente como: HTA el 51,6% y tabaquismo en el 32, 3%. El tiempo de PCR total fue de 31,6 min de media (DE 11,5), tiempo de RCP básica 8,93min (DE 7,3) y RCP avanzada 21,4min (DE 8,7). El ritmo más frecuente la FV (93,5%). Al 83,9% (26) de los pacientes se les realiza coronariografía urgente por sospecha de causa isquémica, precisando intervencionismo 25 de estos pacientes, que supone el 80,6% del total. Al 16,1% restante, no se le realiza coronariografía por no tener características cínicas y electrocardiográficas de ser de origen isquémico. En el 74,2% se inició la hipotermia con suero salino frío en el traslado al hospital. Dentro de las complicaciones se evidenciaron alteraciones hidroelectrolíticas, principalmente la hipofosforemia (valores <2,5mg/dl) en un 61,3% seguida de la hipokalemia (valores <3,5 meq/lt) (45,2%), inestabilidad hemodinámica con requerimiento de soporte vasoactivo y/o inotrópico en el 74,2% y complicaciones infecciosas principalmente de origen respiratorio en el 58,1% con shock séptico acompañante en el 22,6%. Estas últimas sin tener relación significativa ni con la mortalidad ni con los resultados neurológicos. En cuanto al pronóstico neurológico, se observó encefalopatía hipóxico-anóxica en el 32,3%. Cuando analizamos las variables que pudieran estar asociadas al desarrollo de encefalopatía tras la PCR, encontramos mayores tiempos de PCR (p= 0,049) (fig. 1) y mayor presencia de fumadores (p=0,04). Asimismo, la presencia de encefalopatía tras PCR se asoció a mayor mortalidad (p=0,02) (tabla 1). El 66,7% de los pacientes presentaron datos de hipoperfusión durante su evolución (p=0,049).
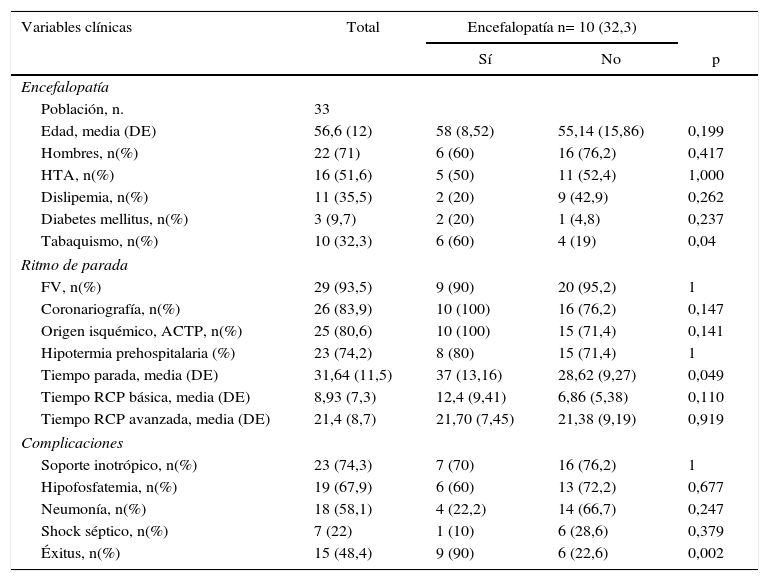
Características clínicas de los pacientes que sufren parada cardiorrespiratoria que se someten a hipotermia terapéutica
| Variables clínicas | Total | Encefalopatía n= 10 (32,3) | ||
|---|---|---|---|---|
| Sí | No | p | ||
| Encefalopatía | ||||
| Población, n. | 33 | |||
| Edad, media (DE) | 56,6 (12) | 58 (8,52) | 55,14 (15,86) | 0,199 |
| Hombres, n(%) | 22 (71) | 6 (60) | 16 (76,2) | 0,417 |
| HTA, n(%) | 16 (51,6) | 5 (50) | 11 (52,4) | 1,000 |
| Dislipemia, n(%) | 11 (35,5) | 2 (20) | 9 (42,9) | 0,262 |
| Diabetes mellitus, n(%) | 3 (9,7) | 2 (20) | 1 (4,8) | 0,237 |
| Tabaquismo, n(%) | 10 (32,3) | 6 (60) | 4 (19) | 0,04 |
| Ritmo de parada | ||||
| FV, n(%) | 29 (93,5) | 9 (90) | 20 (95,2) | 1 |
| Coronariografía, n(%) | 26 (83,9) | 10 (100) | 16 (76,2) | 0,147 |
| Origen isquémico, ACTP, n(%) | 25 (80,6) | 10 (100) | 15 (71,4) | 0,141 |
| Hipotermia prehospitalaria (%) | 23 (74,2) | 8 (80) | 15 (71,4) | 1 |
| Tiempo parada, media (DE) | 31,64 (11,5) | 37 (13,16) | 28,62 (9,27) | 0,049 |
| Tiempo RCP básica, media (DE) | 8,93 (7,3) | 12,4 (9,41) | 6,86 (5,38) | 0,110 |
| Tiempo RCP avanzada, media (DE) | 21,4 (8,7) | 21,70 (7,45) | 21,38 (9,19) | 0,919 |
| Complicaciones | ||||
| Soporte inotrópico, n(%) | 23 (74,3) | 7 (70) | 16 (76,2) | 1 |
| Hipofosfatemia, n(%) | 19 (67,9) | 6 (60) | 13 (72,2) | 0,677 |
| Neumonía, n(%) | 18 (58,1) | 4 (22,2) | 14 (66,7) | 0,247 |
| Shock séptico, n(%) | 7 (22) | 1 (10) | 6 (28,6) | 0,379 |
| Éxitus, n(%) | 15 (48,4) | 9 (90) | 6 (22,6) | 0,002 |
ACTP: angioplastia coronaria transluminal percutánea; DE: desviación estándar; FV: fibrilación ventricular; HTA: hipertensión arterial; RCP: reanimación cardiopulmonar.
La HT se define como la hipotermia controlada entre 32-34°C y se ha venido realizando en varios escenarios desde la década de los 50, como es la cirugía cardiaca y la neurocirugía. Actualmente se utiliza en pacientes que ingresan en la UCI con posible lesión neurológica, como es el caso de los que presentan una PCR extrahospitalaria reanimada o los pacientes con traumatismo craneoencefálico5. Las últimas guías de resucitación europeas del 2015, recomiendan control de la temperatura entre 32-36°C dentro de los cuidados posparada cardiaca, con un grado de recomendación fuerte, y evidencia de moderada calidad3.
En nuestro estudio evidenciamos que un alto porcentaje de pacientes, el 80% sufrían una PCR secundaria a origen isquémico, esto asociado a que la gran mayoría presentaban algún factor de riesgo cardiovascular como es la HTA, DLP o tabaquismo. También encontramos un 32,3% de encefalopatía hipóxico-anóxica, existiendo una relación significativa con el tiempo de duración de la PCR. Varios estudios realizados, previos a la utilización de la HT, han demostrado que pacientes que sufren PCR extrahospitalaria, tienen solo de un 5 a un 20% de resultados neurológicos adecuados4–6. Posteriormente, Holzer et al. desarrollaron un estudio multicéntrico europeo de 275 pacientes que tras recuperarse de una PCR extrahospitalaria presentaban una situación neurológica favorable a los 6 meses en un 55% de los casos con hipotermia frente a un 39% de los pacientes sin ella7. Estos resultados son similares a los encontrados en nuestro estudio, evidenciando una evolución neurológica favorable en el 52,4% de los casos.
Pese a que en la literatura está en entredicho los beneficios del uso del suero salino a 4°C de manera extrahospitalaria8,9 en nuestra serie tenemos una alta tasa de pacientes con inicio de hipotermia a nivel extrahospitalario (72%) y no parece influir en el pronóstico ni en la mortalidad de nuestros pacientes.
Respecto a las complicaciones relacionadas con la HT hay varios estudios que reflejan que no hay diferencia en la incidencia de complicaciones entre los pacientes que se someten a HT y los que no, a excepción de la presencia de arritmias e hipokalemia8 La neumonía, probablemente relacionada con la falta de defensa de la vía aérea de estos pacientes, sigue presentándose como la complicación infecciosa más frecuente (65%) contribuyendo a un aumento en la mortalidad, en los días de ventilación mecánica y la estancia en UCI9. Nuestra experiencia demuestra una incidencia similar (58%) pero sin evidenciar una relación significativa con la mortalidad. La inestabilidad hemodinámica fue del 74%, requiriendo nuestros pacientes apoyo con noradrenalina u otras drogas vasoactivas en probable relación con el deterioro que condiciona la hipotermia en la función miocárdica, con bradicardia y disminución de la contractilidad10. Pese a ello, la inestabilidad no tiene relación con la mortalidad ni con el mal pronóstico neurológico.
Nuestra serie presenta una mortalidad del 48,4%. Esta tasa no difiere de la de otras series como la de Nielsen et al. que evaluaron 939 pacientes, con una mortalidad del 50% en el grupo de HT10.
Este trabajo presenta una serie de limitaciones. En primer lugar, reconocemos que el tamaño muestral es todavía reducido. No obstante, esto es debido a unos criterios de selección muy estrictos. En este sentido, resaltar que nuestros hallazgos nos invitan a continuar con la recogida de la información para poder corroborar estos resultados. Segundo, se trata de un estudio unicéntrico, hecho que podríamos resolver mediante colaboraciones con otras unidades similares a las nuestras en un futuro. Por último, indicar que no ha existido un grupo control que nos permita analizar el impacto real de la HT en este grupo de pacientes.
ConclusionesNuestra población actual que presenta PCR extrahospitalaria presenta en su gran mayoría FRCV importantes favoreciendo la enfermedad coronaria, siendo la causa isquémica la de mayor frecuencia en nuestra serie. El pronóstico neurológico se asocia más a factores no modificables que a los propios cuidados posparada cardiaca, sin embargo, la HT podría ser un instrumento útil en los cuidados posresucitación observando que el protocolo implementado en nuestro centro tiene similares resultados a los publicados en otras series. La asociación de la mortalidad con la hipoperfusión nos hacer pensar que debemos intensificar la monitorización y el manejo en estos pacientes para evitar el daño secundario.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.