Un bezoar es una masa o concreción de material ingerido que se acumula en el estómago, desde donde puede pasar al resto del tracto intestinal. Son poco frecuentes, siendo el más común el fitobezoar. Éste se ha relacionado con la cirugía gástrica y con procesos que alteran la motilidad intestinal, como la gastroparesia diabética o la neuropatía alcohólica. En la mayoría de los casos se descubren de forma casual, y más raramente por la presencia de complicaciones asociadas. Presentamos el caso de un paciente con antecedentes de diabetes tipo 2 e ingesta crónica de alcohol, que presentó un cuadro obstructivo intestinal agudo causado por dos bezoares.
A bezoar is a mass or concretion of ingested material which accumulates in the stomach, from it can progress into the rest of gastrointestinal tract. Bezoars are unusual, being the phytobezoar the most common. Phytobezoars have been associated with gastric surgery and other pathologies that can alter intestinal motility, as diabetes gastroparesis or alcoholic neuropathy. In most cases they are found incidentally or, more rarely, they are discovered by associated complications. We report the case of a patient with type 2 diabetes and chronic alcoholism that presented an acute intestinal obstruction caused by two bezoars.
Neurological Disability Score
tomografía axial computarizada
volumen corpuscular medio
hemoglobina glucosilada
El bezoar es una acumulación de material extraño ingerido que, una vez formada, se localiza a nivel gástrico o intestinal. Es poco frecuente, describiéndose varios tipos según su composición. El más común es el fitobezoar, que está compuesto por fibras vegetales y que se presenta habitualmente en pacientes con antecedentes de cirugía gástrica (aproximadamente un 70% de los casos). También se ha descrito asociado a diversos procesos que alteran la regulación del vaciamiento gástrico, como la gastroparesia diabética o la neuropatía alcohólica.
Presentamos un caso de obstrucción intestinal causada por dos bezoares en un paciente diabético, donde probablemente confluyan más de un posible factor patogénico.
Caso clínicoSe trata de un varón de 61 años de edad con antecedentes de hábito enólico de 50g/día y fumador de 20 paquetes/año. Fue diagnosticado de diabetes tipo 2 un año y medio antes y tratado desde el inicio con insulina glargina y metformina, siendo las dosis actuales de 0,27 UI/kg/día y 1.700mg/día, respectivamente. El control metabólico era excelente, con una HbA1c del 5,3%. Como complicaciones microvasculares presentaba una nefropatía incipiente con microalbuminuria de 127mg/24h y una polineuropatía periférica tratada con gabapentina 1.200mg/día.
El paciente acudió a urgencias por un cuadro de vómitos de retención de 3 días de evolución, asociado a dolor de carácter cólico en el mesogastrio, con ausencia de deposiciones pero con expulsión de gases. Presentaba deshidratación cutaneomucosa, con presión arterial mantenida de 136/78mmHg, frecuencia cardiaca de 90lpm, y un abdomen distendido con rebote positivo, ruidos hidroaéreos conservados no metálicos y hepatomegalia de 3 traveses. En el hemograma destacaban una discreta leucocitosis (15 × 109/L, 80,4% neutrófilos), y un recuento de hematíes de 5,3 × 1012/L, con volumen corpuscular medio (VCM) de 102fL. En la bioquímica, presentaba glucemia de 197mg/dL, deterioro de la función renal con urea 114mg/dL y creatinina 3,25mg/dL, e hiperpotasemia de 6mEq/L, con enzimas hepáticas, amilasa y proteína C reactiva dentro de la normalidad. En el estudio ecográfico se apreciaba un estómago de retención, con un hígado heterogéneo compatible con hepatopatía crónica y una microlitiasis de vesícula biliar sin signos inflamatorios ni dilatación de la vía biliar. Ingresó en nuestro servicio con el diagnóstico de gastroparesia diabética y fracaso renal agudo prerrenal, iniciándose tratamiento mediante sonda nasogástrica de descarga, reposo digestivo y fluidoterapia.
En la anamnesis dirigida, el paciente no refería episodios previos similares ni síndrome constitucional; tampoco clínica de neuropatía autonómica gastrointestinal previa (no sufría dispepsia, ni pirosis, ni cambios en el hábito intestinal, etc.), ni cardiovascular, ni genitourinaria. Presentaba clínica compatible con polineuropatía periférica, con parestesias distales tipo hormigueo, sin predominio nocturno y con sensación de pérdida de fuerza en los muslos de forma simétrica. Los datos antropométricos fueron: talla de 1,73m, peso de 81kg, índice de masa corporal de 27,1kg/m2 y perímetro de cintura de 101cm. El examen neurológico demostró un grado leve de polineuropatía periférica, según la clasificación del NDS (Neurological Disability Score), sin objetivarse pérdida de fuerza en la cintura pélvica ni la musculatura proximal. En un análisis de sangre posterior pudo comprobarse la normalización del hemograma -aunque persistía la macrocitosis (VCM 100fL)- y de la función renal, con normalidad del resto de parámetros solicitados, incluyendo enzimas hepáticas, vitamina B12 y ácido fólico, magnesio y resto de iones, marcadores tumorales y hormonas tiroideas. Asimismo, se realizó una gastroscopia, que descartó una lesión estructural pero evidenció una esofagitis péptica de grado II.
Sin embargo, al retirar la sonda nasogástrica e iniciar la tolerancia oral, el paciente presentó un nuevo episodio de vómitos biliosos, con aumento de la distensión y el dolor abdominal, ausencia de ruidos hidroaéreos y aparición de signos de peritonismo. Por este motivo, se solicitó una TAC abdominal, donde se visualizó distensión gástrica y dilatación de asas de duodeno y yeyuno, con cambio brusco de calibre en asas ileales, identificándose dos lesiones heterogéneas con burbujas aéreas en su interior, compatibles con bezoares de localización intraluminal (figura 1, A y B).
Ante el diagnóstico de oclusión intestinal secundaria a posible bezoar, se realizó intervención quirúrgica mediante laparotomía media y enterotomía, con la extracción de dos bezoares de 4cm de diámetro localizados entre el yeyuno y el íleon, sin observarse perforación de asas. En el postoperatorio, el paciente evolucionó favorablemente, sin complicaciones quirúrgicas inmediatas e iniciando tolerancia oral, con buena respuesta. Al alta se le pautó una dieta con bajo contenido en grasa y fibra insoluble, fármacos procinéticos (domperidona 10mg antes de las comidas, retirándose el inhibidor de la bomba de protones) y abstinencia de alcohol, y se le indicó la necesidad de mantener un buen control metabólico. Se reinició la pauta habitual con insulina glargina y metformina.
DiscusiónLos bezoares aparecen en menos del 1% de gastroscopias realizadas por cualquier causa1. El fitobezoar, el más común, está formado por fruta no digerida y fibra vegetal, y se presenta con mayor frecuencia en hombres de 40–50 años2. No se conocen bien las causas que dan lugar a su aparición. En un 70% se presentan en pacientes con antecedentes de cirugía gástrica, especialmente vagotomía y piloroplastia3. También se ha descrito una asociación con la gastroparesia diabética, la neuropatía alcohólica y otras causas de alteración del vaciamiento gástrico4. Otros posibles factores patogénicos son la masticación insuficiente, la hipoclorhidria y la motilidad inadecuada del antro4. En nuestro caso, varios factores podrían haber contribuido a la formación del bezoar, como la diabetes, el hábito enólico y la hipoclorhidria por el tratamiento crónico con inhibidores de la bomba de protones.
La prevalencia de la gastroparesia diabética oscila entre un 20 y un 40%5, asociada a diabetes de larga evolución. Sin embargo, no hay una duración media estimada desde el inicio de la diabetes hasta la aparición de los síntomas. Además, el cuadro clínico es difícil de distinguir de otras patologías como la dispepsia funcional o incluso el propio bezoar. Por este motivo, su hallazgo suele ser incidental en pacientes diabéticos con síntomas inespecíficos a los que se realiza pruebas de imagen, o bien por la aparición de complicaciones, como en el caso clínico presentado.
Dada la escasa correlación entre los síntomas digestivos y el vaciamiento gástrico, el diagnóstico es siempre de exclusión, como demuestran estudios mediante gammagrafía6. Es obligado realizar una gastroscopia para descartar patología ulcerosa o tumoral, una ecografía abdominal ante la sospecha de patología biliar, así como un estudio tiroideo y una serología reumatológica. Y, según su disponibilidad, adicionalmente pruebas más específicas para el estudio del vaciamiento gástrico, como la gammagrafía con un radiotrazador.
Respecto al paciente presentado, la diabetes pudo contribuir como un factor predisponente para la formación de los bezoares, lo que se ve apoyado por la presencia de neuropatía periférica en el momento del diagnóstico. Sin embargo, el corto tiempo de evolución conocido, el buen control metabólico y la ausencia de clínica digestiva previa apoyan la coexistencia de otros factores causales, como el consumo excesivo y prolongado de alcohol, que pudo ser responsable tanto de la neuropatía periférica como del retraso en el vaciamiento gástrico. La patogenia de la neuropatía alcohólica es controvertida, y parece deberse tanto al efecto tóxico del alcohol y sus metabolitos sobre las terminaciones nerviosas como a deficiencias alimentarias y vitamínicas7, que no se demostraron en nuestro caso.
Una de las complicaciones más frecuentes del bezoar es la obstrucción intestinal por la progresión del bezoar a lo largo del tubo digestivo. Para el diagnóstico, el método de imagen de elección es la TAC abdominal. Con esta técnica puede evidenciarse la imagen característica y patognomónica de una masa intraluminal con patrón moteado de gas y partes blandas, asociada a dilatación del tracto intestinal proximal a la masa y colapso del intestino distal8.
El tratamiento del bezoar incluye la disolución química, la extracción por endoscopia o la cirugía en caso de presencia de complicaciones, siendo necesario realizar enterostomía o resección intestinal. Para prevenir su aparición, es necesario controlar los factores patogénicos asociados, disminuyendo la fibra vegetal no digerible en la dieta habitual. También se recomiendan otras medidas dietéticas, como un abundante consumo de líquidos, reducir el contenido de grasas y fraccionar la ingesta en 4–5 comidas de menor volumen. Deben evitarse tóxicos como el tabaco y el alcohol, y fármacos que retrasen el vaciamiento gástrico. La administración de procinéticos puede ser de utilidad, siendo de elección metoclopramida y domperidona9.
En conclusión, los bezoares, y especialmente aquellos con obstrucción intestinal asociada, son formas raras de presentación de la gastroparesia diabética. El diagnóstico debe ser de exclusión, especialmente en un caso como el presentado, con una clínica aguda de retención gástrica. Sin embargo, dada su gravedad, es necesario llegar a su diagnóstico y tratamiento precozmente, iniciando las medidas apropiadas para mejorar el vaciamiento gástrico. ¿
Declaración de potenciales conflictos de interesesLos autores declaran que no presentan conflictos de intereses relacionados con el contenido del presente artículo.



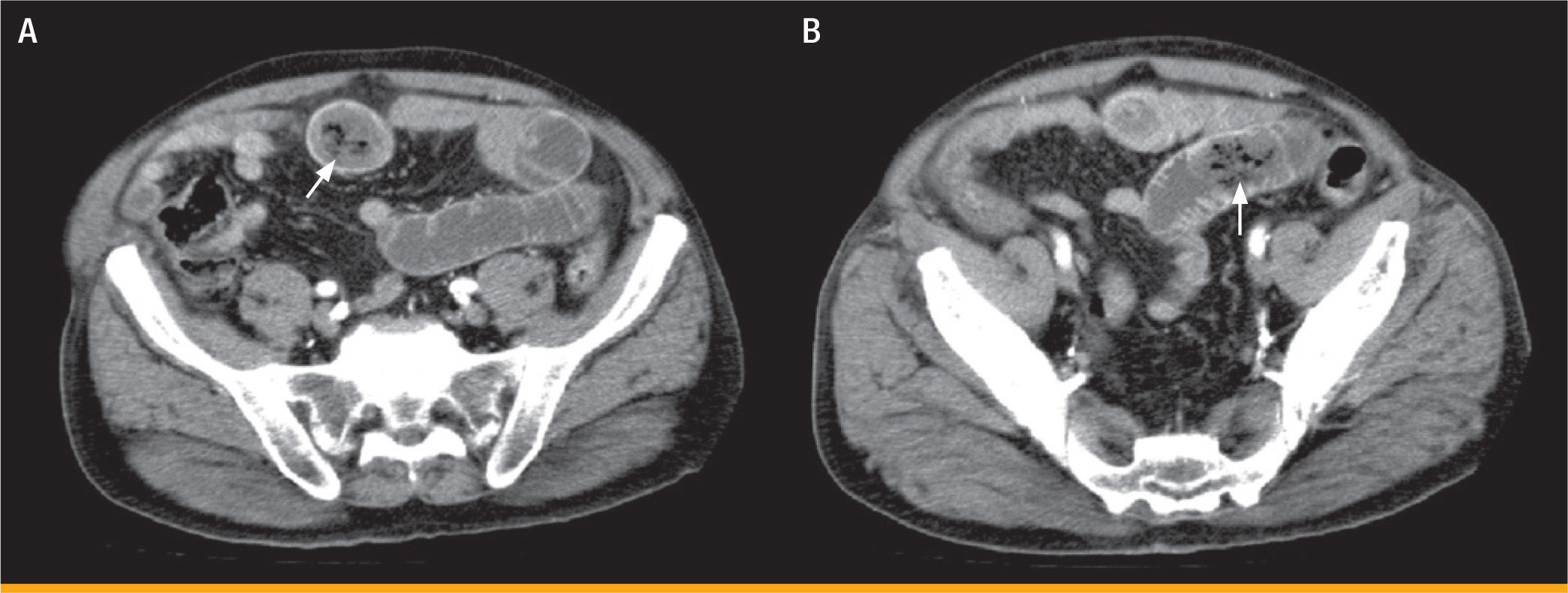
 TAC abdominal que revela, en las asas ¡leales, dos cuerpos extraños en corte transversal y longitudinal, ambos compatibles con bezoares, junto a una dilatación de las asas proximales' title='A y B.
TAC abdominal que revela, en las asas ¡leales, dos cuerpos extraños en corte transversal y longitudinal, ambos compatibles con bezoares, junto a una dilatación de las asas proximales' title='A y B. 
