Introducción: La American Diabetes Association ha introducido el valor de HbA1c ≥6,5% para el diagnóstico de la diabetes en 2010. Se desconoce el impacto de su aplicación en la población mediterránea. Objetivos: Determinar cuántos pacientes dejaríamos de diagnosticar y cuánto tiempo se retrasaría el diagnóstico si se aplicara exclusivamente la HbA1c. Material y métodos: Estudio retrospectivo en 598 pacientes con diabetes mellitus tipo 2 (DM2) diagnosticados en un centro de atención primaria entre 1991 y 2000. Los pacientes sin HbA1c en los primeros 3 meses después del diagnóstico fueron excluidos. Los pacientes incluidos fueron reclasificados según la HbA1c (<5,7% normoglucemia, 5,7-6,4% categoría de riesgo, y ≥6,5% diabetes) globalmente y según el método diagnóstico utilizado (glucemia ≥140mg/dL, glucemia ≥126mg/dL y test de tolerancia oral a la glucosa [TTOG]). Se calculó el intervalo entre el diagnóstico y la primera HbA1c ≥6,5% en los pacientes con HbA1c <6,5%. Resultados: Se incluyeron 377 pacientes, 17 (4,5%) fueron reclasificados como normoglucémicos, 87 (23,1%) como categoría de riesgo y 273 (72,4%) como diabéticos. Sólo un 52,7% de los diagnosticados por glucemia ≥126mg/dL serían considerados diabéticos. La media de tiempo hasta la primera HbA1c ≥6,5% fue de 3,40 años (desviación estándar [DE] 2,35), siendo de 3,80 años (DE 2,49) para los normoglucémicos y de 3,33 años (DE 2,34) para la categoría de riesgo. Conclusiones: El uso de la HbA1c como único criterio dejaría de diagnosticar o retrasaría el diagnóstico DM2 en casi la mitad de los casos, por lo que sería conveniente mantener la glucemia plasmática como criterio principal y la HbA1c como un criterio adicional.
Introduction: In 2010 the American Diabetes Association introduced the value of HbA1c at ≥6.5% for the diagnosis of diabetes. The impact of its implementation in the Mediterranean population is unknown. Objective: To determine how many patients would not be diagnosed and how long diagnosis of diabetes would be delayed if only HbA1c was applied. Material and methods: Retrospective study with 598 type 2 diabetes mellitus (T2DM) patients diagnosed between 1991 and 2000 in an urban primary healthcare centre. Patients without HbA1c during the 3 months after diagnosis were excluded. Included patients were reclassified by HbA1c (<5.7% normoglycaemic, 5.7-6.4% risk category and ≥6.5 diabetes), globally and by diagnostic method (glycaemia ≥140mg/dL, glycaemia ≥126mg/dL and oral glucose tolerance test). The period between diagnosis and the first HbA1c ≥6.5% in patients with an HbA1c <6.5% was calculated. Results: 377 patients were included, 17 (4.5%) were reclassified as normoglycaemic, 87 (23.1 %) as diabetes risk category and 273 (72.4%) as diabetics. Only 52.7% of patients diagnosed with glycaemia ≥126mg/dL were considered diabetics. Mean time to the first HbA1c ≥6.5% was 3.40 (standard deviation [SD] 2.35) years, while for normoglycaemic patients it was 3.80 (SD 2.49) years and 3.33 (SD 2.34) years for the risk category. Conclusions: The use of HbA1c as a single criterion could delay diagnosis of T2DM in almost half of cases. It seems appropriate to maintain plasma glucose as the main criteria and HbA1c as an additional criteria.
American Association of Clinical Endocrinologists/American College of Endocrinology
American Diabetes Association
Diabetes Control and Complications Trial
desviación estándar
diabetes mellitus tipo 2
European Association for the Study of Diabetes
glucemia basal (en ayunas)
hemoglobina glicada A1c
intervalo de confianza del 95%
International Diabetes Federation
International Federation of Clinical Chemistry and Laboratory Medicine
índice de masa corporal
Japanese Diabetes Society/ Japanese Society for Clinical Chemistry
National Glycohemoglobin Standardization Program
National Health and Nutrition Examination Survey
Organización Mundial de la Salud
Sociedad Española de Diabetes
Sociedad Española de Endocrinología y Nutrición
test de tolerancia oral a la glucosa
factores de riesgo cardiovascular
La American Diabetes Association (ADA) ha propuesto en 2010 incorporar a los criterios diagnósticos de la diabetes mellitus tipo 2 (DM2) los valores de hemoglobina glucosilada (HbA1c) junto con los vigentes desde 1997 (glucemia basal superior a 126mg/dL en dos ocasiones)1. Según esta propuesta, se consideraría como normoglucémicos a los pacientes con valores inferiores al 5,7%, en la categoría de riesgo para la DM2, se incluiría a aquellos con valores entre 5,7 y 6,4%, y como diabéticos a aquellos con HbA1c igual o superior al 6,5%. Sobre la introducción de este nuevo criterio existe una gran polémica2-4, con estudios que sugieren que su aplicación retrasaría el diagnóstico de la diabetes5-7 y otros, en cambio, que lo adelantaría8, 9. También se ha valorado la posibilidad de utilizarlo como método de cribado poblacional10. Mientras que la ADA propone su uso como criterio principal, la asociación de endocrinólogos norteamericanos (AACE/ACE) propone su empleo únicamente como criterio adicional en el diagnóstico de la DM2 y desaconseja su uso para definir las categorías de riesgo11. Hasta el momento no se han manifestado sobre su utilización, de manera oficial, la European Association for the Study of Diabetes (EASD), la International Diabetes Federation (IDF) y la Organización Mundial de la Salud (OMS). En nuestro país, la Sociedad Española de Endocrinología y Nutrición (SEEN) ha dado apoyo a su utilización, aunque puntualizando que «es posible que la utilización de HbA1c con el punto de corte del 6,5% no identifique de forma absoluta a los sujetos según la glucemia basal >126mg/dL y también el TTOG, de tal forma que la HbA1c podría infraestimar diagnósticos»12. También un editorial del presidente de la Sociedad Española de Diabetes (SED) se manifiesta de acuerdo con la utilización de la HbA1c como método apropiado para el diagnóstico de diabetes, aunque advierte de la necesidad de conocer mejor el impacto que su aplicación conllevaría en la práctica clínica habitual13.
La HbA1c es un reflejo de la exposición crónica a la hiperglucemia y tanto su relación con las complicaciones crónicas de la DM2 como su papel en las decisiones terapéuticas parecen ser el principal argumento para su introducción como criterio diagnóstico. A su favor se esgrime su menor variabilidad intraindividual, la no necesidad de ayuno para la obtención de la muestra y que es una expresión de hiperglucemia crónica. En su contra se argumenta la existencia de falsos negativos en caso de anemia ferropénica o hemolítica, los valores erróneamente elevados en presencia de hemoglobinopatías y las diferencias entre grupos étnicos y de edad. Así, el aumento de la HbA1c con la edad podría asociarse a mecanismos no relacionados con la hiperglucemia. Finalmente, su mayor coste podría limitar su disponibilidad en países en vías de desarrollo, en los que la incidencia de DM2 va en aumento.
Estos problemas parecen no producirse con la glucemia basal pues, aparte de ser una medida directa de la molécula responsable de las complicaciones de la DM2, su determinación es más accesible de forma global por su coste, y presenta menor variabilidad entre laboratorios. Por el contrario, su determinación debe realizarse en ayunas, es más variable en un mismo individuo y es una medición de una hiperglucemia puntual.
En un estudio publicado previamente por nuestro grupo en pacientes diabéticos diagnosticados entre 1991 y 2000 en un centro de atención primaria urbano de un área mediterránea (cohorte Diabmina), un 40% presentaban valores de HbA1c por debajo de 6,5%, lo que hizo plantearnos la hipótesis de que la aplicación exclusiva de la HbA1c dejaría de diagnosticar o retrasaría el diagnóstico de DM2 en un número importante de casos. El propósito de este estudio es conocer el impacto clínico de la aplicación de la HbA1c ≥6,5% como único criterio diagnóstico de DM2 en dicha cohorte. El objetivo principal sería conocer cuántos pacientes cumplían los nuevos criterios diagnósticos basados en la HbA1c. Como objetivo secundario se pretende determinar cuánto tiempo se retrasaría el diagnóstico en aquellos pacientes que no los cumplían inicialmente.
Material y métodosEstudio retrospectivo en los pacientes con DM2 diagnosticados entre 1991 y 2000 en el Centro de Atención Primaria La Mina (cohorte Diabmina). Este centro, principal recurso sanitario de la zona, atiende a una población de un área de bajo nivel socioeconómico, el barrio de La Mina de Sant Adria de Besos, con un 20% de población de etnia gitana. Una descripción detallada de la metodología, así como de las características de los pacientes en el momento del diagnóstico, ha sido publicada previamente14.
Se excluyeron aquellos pacientes en los que no se disponía de HbA1c en el momento del diagnóstico o en los que existía una diferencia superior a los 3 meses entre la glucemia basal diagnóstica y la HbA1c.
Para el diagnóstico de DM2 se aplicaron los criterios vigentes en cada momento: hasta julio de 1997, los de la OMS de 1985, esto es, dos glucemias basales (GB) ≥140mg/dL, o al azar ≥200mg/dL en presencia de clínica típica, o una glucemia posprandial ≥200mg/dL a las 2 horas del TTOG con 75g de glucosa; y a partir de julio de 1997, los valores de GB ≥126mg/dL, siguiendo los criterios de la ADA de 1997, que fueron también aceptados posteriormente por la OMS11. La determinación de HbA1c se instauró a mediados de 1992, por lo que no se dispone de ella en los pacientes diagnosticados con anterioridad. Desde 1992 hasta septiembre de 1995 el laboratorio de referencia utilizó un analizador con la calibración del estudio DCCT (Diabetes Control and Complications Trial) y posteriormente un sistema analítico con calibración de la Japanese Diabetes Society/Japanese Society for Clinical Chemistry (JDS/ JSCC), con valores de normalidad inferiores a los del DCCT. Para el presente estudio los valores de HbA1c posteriores a septiembre de 1995 fueron estandarizados a las unidades del National Glycohemoglobin Standardization Program (NGSP) mediante la ecuación NGSP (%)= 0,985 × JDS/JSCC (%) + 0,46, obtenida a partir de las ecuaciones de la International Federation of Clinical Chemistry and Laboratory Medicine (IFCC) (http://www.ifcchba1c.net/IFCC_08.asp).
Las variables analizadas fueron: primera GB diagnóstica, primera HbA1c, índice de masa corporal (IMC) y factores de riesgo cardiovascular (FRCV) en el momento del diagnóstico de DM2. Los pacientes se clasificaron en: normoglucemia si la HbA1c era <5,7%, categoría de riesgo para la diabetes si la HbA1c estaba entre 5,7 y 6,4%, y diabetes si la HbA1c era ≥6,5%. También se clasificaron según el método diagnóstico utilizado (GB ≥140mg/dL, GB ≥126mg/dL o TTOG). En los pacientes con valores de HbA1c <6,5% se calculó el intervalo de tiempo hasta la primera HbA1c ≥6,5%.
Se realizó el análisis estadístico univariante de los datos descriptivos y frecuencias, el análisis bivariante con el test de la ji cuadrado para variables cualitativas, y el test de la t de Student y análisis de la varianza para variables cuantitativas, todo ello con el paquete estadístico SPSS 11.5.
ResultadosDel total de 598 nuevos casos de diabetes, se excluyeron 221 por existir una diferencia superior a los 3 meses entre la primera glucemia basal diagnóstica y la HbA1c.
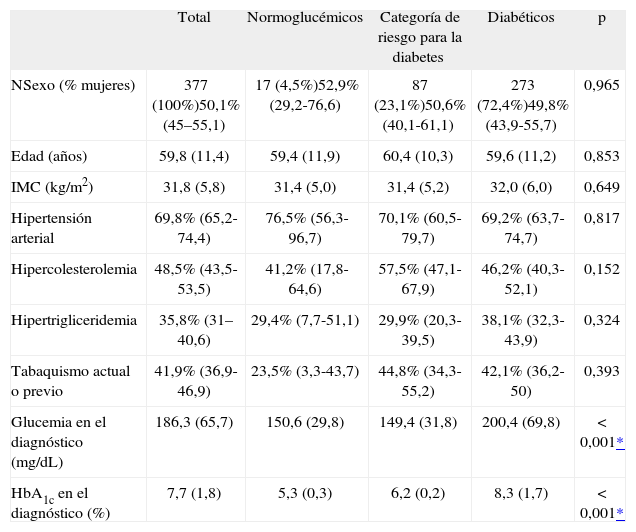
Se incluyeron en el estudio un total de 377 pacientes, con una media de edad de 59,8 años (DE 11,4) y con un 50,1% de mujeres. La prevalencia de los FRCV en el momento del diagnóstico de diabetes se muestra en la tabla 1.
Características de cada grupo de pacientes según la clasificación mediante el criterio de HbA1c
| Total | Normoglucémicos | Categoría de riesgo para la diabetes | Diabéticos | p | |
| NSexo (% mujeres) | 377 (100%)50,1% (45–55,1) | 17 (4,5%)52,9% (29,2-76,6) | 87 (23,1%)50,6% (40,1-61,1) | 273 (72,4%)49,8% (43,9-55,7) | 0,965 |
| Edad (años) | 59,8 (11,4) | 59,4 (11,9) | 60,4 (10,3) | 59,6 (11,2) | 0,853 |
| IMC (kg/m2) | 31,8 (5,8) | 31,4 (5,0) | 31,4 (5,2) | 32,0 (6,0) | 0,649 |
| Hipertensión arterial | 69,8% (65,2-74,4) | 76,5% (56,3-96,7) | 70,1% (60,5-79,7) | 69,2% (63,7-74,7) | 0,817 |
| Hipercolesterolemia | 48,5% (43,5-53,5) | 41,2% (17,8-64,6) | 57,5% (47,1-67,9) | 46,2% (40,3-52,1) | 0,152 |
| Hipertrigliceridemia | 35,8% (31–40,6) | 29,4% (7,7-51,1) | 29,9% (20,3-39,5) | 38,1% (32,3-43,9) | 0,324 |
| Tabaquismo actual o previo | 41,9% (36,9-46,9) | 23,5% (3,3-43,7) | 44,8% (34,3-55,2) | 42,1% (36,2-50) | 0,393 |
| Glucemia en el diagnóstico (mg/dL) | 186,3 (65,7) | 150,6 (29,8) | 149,4 (31,8) | 200,4 (69,8) | <0,001* |
| HbA1c en el diagnóstico (%) | 7,7 (1,8) | 5,3 (0,3) | 6,2 (0,2) | 8,3 (1,7) | <0,001* |
Los resultados se expresan en medias (desviación estándar) o porcentajes (intervalo de confianza del 95%). IMC: índice de masa corporal.
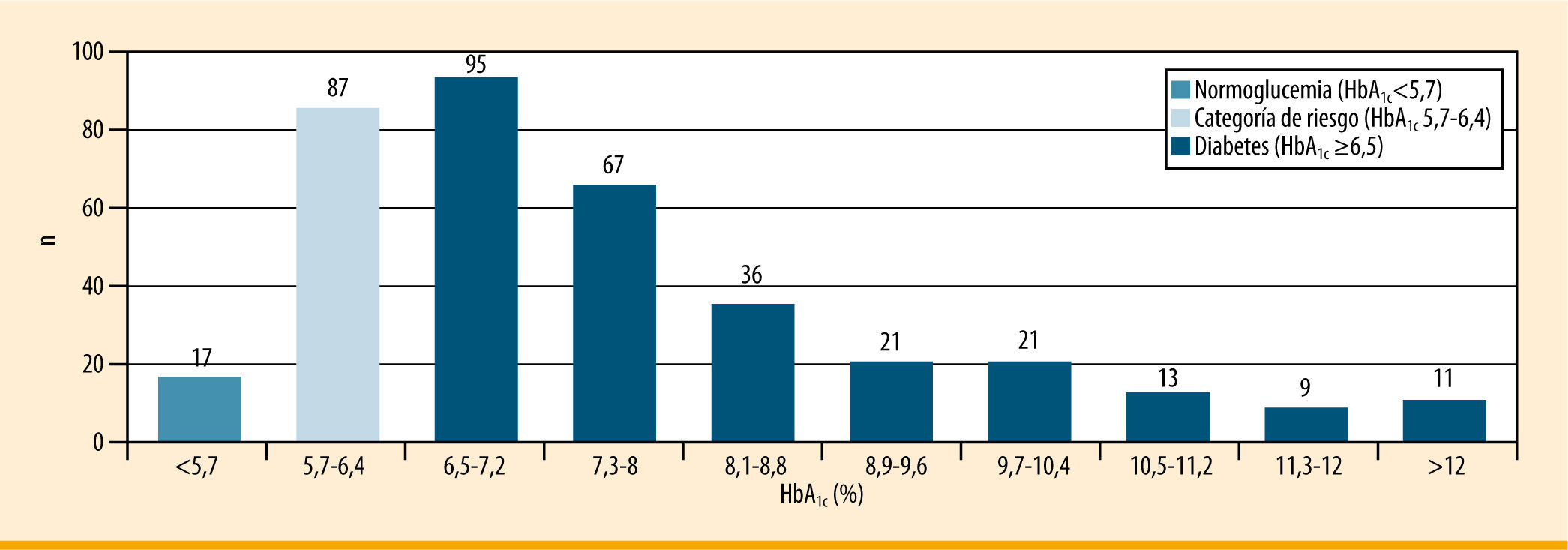
Aplicando únicamente el criterio diagnóstico basado en la HbA1c, 17 (4,5%) pacientes habrían sido reclasificados como normoglucémicos, 87 (23,1%) se habrían incluido en la categoría de riesgo, y 273 (72,4%) habrían sido diagnosticados de diabetes. La distribución de HbA1c en el diagnóstico se muestra en la figura 1.
 HbA1c en el diagnóstico' title='Distribución de HbA1c en el diagnóstico'/>
HbA1c en el diagnóstico' title='Distribución de HbA1c en el diagnóstico'/>Distribución de HbA1c en el diagnóstico
La media de glucemia en cada grupo fue significativamente mayor en los pacientes con diabetes: 150,6mg/dL (DE 29,8) en normoglucémicos, 149,4mg/dL (DE 31,8) en la categoría de riesgo y 200,4mg/dL (DE 69,8) en el grupo de diabéticos; p <0,001. No se observaron diferencias significativas entre grupos en cuanto a edad, IMC o prevalencia de FRCV.
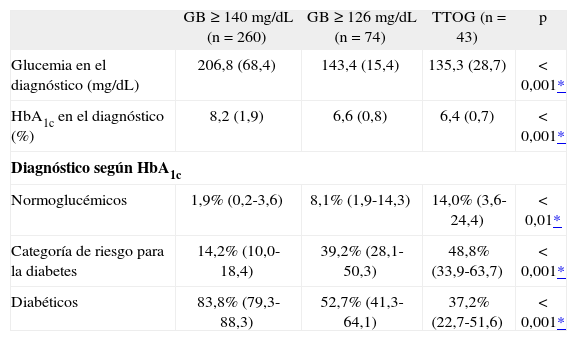
En el análisis de los pacientes según el método utilizado para su diagnóstico (GB ≥140mg/dL, GB ≥126mg/dL o TTOG) se observaron mayores cifras medias de glucemia y de HbA1c en el diagnóstico en el grupo de pacientes diagnosticados por el criterio GB ≥140mg/dL que en los diagnosticados mediante los otros dos métodos (tabla 2). Las diferencias en cuanto a la reclasificación de los pacientes diagnosticados por el criterio de GB ≥126mg/dL y los diagnosticados mediante TTOG no fueron estadísticamente significativas (p= 0,236).
Características de los pacientes según el método utilizado para el diagnóstico
| GB ≥140mg/dL (n= 260) | GB ≥126mg/dL (n= 74) | TTOG (n= 43) | p | |
| Glucemia en el diagnóstico (mg/dL) | 206,8 (68,4) | 143,4 (15,4) | 135,3 (28,7) | <0,001* |
| HbA1c en el diagnóstico (%) | 8,2 (1,9) | 6,6 (0,8) | 6,4 (0,7) | <0,001* |
| Diagnóstico según HbA1c | ||||
| Normoglucémicos | 1,9% (0,2-3,6) | 8,1% (1,9-14,3) | 14,0% (3,6-24,4) | <0,01* |
| Categoría de riesgo para la diabetes | 14,2% (10,0-18,4) | 39,2% (28,1-50,3) | 48,8% (33,9-63,7) | <0,001* |
| Diabéticos | 83,8% (79,3-88,3) | 52,7% (41,3-64,1) | 37,2% (22,7-51,6) | <0,001* |
Los resultados se expresan en medias (desviación estándar) o porcentajes (intervalo de confianza del 95%). GB: glucemia basal (en ayunas); TTOG: test de tolerancia oral a la glucosa.
En cuanto al posible retraso diagnóstico, se calculó el tiempo transcurrido desde la primera glucemia diagnóstica hasta la primera HbA1c ≥6,5% en los 104 pacientes que habrían sido calificados de normoglucémicos o en la categoría de riesgo de diabetes (HbA1c <6,5). La media de tiempo transcurrido fue de 3,4 años (DE 2,3) y con una mediana de 2,7 años. Para el grupo de pacientes clasificados como normoglucémicos la media fue de 3,8 años (DE 2,5) y la mediana de 3,0 años; y para los clasificados como de riesgo para la diabetes la media fue de 3,3 años (DE 2,7) y la mediana de 2,7 años. Para este cálculo se excluyó a 6 pacientes (2 del grupo de normoglucémicos y 4 del grupo de riesgo) por no disponer de ninguna HbA1c durante el seguimiento (por traslado de centro o fallecimiento) y a 22 (5,9%) pacientes (4 del grupo de normoglucémicos y 18 del grupo de riesgo), por no haber sobrepasado en ningún momento el valor de HbA1c ≥6,5 durante un seguimiento medio de 9,7 años (DE 2,0).
DiscusiónNuestro estudio aporta datos sobre la utilidad de la HbA1c en los pacientes diagnosticados de diabetes en una cohorte de población de un área mediterránea. Los resultados muestran que la aplicación exclusiva de la HbA1c como criterio diagnóstico de DM2 retrasaría el diagnóstico de la enfermedad una media de 3,3 a 3,8 años en casi la mitad de los pacientes, especialmente en los que presentaron valores más bajos de glucemia basal en el diagnóstico. Si en cada uno de estos grupos se aplicara exclusivamente el criterio basado en la HbA1c, el 83,8% de los pacientes diagnosticados por los criterios GB ≥140mg/dL serían también diagnosticados por el criterio de HbA1c, proporción que se reduciría al 52,7% en los pacientes diagnosticados por el criterio de GB ≥126mg/dL y al 37,2% en los diagnosticados mediante TTOG. Si tenemos en cuenta que actualmente se utilizan los criterios de GB ≥126mg/dL, aplicando el criterio de HbA1c se dejarían de diagnosticar o se retrasaría el diagnóstico en un 47,3%, lo que supone casi la mitad de los nuevos casos de DM2. Además, 22 pacientes de la muestra (5,9%) no llegaron a sobrepasar el valor diagnóstico de la HbA1c tras un seguimiento medio de casi 10 años. El hecho de que probablemente se interviniera con cambios en los estilos de vida pudo modificar la historia natural de la enfermedad, lo que habría retrasado su diagnóstico al menos durante el periodo de seguimiento.
Actualmente existen datos a favor y en contra de la utilización de la HbA1c, tanto para el diagnóstico como para el cribado de la diabetes1-4. Mientras que la ADA propone su uso como criterio diagnóstico principal, la asociación de endocrinólogos estadounidense (AACE/ACE) propone su uso únicamente como criterio adicional en el diagnóstico de la DM2 y desaconseja su utilización para definir las categorías de riesgo11. En nuestro país, la SEEN recomienda también su uso adicional e insiste en la utilidad de las pruebas basadas en la glucemia plasmática, especialmente en las categorías de riesgo, pues el uso exclusivo de la HbA1c podría retrasar el diagnóstico y la intervención precoces12.
Nuestros datos concuerdan con los observados en algunos estudios realizados a escala poblacional5-7. Así, en dos análisis diferentes del estudio poblacional National Health and Nutrition Examination Survey (NHANES), realizado en Estados Unidos5, 6, y en el estudio Rancho Bernardo7 dejaría de diagnosticarse hasta un tercio de casos de diabetes, ya que tendrían valores de HbA1c <6,5% y, en cambio, las glucemias basales serían diagnósticas. Sin embargo, en otro análisis del NHANES8 sólo el 77% de los pacientes con HbA1c ≥6,5 tenían GB >126mg/dL, lo que podría ser reflejo de la hiperglucemia en los periodos posprandiales, que obviamente no serían detectados por la glucemia basal. De manera similar, en un estudio realizado en la población china9 se observó que un 40% de pacientes diagnosticados con la HbA1c se dejarían de diagnosticar con la glucemia basal. Estos resultados discordantes hacen pensar que ambas pruebas identifican a poblaciones diferentes, hecho que aún es más manifiesto cuando el método de diagnóstico utilizado es el TTOG7-9.
También existe debate sobre si la HbA1c debería ser utilizada como cribado poblacional por la ventaja de no necesitar del ayuno para su determinación. En algunos estudios de cribado poblacional se han encontrado pacientes con glucemias basales alteradas o incluso normales con HbA1c elevadas. La utilización de ambos métodos aumentaría la sensibilidad del cribado, por lo que algunos autores y la SEEN proponen realizar primero la determinación de HbA1c y, si ésta está entre el 5,7 y 6,4%, realizar la glucemia basal para detectar los falsos negativos de la prueba5, 12.
En resumen, la HbA1c y las pruebas basadas en la glucemia plasmática (en ayunas y TTOG) tienen una baja concordancia y, por tanto, no identificarían a los mismos pacientes. En general, el uso de la HbA1c en vez del TTOG o la GB haría perder un tercio de diabéticos y todos los pacientes con riesgo de diabetes. Por tanto, se retrasaría el diagnóstico y se perdería la oportunidad de intervenir precozmente7. Sin embargo, la HbA1c sería de gran utilidad en casos con valores de glucemia en rango de categoría de riesgo, en los que un valor de HbA1c ≥6,5% permitiría identificar los falsos negativos de la glucemia basal.
Las principales limitaciones de nuestro estudio tienen que ver con su diseño retrospectivo. En primera lugar, incluye únicamente a pacientes con casos recién diagnosticados de diabetes y por tanto sus resultados no pueden ser comparados con los estudios poblacionales previamente comentados. Por tratarse exclusivamente de pacientes diabéticos, tampoco permite conocer si la aplicación de la HbA1c podría adelantar el diagnóstico con respecto a la glucemia basal en aquellos pacientes en los que los valores en ayunas fueran normales o dentro de la categoría de riesgo y en cambio pudieran tener una HbA1c elevada. También debemos tener en cuenta las características sociodemográficas de la población del estudio: únicamente diabéticos, de una zona urbana, socioeconómicamente deprimida y con una elevada prevalencia de obesidad e hipertensión, lo que dificulta la generalización de los resultados a otras poblaciones. Finalmente, la HbA1c no estuvo disponible en nuestro centro hasta mediados de 1992 y por tanto se ha tenido que excluir a numerosos pacientes, lo que puede haber reducido la potencia y precisión de nuestro estudio. Así, por ejemplo, de los 87 casos diagnosticados por TTOG en nuestra cohorte sólo ha sido posible incluir a 43 en el análisis por carecer de valores de HbA1c en el momento del diagnóstico.
El TTOG se considera la prueba de referencia para el diagnóstico de la diabetes en los estudios epidemiológicos. Sin embargo, ha caído en desuso en las consultas de atención primaria, especialmente desde la publicación de los criterios diagnósticos de la ADA de 1997, en que se desaconsejaba expresamente su uso como método diagnóstico en la práctica diaria. A pesar de todo, tanto la IDF como la EASD y la OMS siguen recomendando su utilización.
ConclusionesLa aplicación exclusiva de la HbA1c como criterio diagnóstico de DM2 en nuestra población hubiera retrasado el diagnóstico de la enfermedad una media de 3,3 a 3,8 años en casi la mitad de los pacientes, especialmente en los que presentaron valores más bajos de glucemia basal en el diagnóstico. Nuestros resultados sugieren que debería mantenerse como criterio principal la glucemia plasmática, mientras que la HbA1c debería considerarse un criterio adicional, tal como proponen las asociaciones de endocrinos estadounidense (AACE/ACE) y española (SEEN). Se necesitan más estudios en nuestro medio, y especialmente de tipo poblacional, para confirmar nuestros resultados.
A todos los profesionales, médicos y enfermeras del Centro de Atención Primaria La Mina, sin cuyo trabajo diario hubiera sido imposible realizar este estudio.
Declaración de potenciales conflictos de intereses
Los autores declaran que no existen conflictos de intereses en relación con el contenido del presente artículo.