La diabetes mellitus tipo 2 (DM2) en la edad pediátrica se define por la triada: obesidad, resistencia y déficit insulínico y ausencia de autoinmunidad pancreática. Factores de riesgo son la etnicidad, la historia familiar, la obesidad, el sedentarismo, el alto o bajo peso al nacer y la diabetes gestacional. El llamativo incremento de su incidencia en las últimas décadas en algunos países coincide con el incremento de la obesidad. En España sigue siendo muy infrecuente.
La morbimortalidad está relacionada con el desarrollo de complicaciones agudas y crónicas (más frecuentes y precoces) y comorbilidades —hipertensión, hipercolesterolemia— con serias implicaciones para la salud pública.
El tratamiento incluye la intervención en el estilo de vida (nutrición y ejercicio) y la terapia farmacológica; solo la metformina y la insulina han sido aprobadas para su utilización en la edad pediátrica.
Hay que identificar a los niños y adolescentes con alto riesgo de DM2 mediante la determinación de la glucemia en ayunas o, mejor, con la sobrecarga oral de glucosa.
Type 2 diabetes mellitus (T2DM) in the pediatric age is defined as the impaired balance between insulin sensitivity and insulin secretion, obesity and the absence of pancreatic antibodies. The worldwide epidemic of childhood obesity has been accompanied by an increase of T2DM, but not in Spain. Significant risk factors for T2DM include ethnicity, family history, obesity, low (or high) birth weight and gestational DM.
Its outcome includes the early development of acute and chronic diabetic complications and secondary comorbidities as hypertension and hyperlipidaemia.
Treatment goals include lifestyle changes (nutrition and exercise) to achieve glycemic control. Metformin and insulin are the only agents approved for pediatric T2DM.
Children at substantial risk for T2DM should be considered for screening by fasting plasma glucose or oral glucose tolerance test.
La diabetes mellitus tipo 2 (DM2) de la infancia y la adolescencia, definida por criterios diagnósticos similares a los utilizados en población adulta, resulta de la combinación de resistencia a la insulina junto con inadecuada secreción de la misma. Su etiología es heterogénea, y los factores ambientales, sociales y de comportamiento son los que desenmascaran la susceptibilidad genética1. No obstante, el llamativo incremento de su incidencia en algunos países ha enfatizado la importancia de los factores ambientales y la obesidad en su patogénesis.
En la DM2 existe un proceso patogénico progresivo que va desde el hiperinsulinismo sin alteración hidrocarbonada hasta la diabetes, pasando por la alteración de la glucemia en ayunas y la alteración de la tolerancia a la glucosa. No hay consenso sobre cuál es el problema primario de la DM2 en el adulto (resistencia a la insulina vs disminución de la secreción de la misma) y, por lo tanto, tampoco en la edad pediátrica. En este sentido, Gungor y Arslanian2 analizan la progresión a DM2 en una adolescente a lo largo de 6años y evidencian que la función de la célulaβ declina un 15% por año sin cambios sustanciales en la sensibilidad a la insulina. Por otra parte, observaciones en la evolución de la DM2 en la infancia apuntan a que lo primario sería la alteración de la acción de la insulina, que progresa más tarde a un fallo en la secreción de la misma.
Entre los factores de riesgo implicados en el desarrollo de la DM2 en la infancia se incluyen la etnicidad, la historia familiar de DM2, la obesidad, la inactividad física, la presencia de retraso de crecimiento intrauterino o peso alto para la edad gestacional, el rápido incremento de peso en el periodo neonatal, la presencia de diabetes gestacional u obesidad materna, el género femenino y las condiciones que predisponen a la resistencia a la insulina tales como la pubertad (edad en la que comienza a expresarse, en general, la DM2 en la edad pediátrica) y el síndrome del ovario poliquístico. La resistencia fisiológica a la insulina presente en la pubertad, así como la asociada a obesidad, parece jugar un importante papel en la expresividad de la DM2. El retraso del crecimiento intrauterino contribuye a un desarrollo precoz de la resistencia a la insulina junto con una reducción de la capacidad secretoria de la célulaβ3. También se ha evidenciado un efecto deletéreo de la diabetes y de la obesidad materna sobre el riesgo de obesidad y DM2 en la vida adulta, aun en ausencia de retraso de crecimiento intrauterino4. Recientemente Bush et al.5 han demostrado que niveles elevados de glucosa durante la gestación se asocian con una disminución de la sensibilidad a la insulina y una alteración en la función de la célulaβ en el niño, independientemente de la adiposidad. Además, en el caso de desarrollar posteriormente DM2 lo hacen unos 2años antes que los pacientes con madres con diabetes diagnosticadas después del embarazo.
En cuanto al pronóstico, no hay estudios poblacionales de seguimiento para determinar la evolución a largo plazo de la DM2 en niños y adolescentes, pero se sabe que la morbimortalidad está relacionada con el desarrollo de complicaciones agudas y crónicas.
Por otra parte, los trabajos sobre las pautas de tratamiento de la DM2 en la edad pediátrica son todavía muy limitados, aunque la intervención en determinados hábitos de vida, fundamentalmente nutricionales y de ejercicio, constituyen uno de los pilares básicos. Su manejo requiere un equipo multidisciplinario que incluya pediatra diabetólogo, educadora pediátrica, nutricionista y psicólogo6, así como la implicación de toda la familia. Dentro de la terapia farmacológica se incluyen los antidiabéticos orales (ADO), y la metformina es el único fármaco aprobado por la Food and Drug Administration (FDA) y la Agencia Europea del Medicamento (EMA) para su utilización en la edad pediátrica, junto con la insulina en casos necesarios.
Los objetivos de esta revisión incluyen: advertir a los pediatras sobre la importancia y la prevalencia de la enfermedad en nuestro medio, alertar sobre los factores de riesgo y sus comorbilidades, y exponer las posibilidades terapéuticas actuales.
PrevalenciaLa DM2 no fue reconocida en la edad pediátrica hasta principio de los años setenta, y hasta las 2 últimas décadas su diagnóstico era muy poco frecuente en este grupo de edad. La verdadera incidencia de DM2 en la infancia permanece desconocida debido a la ausencia de un cribado rutinario. No obstante, existen numerosos datos que confirman que la incidencia de DM2 en niños y adolescentes se ha incrementado significativamente en la última década, no solo en Norteamérica sino también en diversos países de Europa, Asia, África, Australia y América del Sur7,8, coincidiendo con un incremento paralelo de la obesidad9,10. Datos recientes sugieren que la prevalencia de obesidad se ha estabilizado en los últimos años, sobre todo, en clases sociales acomodadas11.
Aunque la diabetes mellitus tipo 1 (DM1) sigue siendo la más frecuente en la edad pediátrica, la DM2 ha llegado a superarla en algunos países como Japón (3 por 100.000 jóvenes) y Taiwán (6,5 por 100.000)12. Globalmente, ha habido un incremento importante de la incidencia de DM2 en la última década13. En Estados Unidos la DM2 representa el 8-45% de los pacientes diagnosticados de diabetes en la edad pediátrica14, y su incidencia es mayor en ciertas etnias. El estudio norteamericano SEARCH15 (poblacional, multicéntrico y observacional) de recogida de los casos de diabetes en individuos hasta los 20años encuentra una incidencia global de DM2 de 24,3 por 100.000 personas/año, con mayor incidencia en los indios americanos de 15 a 19años (49 casos por 100.000 personas/año). Le siguen en incidencia los sujetos provenientes de los países asiáticos e islas del Pacífico y los afroamericanos de 15 a 19años, con 22,7 y 19,4 casos por 100.000 personas/año, respectivamente. Finalmente, presentan una menor incidencia los hispanos, seguidos de los blancos no hispanos. En Europa, la incidencia de DM2 sigue siendo baja, del orden del 0,5 al 1%16, encontrándose hasta un 2,4% en población adolescente con obesidad grave17.
En España no existen apenas datos publicados sobre la prevalencia de DM2 en la edad pediátrica. En nuestra experiencia supone el 1-2% de los pacientes con diabetes controlados en nuestras Unidades de Diabetes18. Esta incidencia es baja, a pesar de una alta incidencia de sobrepeso/obesidad en España, que en la edad pediátrica llega a alcanzar hasta el 44%19,20, por lo que no se puede apoyar claramente la existencia de una epidemia de DM2 en la edad pediátrica, por lo menos en todos los países21. Así mismo, y también asociado al incremento de la obesidad, se ha descrito un aumento en la prevalencia de 2 condiciones metabólicas consideradas como prediabéticas: la alteración de la glucemia en ayunas y la alteración de la tolerancia a la glucosa22-24. Datos recientes obtenidos de un estudio trasversal realizado en una población española de 133niños y adolescentes con diagnóstico de obesidad severa (definida como IMC>percentil97) reflejan una incidencia de diabetes del 0,75% y de prediabetes del 10,5%24. Estos datos son ligeramente inferiores a los obtenidos en población americana y se asemejan a los referidos en series europeas.
No obstante, para comprender la verdadera prevalencia de DM2 en adolescentes se precisa una definición rigurosa de la misma, por lo que se ha consensuado definirla por la triada de diabetes acompañada de obesidad, evidencia de resistencia a la insulina con déficit relativo de la misma, y ausencia de autoinmunidad pancreática1.
A pesar de que los autoanticuerpos pancreáticos son típicos de la DM1, hasta el 4-7% de los niños recién diagnosticados de DM1 no presentan dichos anticuerpos25, lo que hace difícil distinguirlos de los que padecen DM2. En la actualidad, hasta la cuarta parte de los pacientes pediátricos con DM1 y autoinmunidad pancreática positiva tienen sobrepeso/obesidad al inicio de la enfermedad. Este grupo de pacientes tienen una evolución semejante a los pacientes con DM1 sin sobrepeso, aunque la presencia de obesidad aumenta el riesgo de comorbilidades.
También hay que valorar en el diagnóstico diferencial la diabetes monogénica, sobre todo en MODY2, ante la existencia de diabetes de herencia autosómica dominante. En este caso la presencia de obesidad no suele estar presente, la hiperglucemia es moderada, está presente desde el nacimiento y existe insulinemia normal ligeramente disminuida, sin evidencia de insulinorresistencia.
PronósticoHasta el momento actual no hay estudios poblacionales de seguimiento que nos permitan determinar el pronóstico a largo plazo de la DM2 en niños y adolescentes, aunque sabemos que la morbimortalidad asociada a DM2 está relacionada directamente con la presencia de complicaciones tanto agudas como crónicas. En este sentido, los ratios de morbimortalidad estandarizada en DM2 son probablemente más altos que en DM1, dado que la mayor causa de muerte en la DM1 es la enfermedad renal terminal, y esta ha disminuido en la DM1 y no en la DM2.
Complicaciones agudasLa cetoacidosis diabética (CAD) y el estado hiperglucémico hiperosmolar (EHH) pueden ser la forma de presentación de la DM2, o se puede desarrollar posteriormente como complicación aguda relacionada con un mal control metabólico. Hasta el 25% de los adolescentes con DM2 se diagnostican en CAD26. No hay publicaciones sobre la morbimortalidad asociada a la CAD en adolescentes con DM2. El EHH, considerado previamente como una complicación propia de los adultos con DM2, ha cobrado interés en los últimos años tras describirse varios casos en la edad pediátrica27 y encontrándose hasta en el 4% de los pacientes que comienzan con DM2, pudiendo condicionar el desarrollo de edema cerebral y muerte hasta en el 40%28.
Complicaciones debidas a la resistencia insulínicaComo en los adultos, los jóvenes con DM2 tienen una prevalencia más alta de comorbilidades tales como hipertensión arterial (HTA), dislipidemia, enfermedad hepática grasa no alcohólica (HGNA) y síndrome metabólico, que pueden estar presentes incluso antes del diagnóstico de la diabetes26. Su control periódico constituye una parte esencial del manejo de los pacientes con DM2.
La HTA primaria o esencial, considerada hasta hace unos años como infrecuente en la edad pediátrica, está aumentando de forma paralela al aumento del sobrepeso/obesidad, llegando a ser la causa más común de HTA en adolescentes con sobrepeso. Se considera presión arterial (PA) normal <p90, pre-hipertensión (PAs o PAd p90-p95), estadio1 de HTA (PAs o PAd ≥p95) y estadio2 de HTA (PAs o PAd ≥p95+5mmHg) según datos normalizados para edad, sexo y talla29.
La HTA es 8 veces más prevalente en el momento del diagnóstico en adolescentes con DM2 (10-32%), comparados con aquellos con DM126. También se ha referido un incremento de la PA sistólica y diastólica con disminución del declinar de la PA nocturna y un incremento de la velocidad del pulso aórtico. Dado que la HTA aumenta el riesgo de complicaciones vasculares, la PA debe medirse de forma rutinaria en todos los pacientes con sobrepeso, independientemente de la existencia de DM2.
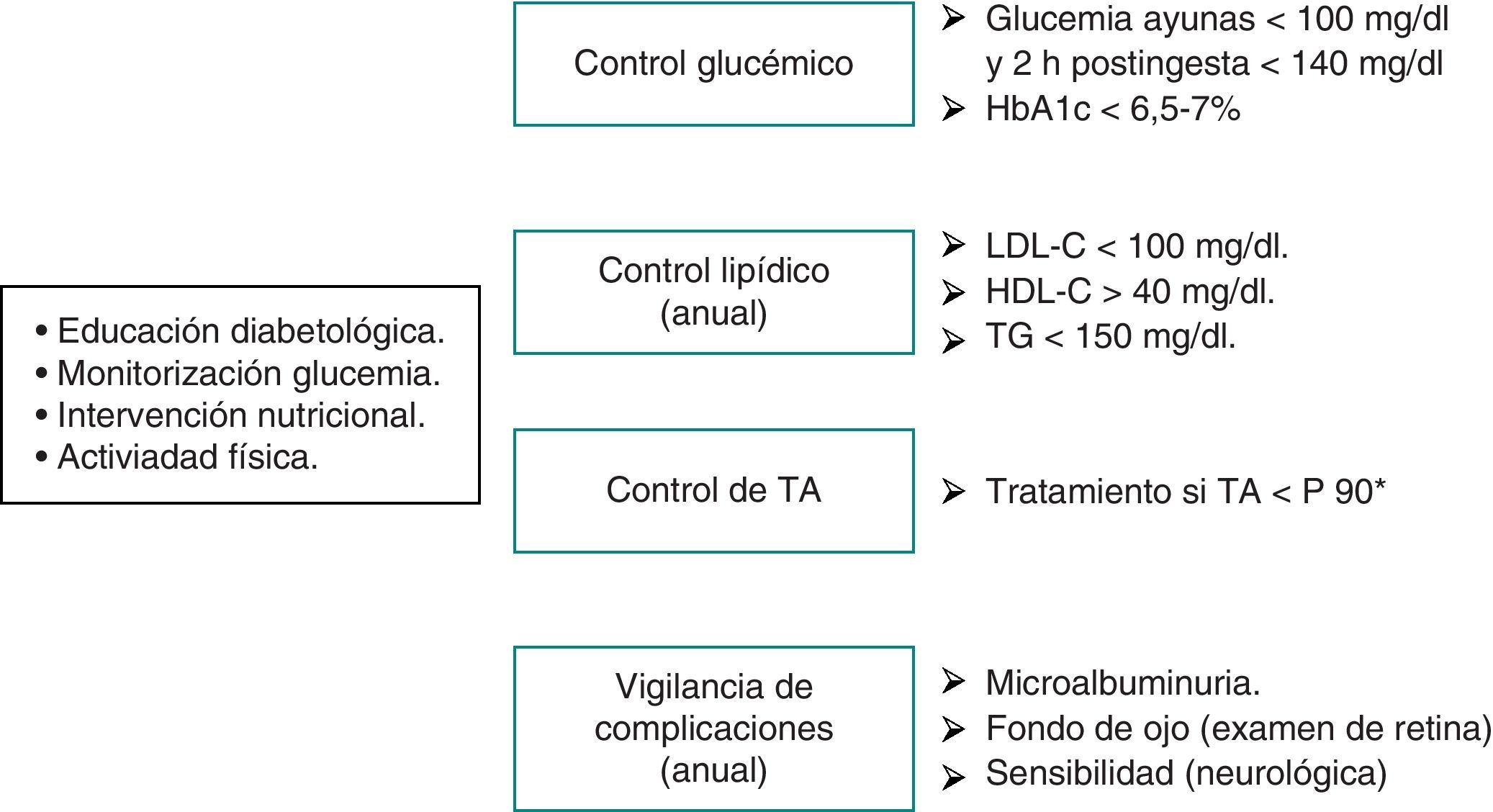
La dislipidemia es también frecuente en adolescentes con DM2, y algunos autores han encontrado que del 18 al 46% de los adolescentes con DM2 tienen niveles elevados de cLDL y del 29 al 61%, hipertrigliceridemia26,30. Existen diferentes recomendaciones y guías clínicas para el manejo de la dislipidemia en niños y adolescentes31,32. Según la American Diabetes Association (ADA), en el momento del diagnóstico y tras el control glucémico se debe realizar un perfil lipídico incluyendo cLDL, cHDL y triglicéridos (TG). Los objetivos recomendados son: cLDL<100mg/dl (2,6mmol/l), cHDL>35mg/dl (0,9mmol/l), colesterol total <200mg/dl (5,2mmol/l) y TG<150mg/dl (1,7mmol/l)6.
En el grupo con DM2 del estudio SEARCH15 se encuentran: niveles de colesterol total >200mg/dl en el 33%, cLDL>130mg/dl en el 24%, TG>150mg/dl en el 29% y cHDL<40mg/dl en el 44%, en contraste con los porcentajes en DM1, que fueron del 19, del 15, del 10 y del 12%, respectivamente. Lo más llamativo fue que en esta cohorte solo el 1% recibían terapia farmacológica para la dislipidemia.
La obesidad y la DM2 se asocian también con un amplio espectro de alteraciones hepáticas conocidas como enfermedad hepática grasa no alcohólica (HGNA), siendo esta la causa más frecuente de alteración hepática en la infancia. El concepto de HGNA incluye alteraciones como la esteatosis hepática (incremento de la grasa hepática sin datos de inflamación) y la esteatohepatitis no alcohólica (incremento de la grasa hepática con inflamación). La esteatohepatitis puede conducir en último caso a fibrosis, cirrosis y fallo hepático. La alanina aminotransferasa está aumentada a más del doble de las cifras normales hasta en el 48% de los adolescentes con DM226.
El desarrollo de estas complicaciones puede estar relacionado con un pobre seguimiento clínico, ya que hasta el 60% de los adolescentes con DM2 pierden el seguimiento regular y se ha evidenciado que los que abandonan tienen un mayor IMC, una PA más elevada y un mayor número de anomalías lipídicas que los adolescentes que reciben un seguimiento clínico regular33.
Complicaciones crónicasDado que el desarrollo de las complicaciones micro y macrovasculares en adultos con DM2 se relacionan con la duración de la enfermedad y el control de la misma34, el incremento en el número de niños y adolescentes diagnosticados de DM2 comienza a ser un importante problema de salud pública en algunos países.
Las complicaciones microvasculares incluyen la retinopatía, la nefropatía y la neuropatía.
La nefropatía relacionada con la DM es una alteración progresiva del lecho microvascular renal, considerándose la microalbuminuria (excreción de albúmina urinaria entre 30 y 300mg/día o 20-200μg/min) como el estadio más precoz de dicha alteración. La albuminuria es un factor de riesgo para el fallo renal en pacientes pediátricos con DM2. El estudio SEARCH35 encuentra que los americanos jóvenes con DM2 tienen una prevalencia más elevada de la ratio albúmina-creatinina (ACR) que los jóvenes con DM1. Este estudio también encuentra que la PA, la hiperglucemia y los niveles más altos de triglicéridos se asocian con elevación de la ACR. En los indios pima la microalbuminuria está ya presente en el 22% de los adolescentes con DM2 en el momento del inicio y llega hasta el 58% durante los siguientes 10años tras el diagnóstico26. Esta incidencia es mucho mayor que en la DM1. Los jóvenes con DM2 tienen un riesgo 4 veces mayor de fallo renal comparado con los pacientes pediátricos con DM136. En un estudio comparativo en población joven japonesa con DM1 y DM237 la incidencia acumulativa de nefropatía entre pacientes con DM2 fue más alta que en los que tenían DM1. Además, la nefropatía aparecía también de manera más precoz en la DM2.
Retinopatía diabéticaLa prevalencia descrita de retinopatía es menor en la DM2 que en la DM1, quizás en relación con un seguimiento menos prolongado. Curiosamente, en los indios pima de Arizona el riesgo de retinopatía es más bajo en los pacientes con comienzo de la DM2 en la edad pediátrica que en aquellos con comienzo en la edad adulta.
Neuropatía diabéticaLa prevalencia y riesgo de progresión de la neuropatía diabética en los adolescentes con DM2 no ha sido estudiada de forma sistemática. Datos limitados sugieren que la frecuencia de neuropatía periférica y autonómica no difiere entre adolescentes con DM1 y DM2; sin embargo, los adolescentes con DM2 parecen desarrollar neuropatía con una evolución más rápida38,39.
La ausencia de estudios adecuados en la población infantil hace que las indicaciones del cribado y del tratamiento de la nefropatía, la retinopatía y la neuropatía diabética sean las mismas que en la DM1 y en adultos con DM2.
La enfermedad cardiovascular aterosclerótica es una complicación macrovascular y es la causa fundamental de la alta morbimortalidad en la población adulta con DM2. Diversos estudios observacionales han demostrado que el mal control glucémico incrementa el riesgo cardiovascular.
La información sobre las complicaciones cardiovasculares en adolescentes con DM2 es limitada, aunque se ha descrito un incremento del grosor de la pared del ventrículo izquierdo así como el aumento de la rigidez arterial, datos que indican un envejecimiento prematuro del sistema cardiovascular26.
TratamientoLa DM2 es una enfermedad progresiva, y aunque ha aumentado el interés dado el incremento en la edad pediátrica, los estudios sobre las pautas de tratamiento en este rango de edad todavía son limitados. La mayor parte los protocolos terapéuticos derivan de la experiencia en los adultos, en los que menos del 10% obtienen un control continuado de la diabetes sin medicación.
El manejo y el tratamiento óptimos de los niños y adolescentes con DM2 requieren un equipo multidisciplinario que incluya pediatra diabetólogo, educadora pediátrica, nutricionista y psicólogo40. La implicación de toda la familia es también un aspecto clave en el manejo de este grupo de pacientes si se quieren alcanzar los objetivos terapéuticos, que incluyen: revertir las alteraciones metabólicas, conseguir y mantener unas cifras de glucemia próximas a la normalidad, mejorar la secreción y la sensibilidad a la insulina, promover hábitos de vida saludables (alimentación y ejercicio), mantener un peso corporal adecuado, realizar un cribado periódico y tratamiento, si procede, de las comorbilidades, y prevenir y tratar las complicaciones, tanto agudas como crónicas41 (fig. 1).
Los pacientes con DM2 y sus familiares deben recibir una adecuada educación diabetológica para participar de manera activa en su control. La educación debe incluir la automonitorización de la glucosa junto con ajustes en el ejercicio y en el plan de comidas, así como en el manejo de la medicación.
La monitorización de la glucemia capilar, independientemente de que se esté o no bajo terapia con insulina, es imprescindible. Dicho control deberá ser más frecuente en los periodos de ajuste de la terapia, cuando exista sintomatología de descompensación o durante los procesos intercurrentes. El control rutinario de la glucemia capilar deberá incluir tanto mediciones preprandiales como posprandiales y nocturnas. De forma similar a las recomendaciones para los pacientes con DM1, se aconseja realizar controles clínicos cada 3meses, incluyendo la determinación de HbA1c y la vigilancia de posibles complicaciones. La ADA recomienda como objetivo terapéutico mantener unas cifras de HbA1c≤7%6.
Terapia no farmacológica. Modificación de los hábitos de vidaLa intervención en determinados hábitos de vida en el adulto, fundamentalmente nutricionales y de ejercicio, ha demostrado ser eficaz en la prevención de la progresión de la fase prediabética a la diabetes42. Aunque estudios similares en pacientes pediátricos son muy escasos40,43, la mayoría de los expertos recomiendan cambios en el estilo de vida en todos los niños que tienen factores de riesgo para DM2, situaciones prediabéticas o que hayan sido diagnosticados de DM2. Estos cambios incluirán pautas de alimentación adecuadas a cada edad e incrementar la realización de ejercicio. Sin embargo, se acepta que esto es eficaz en menos del 10% de los adolescentes, y que la mayoría de los pacientes terminan requiriendo tratamiento farmacológico.
Para la terapia nutricional, es esencial que un dietista con experiencia pediátrica planifique un plan de comidas adaptado a la actividad física. Se debe enfatizar la necesidad de una dieta sana para toda la familia, teniendo en cuenta su poder adquisitivo, el estilo de vida y las preferencias culturales.
La dieta debe contemplar una reducción calórica, manteniendo una proporción adecuada de todos los nutrientes y limitando los alimentos con alto índice glucémico. Las tomas deben ser pequeñas y frecuentes para evitar oscilaciones amplias de la glucemia. En la edad pediátrica se acepta como objetivo inicial el mantenimiento del peso, con el fin de evitar la alteración en el crecimiento lineal. Una vez conseguido dicho objetivo, se puede indicar una intervención dietética más estricta para lograr una disminución progresiva del peso, hasta llegar a un IMC inferior al percentil 85, según datos normalizados para edad, sexo y población. La pérdida de peso recomendada en niños no debe ser superior a 0,5 a 1kg mensual. En los adolescentes pospuberales se puede recomendar una pérdida de peso de 0,5 a 1kg semanal, de forma similar a lo aconsejado en adultos.
La actividad física, independientemente de su impacto sobre el peso corporal, mejora la sensibilidad a la insulina, por lo que debe ser especialmente recomendada en pacientes con DM2. Hay que modificar el estilo de vida en aquellas personas con vida sedentaria, siendo un factor esencial para la pérdida de peso y el control de la DM2 en la infancia. Se precisan consejeros de ejercicio pediátricos que deben trabajar con el niño y la familia para desarrollar programas apropiados. De forma general se recomienda ejercicio aeróbico de intensidad moderada diario, o por lo menos 3días por semana de manera no consecutiva.
Terapia farmacológicaSe deberá considerar la terapia farmacológica en aquellos pacientes en los que tras 3-6meses de medidas no farmacológicas no se consiga un control adecuado o, desde el inicio, en pacientes sintomáticos, sobre todo cuando exista cetosis o CAD. Entre las medicaciones para el tratamiento de la DM2 en la edad pediátrica tenemos antidiabéticos orales e insulina. La conocida pérdida de eficacia de los agentes orales en los adultos a lo largo del tiempo es un aspecto preocupante, ya que los jóvenes con DM2 van a tener una evolución más larga de la diabetes.
Entre los estudios aleatorizados controlados con hipoglucemiantes orales en adolescentes destaca el estudio de Jones et al.44 (multicéntrico, aleatorizado) realizado en 82adolescentes durante 16semanas con placebo vs metformina. La metformina demostró ser segura y eficaz, mejorando la glucemia en ayunas y la HbA1c. Sin embargo, el 55% en el grupo de metformina y el 93% en el grupo de placebo se salieron del estudio por la necesidad de utilizar una medicación de rescate. Basándose en estos datos se aprobó la utilización de metformina en la DM2 en la edad pediátrica, y continúa siendo la única medicación aprobada para esta población, tanto por la FDA como por la EMA. Posteriormente se realizó otro ensayo en 285 adolescentes comparando glimepirida vs metformina45. El 80% de ellos completaron 24 semanas de tratamiento, con una disminución equivalente de la HbA1c con las 2 medicaciones; sin embargo, la ganancia de peso y los episodios de hipoglucemia leve fueron significativamente superiores en el grupo con glimepirida.
El estudio TODAY43 (Treatment Options for type 2 Diabetes in Adolescents and Youth), aleatorizado y multicéntrico, se realizó en 15 centros con el objetivo principal de comparar la eficacia y la seguridad a largo plazo sobre el control glucémico de 3 opciones terapéuticas: metformina sola, metformina más rosiglitazona y metformina más intervención intensiva sobre el estilo de vida. Se aleatorizaron 699 pacientes con DM2 definida con criterios estrictos. Los resultados definitivos demuestran que la metformina más rosiglitazona es superior a la metformina sola, la metformina más la intervención en el estilo de vida es intermedia pero no significativamente superior a la metformina sola; se objetivaron efectos adversos serios en el 19,2% de los participantes. Los autores concluyen que la metformina se asocia con un control glucémico duradero en la mitad de los niños y adolescentes con DM2.
El estudio MOCA46, prospectivo, aleatorizado, doble ciego, placebo vs metformina (dosis de 1.500mg/día en 2 tomas) se realizó en niños y adolescentes obesos de 6 centros pediátricos del Reino Unido durante 6meses. Se valoró la reducción del IMC y los factores de riesgo metabólico. Se incluyeron 151 niños y adolescentes obesos con hiperinsulinemia y/o alteración de la glucosa en ayunas o alteración de la tolerancia a la glucosa. Encontraron que el tratamiento con metformina se asoció a una significativa reducción de peso, mejorando la glucosa en ayunas y la elevación de transaminasas, y dichos efectos beneficiosos se mantuvieron durante los 6 meses.
Todos estos estudios han demostrado que la metformina, para el tratamiento de la DM2 en población pediátrica, es eficaz y segura y está recomendada como medicación de primera línea47. Además del control glucémico, tiene el beneficio adicional de producir una modesta pérdida de peso o, al menos, estabilizarlo. Dentro de los efectos secundarios se incluyen: problemas digestivos como dolor abdominal (hasta en el 25%), náuseas y vómitos (17%), diarrea y cefalea. En diversos estudios no se ha observado acidosis láctica con el uso de metformina en los adolescentes46,48, efecto que sin embargo ha sido referido en adultos.
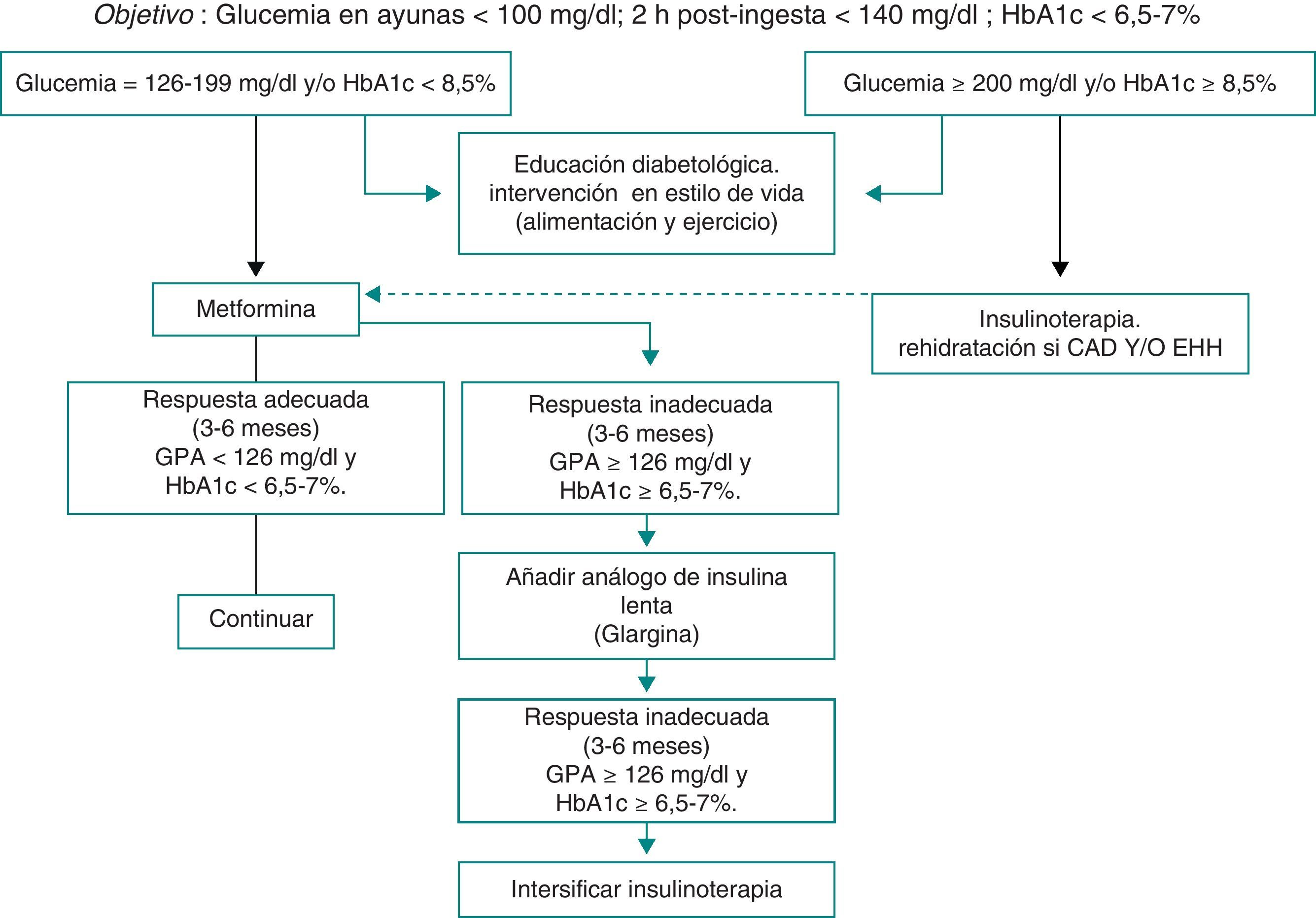
Los niños y adolescentes que presentan una hiperglucemia moderada (glucemia en ayunas entre 126 y 199mg/dl y una HbA1c<8,5%) pueden tratarse inicialmente con metformina asociada a medidas no farmacológicas. La pauta habitual consiste en administrar inicialmente dosis bajas (500mg 2 veces al día, a mitad de la ingesta) que se van incrementando progresivamente según la tolerancia y los efectos obtenidos hasta un máximo de 2.000mg/día, para alcanzar los objetivos glucémicos. Los pacientes que reciban tratamiento con metformina deberán tomar un complejo vitamínico, ya que este fármaco puede disminuir la absorción de vitamina B12 y/o ácido fólico. La metfomina no debe administrarse cuando exista cetosis, insuficiencia renal, alteraciones hepáticas, insuficiencia cardiaca o cuando se recibe contraste yodado (fig. 2).
La terapia con insulina está indicada, de entrada, en los pacientes con hiperglucemia ≥200mg/dl, HbA1c>8,5% o manifestaciones de marcada deficiencia insulínica (cetoacidosis o cetosis). Tras una rehidratación adecuada y una vez recuperados de la cetosis, se puede disminuir progresivamente las dosis de insulina e iniciar el tratamiento con metformina, siempre que se alcancen los objetivos glucémicos. No hay ensayos publicados sobre la seguridad y la eficacia a largo plazo del tratamiento con insulina en adolescentes con DM249.
Estudios en adultos han demostrado que la introducción precoz del tratamiento insulínico puede revertir algunas de las disfunciones celulares, facilitando el control a largo plazo. Esto mismo ha sido evidenciado en un estudio realizado en adolescentes con DM2 de reciente diagnóstico.
Manejo de las complicacionesAgudasLas complicaciones agudas de la DM2 incluyen la CAD y el coma hiperosmolar, los cuales puedes ser observados simultáneamente en el mismo paciente. Dichos pacientes deben ser manejados por un equipo experto mediante rehidratación adecuada, como mínimo en 48h, insulinoterapia intravenosa, corrección de los desequilibrios hidroelectrolíticos y monitorización continua del estado mental y neurológico, junto con el mantenimiento de la vía aérea.
ComorbilidadesHipertensiónEl primer escalón de actuación ante la HTA es la terapia no farmacológica (dieta saludable baja en sal, ejercicio diario y pérdida de peso). En caso de no existir respuesta adecuada a las medidas previas se considerará el tratamiento farmacológico, siempre que exista un estadio2 de HTA.
La primera opción terapéutica son los inhibidores de la enzima convertidora de la angiotensina (IECA) o los bloqueantes de la angiotensinaII (BsAT-II), basándose en su efecto beneficioso sobre el desarrollo de daño renal29. En caso de no ser bien tolerados o estar contraindicados, se considerarán otras opciones terapéuticas, como los diuréticos tiazídicos, los inhibidores del canal del calcio y/o betabloqueantes.
DislipidemiaEl objetivo del tratamiento de la hipercolesterolemia, siguiendo los criterios más exigentes recomendados por la ADA6, es mantener unos niveles séricos de cLDL por debajo de 100mg/dl. Los pacientes con niveles de cLDL entre 100 y 130mg/dl se deberán manejar con mediadas no farmacológicas. Los cambios en las pautas de alimentación, así como el incremento de la actividad física, siguen siendo el primer escalón de actuación.
Los inhibidores de la HMG-CoA reductasa son los fármacos de primera línea más ampliamente utilizadas en la edad pediátrica31. Es importante tener presente su potencial teratogénico en las adolescentes con riesgo de posible embarazo.
La terapia farmacológica deberá considerarse en todo niño mayor de 10años cuando, tras 6meses de cambios en los hábitos de vida, el perfil lipídico permanece con los siguientes valores: cLDL>160mg/dl (4,14mmol/l) o cLDL=130-159mg/dl (3,36-4,14mmol/l), siempre que existan otros factores de riesgo cardiovascular asociados.
En cuanto al control de las cifras de TG, la ADA recomienda que los pacientes con cifras superiores a 150mg/dl (1,69mmol/l) deberán ser manejados mediante optimización del control glucémico, junto con la pérdida de peso. En casos excepcionales, con cifras de TG superiores a 1.000mg/dl (11,3mmol/l), se sugiere la utilización de fibratos por el riesgo de pancreatitis.
Alteraciones hepáticasActualmente, el manejo más ampliamente aceptado de las alteraciones hepáticas asociadas a la obesidad y a la DM2 se basa en la pérdida gradual y progresiva de peso, la mejoría de la resistencia a la insulina así como el mantenimiento de un adecuado control glucémico. El consumo de alcohol está contraindicado. Es importante destacar que una pérdida de peso demasiado brusca puede predisponer a la fibrosis hepática.
Debido a que los estudios de tratamiento con metformina en pacientes pediátricos con HGNA son escasos, no existe un consenso sobre su utilización en esta patología.
Prevención de la diabetes mellitus tipo 2 en la infanciaSe basa en la identificación de los niños y adolescentes de alto riesgo mediante la determinación de la glucemia en ayunas o, mejor, la sobrecarga oral de glucosa para una intervención precoz (evitar el sedentarismo y aportar una alimentación sana corrigiendo la obesidad). La utilización de la HbA1c para el cribado de DM2 en la edad pediátrica ha sido indicada por algunos autores50.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.