Editado por: Dra. Carmen Fernandez Alonso, Medicina Familiar y Comunitaria y Medicina Interna, Emérita del Servicio de Salud de Castilla y León, Valladolid, España
Última actualización: Noviembre 2024
Más datosLos y las profesionales que trabajan con mujeres víctimas de violencia de género se enfrentan con situaciones emocionales difíciles, y es importante ser consciente de las emociones y sentimientos que generan las actitudes y comportamiento de las mujeres y sus agresores, porque pueden convertirse en barreras para la comunicación y afectar seriamente a la relación profesional con las víctimas. Además, pueden producir situaciones de estrés mantenido que pueden llegar al agotamiento emocional y afectar a su salud, a su vida y a su desempeño laboral. Describimos las consecuencias, los factores de riesgo y las señales de alarma, así como los factores de protección o resiliencia, que es importante conocer, y, finalmente, enumeramos los retos actuales y algunas recomendaciones para los y las profesionales y la administración a fin de ayudar a prevenir estos efectos y mejorar el desempeño profesional sin riesgos para la salud.
Professionals who work with women victims of gender violence face difficult emotional situations, and it is important to be aware of the emotions and feelings that the attitudes and behaviour of victims and aggressors generate in them. These emotions can become barriers to communication and seriously affect the professional's relationship with victims. Furthermore, they can generate situations of sustained stress, lead to emotional exhaustion, and affect their health, life, and work performance. We describe the consequences, risk factors and warning signs, as well as protective or resilience factors, that are important to know, and we list the current challenges and some recommendations for professionals and management in order to help prevent such effects and improve professional performance without health risks.
El contacto profesional con personas que han vivido situaciones traumáticas (violencia de género [VG], abusos sexuales, violencia infantil, etc.) puede provocar en los y las profesionales un gran impacto emocional que es necesario conocer y elaborar para evitar sus efectos negativos.
En el caso de la VG, es importante ser consciente de las emociones y sentimientos que generan las actitudes y comportamiento de la víctima, del agresor y de su entorno, porque si no se entiende su significado y no se elaboran adecuadamente, pueden tener consecuencias con riesgo de convertirse en barreras para la comunicación y la intervención, pudiendo limitar seriamente la capacidad del profesional para el tratamiento de estas víctimas.
Los y las profesionales más expuestos son los que trabajan con víctimas en centros de atención especializados y en servicios de emergencia1, donde la exposición, con frecuencia, es de gran intensidad y en condiciones de trabajo estresantes.
En Atención Primaria (AP), tratar víctimas de VG tiene connotaciones especiales debido a que suelen ser los primeros profesionales a quienes las mujeres revelan la situación de violencia, y también por la cercanía emocional que suele existir y por la relación mantenida en el tiempo con la víctima; además, es habitual que los profesionales de AP conozcan y atiendan a los hijos e hijas y al agresor.
Los y las profesionales que atienden la salud reproductiva y la salud mental pueden sufrir también estos efectos.
¿Qué emociones generan estas situaciones de violencia hacia la mujer? ¿Por qué les impactan emocionalmente de esta manera? Y ¿por qué es importante saberlas gestionar?La experiencia de enfrentarse a situaciones de violencia hacia la mujer por su pareja desde el lugar del profesional lleva, inevitablemente, a la confrontación con la propias vivencias, prejuicios y experiencias de relaciones, con lo que una valoración objetiva resulta ilusoria. La cultura patriarcal en la que nos hemos socializado impregna nuestra propia percepción de lo que es o no es violencia en una relación de pareja, pudiendo llegar a «normalizar» en ocasiones esta violencia, o situándonos más próximos emocionalmente a la víctima o al victimario de forma no siempre consciente, en función de nuestro bagaje cultural y vivencial.
Este tipo de trabajo expone al profesional a situaciones difíciles y dolorosas que pueden dificultar conseguir la empatía necesaria para establecer un vínculo emocional seguro con la víctima, pudiendo derivar hacia posturas «falsamente compensatorias» como la sobreimplicación o, en el otro extremo, la desensibilización o la evitación, ambas generadoras de frustración, malestar emocional e impotencia, además de respuestas profesionales inadecuadas e ineficaces.
Partimos de la idea de que la neutralidad en la intervención en situaciones de violencia, especialmente las causadas por otra persona vinculada afectivamente, no es posible. Ser conscientes de la influencia de estos factores, compartirlos con personas de confianza y formarnos desde una perspectiva experiencial va a permitirnos analizar los motivos que hay detrás de los pasos que damos en la detección e intervención ante la VG en nuestras consultas. Además de estos factores individuales, cada vez hay más evidencia de que los entornos laborales son un elemento clave en el impacto en la salud mental de los y las profesionales2.
Gran parte de los profesionales consideran que no están suficientemente capacitados para orientar y tratar a víctimas de VG y, además, piensan que no tienen suficiente tiempo para hacerlo ni recursos para dar soluciones efectivas, justificando así no preguntar. Ante esta percepción nos parece importante señalar que la mera posibilidad de que la mujer pueda tomar conciencia y recibir la validación del profesional, tras preguntar con respecto y sin juzgar, tiene por sí mismo un efecto terapéutico.
En ocasiones, tras la frustración de los y las profesionales, se encuentran expectativas equivocadas sobre su papel, al entender que el éxito de cualquier intervención es conseguir que la mujer denuncie o se separe del agresor. Hay que respetar siempre las decisiones de la mujer y tener especial cuidado en no transmitirle el mensaje de que nos ha fallado o que nos ha decepcionado si elige no abandonar en ese momento la relación.
El impacto emocional tiene que ver con el tipo de exposición:
- -
En la fase aguda, cuando las emociones son muy intensas, pueden bloquear, desorganizar la capacidad de decisión y las actuaciones profesionales o inducir respuestas reactivas o irreflexivas, sin evaluar sus consecuencias.
- -
Cuando estas emociones persisten en el tiempo pueden generar sentimientos de frustración o impotencia mantenidos, disminución de la autoconfianza y de su capacidad de afrontamiento, sentimientos de culpa y percepción de incompetencia, que pueden provocar cambios en la práctica profesional, como rechazo y conductas de evitación.
Se conoce que la violencia sexual y el abuso a la infancia son las situaciones que mayor impacto causan en los y las profesionales.
Hay numerosos estudios sobre los efectos negativos del trabajo con víctimas de trauma en diferentes entornos de atención (trabajo social, enfermería, profesionales de salud mental y otros, pero escasos en AP)3–7; otros estudios han identificado algunos efectos positivos o resilientes8–11 y, aunque la mayoría sean referidos a otros contextos, sin duda tienen mucho en común con los efectos que pueden sufrir los y las profesionales de AP.
Aspectos conceptualesPasamos a describir algunos de los términos más frecuentemente utilizados12–14, pero conviene saber que muchos síntomas se superponen, que no siempre es posible hacer un diagnóstico diferencial preciso ni hay unanimidad en el uso de los propios términos.
Se han establecido varias categorías relacionadas con el impacto negativo vinculado a este tipo de trabajo.
- 1.
Agotamiento: burnout. Suele ser el resultado del estrés o frustración prolongados y da lugar al agotamiento físico, emocional y, a veces, a la pérdida de motivación y al desengaño15. Se genera paulatinamente, durante un periodo de tiempo prolongado, y es acumulativo.
- 2.
Fatiga por compasión/trauma indirecto/fatiga por empatía. Estos términos se han usado indistintamente. Se define16 como «las conductas y reacciones emocionales naturales derivadas de conocer un evento traumático experimentado por una persona significativa, es decir, una traumatización indirecta de instauración brusca como consecuencia de ayudar a aquellos que experimentan el trauma de forma directa». Investigaciones más recientes amplían el concepto de fatiga por compasión a experiencias vinculadas al trauma y a contactos intensos y prolongados con personas que sufren. Introducen también un concepto nuevo, que es la satisfacción por compasión17.
- 3.
Trauma vicario es un cambio generalizado y duradero en la experiencia interna del profesional expuesto a relatos de situaciones traumáticas acumuladas en un marco de relación de empatía. La consecuencia es un cambio en el sistema de creencias sobre sí mismo, sobre sus relaciones y con el mundo que les rodea. El trauma vicario puede tener conexión con experiencias traumáticas anteriores que pueden no estar integradas en su memoria.
- 4.
Trauma secundario/trauma indirecto/trastorno de estrés postraumático secundario. El trauma secundario o indirecto ocurre cuando un profesional que atiende a víctimas que han sufrido un evento traumático comienza a experimentar síntomas similares al trastorno de estrés postraumático que la víctima está experimentando18, el evento traumático del paciente se convierte en un evento traumático para el profesional. El trauma secundario puede ocurrir de repente en una sesión, a diferencia del trauma vicario de carácter acumulativo.
- 5.
Reacciones contratransferenciales. La contratransferencia puede ser definida como la movilización en el y la profesional de afectos inconscientes ante la presencia y el relato que hace una persona de su vida y de sus vivencias traumáticas, y puede influir en las actitudes y en las conductas que puede adoptar con la víctima. Hay 2 tipos de reacciones profesionales ante la VG descritos por Baca Baldomero19, que oscilan entre la sobreimplicación y la negación y el rechazo a la víctima, con muchas situaciones intermedias.
La primera se caracteriza por la sobreidentificación y se produce cuando el o la profesional adopta masivamente la posición afectiva de la víctima y se deja llevar por los sentimientos de humillación, dolor, desamparo, pérdida o agresividad que comporta su situación. Puede provocar en ellos una inmersión masiva en la angustia de la víctima desde una posición que no le permita separarse de su dolor y le impida asegurar la distancia terapéutica necesaria para una relación de ayuda. En estas ocasiones, pueden producirse dificultades en distinguir entre lo que son las necesidades de las y los profesionales y las de las mujeres. La urgencia en aclarar situaciones, explicitar lo ocurrido y conseguir reparaciones sociales puede no corresponder a lo que las mujeres desean.
Otra posibilidad desde el punto de vista contratransferencial es la identificación del profesional con el agresor y la subsiguiente consideración de la víctima como culpable, y de la agresión como castigo. Esa identificación tiende a ser rechazada o reprimida, y la presentación consciente más habitual es la atribución de la culpabilidad a la víctima. Otras veces el rechazo se traduce en falta de compromiso terapéutico, justificándolo (cínicamente) como neutralidad. Todos estamos sujetos a este fenómeno porque se produce en el nivel inconsciente, y si se ignora, puede ser perjudicial para una relación de ayuda.
- 6.
Traumatización de los equipos. Aunque no es un concepto específicamente vinculado a la VG, el término hace referencia al efecto que el trabajo con víctimas tiene en los entornos laborales. A veces, el impacto en los equipos profesionales puede desencadenar dinámicas de control y violencia, generando en aquellos miembros que se perciben como víctimas de abuso, miedo, sufrimiento, aislamiento y frustración, e incluso abandono de la actividad laboral. Estos aspectos pueden repercutir gravemente en el trabajo, en las relaciones laborales y en la cohesión del propio equipo7.
- 7.
Resiliencia vicaria/resiliencia por compasión/satisfacción por compasión20,21. Se ha definido como el impacto positivo sobre los y las profesionales y su potencial de transformación como resultado del contacto con la resiliencia de sus pacientes, al dar sentido al sufrimiento que muchas veces entraña la labor terapéutica22–24.
El impacto transformador de los traumas en sus vidas puede ser positivo o negativo y está relacionado con el desarrollo y la historia de los propios profesionales, sus habilidades clínicas y la capacidad para hacer frente al trauma indirecto.
Manifestaciones y consecuenciasComo hemos comentado, tratar a víctimas de VG genera en los y las profesionales reacciones emocionales que pueden influir en sus conductas con las víctimas e impactar en su salud física y mental y en el funcionamiento familiar, social y laboral (tabla 1).
Consecuencias negativas de la exposición laboral a la violencia de género y otros traumas
| Reacciones emocionales | Conductas | Consecuencias en la salud |
|---|---|---|
| Ira/rabiaIndignaciónAnsiedad/angustiaOdioMiedoIrritabilidadTristeza/penaConfusiónDesconfianza/duda de la veracidadMalestarEmpatíaCompasiónIdentificaciónContratransferenciaCulpabilidadFrustración/insatisfacciónDesesperanza/impotenciaInseguridadVulnerabilidadDesconfianza en los demásEstrésAnestesia o entumecimiento emocionalMiedo a la propia respuesta | SobreimplicaciónJustificaciónRechazo/evitación/negaciónCulpabilización de la víctimaAlienaciónIndecisiónHiperactivaciónImpulsividadPensamientos repetidos del evento traumáticoConductas evitativas/cinismo, despersonalización | FísicasCefaleasInsomnioPresión arterial altaTaquicardiasRaquialgiasSomatizacionesTrastornos de la alimentaciónPsicológicas y de salud mentalImposibilidad de desconexión del trabajoDificultad de concentraciónAgotamientoMalestar psicológicoTrauma vicarioBurnoutFatiga por compasiónSEPT secundarioBaja autoestimaAnsiedadCambios de personalidadDepresiónTrastorno obsesivo-compulsivoAdicciones, abuso de sustanciasSocialesImpacto en las relaciones familiares: personales y de parejaAislamiento socialProblemas laboralesRelacionales, bajas laborales, absentismo |
Fuente: Elaboración propia.
El estrés ocupacional es tan frecuente en las profesiones sanitarias que, a veces, se llega a «normalizar», ignorando las consecuencias que puede tener para su salud y bienestar, así como para la calidad de su práctica profesional. El riesgo de sufrir las consecuencias negativas de este impacto depende de diferentes variables personales, laborales y sociales, y por ello, frente a un mismo hecho no todos sufren las mismas consecuencias. Identificar los desencadenantes laborales del estrés, así como los factores protectores, es esencial para desarrollar la resiliencia.
En estas consecuencias existen también diferencias de género. Algunos estudios encuentran que las mujeres sufren más frecuentemente desgaste profesional relacionado con la VG que los hombres25. Además del factor asociado a la identificación como mujeres con personas de su mismo sexo, hay razones que ayudan a explicarlo; los mandatos de género con los que las mujeres se socializan influyen en que desarrollen mayor empatía y compasión. También la sobrecarga por roles de cuidados acumulados: crianza, cuidado emocional del entorno, personas dependientes, tareas domésticas, dobles jornadas, menor tiempo de ocio, aumentan el estrés y el riesgo de agotamiento. Los factores que incrementan el riesgo del impacto y situaciones de vulnerabilidad se presentan en la tabla 226,27.
Factores que incrementan el riesgo del impacto y situaciones de vulnerabilidad
| Personales | Empatía (puede ser factor de riesgo y de protección)Personalidad y estilo de afrontamientoFalta de capacitación o inexperienciaExperiencia personales o familiares traumáticas recientes o no elaboradasVulnerabilidad psicosocialSexoExpectativas poco realistas respecto al rol profesional |
| Familiares | Antecedentes personales de experiencias traumáticas en familia de origen y en relaciones afectivasHistorias de abuso sexualPatrones de apego inseguros |
| Laborales | Excesiva carga laboral. Falta de tiempoFalta de apoyo de la organizaciónAusencia de trabajo en equipoFalta de supervisión o supervisión ineficazAusencia de descansos o periodos de desconexiónFalta de recursos para dar una respuesta adecuadaAislamiento en el entorno de trabajoFunciones difusas en la organizaciónAmbiente laboral insano y exposición al trauma |
| Sociales | Ausencia de apoyo comunitario/socialClima social y cultural negativoAislamiento social |
| Características del trauma y de la exposición | Contenido traumático de los relatosAcumulación de exposición: a mayor tiempo de exposición, más riesgoGravedad de los casos: a mayor gravedad, mayor riesgo |
Existen mecanismos de protección y prevención y factores de resiliencia que pueden proteger a los y las profesionales frente a estos efectos: a nivel individual, del equipo y de las organizaciones (tabla 3); es importante conocerlos y desarrollarlos.
Mecanismos de protección y prevención del desgaste emocional
| Individuales | Formación y capacitaciónHabilidades de comunicaciónEntrevista motivacionalMedidas de autoprotección: higiene mental, descanso, ocioIntervenciones basadas en la atención plenaCapacitación en estrategias de afrontamientoEvitar «contaminar»’ las redes personales (familia, amistades), que son un factor protector importarte en el área de soporte emocionalFomentar la resiliencia vicaria y satisfacción por compasiónFomentar la autocompasión y el empoderamiento del profesionalParticipación en actividades de docencia e investigación |
| De equipo | Trabajo en red para compartir decisiones y responsabilidadesEl apoyo a los equiposTrabajo grupal y apoyo entre paresAsesoría experta y tutorizaciónSupervisiónAsesoría legalCondiciones de trabajo adecuadas |
| De la organización | Comisiones de apoyo para la gestión de casosPromover modelos de gestión compartida de casosFacilitar apoyo psicológico especializado a profesionalesDotar de recursos específicos para poder dar respuesta a las víctimasIncorporar en los planes de riesgos laborales medidas de cuidado personal e institucional que protejan la salud de los trabajadores y la calidad asistencialPromover el autocuidado activo, sistematizado y preventivo, que debe ser reconocido y asumido como una práctica habitual en los planes de riesgos laborales de las instituciones |
La detección precoz de señales o síntomas iniciales de desgaste profesional es importante porque posibilita una intervención precoz y puede evitar el paso a situaciones de burnout establecido. Las principales señales de alerta de desgaste profesional se presentan en la tabla 4. Existen instrumentos para detectar el riesgo de burnout. Maslasch elaboró un instrumento que ha sido profusamente utilizado y adaptado a diferentes contextos29.
Señales de alerta de desgaste profesional
| Iniciales | Desencanto o desmotivación por el trabajoCansancio mentalHipersensibilidad emocionalAgotamiento generalizadoIrritabilidadCambios en el trato con los compañerosPérdida de rendimiento en las funcionesTristeza o ira constanteDisminución en el deseo sexualPérdida de relaciones, aislamientoCambios bruscos en el estado de ánimoSomatizaciones: cefaleas, alergias, mareos, alteraciones del comportamiento alimentario (anorexia o bulimia), problemas cardiovasculares, alteraciones gastrointestinalesSentimientos de culpabilidad, impaciencia, frustraciónHostilidad, suspicacia |
| Severos | AnsiedadDepresiónConsumo de psicofármacos, alcohol o sustanciasInsomnioDeterioro de la calidad de vidaDificultad para la desconexiónInsatisfacción en el trabajoPensamientos recurrentes sobre el trabajo, rumiaciónInsensibilidad hacia los problemas de los pacientesFalta de realización personal, percepción de incompetencia o ineficaciaDespersonalización |
Algunas medidas de prevención y protección que son aplicables tanto para AP como para otros contextos, como servicios de salud mental y de urgencias, entre otros, se resumen en la tabla 3.
Conocidos los efectos en los y las profesionales y su posible repercusión en la atención a las víctimas, es necesario cuidar la salud de los y las profesionales involucrados en la atención (sanitarios, sociales y judiciales) mediante el desarrollo de medidas preventivas que puedan ayudar a mejorar la práctica profesional y otras que mitiguen el daño causado. En este sentido, pensamos que es fundamental desarrollar estrategias de autocuidado y cuidado mutuo. Una posibilidad sería, a través de espacios de encuentro interprofesional, debatir con compañeros/as las dificultades, malestares, dudas y demás sentimientos que pueden surgir en los espacios grupales de autocuidado y cuidado mutuo. Consideramos útiles los espacios de supervisión externa individual y/o grupal que nos permitan tener puntos de referencia, ayuden a la visualización de las propias revictimizaciones y a mantener la confianza y seguridad necesarias para enfrentarnos a los acontecimientos traumáticos.
La formación continuada respaldada por las instituciones correspondientes debería ser una práctica necesaria y obligada en las agendas profesionales32. Las habilidades de comunicación necesarias para un abordaje adecuado, la comunicación eficaz y la formación en entrevista motivacional son herramientas de gran ayuda para la gestión emocional de demandas complejas, como son los casos de VG; asimismo, el trabajo en red, compartir decisiones y responsabilidades, el apoyo a equipos, la asesoría legal y contar con comisiones de apoyo a la gestión compartida de casos pueden ser de gran utilidad.
La preocupación por este problema y la necesidad de dar respuesta desde las instituciones se traduce en el incremento de literatura sobre el tema y la publicación de guías de ayuda para la prevención del desgaste profesional (de cualquier causa) con propuestas prácticas para su afrontamiento33,34, así como para el autocuidado y la protección de su salud mental. La incorporación en la mayoría de los protocolos y guías de actuación frente a la VG de un capítulo referido al cuidado de los y las profesionales revela la consideración de la importancia del tema. Con frecuencia los malestares causados por estrés laboral son tratados de forma individual mediante el control de síntomas, medida que suele ser ineficaz puesto que no está orientada a investigar y tratar el origen del problema, sino solo los síntomas. No es infrecuente que antes de pedir ayuda profesional, los sanitarios/as se automediquen, lo que suele retrasar el diagnóstico y el tratamiento, favorecer la cronificación y agravar las consecuencias.
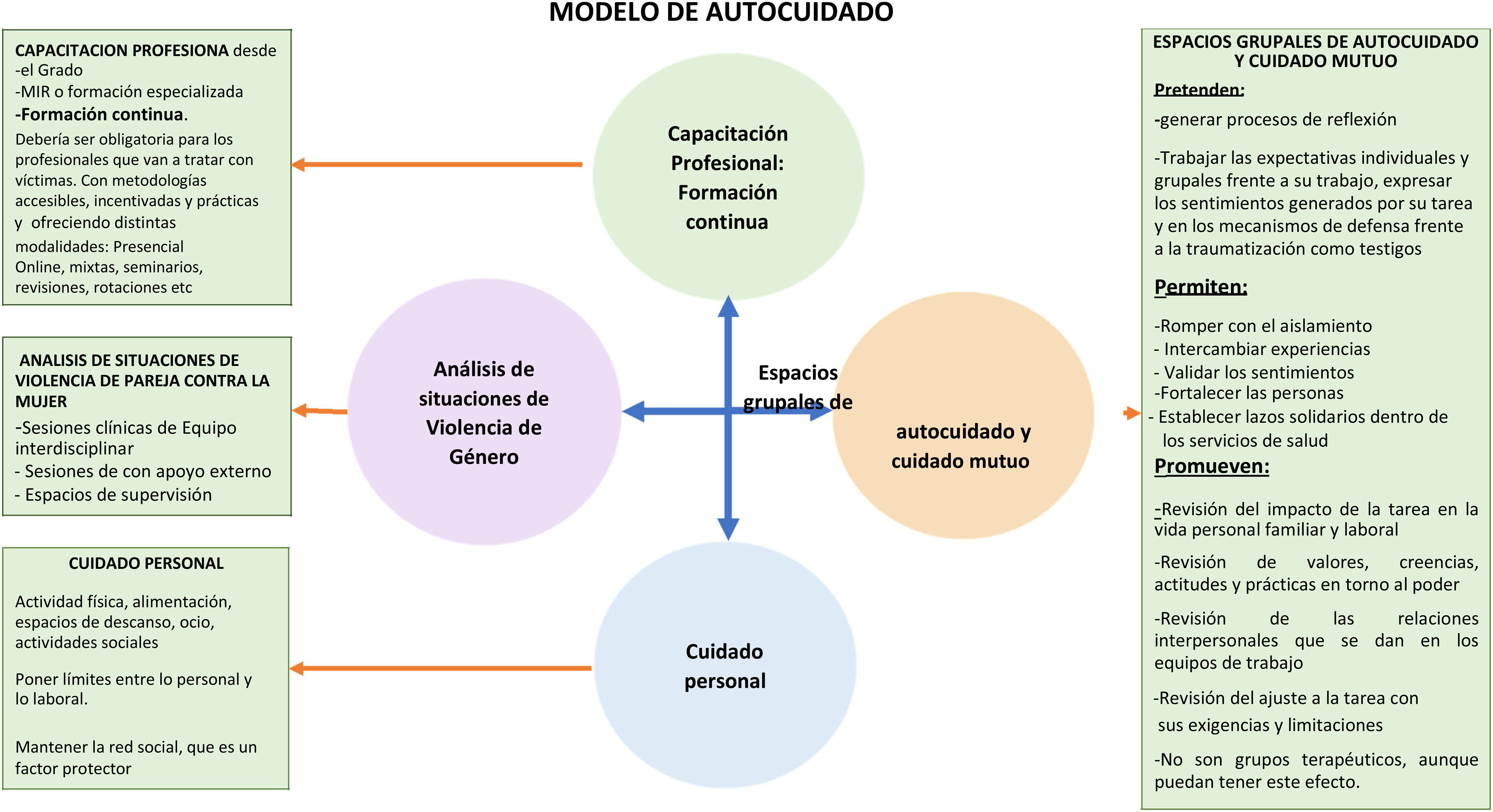
La Organización Mundial de la Salud considera clave la capacitación profesional a través de la formación antes de iniciar intervenciones con supervivientes35, así como el cuidado personal de las personas que trabajan con víctimas de traumas. Es una obligación institucional responsabilizarse del desgate emocional vinculado al desempeño de su trabajo con víctimas de VG y otros traumas, garantizando recursos de apoyo y medidas para mejorar la salud mental de los profesionales. MacDonal et al.36 proponen un modelo de autocuidado para profesionales que tratan la violencia intrafamiliar, con 4 componentes básicos complementarios que permiten proporcionarles apoyo, facilitando la atención no solo al profesional individual, sino compartida con el equipo y la institución (fig. 1).
El modelo de autocuidado. Realizada por las autoras a partir de MacDonal et al.36.
En cualquiera de los cuadros descritos, la estrategia principal es la preventiva, y para muchos profesionales será suficiente para elaborar positivamente el impacto emocional de estas situaciones. No obstante, existen síntomas que, por su gravedad y consecuencias, aconsejan la derivación a profesionales de psicología y psiquiatría. Algunas comunidades autónomas disponen de programas específicos dentro de los servicios de salud mental para atender estos problemas vinculados al desempeño laboral. Criterios de derivación a los servicios de salud mental:
- -
Episodios depresivos moderados y graves (especialmente si se asocian ideas autolíticas o delirantes, alteración importante de ritmos biológicos, aislamiento, abandono de autocuidados) - trastornos psicóticos.
- -
Trastornos por abuso de sustancias.
- -
Trastorno de estrés postraumático.
Es necesario tener en cuenta también la repercusión en la esfera social (consecuencias en menores y personas convivientes, deterioro psicosocial), el momento del ciclo vital, la capacidad de insight y la motivación para el cambio.
Retos y propuestas de mejoraHemos identificado las características del problema y las necesidades profesionales, pero aún son muchos los retos pendientes para dar la respuesta necesaria37:
- 1.
Formación de los y las profesionales
La formación de los y las profesionales sanitarios que tienen relación con víctimas de VG sigue siendo un reto, y aunque son innegables los esfuerzos y avances, sigue siendo un objetivo de mejora.
Creemos necesario que todo profesional realice formación en VG (grado, posgrado y formación continuada) para adquirir las competencias necesarias para dar una respuesta profesional adecuada. Asimismo, debería incorporase en los currículums de las profesiones sanitarias el estudio de la salud con perspectiva de género y contenidos sobre riesgos y factores de protección frente al desgaste profesional.
- 2.
Apoyo y supervisión eficaz
Es importante que los profesionales dispongan de apoyo para gestionar técnica y emocionalmente los casos, contando con personas expertas que ejerzan el papel de supervisión tanto individual como grupal, que puede ser útil para trabajar resistencias y prevenir el burnout. La sensación de frustración o de incompetencia al no contar con apoyo puede generar rechazo a detectar nuevos casos y esto es una consecuencia grave. Hoy, de forma generalizada, no se cuenta con estas figuras de apoyo y supervisión.
- 3.
Trabajo en equipo
En la atención a mujeres víctimas, la respuesta ha de ser integrada y multisectorial; es necesario contar con una coordinación eficaz dentro de la red sanitaria, la red social y otros intervinientes en el proceso de atención.
- 4.
Trabajo grupal entre pares
El contar con espacios grupales de autocuidado y cuidado mutuo puede ser muy útil porque permite compartir los problemas, favorece el vaciamiento emocional, valida los propios sentimientos y posibilita disponer de una mirada más amplia y distanciada con otros profesionales que conocen el contexto y comparten el papel ante la VG; además, ayuda a establecer lazos solidarios dentro de los servicios de salud y favorece el intercambio de experiencias36.
- 5.
Recursos
Resulta clave disponer de recursos que posibiliten poder prestar atención urgente en la red sanitaria, social y judicial para responder a las necesidades básicas de las víctimas. No disponer de ellos contribuye a la revictimización de las mujeres y aumenta el sentimiento de impotencia y frustración en el/la profesional.
- 6.
Compromiso de la organización
Para la mejora de las condiciones de trabajo: distribución adecuada del tiempo, formación continua, fomento del autocuidado, incentivos, apoyo institucional y garantía de la seguridad y la prevención de riesgos derivados de la práctica asistencial.
- 7.
Desarrollo de un modelo de registro de datos y de su análisis y seguimiento
Que nos permita un mejor conocimiento de la incidencia y la prevalencia del desgaste profesional, así como de sus consecuencias, y permita la evaluación de las intervenciones.
- 8.
Fomentar la investigación sobre este problema
A pesar de los avances producidos en las últimas décadas, aún falta evidencia científica sólida sobre aspectos tan relevantes como las consecuencias, los factores de riesgo y protección y sobre la efectividad de intervenciones para prevenir y paliar su impacto.
A cada reto mencionado le corresponde una propuesta de mejora, si queremos superarlos y avanzar en la respuesta eficaz y segura tanto en la atención a las víctimas como a los profesionales que se ocupan de su cuidado. Algunas recomendaciones para profesionales y administración figuran en el cuadro 1.
Recomendaciones para los/las profesionales y la administración
Contar con una red de apoyo profesional con sus pares o con otros profesionales que intervienen en el proceso de atención(compartir sentimientos, visión y decisiones)
Compartir experiencias con otros ámbitos o profesionales
Formación: Ampliar y renovar conocimientos y habilidades mejora la autoestima, proporciona sentimiento de utilidad y mejora del compromiso
Fomentar el autocuidado:
Cuídese a si mismo primero, no solo en los aspectos físicos, sino en el bienestar psicológico, mediante:
Ejercicio físico gratificante
Relajación, control del estrés (mindfulness, yoga,…)
Tome descansos regulares del trabajo
Procure tener una vida personal equilibrada
Concéntrese en los cambios positivos. Centrarse en la resiliencia
Fomente la autocompasión (permítase no ser perfecto, equivocarse sin culpa) Escuche, identifique y atienda a sus propias necesidades
Mantener las relaciones sociales
Recibir si se precisa tutorización y/o supervisión externa.
Contar con ayuda profesional especializada (psicólogos, psiquiatras) si se precisa
RECOMENDACIONES PARA LA ADMINISTRACIONLas instituciones deben tener clara su obligación de proporcionar condiciones laborales adecuadas que no pongan en riesgo su salud física y mental, y para ello deben:
Asegurar una adecuada definición de funciones y tareas Fomentar el trabajo en equipo, fortalecerlo y apoyarlo
Valorar y reforzar la importancia del buen trato laboral en los equipos.
Reconocer del desempeño
Promover la creación y participación de espacios de apoyo grupal y personal
Asegurar recursos para la tutorización y la supervisión externa
Facilitar tanto la formación técnica en VG como en autocuidados
Crear un ambiente de trabajo sano, que fomente la flexibilidad y la creatividad, y que promueva la educación continua y la cualificación (periodos sabáticos, investigación, docencia, intercambios o estancias formativas)
Promover la construcción y mantenimiento de redes de apoyo social y profesional
Los y las profesionales no deben convertirse en «segundas víctimas» en el proceso de atención a la VG. La respuesta profesional comprometida y responsable no debe suponer un riesgo para su salud física y mental, y es una obligación de las organizaciones proteger y prevenir que esto ocurra38.
Consideraciones éticasSe han observado todos los requerimientos éticos exigidos en la elaboración de esta publicación.
FinanciaciónNo se ha contado con ningún tipo de financiación externa para la elaboración de este artículo.
AutoríaTodas las autoras están de acuerdo con la publicación de esta versión.
Conflicto de interesesNinguna de las autoras del artículo tiene conflictos de interés ni financieros ni personales que puedan haber influido en este.