Introducción
La prevalencia de trastornos ocasionados por el alcohol en las consultas de atención primaria se ha estimado en torno al 15-20%. En el medio hospitalario, el alcoholismo sería la causa del 25-30% de las admisiones, mientras que el 10-15% de las urgencias son atribuibles a esta causa1.
La dependencia alcohólica es sólo la punta de un iceberg de consecuencias adversas que van desde problemas de salud de distinta gravedad hasta trastornos de la conducta social. Este amplio abanico de resultados implica que la probabilidad de tener que manejar alguna de estas situaciones en la práctica habitual sea elevada, cualquiera que sea el dispositivo de salud en el cual nos encontremos, por lo que ningún profesional médico puede inhibirse de la responsabilidad de saber encauzarlas.
Para detectar y abordar de manera adecuada un problema relacionado con el consumo de alcohol es necesario que el profesional tenga una actitud positiva y unas habilidades prácticas, ambas íntimamente interrelacionadas2.
Consumo de alcohol
Se considera como «consumo prudente» el que alcanza hasta 21 unidades de bebida estándar (UBE) (1 UBE equivale a 10 g de alcohol puro = 1 consumición de bebidas sin destilar = media consumición de destilados) en el varón y hasta 14 en la mujer, distribuidas durante la semana de referencia intercalando 2-3 días sin alcohol. La ingesta diaria no debería superar las 3 UBE en el varón o las 2 UBE en la mujer2-4.
Cuando el consumo llega al menos a 40 g de alcohol puro al día en el varón y a 20 g en la mujer se habla de «consumo peligroso»; también cuando se produce la ingesta de 5 o más consumiciones en una sola ocasión al menos 4 veces en el mes anterior. Siguiendo esta línea, se recomienda la intervención cuando el consumo semanal supera las 35 UBE en el varón y las 21 en la mujer2-4.
Trastornos mentales y del comportamiento debidos al consumo de alcohol
El término «abuso de alcohol» (según define la clasificación DSM-IV TR) hace referencia al uso inadecuado por exceso, con una pauta desadaptativa de conducta5. Se denomina «consumo perjudicial» (según la CIE-10) al que provoca un daño físico o psíquico al sujeto, que será consecuencia de un mal uso previo o un uso inadecuado6. Hablaremos de «síndrome de dependencia» ante un patrón de manifestaciones fisiológicas y cognoscitivas en el cual el consumo de alcohol adquiere la máxima prioridad para el individuo. Conlleva aumento de la tolerancia y síntomas de abstinencia tras la deprivación y es modelado por la cultura y la personalidad5. El término craving refleja el impulso imperioso, central en toda dependencia, de consumir una determinada sustancia con el deseo subjetivo de experimentar sus efectos. El craving presupone una reacción aprendida, primero a partir de la experiencia gratificante de consumo (refuerzo positivo) y, más adelante, fruto de la necesidad para evitar el síndrome carencial (refuerzo negativo)7.
Cabe señalar que en toda dependencia hay un déficit de control consistente en la dificultad para controlar cuánto y cuándo se consume.
Posibilidades de diagnóstico y actuación desde atención primaria
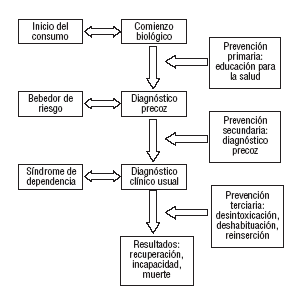
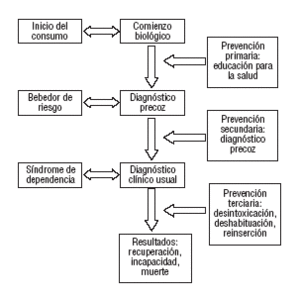
Es posible detectar y diagnosticar el consumo de alcohol en el ámbito de la atención primaria siguiendo los siguientes pasos (fig. 1)8-12:
Fig. 1. Posibilidades de actuación desde atención primaria.
Llevar a cabo un interrogatorio básico sobre el consumo de alcohol como primera prueba diagnóstica, con prioridad en colectivos de riesgo. La periodicidad mínima aconsejable es de una vez cada 2 años.
Registrar el consumo de alcohol cuantificado en UBE.
Realizar una exploración física completa, que puede poner de manifiesto signos relacionados con el consumo. No obstante, en los casos en que el consumo sea regular es posible que éste no provoque la aparición de dichos signos.
Aplicar cuestionarios estructurados específicos. El cuestionario CAGE es breve y fácil de usar en atención primaria y se ha propuesto su uso integrado en el contexto de la anamnesis general. El cuestionario MALT es otro buen instrumento dirigido a valorar el síndrome de dependencia alcohólica, aunque presenta el inconveniente del tiempo que se requiere para su aplicación. Finalmente, el AUDIT puede ser de gran utilidad en atención primaria, pues informa sobre el consumo, los problemas relacionados con éste y la dependencia.
Solicitar pruebas de laboratorio, en las que resultan de utilidad marcadores biológicos como VCM, GGT, transaminasas (GOT y GPT) y CDT ya que, aunque no sirven como método aislado de cribado, sí son indicadores de daño hepático y facilitan el seguimiento de estos pacientes.
Diagnóstico diferencial/diagnóstico dual
En los trastornos por uso de sustancias, la comorbilidad con otras alteraciones psiquiátricas puede estar presente en más del 40% de los pacientes13; es lo que se denomina trastorno dual y cada vez se presta más atención a este diagnóstico. Los instrumentos utilizables son los mismos que en psiquiatría general, por ejemplo, el SCL90, o las entrevistas psiquiátricas semiestructuradas como el SCAN o el IPDE que evalúa la personalidad.
A pesar de la disponibilidad de estos instrumentos, el sistema más fiable y válido es la exploración psiquiátrica en profundidad, con especial énfasis en la cronología de aparición de los distintos trastornos y su interrelación. El médico de atención primaria debe mantener una actitud exploratoria y prudente: recoger los síntomas y la cronología y observar la evolución de los síntomas y su relación con la disminución o la desaparición del consumo alcohólico, pues con frecuencia la abstinencia produce sorpresas agradables al médico y también al paciente.
Seguimiento del paciente en la deshabituación alcohólica desde atención primaria y psiquiatría
El médico especialista en medicina familiar y comunitaria se encuentra en una posición privilegiada que le permite motivar al paciente para que acepte el tratamiento de deshabituación como forma de prevención de las complicaciones que se derivarían en caso de que prosiguiera los consumos12,13. Desde la atención primaria se debe diagnosticar la dependencia y los trastornos relacionados con el alcohol y asumir parte del tratamiento, si bien la responsabilidad del manejo terapéutico debe ser compartida, a ser posible, con la atención especializada y otros recursos específicos2,4,7,8.
La premisa básica que ha de tener en cuenta el especialista en medicina familiar y comunitaria al plantearse realizar una derivación8,9 es que ésta no debe convertirse en un automatismo. Para que la derivación se realice con las máximas probabilidades de efectividad y eficiencia es necesario que se observen las siguientes características:
Un objetivo concreto: una derivación correcta ha de tener como objetivo confirmar un diagnóstico dudoso y/o incluir al paciente en un programa de deshabituación.
Pasos que se deben seguir: en primer lugar se ha de consensuar la derivación con el paciente, tras lo que hay que elegir el centro adecuado y pedir hora, emitiendo después al centro un informe del caso consignando el remitente.
Seguimiento posterior: tiene gran importancia la coordinación del plan terapéutico y la información mutua entre los profesionales, con el consiguiente beneficio para el paciente al facilitar un seguimiento de su situación orgánica y evitar interacciones medicamentosas al prescribir otros fármacos.
Seguimiento de la evolución del enfermo, con control de la farmacoterapia y del cumplimiento con el programa terapéutico. Algunos aspectos, como la prevención de recaídas15 y el interés por el entorno sociofamiliar del paciente, requieren una especial atención7.
Debemos tener en cuenta, desde el principio de este proceso, que el factor predictivo más importante de éxito terapéutico es el grado de motivación del paciente16,17.
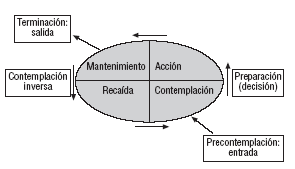
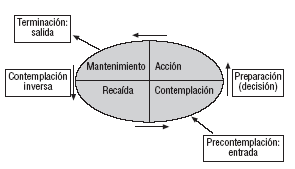
El modelo transteórico del proceso de cambio, descrito y revisado por Prochaska et al17, propone que cualquier modificación de la conducta comporta un recorrido que va desde la total falta de conciencia sobre la necesidad de cambiar hasta la consolidación del cambio a través de unos estadios y procesos sucesivos (fig. 2):
Fig.2. Modelo de la puerta giratoria de los estadios de cambio. Modificada de Prochaska JO, et al17.
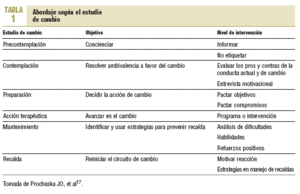
Precontemplación: estadio en el que no se ve el problema, cuya presencia real constatan otros. La persona no tiene intención de cambio en los próximos 6 meses. En esa época cualquier referencia al «problema» suele despertar resistencia, y forzar al paciente en ese momento a entrar en un programa terapéutico acaba habitualmente en fracaso.
Contemplación: se empieza a contemplar el problema y se atisba una solución; se pospone la acción para un futuro cercano, no más de 6 meses, aunque una fuerte ambivalencia frena la acción. En este estadio se encuentran muchos pacientes alcohólicos que acuden a tratamiento por circunstancias accesorias.
Preparación: el sujeto está preparado para la acción, ha decidido emprender alguna medida resolutiva de inmediato (en el primer mes).
Acción: cambio de conducta, normalmente acompañado por el terapeuta. El individuo trabaja duro en su recuperación y la recaída es fácil. Es la etapa nuclear del cambio, que dura unos 6 meses.
Mantenimiento: estabilización del cambio, pasados los 6 primeros meses. Suele necesitar menos esfuerzos para evitar la recaída. Abarca un período de unos 5 años.
Terminación: supone que el paciente puede mantener su cambio positivo de por vida.
Recaída: la reanudación puntual de consumos ocurre en la mayoría de las ocasiones; lo importante es reconducir el «resbalón» lo más rápido posible, antes de que conduzca a una recaída.
Abordaje motivacional
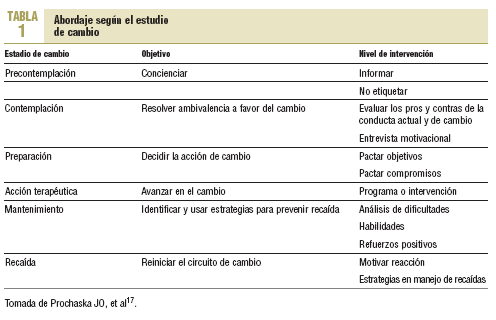
La relevancia de la motivación como motor del cambio ha sido subrayada por Prochaska et al17, que consideran al terapeuta como una comadrona que asiste al «alumbramiento del cambio». Cada estadio del cambio, con sus características y obstáculos, requiere un abordaje motivacional diferente (tabla 1).
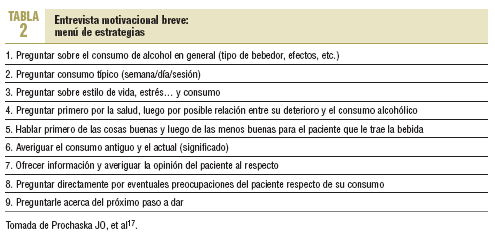
Miller et al proponen una entrevista motivacional (EM) breve para ser utilizada en ambientes médicos por el no especialista con bebedores excesivos que no buscan ayuda. La aplicación de los principios básicos de la EM (asesoramiento basado en el paciente, no coercitiva, persuasiva, autoconfrontación del paciente consigo mismo, información...) facilita el diálogo (tabla 2)16.
Los elementos de apoyo motivacional se han descrito bajo el acrónimo FRAMES18,19:
Feedback (información): dé a su paciente información detallada acerca de sus condiciones físicas (mejora de la función hepática/perfil sanguíneo), psicológicas y sociales, con información neutra adicional sobre las consecuencias del abuso de alcohol.
Responsability (responsabilidad): el paciente es y continúa siendo responsable de sí mismo. Enfatizar la libertad de elección y la responsabilidad personal en el cambio.
Advice (consejo): dé consejos o recomendaciones claras sobre la necesidad del cambio. Evite el estilo autoritario; muéstrele al paciente que se preocupa por él y le apoya.
Menu of change (menú de cambio): dé a su paciente un menú de opciones, permitiéndole escoger la más apropiada o atrayente. Llegue a acuerdos concretos: él tratará de detener, reducir o estabilizar su consumo de alcohol. Concierte una cita para el seguimiento.
Empathy (empatía): rehúya el estilo condenatorio, asesore de manera empática, reflexiva y cálida, apoyando al paciente. Esto aumentará su voluntad de cambiar.
Self-efficacy (autoeficacia): intente reforzar la confianza del paciente en sí mismo, sus expectativas de que realmente puede lograr el cambio.
La intervención breve es más eficaz que la ausencia de intervención en cuanto a la reducción del consumo de alcohol y/o los problemas relacionados con éste8,14.
Tratamiento de la dependencia alcohólica: el tratamiento entendido como un proceso8,20,21
La dependencia al alcohol constituye una afección de etiología multifactorial, normalmente de años de evolución, con distintas fases y que requiere un tratamiento interdisciplinario con la integración de diferentes profesionales de la salud. Asimismo, el tratamiento es complejo, dinámico y largo.
Podemos distinguir 3 fases en el abordaje de la dependencia alcohólica: desintoxicación, deshabituación y rehabilitación.
Desintoxicación ambulatoria
1. Objetivo: facilitar el inicio de la abstinencia de alcohol dentro del propio entorno del paciente, reduciendo el nivel de malestar y la pulsión al consumo (craving) y controlando el desarrollo de complicaciones médicas, en particular el delirium tremens o las crisis convulsivas abstinenciales.
2. Indicaciones generales: indicada en todo paciente con síntomas o signos de deprivación o que haya estado bebiendo en los últimos 5-7 días más de 120 g de alcohol (tener en cuenta las infradeclaraciones de consumo). La evaluación del síndrome de abstinencia alcohólica (SAA) puede hacerse mediante la escala de Soler Insa Modificada o la CIWA-Ar. Si no disponemos de estas escalas, se valorará de forma exhaustiva la posible presencia de sintomatología de abstinencia: sudación, temblor, ansiedad, nivel de conciencia, orientación espaciotemporal, reactividad, insomnio, etc.
Se debe remitir al paciente para hospitalización en las siguientes situaciones:
Entorno familiar no colaborador.
Historia de crisis convulsivas o delirium.
Abuso de otras drogas.
Temblor muy grave o taquicardia.
Desorientación o alucinaciones.
Riesgo de suicidio.
Ictericia, cirrosis hepática establecida, otros signos de salud física alterada o desnutrición grave.
Desintoxicación ambulatoria fallida o clara preferencia por parte del paciente.
3. Indicaciones: síndrome de abstinencia ausente o leve o moderado20,21.
La desintoxicación ambulatoria es la única posible desde atención primaria; requiere una evaluación cuidadosa y la disponibilidad de asistencia y supervisión en los 3 días siguientes (mediante visistas al centro de salud o domiciliarias), así como la presencia de un teléfono de contacto para consultas. Lo ideal sería que el paciente fuese visitado a diario para ajustar la dosis, asegurarse de que no hay ingesta de alcohol, administrar la medicación, prestar ánimo y apoyo, y controlar la evolución valorando la posiblidad de ingreso si es necesario. Tiene las ventajas de que permite al paciente seguir una vida «normal», es menos estigmatizante y conlleva un menor gasto.
4. Medicación: la medicación es prescindible si el paciente no presenta síntomas recientes de abstinencia ni ha bebido para evitarlos y consume menos de 15 unidades al día, tampoco si está sobrio y sin signos de abstinencia20-22. Los bebedores periódicos no suelen precisar medicación.
Los siguientes consejos pueden ser beneficiosos para el paciente:
Evite el estrés.
Le será difícil conciliar el sueño durante la primera semana, haga deporte u otras actividades que le relajen.
Tome comidas ligeras a intervalos regulares.
Beba abundantes líquidos (2 l/día). Evite el café, el té y otros estimulantes.
Si el paciente no cumple los requisitos anteriormente comentados, se debe prescribir medicación con el objeto de ayudarle a que se desintoxique de la manera más segura y cómoda posible. Se debe empezar el tratamiento farmacológico cuando el paciente no está en una fase de intoxicación aguda y sin que hayan aparecido los síntomas de abstinencia, procurando que coincida con el fin de semana, vacaciones o en situación de baja laboral.
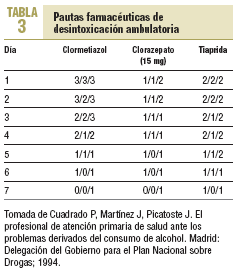
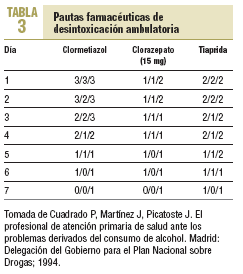
5. Fármacos sedantes (tabla 3):
Clormetiazol (Distraneurine®): derivado de la vitamina B1 que actúa aumentando la transmisión gabaérgica. Tiene efectos ansiolítico, antitremórico, anticonvulsionante e hipnótico. Su eficacia ha sido probada en SAA y está especialmente indicado en el tratamiento de cuadros graves.
Efectos secundarios: depresión central, paro respiratorio, hepatotoxicidad. Alto poder adictivo.
Posología: vía oral.
Contraindicaciones: insuficiencia respiratoria, hipotensión arterial.
Benzodiacepinas: actúan sobre el sistema GABA. Sus efectos son ansiolíticos, hipnóticos y anticonvulsionantes. Pueden presentar toxicidad severa dependiente de la dosis y la vía. Para el SAA leve o moderado están indicadas las benzodiacepinas de semivida larga, como diacepam y clorazepato dipotásico.
Tiaprida (Tiaprizal®): benzamida (antipsicótico) con efecto ansiolítico y antitremórico.
Contraindicaciones: sedación y somnolencia. Dosis máxima de 800 mg/día.
De forma complementaria se pueden prescribir vitaminas B1, B6 y B12 por vía oral, de 50 a 100 mg/8 h; también metoclopramida como antiemético.
Deshabituación: fase intermedia 20,21
El término deshabituación hace referencia al conjunto de medios terapéuticos que facilitan que el paciente aprenda a vivir bien sin beber (aprender a vivir en abstinencia). El enfermo debe adquirir conocimientos sobre su enfermedad que le permitan crear mecanismos de defensa válidos ante situaciones de riesgo.
1. Abordaje farmacológico:
Tratamientos sustitutivos: fármacos agonistas del alcohol.
Benzodiacepinas: se desaconseja su uso por la importante adicción iatrogénica que puede producirse.
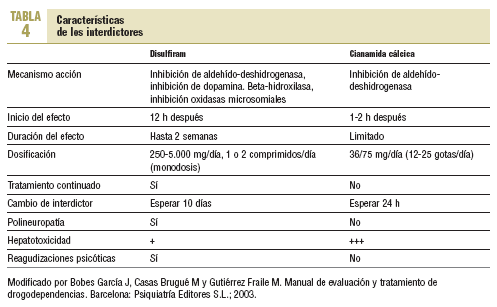
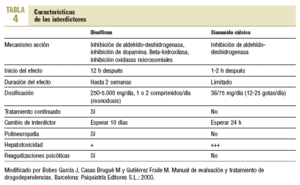
Tratamientos antidipsotrópicos: fármacos interdictores. Inhiben la aldehído-deshidrogenasa (ALDH) produciendo reacciones orgánicas desagradables (rubefacción, disnea, vómitos, mal estado general, etc.) cuando se toma alcohol conjuntamente con ellos. Son el disulfiram (Antabús®) y la cianamida cálcica (Colme®) (tabla 4).
Fármacos anti-craving: disminuyen la apetencia por el alcohol. Pueden clasificarse en tres grandes grupos: a) fármacos serotoninérgicos: inhibidores selectivos de la recaptación de serotonina (ISRS). Son útiles en el tratamiento de depresiones leves o moderadas. El tratamiento precoz de los cuadros depresivos que aparecen en la deshabituación mejora el pronóstico, aunque su uso sistemático no estaría aconsejado; b) fármacos antagonistas opiáceos, como la naltrexona; los estudios realizados han demostrado que este fármaco disminuye los consumos. Permite enlentecer los procesos de recaída ya que la pérdida de control aparece más tardíamente. Posología: un comprimido de 50 mg/24 h. Duración mínima del tratamiento: 3 meses. Si se consumen opiáceos, se debe iniciar el tratamiento tras 5-10 días de abstinencia a éstos. Metabolismo hepático con eliminación renal. Efectos secundarios: náuseas, vómitos, cefalea, sudación, fatiga, ansiedad, insomnio, somnolencia, sequedad de boca, dispepsia y depresión. Contraindicaciones: consumo de opiáceos, insuficiencia hepática, y c) fármacos glutamatérgicos, como acamprosato. Posee acción gabaérgica y antagonista
de los aminoácidos excitatorios, concretamente en el sistema NMDA/glutamato. Se elimina sin metabolizar por la orina. Contraindicaciones: insuficiencia renal. Posología: 6 comprimidos/día. Debe mantenerse el tratamiento durante un año, aunque el paciente recaiga.
2. Abordaje psicoterapéutico: En la bibliografía se expone la posibilidad de elegir entre múltiples técnicas psicoterapéuticas (hay más de 250 terapias psicológicas utilizadas) para el tratamiento del alcoholismo. Veamos a continuación las más difundidas.
Tratamiento individual7,16:
a) Enfoque conductivo-conductual, cuyo objetivo es romper la conducta desviada aprendida y sustituirla por cogniciones y habilidades positivas sobrias y más rentables.
b) Enfoque psicodinámico, que busca el origen del conflicto intrapsíquico que ha llevado al paciente a la dependencia.
c) Enfoque sistémico-familiar, en el que el tratamiento implica a toda la familia del paciente.
d) Enfoque motivacional, cuyo instrumento terapéutico es la entrevista motivacional. Constituye la aportación más novedosa desde el mundo de la psicología al tratamiento de las drogodependencias.
El modelo motivacional de Miller y Rollnick parte de principios cognitivo-conductuales y estudia la motivación para cambiar16. Son objetivos de las entrevistas motivacionales:
Identificar en qué puntos de la rueda del cambio se encuentra un paciente para ajustar las intervenciones en función de dicho estadio.
Ayudarle a conectar con su ambivalencia, es decir, tanto con los argumentos que le empujan a cambiar como con los que le animan a no hacerlo. Generar un fuerte impulso para modificar hábitos.
Ofrecer apoyo para mantener los cambios una vez iniciados.
Ayudar a aceptar el tratamiento.
Favorecer el compromiso de tomar la medicación.
Permitir efectuar cambios de estilo de vida.
En ocasiones surgen sentimientos de hostilidad y resistencia al cambio y/o de resignación por parte del paciente, que pueden producir una actitud de pasividad. El profesional podrá ayudar al paciente a analizar de forma realista sus dificultades y a trazar un plan de trabajo, pero siempre será el paciente el responsable de sus decisiones, positivamente valorado por el terapeuta (refuerzo positivo)16,18.
Tratamiento grupal: la terapia de grupo es una de las técnicas más eficaces y generalizadas para la deshabituación alcohólica. Facilita una remisión estable de los consumos alcohólicos demostrable incluso tras 10 años del inicio del tratamiento.
El grupo permite aceptar y entender la enfermedad, da herramientas para la autonomía del paciente y prepara al individuo para situaciones de riesgo. Asimismo, aumenta la motivación para la abstinencia, disminuye la tendencia a la negación y da respuesta a la necesidad de adaptación social23,24.
Hay distintos tipos de grupos23:
Motivacionales: en ellos se intenta desde el grupo motivar al paciente para que acepte su alcoholismo y siga el tratamiento. Facilita la expresión de los sentimientos del paciente. En el grupo todos los miembros
reciben respuesta y son escuchados y evaluados. Si el paciente se motiva, puede pasar a otros grupos; si no, no.
De discusión: estos grupos trabajan el «allí y entonces» (crítica del consumo) y el «aquí y ahora» (vehículo para facilitar el cambio interno).
De autoayuda: constituidos por voluntarios que ofrecen ayuda a compañeros con una problemática similar. El ejemplo más conocido es Alcohólicos Anónimos. Estos grupos de autoayuda actúan mejor en cooperación con otros tratamientos que como una parte intrínseca de los programas de tratamiento.
De prevención de recaídas: su objetivo es potenciar la autoeficacia del paciente, ayudándole a reconocer las situaciones de riesgo y utilizar actitudes alternativas para evitar nuevos consumos18.
De familiares: de orientación sistémica, se basan en el análisis de las relaciones que se establecen alrededor del paciente identificado. Se intenta disminuir los comportamientos/actitudes que perpetúan el sistema y favorecer la aparición de nuevas formas de relación más saludables.
Seguimiento
El seguimiento durante el proceso de deshabituación se realiza mediante el control4,11 de los siguientes parámetros:
Control de la GGT (gammaglutamiltranspeptidasa): es probablemente el marcador más utilizado. Presenta una sensibilidad del 39-97% y una especificidad del 11-50%. No se modifica con la ingesta aguda de alcohol. La abstinencia se acompaña de una reducción de los niveles a la mitad en la segunda semana y a la normalidad en 6-8 semanas, siempre que no haya lesión hepática.
Control de la CDT (transferrina deficiente en hidratos de carbono). Presenta alta sensibilidad (83-90%) y una elevada especificidad (99-100%). No mide el consumo elevado ocasional, sino el consumo mantenido de alcohol, dando positivo aunque unos días antes no se haya ingerido. La CDT se encuentra elevada en el 80% de los alcohólicos crónicos, aunque haya afección hepática, y se normaliza al cabo de 2 semanas de abstinencia.
La medición de alcoholurias, de alcohol en aire expirado y el control de lípidos plasmáticos pueden ayudar en determinadas situaciones como método de control.
Complicaciones
Recaídas: son la norma en el síndrome de dependencia a alcohol, ya que ésta es una enfermedad crónica y recidivante, y constituyen momentos críticos en la evolución que deben manejarse con suma prudencia.
Depresión: alta frecuencia de aparición. La sintomatología suele remitir por sí misma. Ante la persistencia del trastorno está indicada la utilización de ISRS.
Abandonos: aparecen en aproximadamente un tercio de los pacientes en deshabituación. En esta circunstancia debe
procurarse que el paciente se sienta responsable de sus decisiones, al tiempo que acompañado pero no presionado para tomarlas.
Rehabilitación: fase final
Etapa de recuperación integral del individuo en la que el objetivo se centra en conseguir que el paciente normalice todos los aspectos de su vida, tanto familiar como social y laboral7. En ocasiones, la intervención de un trabajador social puede ser necesaria para la elaboración del diagnóstico social (visitas domiciliarias), el tratamiento social del paciente y sus familiares, la coordinación con servicios especializados y actividades paralelas, como talleres, cursos, etc.