El paciente con trastorno de la personalidad límite o con trastornos afectivos suele obstaculizar la relación médico-paciente debido a sus conflictos emocionales. Es importante que el médico familiar reconozca de manera oportuna dichos trastornos y desarrolle habilidades tanto para la comunicación como para la empatía; con el propósito de favorecer una adecuada relación médico-paciente y referir oportunamente al enfermo a un servicio de atención especializado. De este modo se podrán prevenir la cronicidad, la iatrogenia y la estigmatización del paciente, así como la frustración e impotencia del equipo médico.
Patients with limit personality disorder or affective disorders often hinder the doctor-patient relationship due to their emotional conflicts. It is important that the Family Physician recognized in a timely manner such disorders and develop skills for communication and empathy; in order to promote a proper doctor-patient relationship and promptly refer the patient to a specialist. Thus this will prevent chronicity, iatrogenic and stigmatization of the patient, as well as frustration and a sense of helplessness of the medical team.
O paciente com transtorno de personalidade borderline ou distúrbios afetivos muitas vezes dificulta a relação médico-paciente por causa de seus conflitos emocionais. É importante reconhecer que o médico de família reconheça de forma oportuna tais distúrbios e desenvolva habilidades para melhorar sua comunicação e empatia, com a finalidade de promover uma adequada relação médico-paciente e encaminhar prontamente o paciente a um serviço especializado. Deste modo pode se impedir a cronicidade, a iatrogenia e a estigmatização do paciente, bem como a frustração e impotência da equipe médica.
En la atención médica la relación médico-paciente es una relación que se considera humana complementaria, con dualidad de intereses, el médico, que quiere curar, y el enfermo, que quiere sanar. La forma en que el médico se relaciona con sus pacientes es el factor determinante que afecta el resultado de la atención de la salud. La interacción entre ambos se da con una base psicosocial orientada a partir de la personalidad de los dos participantes.
Si en la consulta médica el paciente le presenta al profesional de la salud datos irreales, simulados o falsos se perderá la posibilidad de llegar a un diagnóstico que corresponda al verdadero estado de salud o enfermedad de la persona. Un paciente puede mentirle al médico por un objetivo claro, por ejemplo, conseguir una incapacidad laboral o la obtención de un documento que describa su enfermedad con fines de trámites legales, entre otros. Otra situación que puede ocurrir es cuando el paciente está convencido de padecer una enfermedad que no existe, se trata de desviaciones de la salud mental, como son algunos trastornos de conducta y en particular el trastorno de la personalidad (tp), que consiste en un patrón de comportamiento permanente, que no se adapta a las normas cotidianas, sociales y culturales; se traduce en conductas rígidas e inadaptadas y que afectan las relaciones interpersonales.
La prevalencia del tp en la población general es difícil de conocer, en nuestro medio no tenemos datos y nos servimos de publicaciones para inferir el problema. En 2014 se publicó una revisión donde el tp en la población general se presentaba con prevalencia de 4%.1
En este trabajo se presenta un caso de trastorno de la personalidad límite (tpl) en una paciente y sus repercusiones en el sistema de salud.
Presentación del casoPaciente femenino de 62 años de edad, hija única, vive en domicilio cercano a sus padres, de quienes depende económicamente. Escolaridad incompleta de enfermería y con formación de educadora e historiadora; laboró como profesora de enseñanza preescolar en una guardería del sector salud hasta el terremoto de 1985, posteriormente fue vendedora de joyería. Tuvo una pareja masculina estable, quien falleció en el mismo sismo, menciona que durante años vivió este duelo. Ha tenido muchas relaciones sexuales con parejas ocasionales.
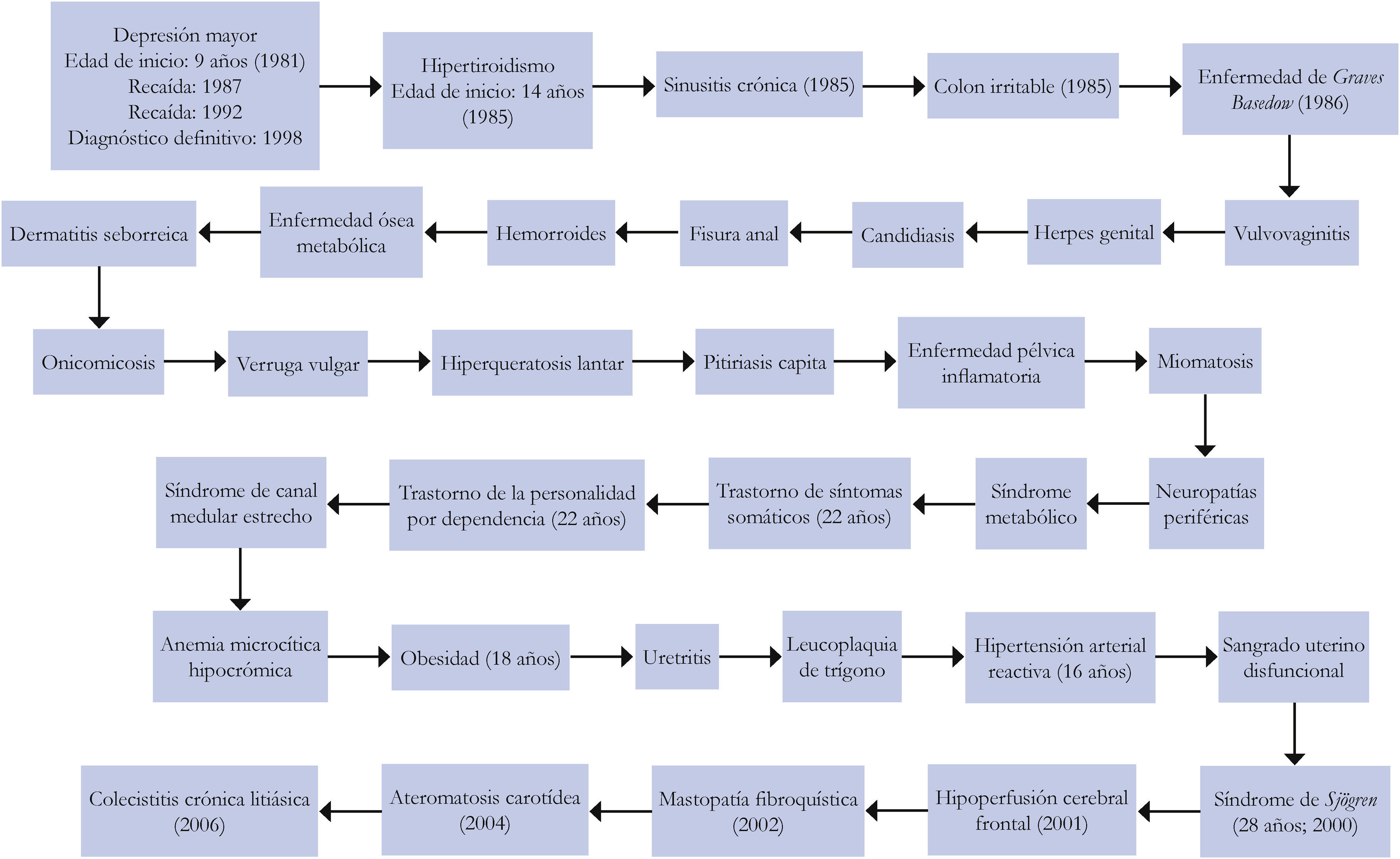
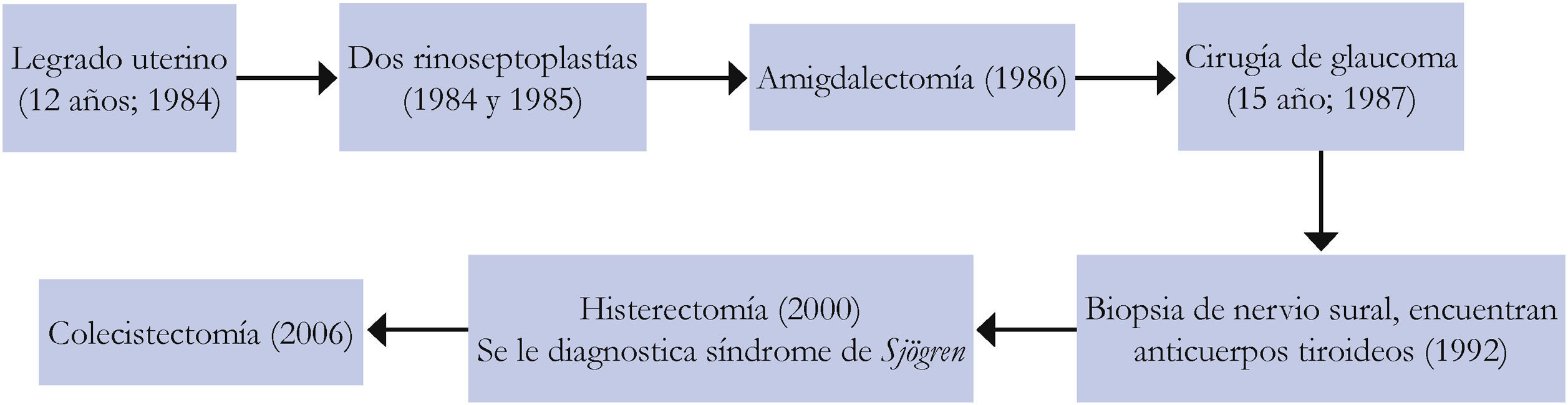
Refiere abuso sexual en su infancia, inicia su padecimiento a los nueve años de edad con cuadros de trastorno depresivo mayor, intentos de suicidio en dos ocasiones, a los 14 años se integra su primer diagnóstico de enfermedad de Graves Basedow; a los 18 años presentó obesidad, a los 22 años trastorno dependiente de la personalidad y trastorno de somatización, rasgos paranoides y agresividad, destaca que se autolesiona mediante mordeduras, quemaduras y otras, se le propone atención psiquiátrica hospitalaria, que rechaza. A los 28 años se le diagnosticó Síndrome de Sjögren; a los 30 años presentó un tercer intento de suicidio, de los 24 a los 32 años consumió cannabis. Antecedentes ginecológicos-obstétricos: gesta en dos ocasiones y dos abortos provocados, histerectomía radical a los 49 años.
A partir de los 30 años es multitratada por varios especialistas, asiste a diversos consultorios e instituciones médicas, de los cuales se van sumando diferentes diagnósticos; se tiene documentado que en un hospital público recibió 51 consultas de todo tipo en un año, además 34 diagnósticos en las diferentes instituciones a las que ha asistido. Desarrolla ideas hipocondríacas, como infección de los virus de la inmunodeficiencia humana (vih) y hepatitis, se realizó más de 50 pruebas para vih; también ha recibido tratamientos alternativos.
Sin citas programadas acude a este hospital continuamente, busca al médico que la atiende desde hace 20 años, lo espera sin límite de tiempo hasta que se le atiende entre paciente y paciente: en agradecimiento le lleva pequeños detalles, un reloj que robó de una tienda departamental y su propio expediente de una de las instituciones en las que ha sido atendida.
Su médico la refirió a Psiquiatría, por lo que la paciente expresó sentirse rechazada, por lo cual resulta claro que no tiene consciencia de su enfermedad.
La paciente se casó con un ciego, 15 años menor que ella, lo llevó a su casa y vivieron juntos durante siete años, tiempo en que dejó de asistir rutinariamente a consulta, solo en ocasiones por molestias vaginales y rectales (prurito, fetidez, secreción e inflamación, así como lesiones ulcerativas ano-rectales); sin embargo, a la revisión física del médico en presencia de la enfermera, reacciona dramáticamente con gritos y refiriendo dolor; en una revisión se le extrajo papel de estrasa de la cavidad vaginal. Fue referida a Proctología, especialidad en la que tuvo conflictos con el médico, lo que ocasionó que se le negara la atención y la paciente procedió con una queja ante las autoridades del nosocomio.
Cuando falleció su esposo, nuevamente regresó a consulta frecuente con su médico tratante, a quien refirió que tiene sentimientos de culpa por la muerte del mismo.
En la figura 1 se resumen las enfermedades diagnosticadas en diversas instituciones y en la figura 2 los procedimientos quirúrgicos a los que se sometió.
DiscusiónTheodore Millon definió a la personalidad normal como aquella que es capaz de adaptarse eficazmente al entorno, tener percepciones constructivas sobre sí mismo y conductas que promuevan la salud.
El tp es un problema crónico, de mal pronóstico, se define como un patrón permanente e inflexible de experiencia interna y comportamiento, que se desvía de su contexto cultural, se integra por rasgos de la personalidad rígidos e inadaptados, que producen deterioro funcional y sufrimiento en las áreas cognitiva, afectiva y en las relaciones interpersonales; con graves consecuencias en el entorno social y en el control de los impulsos. Tiene su inicio en la adolescencia y primera etapa de la edad adulta. Este trastorno es estable en el tiempo, los patrones desadaptativos son producto de la interacción de factores biológicos y de la experiencia, y base de los síndromes clínicos.2,3 Se caracteriza por negación de la sintomatología y de los problemas que causa la conducta inapropiada, rechazo al tratamiento psiquiátrico o falla en la adherencia. No se presenta aislado, está en comorbilidad con fármacodependencia, impulsividad, ansiedad, trastornos de alimentación e intentos de suicidio. Individuos con este trastorno no sienten empatía hacia los demás, son exigentes, dependientes e irritantes, por lo cual son estigmatizados y rechazados fácilmente por el equipo médico.4
Los tp se clasifican en tres grupos: el primero incluye personas con características raras o excéntricas: con trastornos de personalidad paranoide, esquizoide y esquizotípico; el segundo grupo engloba sujetos dramáticos, emotivos, erráticos o inestables: comprende trastornos de personalidad antisocial, límite, histriónico y narcisista; y al tercer grupo pertenecen individuos ansiosos o temerosos: comprende trastornos de personalidad por evitación, dependencia y obsesivo-compulsivo.5
En el caso que se presenta, la paciente fue diagnosticada 40 años antes con un tp por dependencia, sin embargo, clínicamente la sintomatología que presenta está relacionada, de acuerdo con el Manual Diagnóstico y Estadístico de los Trastornos Mentales en su 5ª versión (dsm-5),5 con el segundo grupo, el cual se caracteriza como un trastorno grave de la personalidad que presenta un patrón de inestabilidad de las relaciones sociales, de la imagen de sí mismo y de los afectos, como cambios de humor frecuentes y una marcada impulsividad de inicio en la edad adulta.
Esta patología, como en este caso, se diagnostica predominantemente en mujeres, con antecedentes infantiles de abuso, abandono y conflictos hostiles; se presentan comorbilidades como trastornos depresivos, bipolaridad, farmacodependencia, bulimia nerviosa o hiperfagia, trastorno por estrés postraumático, por déficit de atención y otros trastornos de la personalidad. Se caracteriza por conductas sexuales de riesgo, autolesivas, suicidas y también pueden realizar robos. El paciente límite comparte rasgos sintomáticos -como la dependencia- con el paciente histriónico, y el miedo al abandono con el paciente con tp por dependencia.6
El patrón frecuente del tpl es la inestabilidad afectiva. La paciente presenta episodios graves de descontrol en los afectos y en los impulsos, con una sobreutilización de los recursos de salud, al grado de solicitar atención médica de urgencia en momentos de crisis, además de presentar frustración por no ser atendida como quisiera; ya que su ansiedad maximiza síntomas leves y los malinterpreta como manifestaciones de enfermedad grave y mortal; es hipocondríaca, convencida de padecer una enfermedad incurable. En la personalidad límite es frecuente una exagerada preocupación por la salud y temor crónico a la enfermedad, la mayor parte del tiempo se concentran en sus preocupaciones, se alejan de la vida social y son muy demandantes con los médicos.
Inicialmente, el médico puede presentar un interés real por su paciente, lo que favorece la relación médico-paciente, sin embargo, ante su conducta demandante, que podría llegar al acoso por su enorme exigencia, termina por cansar al médico, provocando en éste enojo, rechazo y desinterés; cuando el paciente lo percibe, reinicia la búsqueda de otro profesional para la atención de su supuesta patología.
Los pacientes con este tipo de trastorno tienden a valorar a las personas de manera polarizada, de la idealización a la denigración, muy buenas o muy malas, con esto neutralizan su agresión interna; esta manera de evaluar a las personas incluye a los cuidadores, amantes, médicos y personas significativas. Perciben su autoimagen como mala y la autoreafirman cuando no se sienten cuidados ni apoyados, presentan sentimientos crónicos de vacío, aburriéndose con facilidad, no toleran la soledad y buscan desesperadamente compañía, aunque ésta no les agrade, llegan a aceptar a extraños como amigos y a comportarse de manera promiscua. En estrés o en abandono real o imaginario no controlan la ira y pueden presentar ideación paranoide transitoria, de minutos a horas, o síntomas disociativos como despersonalización; con el retorno real o imaginario de la persona significativa, remite esta sintomatología.
Este tipo de trastorno ha sido estudiado con gran interés debido a la complejidad en su presentación y diagnóstico; algunos trabajos proponen que la pobre regulación emocional que se presenta en el tpl podría estar asociada con la disfunción del circuito fronto-límbico7 y temporal-límbico.8
Relación médico-pacienteLa relación médico-paciente fundamenta el cuidado de la salud y mejora el diagnóstico y tratamiento. El entendimiento de las conductas y sentimientos desarrollan la confianza del paciente hacia el médico y favorecen la alianza terapéutica; los factores fundamentales para que se dé una adecuada relación médico-paciente son la empatía del médico hacia su paciente y la transferencia del paciente hacia el médico, la cual se ve influída por las emociones, creencias y experiencias que ha tenido el paciente con otros médicos. Cuando un paciente ha deambulado de médico en médico y ha tenido conflictos con ellos, repetirá esta actitud con su médico actual.9
El problema puede surgir en la entrevista médica cuando el médico desarrolla conductas contratranferenciales de erotización, maltrato y rechazo hacia el paciente. Los pacientes con tp, violentos y agresivos, causan mayor conflicto y son percibidos por los médicos como “pacientes difíciles”. La comunicación en la relación médico-paciente con este tipo de personas se mejora con empatía, escucha, paciencia y tolerancia.10
El caso de esta paciente con su poca capacidad de juicio y el vínculo que había establecido con los médicos y las instituciones, deteriora la relación médico-paciente, afecta el tratamiento y cronifica la enfermedad, la sensación de insatisfacción de la atención médica promueve la conducta doctor-shopping, anglicismo que se utiliza para describir a pacientes que acuden con diferentes médicos y hospitales de manera constante y sin referencia, en busca de atención para sus enfermedades ya diagnosticadas o por el aparente desarrollo de nuevos síntomas.11 La búsqueda constante de atención médica en diferentes instituciones aumenta significativamente los gastos institucionales y personales del paciente, sin que éste se dé cuenta de ello.12
El paciente con tpl muestra un patrón general de sobreutilización de servicios de salud,13 cuando acude a los servicios médicos ambulatorios presenta conductas disruptivas matizadas por ira con gritos, amenazas verbales y negación a cooperar con el equipo médico, lo que devalúa su atención.14,15
Los médicos no psiquiatras al atender a estos pacientes, desarrollan emociones de enojo, ira, desgaste, frustración y rechazo; por su solicitud demandante de atención y sus conductas manipuladoras y autodestructivas. Estos pacientes son conocidos como heart sink, porque llegan a provocar sensaciones somáticas y reacciones negativas en el médico “con solo ver el nombre en su agenda”.16 El médico desarrolla rechazo del paciente agresivo y violento, así como temor a atenderlo, no entiende su padecimiento ni conoce su origen, por tanto su cuidado es un reto. Estudiar a estos pacientes desde el enfoque biopsicosocial y mejorar las técnicas de comunicación, favorece un ambiente de confianza, la adherencia al tratamiento, disminuye el rechazo y mejora la comprensión del sufrimiento del paciente.17
ConclusionesLa paciente tiene 30 años acudiendo a la misma institución, ha desarrollado una relación idealizada con su médico tratante, los intentos de derivación al Servicio de Psiquiatría y Salud Mental han sido atendidos por la paciente, pero han fracasado y regresa con su médico, de quien depende emocionalmente. Su solicitud crónica de consultas y estudios clínicos, su asistencia frecuente a consulta externa y a los servicios de urgencias, la conducta suicida y autolesiva son el mejor predictor diagnóstico del tpl.
Estos casos con su comorbilidad con otras patologías son de dificil manejo, aumentan los costos hospitalarios, afectan gravemente la relación médico-paciente y generan sobre demanda de atención.
Los médicos se enfrentan a estas situaciones sin una formación teórica y práctica, en consecuencia sucede la cronicidad del padecimiento, “el peloteo” del paciente de una especialidad a otra y de un médico a otro, sin posibilidad de comprensión y con evolución al conflicto. Lo ideal es que identifiquemos los patrones conflictivos en las relaciones interpersonales en pacientes con tpl, para desarrollar alianzas terapéuticas y una comunicación estrecha entre los miembros del equipo de salud. Si se envía oportunamente al paciente a una atención especializada, se previene la cronicidad, estigmatización del paciente, iatrogenias, y frustración e impotencia en el equipo médico.
La formación integral del médico permitiría en la práctica de la Medicina reconocer estas patologías y desarrollar una mejor relación médico-paciente. En esta relación intervienen factores psicológicos y sociales, que llegan a impedir la interacción comunicacional satisfactoria, por tanto, vencer las barreras logrará un mejor ejercicio de nuestra profesión e incrementará la salud biopsicosocial en nuestros pacientes.18
Sugerencia de citación: Romero-Cabello R, González Salas IC, Sánchez CJ. Trastorno de la personalidad: un desafío en la relación médico-paciente. Aten Fam. 2016;23(3):155-159.