La fibrilación auricular (FA) es una de las arritmias más comunes, y su prevalencia aumenta con la edad. Se asocia con alto riesgo de embolia cerebral. La prevención de dichas tromboembolias se realiza mediante anticoagulantes orales, que en nuestro país parecen estar subutilizados. El Registro CARMEN-AF tiene como objetivo primario determinar cuál es el estado actual de la tromboprofilaxis de la FA novalvular en México. Como objetivo secundario pretende conocer la morbimortalidad asociada a la FA novalvular en por lo menos un año de seguimiento.
MétodosEl Registro CARMEN-AF es un estudio observacional, longitudinal, multicéntrico y nacional sobre el empleo de los anticoagulantes orales en pacientes con FA no-valvular que pretende la inclusión de pacientes mayores de 18años de edad diagnosticados con FA novalvular durante los últimos 6meses y con al menos un factor de riesgo para desarrollar una tromboembolia de acuerdo con la escala de CHA2DS2-Vasc. Serán recolectados datos demográficos y clínicos en las visitas clínicas habituales a lo largo de un seguimiento de 2años. El reclutamiento comenzó el 19 de septiembre de 2014 y se prevé la inclusión del último paciente el 18 de septiembre de 2016. Se estima la inclusión de 1,200 pacientes dada la incidencia de FA reportada a nivel mundial y tomando en consideración la población mexicana total.
ConclusionesEl registro de FA y riesgo embólico en México (CARMEN-AF) permitirá conocer el estado actual de la tromboprofilaxis en pacientes con FA novalvular y permitirá obtener una panorámica del cumplimiento de las guías nacionales e internacionales de práctica clínica en esta materia.
Atrial fibrillation (AF) is one of the most common arrhythmias, and its prevalence increase with age. It is associated with high risk of stroke. The prevention of such thromboembolism is done with oral anticoagulants, which in our country seem to be underused. CARMEN-AF registry aims primarily to determine the current status of thromboprophylaxis of non-valvular AF in Mexico. A secondary objective is to know the morbidity and mortality associated with non-valvular AF in at least one year of follow-up.
MethodsCARMEN-AF registry is an observational, longitudinal, multicenter, and national survey about the use of oral anticoagulants in patients with non-valvular AF. Patients 18years old or older, diagnosed with AF during the last 6months, and with at least one risk factor of thromboembolism based in the CHA2DS2-Vasc score are being selected. Demographic and clinical data will be collected during the visits to their usual clinic with a follow-up of 2years. The recruitment began on September 19, 2014, and the inclusion of the last patient is expected on September 18, 2016. According to the reported incidence of AF globally and taking into account the total Mexican population, the inclusion of 1,200 patients is estimated.
ConclusionsThe Atrial Fibrillation and Embolic Risk Registry (CARMEN-AF) will reveal the current status of thromboprophylaxis in patients with non-valvular AF, and will allow to get an overview of the national and international clinical practice guidelines accomplishment in this area.
La fibrilación auricular (FA) es la arritmia sostenida más frecuente en la práctica clínica1,2. Afecta alrededor del 1-2% de la población general3, su prevalencia aumenta con la edad y tiene múltiples causas, entre las que se encuentran la insuficiencia cardíaca, la diabetes mellitus tipo2 y la hipertensión arterial sistémica4. La FA es un importante factor de riesgo de presentar un evento vascular cerebral (EVC), ya que es responsable del 25% de los EVC isquémicas y del 50% de las cardioembólicas. Los pacientes con FA tienen una incidencia de isquemia cerebral del 7% anual5. Además, está demostrado que la FA incrementa la mortalidad hospitalaria6, aumenta el número de hospitalizaciones y disminuye la calidad de vida7. Así, la FA representa un problema de salud pública con un elevado costo económico asociado8,9.
Uno de los objetivos principales del tratamiento de la FA es la prevención de las tromboembolias mediante fármacos anticoagulantes orales (ACO). Las guías terapéuticas de la FA5,10 ofrecen recomendaciones sobre la idoneidad de un paciente para recibir tratamiento con ACO según las distintas escalas de estratificación de riesgo de EVC (CHADS2 y CHA2DS2-Vasc)11 y de sangrado (HAS-BLED)12. La guía de práctica clínica mexicana sigue estas mismas recomendaciones, aunque no hace énfasis en los beneficios de los ACO en los pacientes más longevos o con riesgo elevado, los cuales se suelen tratar con antiagregantes plaquetarios13.
Tanto los ACO directos (ACOD) como los antagonistas de la vitaminaK (AVK) han mostrado ser efectivos para evitar los EVC en pacientes con FA14,15. Sin embargo, la adherencia a los AVK es muy variable, con una tasa de abandono del tratamiento al primer año que puede llegar hasta un 25%, y múltiples interacciones medicamentosas. El incumplimiento con la medicación está relacionado con una mala percepción por parte del paciente de la necesidad de tomar los medicamentos o por el temor a los efectos adversos16. Para mejorar la adherencia es necesaria más información, para que los pacientes conozcan el riesgo que representa su enfermedad, lo consideren seriamente y se involucren en la prevención esencial y en las conductas de tratamiento.
El objetivo principal del Registro CARMEN-AF (FibrilaCión Auricular y Riesgo de troMboembolias EN México) es conocer el estado actual de la tromboprofilaxis en la FA novalvular en México con el fin de identificar las características del empleo actual de los ACO en México. En forma secundaria, se evaluará en un seguimiento mínimo de un año la morbimortalidad asociada con esta arritmia y la eficacia y seguridad en la tromboprofilaxis de la FA con el uso de los nuevos y específicos ACO.
MétodosEl registro CARMEN-AF es un estudio observacional, longitudinal, multicéntrico y nacional de la FA novalvular. El registro CARMEN-AF se plantea como el primer registro acerca del tratamiento del riesgo tromboembólico en FA novalvular en México que contará con representación nacional. Se planea la participación de las principales instituciones de salud, tanto públicas como privadas, de cada entidad federativa para garantizar que el registro sea representativo de la República Mexicana. Se busca contar con una amplia distribución geográfica para comparar la calidad de la atención entre las distintas zonas geográficas del país.
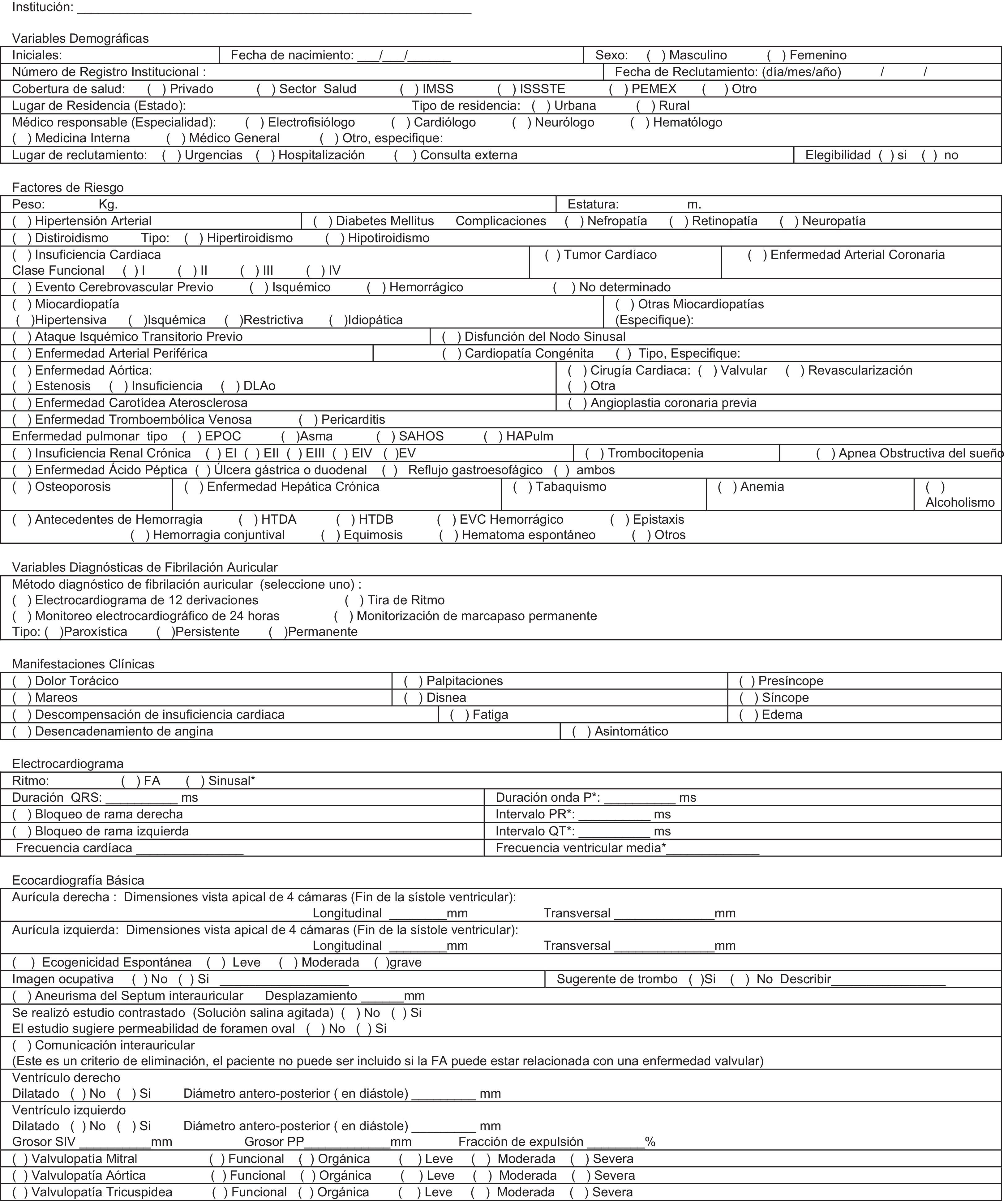
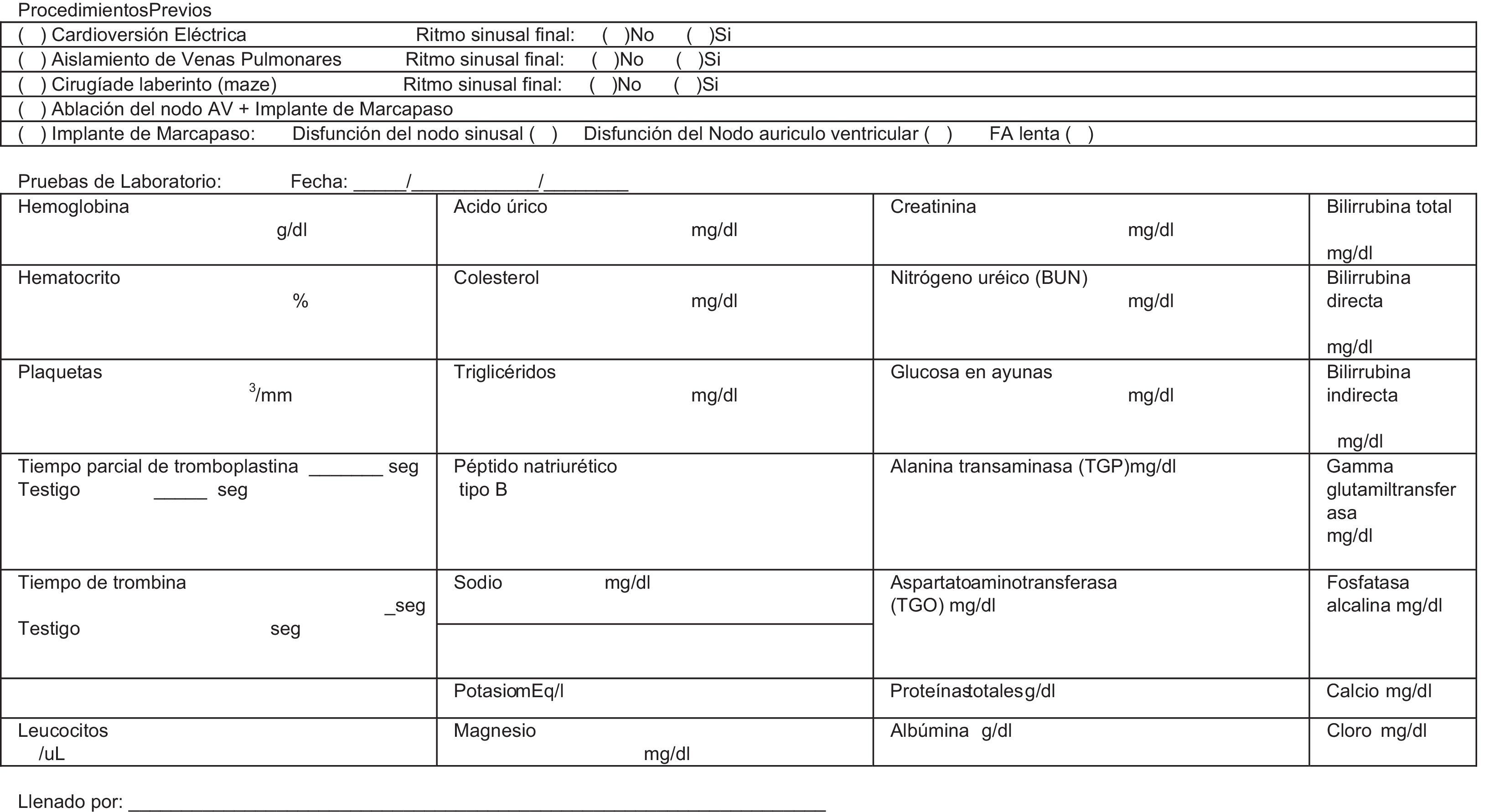
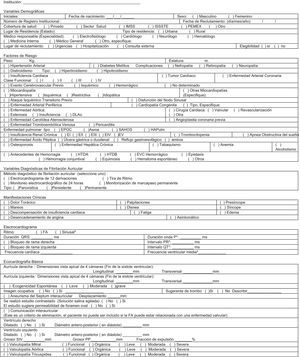
El período de seguimiento de cada paciente será por un mínimo de 2años, con evaluaciones periódicas cada 3meses. La información se registrará en un formato de informe de caso electrónico (Anexo 2; CRF por las siglas en inglés de case report form) almacenado en una base de datos centralizada en la que se incluirán todos los datos necesarios para la realización del estudio. Las variables de evaluación del estudio serán: a)demográficas; b)factores de riesgo asociados; c)del diagnóstico y características de la FA, así como sus manifestaciones clínicas; d)resultados de pruebas de laboratorio y exámenes de gabinete, y e)variables clínicas de desenlaces importantes (morbimortalidad). El registro de los datos se obtendrá de la práctica clínica habitual, siendo las fuentes de información los propios investigadores participantes y los datos de la historia clínica del paciente en el momento de la inclusión en el estudio.
Criterios de inclusión y exclusiónLos candidatos para el estudio son aquellos pacientes de cualquier género, mayores de 18años de edad que tienen documentado mediante un ECG de 12derivaciones, tira de ritmo, monitoreo Holter ECG o electrogramas auriculares de un marcapasos al menos un episodio de FA en los últimos 6meses. Todos los pacientes con diagnóstico de FA en la visita basal deben ser elegibles para recibir profilaxis antitrombótica con ACO, y deben tener al menos un factor de riesgo para tromboembolia de acuerdo a la escala CHA2DS2-Vasc. En el caso del género femenino, debe estar acompañado de algún otro de los factores de riesgo, ya que de lo contrario no se codificará para el puntaje de riesgo medido por CHA2DS2-Vasc. No se incluirá en el estudio a los pacientes con FA de causa transitoria, con FA de aparición en el postoperatorio inmediato o mediato (3meses) de cirugía cardíaca, con enfermedad terminal, con incapacidad mental para tomar el anticoagulante o con incapacidad para cumplir con las visitas de seguimiento, pacientes programados para la ablación de venas pulmonares, ni mujeres embarazadas o en periodo de lactancia (tabla 1).
Criterios de inclusión y exclusión del estudio
| Criterios de inclusión |
| Sexo: masculino o femenino |
| Edad: ≥ 18 años |
| Paciente con diagnóstico de FA crónica (permanente) documentada en cuando menos 2trazos electrocardiográficos tomados en días diferentes en los últimos 6meses. Los trazos pueden ser ECG de 12derivaciones, tira de ritmo de monitor electrocardiográfico o Holter de 24h |
| Paciente con diagnóstico de FA paroxística/persistente documentada durante al menos 30s mediante ECG de 12derivaciones, tira de ritmo de monitor electrocardiográfico, Holter de 24h o electrogramas auriculares de un marcapasos. Se requiere que haya ocurrido y documentado al menos un episodio en los últimos 6meses |
| Paciente con cuando menos un factor de riesgo para tromboembolias (EVC o fuera del SNC) de acuerdo a la escala CHA2DS2-Vasc |
| Criterios de exclusión |
| FA de causa transitoria (tirotoxicosis, intoxicación por alcohol, fase aguda de IM, pericarditis, miocarditis, electrocución, embolismo pulmonar u otra enfermedad pulmonar, desorden hidroelectrolítico o metabólico, etc.) |
| FA de aparición en el postoperatorio inmediato o mediato (3meses) de cirugía cardíaca |
| Enfermedad terminal |
| Incapacidad mental para tomar el anticoagulante |
| Incapacidad para cumplir con las visitas de seguimiento |
| Sujeto ya programado para la ablación de venas pulmonares |
| Mujeres embarazadas o en periodo de lactancia |
| Contraindicación para la anticoagulación oral (anemia, trombocitopenia, daño hepático o renal graves, etc.) |
Para el análisis de los datos se utilizarán estadísticos descriptivos y diferenciales de acuerdo a la observación obtenida. Para las variables continuas se obtendrán como estadísticos descriptivos: media, desviación estándar (DE), error estándar (EE), intervalo de confianza 95% (IC95%) medio, mínimo, percentil 25 (P25), mediana o percentil 50 (P50), percentil 75 (P75) y máximo, número de pacientes (n) y número de datos perdidos. Para las variables categóricas se obtendrán el porcentaje (%) respecto al total y al número de pacientes (n) de cada categoría. Los datos perdidos se tratarán como una nueva categoría.
Se examinarán mediante la prueba t de Student diferencias entre variables continuas con distribución normal. La prueba del rango de suma de Wilcoxon se utilizará cuando variables continuas hayan fallado en pruebas de normalidad. Para analizar variables categóricas se utilizará ji-cuadrado mediante la prueba de exacta de Fisher o de corrección de Yates. Una prueba de 2colas con un valor de p<0.05 se considerará estadísticamente significativa. Se utilizará el análisis de regresión logística para seleccionar predictores independientes en aquellas variables en las que a través de un análisis de regresión univariado se haya obtenido un valor de p<0.01. Se utilizarán curvas de supervivencia de Kaplan-Meier y el modelo de riesgo proporcional de Cox para ajustar el análisis de supervivencia. Se considerará como estadísticamente significativa una p<0.05.
ResultadosLa fase de reclutamiento comenzó el 19 de septiembre de 2014 y terminará el 18 de septiembre de 2016. Se estima la participación de un total de 1,200 pacientes. Se realizará un primer análisis preliminar con los primeros 1,000 pacientes. En septiembre de 2016 se realizará el análisis de corte transversal de todos los pacientes incluidos (se calculan 1,200 pacientes), y posteriormente se realizarán análisis de seguimiento a uno y 2años.
Las sociedades participantes y que dan apoyo a este Registro son, por orden alfabético: Asociación Mexicana para la Prevención de la Aterosclerosis y sus Complicaciones (AMPAC), Asociación Nacional de Cardiólogos al Servicio de los Trabajadores del Estado (ANCISSSTE), Asociación Nacional de Cardiólogos del Centro Medico La Raza A.C., Asociación Nacional de Cardiólogos de México A.C. (ANCAM), Instituto Nacional de Cardiología «Ignacio Chávez» (INCICH), Sociedad Mexicana de Cardiología A.C. (SMC) y Sociedad Mexicana de Electrofisiología y Estimulación Cardíaca (SOMEEC).
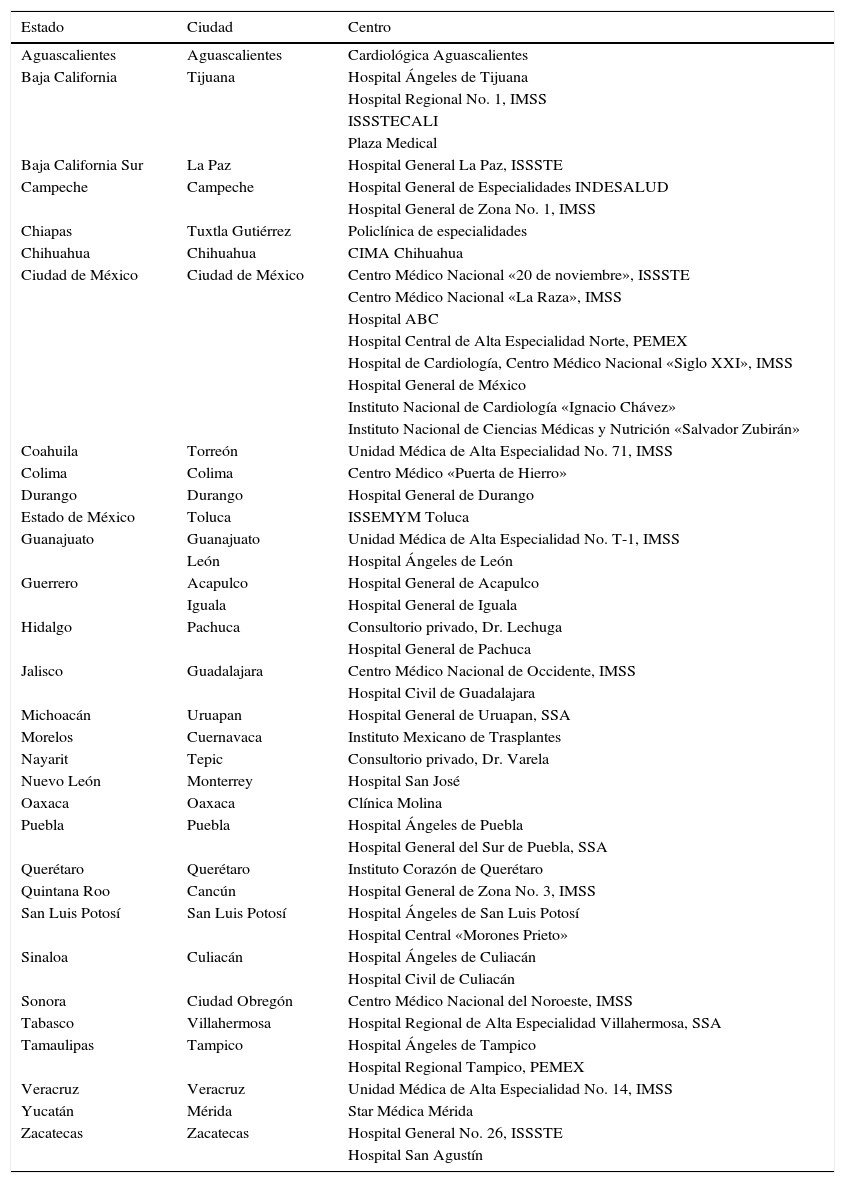
Actualmente se cuenta con 51 instituciones participantes confirmadas hasta el momento para incluir pacientes en el registro (tabla 2).
Instituciones participantes
| Estado | Ciudad | Centro |
|---|---|---|
| Aguascalientes | Aguascalientes | Cardiológica Aguascalientes |
| Baja California | Tijuana | Hospital Ángeles de Tijuana |
| Hospital Regional No. 1, IMSS | ||
| ISSSTECALI | ||
| Plaza Medical | ||
| Baja California Sur | La Paz | Hospital General La Paz, ISSSTE |
| Campeche | Campeche | Hospital General de Especialidades INDESALUD |
| Hospital General de Zona No. 1, IMSS | ||
| Chiapas | Tuxtla Gutiérrez | Policlínica de especialidades |
| Chihuahua | Chihuahua | CIMA Chihuahua |
| Ciudad de México | Ciudad de México | Centro Médico Nacional «20 de noviembre», ISSSTE |
| Centro Médico Nacional «La Raza», IMSS | ||
| Hospital ABC | ||
| Hospital Central de Alta Especialidad Norte, PEMEX | ||
| Hospital de Cardiología, Centro Médico Nacional «Siglo XXI», IMSS | ||
| Hospital General de México | ||
| Instituto Nacional de Cardiología «Ignacio Chávez» | ||
| Instituto Nacional de Ciencias Médicas y Nutrición «Salvador Zubirán» | ||
| Coahuila | Torreón | Unidad Médica de Alta Especialidad No. 71, IMSS |
| Colima | Colima | Centro Médico «Puerta de Hierro» |
| Durango | Durango | Hospital General de Durango |
| Estado de México | Toluca | ISSEMYM Toluca |
| Guanajuato | Guanajuato | Unidad Médica de Alta Especialidad No. T-1, IMSS |
| León | Hospital Ángeles de León | |
| Guerrero | Acapulco | Hospital General de Acapulco |
| Iguala | Hospital General de Iguala | |
| Hidalgo | Pachuca | Consultorio privado, Dr. Lechuga |
| Hospital General de Pachuca | ||
| Jalisco | Guadalajara | Centro Médico Nacional de Occidente, IMSS |
| Hospital Civil de Guadalajara | ||
| Michoacán | Uruapan | Hospital General de Uruapan, SSA |
| Morelos | Cuernavaca | Instituto Mexicano de Trasplantes |
| Nayarit | Tepic | Consultorio privado, Dr. Varela |
| Nuevo León | Monterrey | Hospital San José |
| Oaxaca | Oaxaca | Clínica Molina |
| Puebla | Puebla | Hospital Ángeles de Puebla |
| Hospital General del Sur de Puebla, SSA | ||
| Querétaro | Querétaro | Instituto Corazón de Querétaro |
| Quintana Roo | Cancún | Hospital General de Zona No. 3, IMSS |
| San Luis Potosí | San Luis Potosí | Hospital Ángeles de San Luis Potosí |
| Hospital Central «Morones Prieto» | ||
| Sinaloa | Culiacán | Hospital Ángeles de Culiacán |
| Hospital Civil de Culiacán | ||
| Sonora | Ciudad Obregón | Centro Médico Nacional del Noroeste, IMSS |
| Tabasco | Villahermosa | Hospital Regional de Alta Especialidad Villahermosa, SSA |
| Tamaulipas | Tampico | Hospital Ángeles de Tampico |
| Hospital Regional Tampico, PEMEX | ||
| Veracruz | Veracruz | Unidad Médica de Alta Especialidad No. 14, IMSS |
| Yucatán | Mérida | Star Médica Mérida |
| Zacatecas | Zacatecas | Hospital General No. 26, ISSSTE |
| Hospital San Agustín |
Al igual que sucede en el resto del mundo, en América Latina el incremento en la esperanza de vida de la población aumenta la incidencia de EVC isquémicas, y se teme que aumente su mortalidad en los próximos años17,18. Entre 2003 y 2005 el EVC ocurrió en el 6.9% de la población mexicana, y fue la principal causa de mortalidad en las zonas urbanas, afectando al 14.9% de dicha población19. En 2010, el 0.9% de los egresos del sector público sanitario mexicano fueron registros de EVC aguda, de los cuales 20,298 (43.9%) fueron EVC isquémica20. Por otro lado, la epidemiología de la FA en América Latina es poco conocida. En 2007 se estimó que el 60.7% de las arritmias en México eran debidas a FA, de las cuales el 65.7% eran de tipo novalvular.
Una parte importante del tratamiento de la FA es la prevención de las tromboembolias. La terapia anticoagulante es altamente efectiva para reducir el riesgo de EVC en estos pacientes21; no obstante, cada paciente debe ser valorado de manera individual para determinar los riesgos y los beneficios de la terapia antitrombótica. Las guías actuales de práctica clínica recomiendan administrar los anticoagulantes de acuerdo a las distintas escalas de estratificación de riesgo, para poder tomar las decisiones del tratamiento de acuerdo al puntaje obtenido22. Así, las guías canadienses aconsejan el uso de la escala CHADS2 para valorar el riesgo de EVC y la escala HAS-BLED para el riesgo de hemorragia, y el uso de los ACOD (dabigatrán, rivaroxabán o apixabán) frente a los AVK23. La guía estadounidense recomienda el uso de antitrombóticos como norma general, excepto en los casos contraindicados24. Finalmente, las guías europeas recomiendan el uso de la escala CHA2DS2-Vasc y HAS-BLED para medir los riesgos de EVC y sangrado, respectivamente, y el uso de ACOD frente a aspirina y AVK10. Todas estas recomendaciones están basadas en los resultados obtenidos en estudios de faseiii, como ARISTOTLE, RE-LY o ROCKETAF25-28, que han mostrado ventajas en la seguridad, eficacia y manejo de los ACOD frente a los AVK29. Las recomendaciones de la guía de práctica clínica mexicana también favorecen el tratamiento con ACO5.
A pesar de las recomendaciones existentes y de las evidencias a favor de los tratamientos con ACO, se estima que solo entre el 15 y el 79% de los pacientes reciben este tratamiento en forma adecuada30. Los AVK tienen una farmacocinética compleja que obliga a una vigilancia continua del tiempo de protrombina, frecuentes ajustes de la dosis, con un elevado riesgo de hemorragia, además de que tienen múltiples interacciones con otros fármacos y alimentos30. La facilidad para la administración, la poca interacción con otros fármacos y la menor necesidad de vigilancia de los ACOD hacen esperable un incremento en el uso del tratamiento anticoagulante en los pacientes con FA31.
La adherencia a los AVK es muy variable. El estudio ATRIA documentó un abandono del 25% en el primer año en los pacientes tratados con AVK32, mientras que el estudio IN-RANGE documentó que el 92% de los pacientes omitieron una dosis y el 36% omitieron más del 20% del tratamiento33. Esta falta de adherencia es una de las principales causas de los eventos embólicos. Por otra parte, no existe información sobre la adherencia a los ACOD, aunque se espera que esta sea mayor que con los AVK por su dosificación fija, facilidad de administración, innecesario monitoreo, mayor eficacia y seguridad. Para obtener un buen seguimiento de la medicación es necesario disminuir la asimetría de la información, pero también es importante cumplir con las recomendaciones de las guías internacionales de práctica clínica.
ConclusiónEl estudio CARMEN-AF permitirá obtener información del estado actual de la tromboprofilaxis en pacientes con FA novalvular en México. Se analizarán las estrategias de tratamiento anticoagulante en un total de 1,200 pacientes y se evaluará su eficacia. Además, se podrá valorar el grado de cumplimiento de las guías de práctica clínica, lo que permitirá elaborar una estrategia educativa para mejorar la adherencia a este tipo de tratamiento.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciamientoEste proyecto tiene el apoyo irrestricto Bayer, Boehringer-Ingelheim y Pfizer; el cual está destinado a fines académicos.
Conflicto de interesesEl Registro cuenta con un patrocinio irrestricto de la industria farmacéutica sin que esta intervenga en la elaboración y diseño del mismo. La recolección de los datos se llevará a cabo por una agencia especializada, independiente de la industria patrocinadora. El análisis de los datos correrá a cargo de los miembros del Comité Científico, quien será también el encargado de coordinar las publicaciones que se puedan generar de dichos análisis.
Ninguno de los autores que participan en esta investigación tiene conflicto de interés de ningún tipo con Bayer, Boehringer-Ingelheim, Pfizer, Medicaweb o con alguna de las sociedades médicas participantes.
A la Sociedad Mexicana de Cardiología, por otorgar el aval a este proyecto. A Medicaweb, por el soporte técnico brindado para el desarrollo de este Registro nacional.
Comité científico:
Dr. J. Antonio González-Hermosillo (coordinador nacional); Dr. Manlio F. Márquez Murillo (presidente); Dr. Salvador Ocampo Peña (secretario); Dr. Guillermo Ceballos; Dr. Alejandro Cordero; Dr. Marcelo Jiménez; Dr. Armando García; Dr. Efraín Gaxiola; Dr. Jorge Gómez; Dr. Enrique Martínez; Dr. Luis Molina; Dr. Gerardo Rodríguez-Diez; Dr. Humberto Rodríguez; Dr. Juan Pablo Benítez.
Comité financiero:
Dr. Luis Molina; Dr. Bernardo Quintana; Dr. Rubén Yza Villanueva, AMPAC; Dr. Enrique Velázquez, ANCCMN «La Raza»; Dr. José Manuel Enciso, ANCAM; Dr. Rogelio Robledo, ANCISSSTE; Dr. Jorge Gómez (temporalmente), SMC; Dr. Susano Lara, SOMEEC.
Representantes de la industria:
Dra. Alejandra Meaney, Bayer; Dra. Yuriria Valle, Boehringer-Ingelheim; Dra. M. Eugenia Pastrana, Pfizer.
Organización de investigación por contrato (CRO por las siglas en inglés de contract research organization):
Medicaweb, S.A. de C.V.