Resumen. Introducción. La malignización de la úlcera venosa crónica es una entidad muy poco frecuente, comunicada en un 0,34% del total de las úlceras venosas. Se presenta como una masa de aspecto hipertrófico, infectada o con signos inflamatorios, que sangra con frecuencia. Caso clínico. Mujer de 83 años de edad con una úlcera varicosa en miembro inferior derecho de 5 años de evolución, operada hace un año de fractura de cadera derecha, hipertensa, en la cual se diagnostica un carcinoma epidermoide gigante invasivo que infiltra hueso, de dos meses de evolución. La confirmación diagnóstica fue por medio de biopsia. El tratamiento escogido fue el quirúrgico, que consistió en la amputación supracondílea del miembro afecto. [ANGIOLOGÍA 2008; 60: 67–70]
Summary. Introduction. The chronic venous ulcer malignization is an entity very rarely seen; it's reported in a 0.34% of all the venous ulcers. It presents as a hypertrofic infected mass with inflammatory signs that bleeds frequently. Case report. A 83 years-old woman with venous ulcer in the right leg of 5 years of evolution, who was operated a year ago of a right hip fracture, hypertensive, who was diagnosed a giant epidermoid invasive carcinoma with osteo metastasis of two months of evolution. The diagnosis was confirmed by means of a biopsy. The chosen treatment was the surgical one that consisted of a supracondylea amputation of the affected member. [ANGIOLOGÍA 2008; 60: 67–70]
La cicatrización de una úlcera venosa es un problema de salud ampliamente difundido. Muchos factores se han relacionado con la etiología de esta enfermedad, siendo el principal la hipertensión venosa que se origina a partir de las venas varicosas; entre ellos, destacan los mecanismos inmunológicos que desempeñan un papel importante, influidos por los factores genéticos [1, 2].
Cuando se produce una úlcera venosa, primero tiene que ocurrir una respuesta inflamatoria aguda, originada por la estasis del retorno, la cual hace que se desencadenen mecanismos tales como activación de linfocitos T, citocinas, liberación del factor de necrosis tumoral, activación del sistema del complemento y de macrófagos, entre otros; estos mecanismos hacen que exista un daño tanto en el endotelio vascular como en las válvulas venosas, haciendo crónico este proceso y originando una lesión, en muchas ocasiones irreversible, que puede llegar hasta la malignización [3, 4].
La malignización de una úlcera venosa crónica es una entidad rara cuya frecuencia de aparición se cifra, según la bibliografía, en un 0,34% del total de las úlceras venosas [5].
La transformación neoplásica de la úlcera suele presentarse como un crecimiento exofítico del fondo de la úlcera, con sangrados repetidos y signos inflamatorios. En otras ocasiones puede presentarse como irregularidad de su base. Esto debe confirmarse por estudio de biopsia.
En las úlceras localizadas en los miembros inferiores y de etiología venosa, la forma más común de presentación de la complicación neoplásica es el carcinoma de células escamosas (75-80%), mientras que el basocelular es más infrecuente [5, 6].
Caso clínicoMujer de 83 años de edad, fumadora inveterada, con antecedentes patológicos personales de hipertensión arterial, cirugía de cadera con colocación de prótesis total debido a fractura, varices hace más de 10 años en ambos miembros inferiores y úlceras varicosas en miembro inferior derecho, que evolucionan con períodos de mejoría y remisión, en la que una úlcera que presentaba, redondeada, de 3cm, comenzó a invaginar sus bordes y crecer en un período corto (dos meses).
La paciente acude a la consulta externa de nuestro centro alarmada por el crecimiento acelerado de la lesión, acompañado de episodios hemorrágicos de repetición, que le producen una anemia crónica.
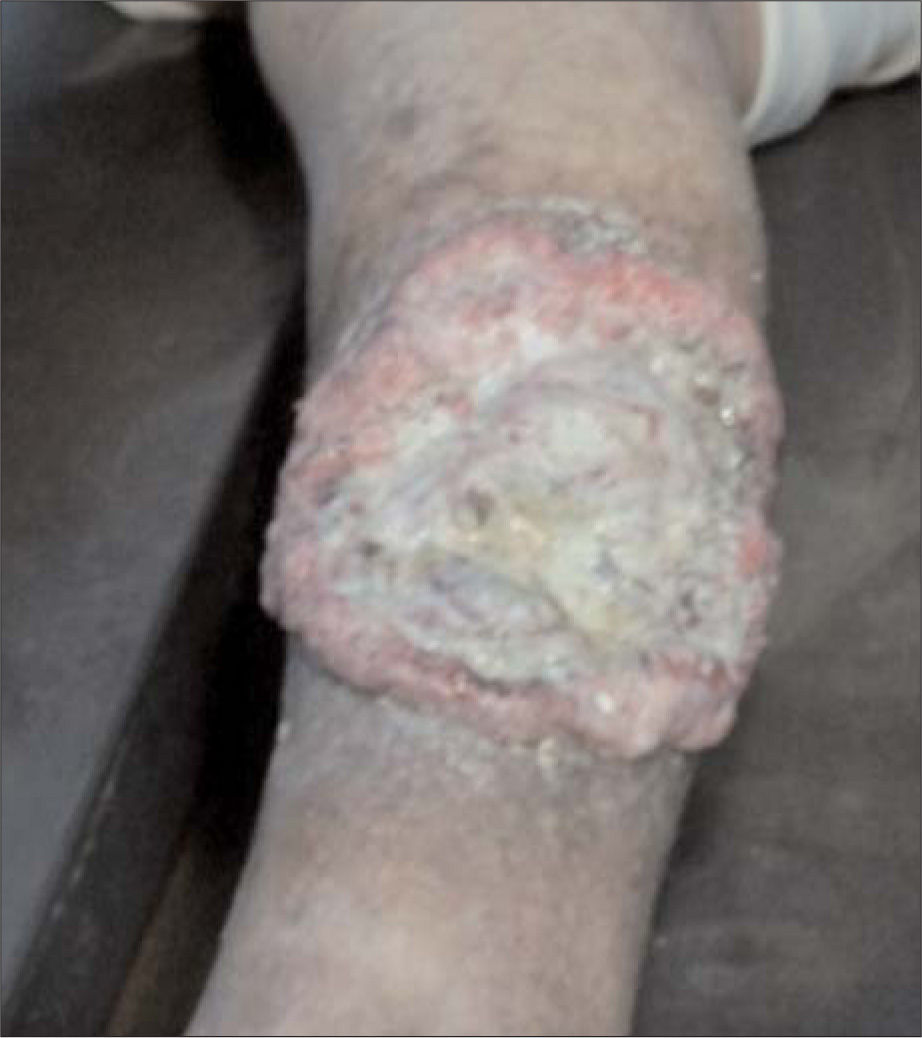
En la exploración física se constata presencia de úlcera de 17 × 15cm en el sector supramaleolar interno y cara anterior del miembro inferior derecho, de fondo húmedo con secreción verdosa maloliente, con una masa exofítica blanquecina de aspecto irregular que sangra al mínimo contacto. A su alrededor se observa la presencia de dermatitis ocre en zonas de induración cutánea y dilataciones varicosas por debajo y encima de la lesión. Los pulsos distales están presentes de forma simétrica. Se destacan varices por comunicantes insuficientes en miembro inferior derecho. La auscultación cardíaca es rítmica y sin soplos. Hay palidez cutánea mucosa y cianosis labial.
Se palpa adenopatía inguinal derecha de 1cm de diámetro no dolorosa. Los complementarios demuestran anemia crónica, con Hb de 80g/L.
La radiografía de ambos miembros inferiores anteroposterior y lateral informan imagen de secuestro óseo en la cara anterior de la tibia derecha correspondiente a la misma área de la úlcera. No se puede realizar eco-Doppler por no disponer de este recurso diagnóstico en el centro.
Se decide consultar con las especialidades de Dermatología y Oncología, llegándose a la conclusión de que a la paciente se le debe realizar una biopsia, haciéndose una exéresis amplia con un margen de 2cm de resección. Se observó profundidad en su base, resultando ser un carcinoma epidermoide queratinizante que infiltra hueso. Ante la agresividad y extensión de dicha tumoración, que invade planos profundos y con su diseminación linfática, el equipo multidisciplinario decide realizar una amputación supracondilia por debajo de la prótesis total de cadera.
El postoperatorio transcurre sin complicaciones y, tras dos meses de seguimiento ambulatorio, se comienza el tratamiento quimioterápico por indicación del Servicio de Oncología y la rehabilitación según programa.
DiscusiónLa degeneración neoplásica de las úlceras flebopáticas de las extremidades inferiores es una complicación infrecuente de la que se han publicado unos 180 casos: el 87% corresponden a carcinoma epidermoide, el 7% a epitelioma basocelular, el 5% a sarcomas y el 1% restante a otros tipos de carcinomas [5, 6].
Para que la malignización se produzca, se considera necesario un tiempo mínimo de evolución de la úlcera que, según la mayoría de los autores revisados, se sitúa entre 2 y 3 años [7, 8]. A pesar de ello, algunos autores, como Baldurson y Palou, consideran necesario una evolución de 20–30 años para que dicha degeneración se produzca, siendo excepcional en lesiones recientes [8, 10].
La forma de presentación del carcinoma sobre la úlcera flebostática suele ser una masa de aspecto hipertrófico, infectada o con signos inflamatorios, que sangra con frecuencia. En otras ocasiones se presenta como irregularidad de la base y los bordes de la úlcera [9-11].
Para confirmar el diagnóstico es necesaria la realización de una biopsia de las zonas sospechosas o bien la escisión amplia de la lesión con posterior estudio anatomopatológico [12, 13].
Se describen varias alternativas de tratamiento, que van desde la abstención terapéutica hasta la escisión amplia de la lesión con posterior recubrimiento por injertos cutáneos laminares, constituyendo esta técnica de elección para la mayoría de los autores. Otros tratamientos son la radioterapia y la amputación de la extremidad.
Las amputaciones están indicadas en los casos de tumoraciones amplias y/o infiltrantes como el caso presentado en este trabajo, el cual infiltraba hueso.
La radioterapia tiene indicaciones preoperatorias (en la estación de drenaje linfático contigua a la lesión tumoral con la intención de sellarla, y sobre la lesión primaria para disminuir su tamaño y poderlo resecar con mayor facilidad) y postoperatorias (sobre la estación de drenaje linfático que no se haya podido abordar en la cirugía por algún motivo).
La utilidad de la radioterapia depende del tipo de tumor. Está indicado en los carcinomas; no ocurre así en los sarcomas, donde hay poca o nula respuesta a la forma de tratamiento radiante. Para algunos casos es curativo, y para otros, paliativo.
En lo que se refiere a la evolución del carcinoma epidermoide queratinizante o muy diferenciado, se describe un 90% de remisión total tras la resección; el índice de metástasis varía entre el 3 y 4%, siendo las más frecuentes las que se producen en los ganglios linfáticos regionales [12, 13].