La isquemia crítica de los miembros inferiores (ICMI) es un proceso crónico con pronóstico muy desfavorable.
ObjetivoAnalizar la cirugía derivativa (CD) y endovascular (CE) de troncos distales en el tratamiento de la ICMI.
Material y métodosEstudio retrospectivo en el que se incluyeron 113 pacientes (89 hombres y 32 mujeres) intervenidos entre enero de 2006 y diciembre de 2010. Método de Kaplan-Meier para el análisis de resultados.
ResultadosEdad media 74,5 años; diabéticos 62%; el 26,4% dolor de reposo; el 73,6% lesión distal. Se realizaron 121 procedimientos: 69 derivaciones, 52 angioplastias. CD: anastomosis proximal más frecuente en femoral común (60%) y la distal en peronea (41,4%). Se utilizó vena safena en el 74% de casos. CE: la arteria más tratada fue la tibial anterior (59,6%). En 19,2% de casos se trató más de un tronco distal y en 57,7% se trataron también lesiones proximales simultáneamente.
Sin diferencias significativas en el análisis de permeabilidad, salvamento de extremidad y supervivencia en función del tipo de cirugía. Permeabilidad total: 69,2% al primer mes, 51,6% a los 6 meses y 48,2% al año. Tasa de salvamento de extremidad: 83,2% al primer mes, 71% a los 6 meses y del 65% al año. Supervivencia total: 92,5% al primer mes, 85,5% a los 6 meses y del 72,3% al año.
ConclusionesAmbas técnicas, CD y CE, son útiles para salvamento de extremidad frente a la alternativa de amputación mayor. No obstante, en ocasiones la amputación mayor de entrada es preferible a revascularizaciones límites que nos van a llevar a un fracaso precoz.
Critical ischemia of the lower limbs (CILL) is a chronic process with a poor prognosis.
ObjectiveTo analyse bypass surgery (BS) and endovascular surgery (ES) of distal branches in the treatment of CILL.
Material and methodsA retrospective study was conducted on 113 patients (89 males, 32 females) who were treated between January 2006 and December 2010. The Kaplan Meier method used for analysing the results.
ResultsThe mean age was 74.5 years, with 62% diabetics, 26.4% with rest pain, and 73.6% with a distal lesion. Of the121 procedures, there were 69 bypasses and 52 angioplasties. BS: Common femoral was the most frequent anastomosis (60%) and distal peroneal (41.4%). Saphenous vein was used in 74% of the cases. (ES): The anterior tibial was the most treated artery (59.6%). In more than 19.2% of cases, more than one distal branch was treated, and 57.7% of cases also had proximal lesions treated simultaneously.
No major differences in patency, limb salvage, and survival as regards the type of surgery. Total patency: 69.2% in the first month, 51.6% after 6 months, and 48.2% after one year. Limb salvage rate: 83.2% on the first month, 71% after 6 months and 65% after one year. Overall survival: 92.5% in the first month, 85.5% after 6 months, and 72.3% after one year.
ConclusionsBoth techniques, BS and ES, are useful for limb salvage compared to the alternative of major amputation. However, major amputation as first option is sometimes preferable to extreme revascularisations that may lead to early failure.
La isquemia crítica de los miembros inferiores (ICMI) es el estadío último de un proceso crónico y multisistémico con un pronóstico muy desfavorable tanto para la extremidad como para la supervivencia. Los pacientes revascularizados exitosamente logran una mejoría sustancial en su calidad de vida si los comparamos con los que sufren amputaciones mayores1.
Los pacientes con ICMI cuyo único segmento arterial permeable es un vaso distal presentan frecuentemente alguna enfermedad vascular en otros sectores, y requieren intervenciones quirúrgicas de larga duración y alta morbimortalidad, que hacen difícil la correcta indicación: cirugía derivativa (CD) o endovascular (CE) frente amputación primaria2,3.
Para conseguir unos buenos resultados con la CD, se requiere un segmento de tronco distal en buen estado, un conducto autólogo adecuado y tener un aceptable riesgo quirúrgico. Existe un grupo de pacientes que no cumplen estos requisitos, por lo que los resultados obtenidos con la CD son inferiores a los esperados y en muchas ocasiones conducen a la pérdida de la extremidad. En los últimos años la CE esta imponiéndose como técnica de elección por sus ventajas (menor morbilidad, menor estancia hospitalaria, menos complicaciones), contrastando sus buenos resultados con la CD y plantea nuevos retos al indicar el tratamiento más adecuado4.
ObjetivoAnalizar los resultados obtenidos con la CD y la CE de troncos distales a corto y medio plazo en la ICMI y analizar la influencia de diversos factores (tipo de injerto utilizado, arteria que se recanaliza en la anastomosis distal) en los resultados, en el salvamento de extremidad, en la morbimortalidad y en las complicaciones.
Material y métodosEstudio retrospectivo descriptivoEntre enero de 2006 y diciembre de 2010 fueron intervenidos en el Complejo Hospitalario Universitario de León 113 pacientes mediante CD o CE de troncos distales por ICMI. A 9 pacientes se les trató ambas extremidades.
Se excluyeron pacientes cuya primera manifestación de la enfermedad había sido la isquemia aguda de origen embolígeno y los que habían presentado trombosis de un aneurisma poplíteo.
La prueba diagnóstica más utilizada para la valoración de los troncos distales fue la arteriografía.
El protocolo de seguimiento se realizó en las consultas externas comenzando al mes del alta hospitalaria mediante el diagnóstico clínico, la exploración física, la realización de ITB y eco-Doppler arterial y en varios pacientes por la clínica aguda que les provocó la trombosis del procedimiento que les hizo acudir a Urgencias.
Durante todo el seguimiento hubo 7 pérdidas de pacientes.
Se utilizaron las pruebas estadísticas de la ji al cuadrado y de la t de Student para averiguar que aquellos factores que queremos comparar son homogéneos en cuanto a edad y factores de riesgo.
Se ha analizado la permeabilidad en la CD según una serie de factores, como el tipo de injerto (vena o prótesis) y la localización de la anastomosis distal.
Para analizar y comparar las tasas de permeabilidad primaria, salvamento de extremidad y mortalidad entre la CD y CE se utilizó el test de long-rank, mediante las tablas de Kaplan-Meier para su representación gráfica asumiendo una significación estadística del 95% (p < 0,05). Se ha utilizado la base de datos Access para la recogida de datos y para el análisis estadístico se ha utilizado el programa informático SPSS 18.0 para Windows.
ResultadosSe realizaron un total de 121 procedimientos, 69 CD y 52 CE a 89 hombres (73,6%) y 32 mujeres (26,4%); edad media 74,52 años (41-93, DE: 9,54). Un 26,4% presentaba úlcera isquémica y el 73,6% restante dolor en reposo.
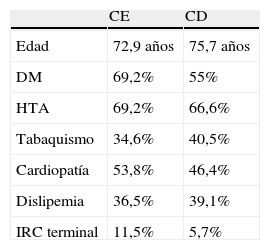
Los factores de riesgo asociados fueron: DM 62%, HTA 67,8%, tabaquismo 38%, cardiopatías 49,6%, dislipidemia 36,4% y un 12% de pacientes presentaban enfermedad renal terminal en hemodiálisis. No hubo diferencias significativas en los factores de riesgo de los pacientes que habían recibido CD y CE (tabla 1).
Un 35,5% de pacientes habían sido intervenidos previamente de revascularización en la misma extremidad: 4,1% de CD aortoilíaca, 3,3% de CE aortoilíaca, 25,6% de CD femoropoplítea, 14,9% de CE femoropoplítea, 0,8% de CD distal con vena. Un 1,7% de casos habían recibido simpatectomía lumbar. A un 5,8% de casos se les había tratado ambos sectores, aortoilíaco y femoropoplíteo, y el 19,8% presentaban amputaciones menores previas a la cirugía.
Respecto al miembro contralateral, el 22,3% habían recibido previamente una revascularización y el 7,4% presentaban una amputación mayor contralateral en el momento de la cirugía.
En las 69 CD, el injerto más utilizado fue vena safena interna (VSI): 69,5% de casos (42% VSI invertida, 27,5% VSI in situ). En un 27,5% se utilizó PTFE. En el 2,9% restante se realizó derivación compuesta (PTFE + vena). Al analizar la permeabilidad se observó mayor permeabilidad en las derivaciones realizadas con vena (58%) que en las realizadas con PTFE (21%), siendo las diferencias estadísticamente significativas (p < 0,005).
La arteria femoral común fue la zona más frecuente de anastomosis proximal con un 60%. Para la anastomosis distal se utilizó la arteria mejor comunicada con el pie, evaluada por arteriografía. La más frecuentemente utilizada fue la peronea en un 41% de casos (tabla 2).
No se evidenciaron diferencias estadísticamente significativas (p < 0,005) en permeabilidad y salvamento de extremidad en función de la arteria utilizada para la anastomosis distal.
En las 52 CE, el tronco distal diana fue la tibial anterior en un 59,6% de casos (tabla 3). La arteria femoral se trató en un 36,5% y la poplítea en un 40,4%.
En el 57,7% de las CE distales se trataron también sectores proximales simultáneamente y en un 19,2% se trató más de un tronco distal.
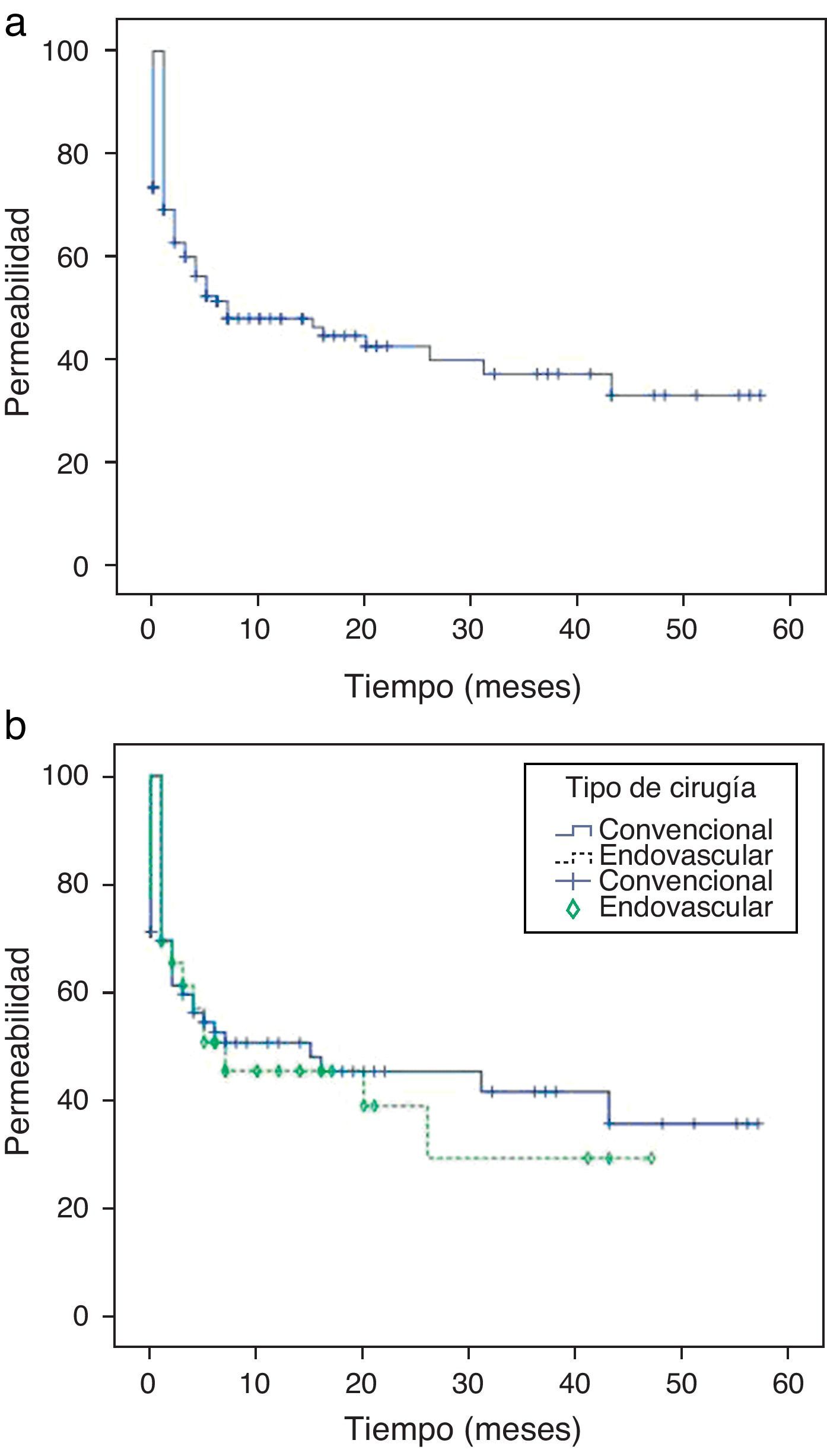
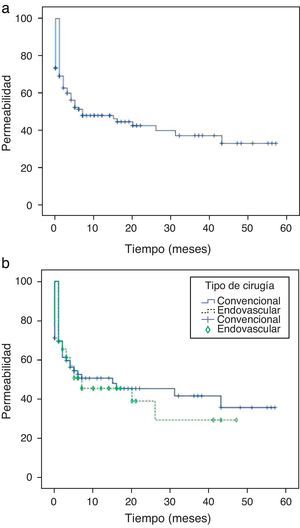
La permeabilidad primaria total de la serie fue de 69,2; 51,6; 48,2, y 42,9% a uno, 6, 12 y 24 meses, respectivamente (figura 1a).
Si analizamos la permeabilidad primaria en función del tipo de cirugía empleado observamos que en CD la permeabilidad fue de 69,4; 52,5; 50,5, y 45,2, a uno, 6, 12 y 24 meses, respectivamente.
En CE la permeabilidad fue del 69,2; 60,5; 45,3, y 38,8 a uno, 6, 12 y 24 meses, respectivamente.
No hay diferencias significativas (log-rank test: 0,721) en la incidencia de trombosis en el seguimiento entre ambos tipos de cirugía: 52,2% de trombosis en CD frente a 55,8% en CE (figura 1b).
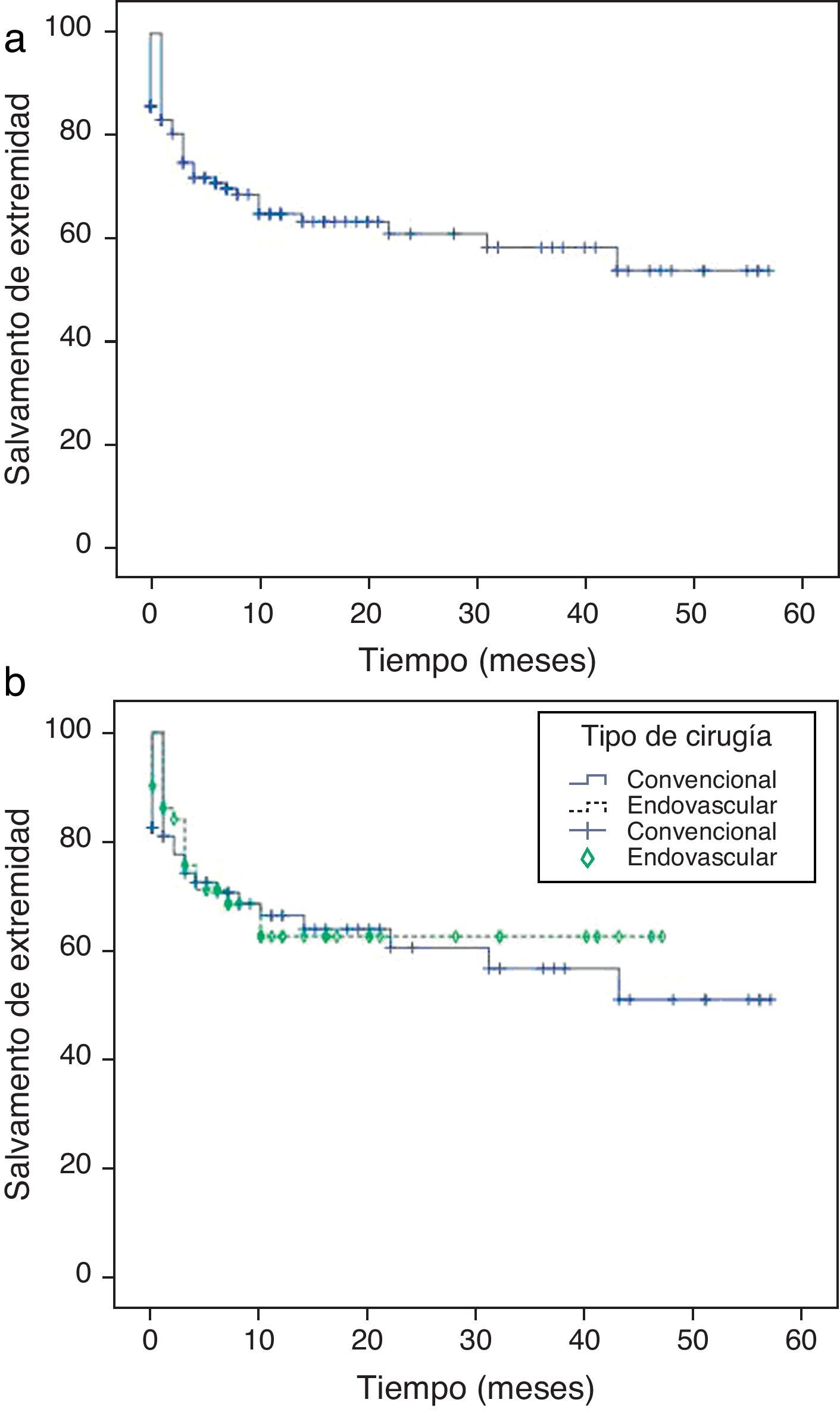
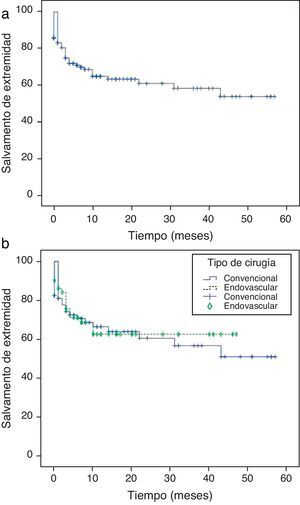
La tasa de salvamento de extremidad total de la serie fue el 83,2; 71; 65, y 61,1 a uno, 6, 12 y 24 meses, respectivamente (figura 2a).
En función del tipo cirugía, en CD fue el 81; 71; 67, y 61% a uno, 6, 12 y 24 meses, respectivamente
En CE fue del 86,2; 71,4; 63, y 63% a uno, 6, 12 y 24 meses, respectivamente (figura 2b).
A lo largo del seguimiento se produjeron un 36,2% de amputaciones en CD frente a un 32,2% en CE. No hay diferencias significativas entre ambos tipo de cirugía.
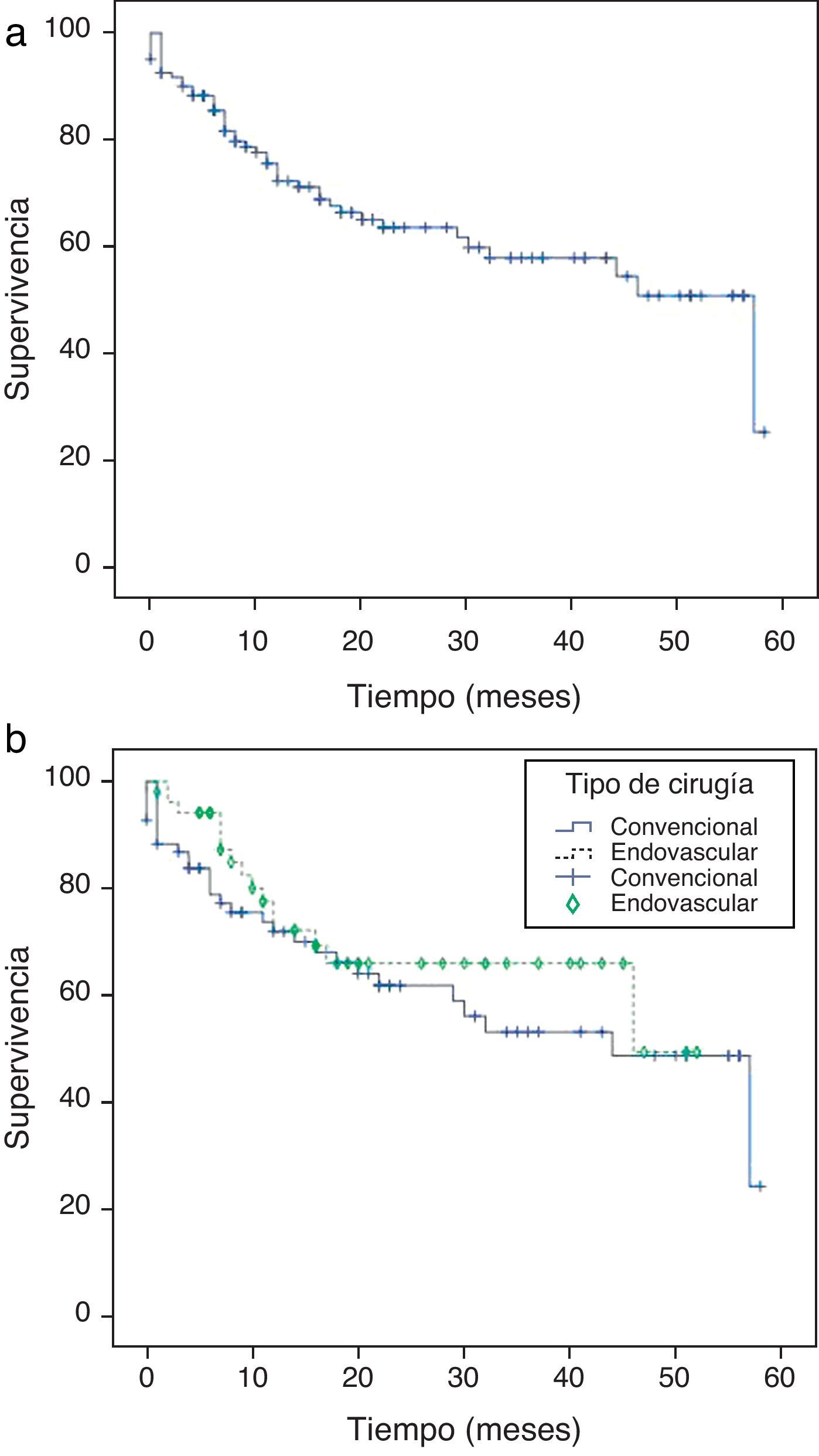
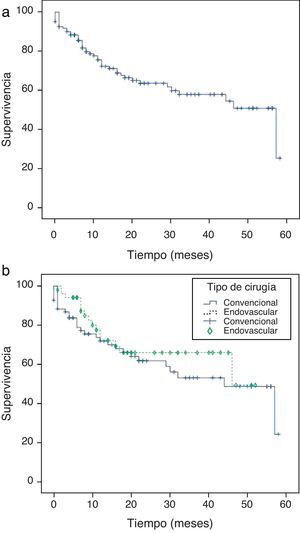
La supervivencia total de la serie fue 92,5; 85,5; 72,3, y 63,3% a uno, 6, 12 y 24 meses, respectivamente (figura 3a). La mortalidad quirúrgica fue del 8%.
En CD la supervivencia fue del 88,3; 79; 72, y 62% a uno, uno, 6, 12 y 24 meses, respectivamente.
En CE la supervivencia fue del 98,1; 94,2; 72,2, y 66% a uno, uno, 6, 12 y 24 meses, respectivamente.
No hay diferencias significativas (log-rank test: 0,390) en la mortalidad durante el seguimiento entre ambos tipos de cirugías (figura 3b).
Precisaron cirugías de revascularización posteriormente 23 pacientes, en su gran mayoría por trombosis del procedimiento previo. De 17 pacientes (24,6%) del grupo de CD, 9 precisaron nuevas derivaciones a troncos distales, 2 cirugía híbrida (CD + CE) y el resto otros procedimientos. Un 41% de estas cirugías fueron ineficaces produciéndose la trombosis del procedimiento en el post-operatorio inmediato mientras que en otro 41% se consiguieron permeabilidades mayores de 12 meses. De los 6 pacientes (11,53%) del grupo de CE, 3 precisaron derivaciones a troncos distales y uno una nueva CE, consiguiéndose permeabilidades mayores de 12 meses en el 40% de los procedimientos.
Un 36,4% de casos precisaron amputaciones menores tras la cirugía de revascularización, pero en un 15% fue necesaria la amputación mayor en el post-operatorio inmediato por trombosis precoz del procedimiento.
Las complicaciones locales más frecuentes, sobre todo en el grupo de CD, fueron infección y hematomas a nivel inguinal.
DiscusiónTanto la CD como la CE son técnicas que se utilizan para salvar la extremidad o conseguir amputaciones económicas susceptibles de protetización. Debido a la mejoría tanto de la técnica como de los materiales, la CE ha aumentado sus indicaciones en los sectores distales5–7.
Un factor limitante para indicar CE distal es encontrar pacientes con ICMI, con femoral superficial permeable y troncos distales accesibles y que además no sean tributarios de cirugía convencional8.
El elevado porcentaje de pacientes diabéticos (62%) en nuestra serie, que presentan enfermedad predominante a nivel distal, con lesiones extensas y calcificadas, les imposibilita para CD convencional, por no disponer de un tronco distal permeable y comunicado con el pie9–11.
En algunos de estos pacientes puede utilizarse la CE para conseguir amputaciones económicas susceptibles de protetización o para salvar extremidades con problemas infecciosos o isquémicos. Los pacientes con insuficiencia renal crónica se comportan de manera similar, ya que presentan una importante calcificación arterial, con especial tropismo hacia el sector distal12–14.
La mayoría de las trombosis de los procedimientos y de las amputaciones en nuestra serie tuvieron lugar durante el primer año de seguimiento.
Otra cuestión importante aparece al considerar el riesgo quirúrgico. Al ser la mayoría pacientes de edad avanzada y con múltiples factores de riesgo, se plantea la controversia entre revascularizar o amputar. No cabe duda que en muchos casos la mejor opción es la segunda, aunque cabe decir que la mortalidad de esta técnica no es desdeñable, y en algunas series alcanza el 15%. Es mucho menor la mortalidad asociada a la revascularización15.
Por ello, nuestra tendencia es plantear de entrada la revascularización, excepto en casos de enfermedad arterial extensa e irreparable, necrosis insalvable del pie, contractura irreversible de la extremidad, enfermedad terminal o expectativas de vida muy limitadas. Se requieren estudios en este sentido para poder predecir en qué pacientes sería preferible terapéuticamente una amputación mayor primaria y en cuáles el tratamiento de revascularización para conservar el miembro16,17.
En cuanto al tipo de injerto utilizado, la VSI ha sido empleada mayoritariamente, y solo en caso de no disponer de ella o ser de mala calidad se ha optado por otro tipo de injerto. En nuestro estudio en un 30% de los pacientes que recibieron CD fue necesario el uso de prótesis como injerto ya que no disponíamos de otro injerto autólogo que nos garantizase el buen funcionamiento de la revascularización, lo que ha hecho que los resultados de la CD no fueran tan buenos como esperásemos y se hayan podido igualar a los de la CE18. La CD distal presenta buenas tasas de salvamento de extremidad pero que solo se consiguen si se dispone de vena adecuada y anatomía favorable, pues, en caso contrario, la tasa de salvamento disminuye de forma notable19,20.
Los resultados de los injertos con prótesis, al igual que en otros estudios, son peores que los injertos con vena (Basil)21. Hay estudios que destacan que en ausencia de vena para realizar el bypass los resultados de la CE son mejores que los de los injertos con prótesis22.
Se trata básicamente de realizar la anastomosis proximal en una arteria con buen flujo23 y la anastomosis distal en el tronco distal mejor comunicado con el pie. Ambas variables son las únicas determinantes en el mantenimiento de la permeabilidad del injerto24. Al comparar la permeabilidad a largo plazo según el lugar de anastomosis distal, no se han encontrado diferencias estadísticamente significativas. Este resultado es comparable al de otras series publicadas25. De hecho, la elección del punto de anastomosis distal debería basarse en la calidad de la arteria distal y en su run-off, y no en la longitud de la derivación26,27.
Los pacientes, en numerosos casos, tienen múltiples comorbilidades y que reciban un procedimiento como una cirugía distal se asocia a tasas de mortalidad no despreciables y unas complicaciones entre el 20 y el 50%. En cuanto a la mortalidad, hay que decir que las cifras que aportamos son similares a las que han publicado otros autores, esperables tratándose de pacientes de edad avanzada, con múltiples factores de riesgo cardiovascular y con varias enfermedades asociadas. Sin embargo, esto no nos debe desanimar en el objetivo último del tratamiento de la ICMI que es el salvamento de la extremidad, puesto que, como ya se ha mencionado, los pacientes a los que se practica amputación mayor primaria presentan una mortalidad mayor que los que se les practica una cirugía de revascularización distal28.
Uno de los ensayos con más potencia estadística que se han realizado últimamente es el ensayo Basil en el cual se aleatorizaron pacientes con ICMI para recibir CD o CE. Hay que decir que en CD se realizó la anastomosis en arterias distales en un tercio de los casos y en CE en un 62% además de otros sectores se trataron también arterias distales, y hay que tener en cuenta las limitaciones de este estudio y las críticas a su metodología a las que se le ha sometido desde su publicación.
Según el Basil a medio plazo la supervivencia sin amputación de la CD y la CE es similar29, coincidiendo con nuestro estudio, si bien a largo plazo los resultados son mejores en CD que en CE.
Por lo tanto, concluye que en pacientes con esperanza de vida menor de 2 años hay que ofrecerles CE, en pacientes con esperanza de vida mayor de 2 años CD, y que los resultados de bypass de rescate en las angioplastias fallidas tienen peores resultados30.
Las tasas de permeabilidad aportadas por la literatura médica son inferiores en la CE frente a las de CD, pero las tasas de salvamento de extremidad al final son similares31. Esto parece deberse a que un fracaso hemodinámico en el tiempo no conlleva necesariamente una reaparición de las lesiones. Es decir, una reestenosis morfológica no significa una reestenosis clínica32. Pero en nuestro estudio no hay diferencias significativas en la permeabilidad entre CD y CE.
ConclusionesAmbas técnicas, la CD y la CE, son útiles frente a la alternativa de amputación mayor, teniendo en cuenta que estamos tratando a pacientes de edad avanzada con alto riesgo quirúrgico siendo el objetivo fundamental la mejora de la calidad de vida, la desaparición del dolor y el cierre de lesiones y amputaciones menores restando importancia a la permeabilidad del procedimiento.
Debemos tener en cuenta que en algunos casos la amputación mayor de entrada es preferible a revascularizaciones límites que nos van a llevar a un fracaso precoz y una posterior amputación.
En CD, las derivaciones con vena tienen mayor permeabilidad que las protésicas, debiendo ser este el injerto de elección siempre que sea posible. No se han evidenciado diferencias en los resultados en función de la arteria utilizada en la anastomosis distal por lo que debemos elegir la arteria que mayor flujo sanguíneo lleve al pie.
No hemos encontrado en nuestra serie diferencias significativas entre ambas técnicas, CD y CE, en salvamento de extremidad, permeabilidad y mortalidad. Hay que tener en cuenta que existen muy pocos ensayos clínicos aleatorizados que comparen ambas técnicas entre sí, entre otras razones porque en algunos pacientes dadas las características anatómicas de las lesiones arteriales y la calidad de su vena safena solo se les puede indicar una u otra técnica.
Sería necesario realizar ensayos clínicos aleatorizados con grupos comparables entre sí con casuística suficiente para obtener resultados estadísticamente significativos para tener un nivel de evidencia suficiente para realizar recomendaciones en este sector33.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este artículo fue presentado como comunicación en VI Congreso interdisciplinario Nacional sobre Patología Vascular. Logroño, octubre de 2011.