El control de factores de riesgo cardiovascular y la prevención secundaria son esenciales para los pacientes con enfermedad arterial periférica (EAP) en sus estadios más precoces. Presentamos un estudio encaminado a conocer el perfil de los pacientes claudicantes y el tratamiento que reciben en la primera visita a un servicio de angiología y cirugía vascular.
Material y métodosEstudio transversal y multicéntrico sobre 240 pacientes con EAP estadio ii de Fontaine, procedentes de 24 servicios de la red pública española. Se recogieron variables sobre perfil de riesgo cardiovascular, clínica, exploración, tratamientos en curso y asociados en la consulta y decisión terapéutica. Análisis estadístico descriptivo y de asociación univariante (test«t» de Student y Chi cuadrado de Pearson).
ResultadosEl 85,4% fueron varones, con edad media de 66,3±10 años; 67,5% hipertensos, 35,3% diabéticos y 55,0% dislipidémicos; 39,6% fumadores activos y 47,9% exfumadores; 23,3% con antecedentes coronarios, el 64,6% en grado IIA, con índice tobillo-brazo medio de 0,74±0,2. El 56,2% estaban previamente antiagregados y el 55,4% recibiendo estatinas. Tras la consulta el 91,7% recibían antiagregante (76,2% ácido acetilsalicílico, 9,2% clopidogrel), y se incrementó la tasa de tratamiento con estatinas al 74,6%, aunque solo fue correcto según el perfil de riesgo en el 26,4%. Solo 17 pacientes fueron derivados a unidades de tabaquismo. Se indicó un procedimiento quirúrgico en 9 casos (3,7%).
ConclusiónEl paciente claudicante confirma su alto perfil de riesgo cardiovascular y está claramente infratratado respecto a las recomendaciones de las guías clínicas, especialmente en el manejo del hábito tabáquico y el tratamiento hipolipidemiante.
Both risk factor control and secondary pharmacological prevention are essential for patients with peripheral arterial disease (PAD) at early stages. A study is present that attempts to confirm the risk profile of patients with intermittent claudication, and to assess the correction of the associated treatment in their first visit to a Vascular Surgery clinic.
Material and methodsA multicentre, cross-sectional study was conducted on 240 patients with PAD with Fontaine stage II stage, from 24 outpatient Vascular Surgery clinics of the Spanish national health system. Variables recorded included, cardiovascular risk profile, symptoms, physical examination, current treatments, and associatednew ones, as well as the therapeutic decision. Descriptive statistics and associations were tested using Student t test and the Pearson Chi2 test.
ResultsThe study included 85.4% males, and patients had a mean age of 66.3±10 years. They included 67.5% with hypertension, 35.3% with diabetes, and 55.0% with dyslipidaemia. There were 39.6% active smokers and 47.9% ex-smokers. There was confirmed coronary disease in 23.3%, and 64.6% were in Fontaine stage IIA. The mean ankle-brachial index was .74±.2. More than half (56.2%) of the patients already received antiplatelet therapy, and 55.4% were on statins. After the visit, 91.7% received antiplatelet therapy (76.2% Aspirin, 9.2% clopidogrel), and the statin treatment rate increased to 74.6%, although it was correct in only 26.4% of cases according to the risk profile. Only 17 patients were referred to a smoking cessation unit. A surgical procedure was indicated in 9 cases (3.7%).
ConclusionPatients with intermittent claudication have a high cardiovascular risk and receive a suboptimal treatment according to clinical practice guidelines, especially concerning smoking cessation and serum cholesterol management.
La enfermedad arterial periférica (EAP) es un problema de salud de importancia creciente por prevalencia (superior al 20% en los mayores de 65 años)1, frecuentación de los servicios de salud2 y coste por paciente y año3,4. Además, la EAP asocia un empeoramiento de la calidad de vida5 y un alto riesgo de eventos cardiovasculares adversos. Así, se ha llegado a establecer que un descenso en 2 décimas del índice tobillo-brazo duplica la mortalidad cardiovascular a 5 años respecto a la población sin EAP6. Por este motivo, todas las guías de práctica clínica establecen como pilar fundamental de su tratamiento el control agresivo de los factores de riesgo cardiovascular (tabaquismo, dislipidemia, hipertensión arterial, diabetes mellitus y obesidad-sedentarismo)7–11 y el tratamiento crónico en prevención secundaria con fármacos antiagregantes plaquetarios, estatinas e inhibidores de la enzima conversora de angiotensina (IECA).
Pese a la importancia de este tratamiento, tanto en la sintomatología12 como en el pronóstico vital de la EAP13, muchos estudios muestran que los pacientes lo reciben de forma subóptima, tanto por su propio cumplimiento14 como por el grado de adherencia a las guías clínicas en la prescripción15–17. Se hace esencial conocer, por tanto, qué áreas de mejora existen en el manejo médico del paciente claudicante, como punto de partida sobre el que establecer estrategias destinadas a mejorar su pronóstico, tanto a nivel de extremidad como de capacidad funcional y mortalidad.
Presentamos los resultados de un estudio transversal realizado para conocer el perfil de riesgo de los pacientes claudicantes que acuden por primera vez a una consulta de angiología y cirugía vascular en nuestro medio, y para cuantificar el grado de concordancia del tratamiento prescrito en esa primera visita con las recomendaciones de las últimas guías de práctica clínica.
Material y métodosSe diseñó un estudio transversal y multicéntrico implicando a 24 servicios de angiología y cirugía vascular de sendos centros públicos españoles (tabla 1). El estudio no recibió financiación interna ni externa. En cada centro se incluyeron de forma consecutiva 10 pacientes derivados por primera vez a consulta (primera visita) por claudicación intermitente, en los que se cumplió el criterio de inclusión de presentar clínica de claudicación intermitente achacable a isquemia crónica de miembros inferiores en estadio ii de Fontaine (Rutherford 1 a 3), confirmada mediante realización de índice tobillo-brazo con valor inferior a 0,8 y/o exploración de pulsos arteriales del miembro inferior. En último término, el diagnóstico y la inclusión quedó a criterio del cirujano/a vascular responsable de la consulta, excluyéndose todos aquellos pacientes con claudicación de origen no vascular. El período de reclutamiento transcurrió entre los meses de octubre y diciembre de 2013. Para cada paciente se recogieron variables relativas a sus factores de riesgo cardiovascular y enfermedades previas (edad, sexo, hipertensión arterial, diabetes mellitus, dislipidemia, tabaquismo, cardiopatía isquémica, valvulopatía, arritmia, estenosis carotídea asintomática y enfermedad cerebrovascular), servicio o unidad que realizó la derivación, clínica isquémica e índice tobillo-brazo, tratamientos previos y sus modificaciones en la consulta con el cirujano/a vascular. No se realizó seguimiento alguno, pero sí se recogió el destino o decisión terapéutica del caso (revisión, pruebas solicitadas y eventual tratamiento quirúrgico).
Centros hospitalarios participantes en el estudio ESCUTEPAC
| Centro hospitalario | Provincia |
|---|---|
| Hospital General Universitario de Elche | Alicante |
| Hospital Universitario de Cabueñes | Asturias |
| Hospital Universitario Son Espases | Islas Baleares |
| Hospital Universitario Puerta del Mar | Cádiz |
| Complejo Hospitalario Universitario de Santiago | A Coruña |
| Hospital Universitario de León | León |
| Hospital Clínico Universitario San Carlos | Madrid |
| Hospital General Universitario Gregorio Marañón | Madrid |
| Hospital Universitario Fundación Jiménez Díaz | Madrid |
| Hospital Universitario de Getafe | Madrid |
| Hospital Universitario La Paz | Madrid |
| Hospital Universitario Ramón y Cajal | Madrid |
| Hospital Universitario 12 de Octubre | Madrid |
| Hospital Universitario Nuestra Señora de Valme | Sevilla |
| Hospital Universitario Virgen del Rocío | Sevilla |
| Complejo Hospitalario Universitario de Pontevedra | Pontevedra |
| Complejo Hospitalario Universitario de Vigo | Pontevedra |
| Hospital Universitario San Pedro | La Rioja |
| Hospital Universitario de Salamanca | Salamanca |
| Hospital Universitari de Tarragona Joan XXIII | Tarragona |
| Hospital General Universitario de Valencia | Valencia |
| Hospital Clínico Universitario de Valladolid | Valladolid |
| Hospital Universitario de Galdakao-Usansolo | Vizcaya |
| Hospital Universitario de Basurto | Vizcaya |
No se realizó un cálculo específico del tamaño muestral al tratarse de un estudio transversal condicionado por su carácter multicéntrico y colaborativo. No obstante, se estimó el poder estadístico respecto a la prevalencia de tratamiento con estatinas en pacientes con EAP (60,9%), tomada de estudios previos en nuestro medio (Bravo Ruiz, 2010)18 en un 89,6%. Las variables cualitativas se describieron en términos de frecuencia, y las cuantitativas empleando media y desviación típica para distribuciones normales, y mediana-rango para distribuciones asimétricas. Las asociaciones entre variables cualitativas se testaron mediante la prueba de la Chi cuadrado de Pearson y la comparación entre 2 medias se realizó mediante el test «t» de Student, o sus homólogos no paramétricos. En todas las pruebas se asumió como significativo un valor de p inferior a 0,05. Los cálculos se realizaron con los programas IBM SPSS Statistics versión 20 (IBM Corp., Armonk, Nueva York, EE. UU.) y Stata versión 11 (StataCorp LP., College Station, Texas, EE. UU.).
ResultadosSe reclutó un total de 240 pacientes, de los que el 85,4% fueron varones (n=205), con una edad media de 66,3±10 años (rango 41 a 89 años). La distribución de factores de riesgo y comorbilidades puede verse en la tabla 2. El 73,7% (n=177) de los pacientes había sido derivado por su médico de atención primaria, un 10,0% por su cardiólogo y el resto (16,3%) por otros especialistas (cirujano general, neurólogo, médico rehabilitador…).
Distribución de factores de riesgo en la población a estudio, total y en función de la severidad de la claudicación intermitente
| Factor de riesgo | Población total (n=240) | Grado IIA (n=155) | Grado IIB (n=85) | p-valor |
|---|---|---|---|---|
| Hipertensión arterial | 67,5% (n=162) | 69,0% (n=107) | 57,9% (n=55) | 0,494 |
| Diabetes mellitus | 36,3% (n=87) | 40,6% (n=63) | 25,3% (n=24) | 0,056 |
| Diabetes tipo 1 | 1,7% (n=4) | 1,9% (n=3) | 1,0% (n=1) | 1,000* |
| Dislipidemia | 55,0% (n=132) | 54,8% (n=85) | 49,5% (n=47) | 0,946 |
| Tabaquismo (total) | 87,5% (n=210) | 86,4% (n=134) | 80,0% (n=76) | 0,507 |
| Tabaquismo activo | 39,6% (n=95) | 37,4% (n=58) | 38,9% (n=37) | 0,355 |
| Exfumador<5 años | 14,6% (n=35) | 15,5% (n=24) | 11,6% (n=11) | 0,285 |
| Exfumador>5 años | 33,3% (n=80) | 33,5% (n=52) | 29,5% (n=28) | 0,924 |
| Artropatía | 12,9% (n=31) | 12,2% (n=19) | 12,6% (n=12) | 0,681 |
| Cardiopatía isquémica (global) | 23,3% (n=56) | 22,5% (n=35) | 23,1% (n=22) | 0,565 |
| Ángor coronario | 5,4% (n=13) | 5,8% (n=9) | 4,2% (n=4) | 1,000* |
| IAM no revascularizado | 3,3% (n=8) | 3,2% (n=5) | 3,1% (n=3) | 1,000* |
| Coronariopatía revascularizada (bypass) | 3,7% (n=9) | 1,9% (n=3) | 6,3% (n=6) | 0,071* |
| Coronariopatía revascularizada (PTA/stent) | 10,8% (n=26) | 11,0% (n=17) | 5,8% (n=9) | 0,928 |
| Valvulopatía | 3,7% (n=9) | 2,6% (n=4) | 5,3% (n=5) | 0,286* |
| Arritmia | 6,3% (n=15) | 5,8% (n=9) | 6,3% (n=6) | 0,701 |
| Estenosis carotídea asintomática | 6,5% (n=16) | 7,1% (n=11) | 5,3% (n=5) | 0,718 |
| Enfermedad cerebrovascular (total) | 7,5% (n=18) | 6,4% (n=10) | 8,4% (n=8) | 0,405 |
| Enfermedad cerebrovascular (AIT) | 2,5% (n=6) | 1,9% (n=3) | 3,1% (n=3) | 0,668* |
| Enfermedad cerebrovascular (ictus) | 5,0% (n=12) | 4,5% (n=7) | 5,3% (n=5) | 0,642 |
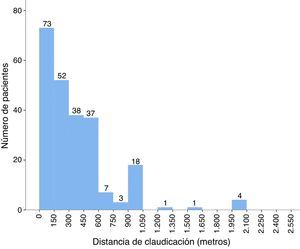
La mediana de distancia caminada fue 200m (fig. 1), con un rango de 20 a 4.000m. Ciento cincuenta y cinco pacientes (64,6%) caminaban más de 150m sin dolor (grado IIA de Fontaine) y 85 pacientes (35,4%) caminaban menos (grado IIB de Fontaine), de los que 28 (11,7%) claudicaban antes de los 50m. La localización del dolor fue predominantemente gemelar (79,2%, n=190), con 21 casos de claudicación glútea (8,8%) y 29 casos de dolor en miembros inferiores sin especificar el punto exacto. Estas molestias se localizaron en el lado derecho en un 30,8% de casos (n=74), izquierdo en el 31,3% (n=75) y bilateral en el resto (37,9%, n=91). La mediana de tiempo de evolución fueron 12 meses (rango: un mes-12 años), inferior a un año en el 59,6% de la muestra (n=143) e inferior a 3 meses en el 15,0% (n=36).
A la exploración, se apreció una obliteración femoropoplítea en el 67,5% de casos (n=132), iliofemoral en el 18,3% (n=44) y distal a poplítea en el 9,6% (n=23). No se dispuso de datos concretos sobre la exploración en 31 pacientes (12,9%). La obliteración distal a poplítea se asoció de forma significativa e inversa con el hábito tabáquico, activo o no (incidencia del 30,4% en fumadores frente al 8,2% en no fumadores, Chi cuadradro p=0,006). Sin embargo, la prevalencia en diabéticos no fue significativamente superior (13,0% vs 9,3%, Chi cuasrado p=0,448).
El índice tobillo-brazo derecho medio fue 0,74±0,2, y el izquierdo 0,73±0,2. Solo 11 pacientes (4,6%) presentaron un ITB inferior a 0,5.
AnalíticaSolo se dispuso de una analítica preconsulta en 96 casos (40,0%), y esta tenía antigüedad inferior a 3 meses en solo 38 casos (39,6% de los pacientes con analítica). Los valores promedio pueden verse en la tabla 3. No se encontró correlación ni diferencia estadísticamente significativa en la media de los valores analíticos en función de ningún factor de riesgo ni datos clínicos referidos a la isquemia crónica de miembros inferiores.
Valores analíticos promedio en los pacientes con analítica disponible (n=96)
| Parámetro | Valor (media±DS) |
|---|---|
| Hemoglobina (g/dl) | 14,5±2 |
| Hematocrito (%) | 42,82±5,5 |
| Plaquetas (ml) | 233947±64150 |
| Leucocitos (ml) | 8255±2482 |
| Glucosa (mg/dl) | 118,0±43 |
| HbA1c (%) | 6,39±1,4 |
| Creatinina (mg/dl) | 1,14±0,3 |
| Colesterol total (mg/dl) | 196,0±53 |
| Colesterol HDL (mg/dl) | 50,2±17 |
| Colesterol LDL (mg/dl) | 120,5±54 |
| Triglicéridos (mg/dl) | 153,1±75 |
| Tiempo de tromboplastina parcial activado (s) (n=35) | 34,4±12 |
| INR (n=42) | 1,02±0,2 |
| PCR ultrasensible | n=6, no valorable |
| Homocisteína (μmol/l) (n=12) | 22,5±9 |
| Fibrinógeno (mg/dl) (n=29) | 365,8±201 |
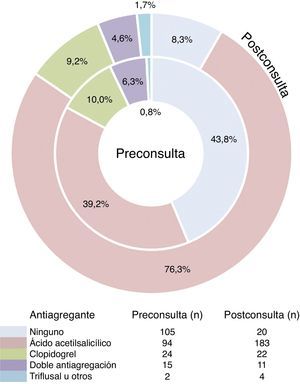
El 56,2% (n=135) de los pacientes acudieron a la primera visita con tratamiento antiagregante en curso (fig. 2). Este grupo presentó un perfil de riesgo cardiovascular más marcado, con prevalencias significativamente superiores de hipertensión arterial (74,1% vs 59,0%, Chi cuadrado p=0,014), dislipidemia (64,4% vs 42,8%, Chi cuadrado p<0,001), cardiopatía isquémica (37,0% vs 6,7%, Chi cuadrado p<0,001) y enfermedad cerebrovascular (11,1% vs 2,8%, Chi cuadrado p<0,001). Dieciocho pacientes (7,5%) recibían anticoagulación oral, sin encontrarse indicación en 3 de ellos; 162 pacientes (67,5%) recibían algún tratamiento antihipertensivo, con 2 fármacos en 38 casos y con 3 en 9 casos. Los fármacos más comunes fueron los IECA (32,9%), seguidos por los bloqueadores beta (17,9%), los antagonistas de los receptores de angiotensina ii (ARA-II, 17,1%) y los diuréticos (14,6%).
El tratamiento hipolipidemiante antes y después del paso por la consulta de puede verse en la tabla 4.
Tratamiento hipolipidemiante antes y después de la primera visita
| Tratamiento | Preconsulta | % | Posconsulta | % |
|---|---|---|---|---|
| Estatina de alta intensidad | 48 | 20,0 | 54 | 22,5 |
| Estatina de intensidad moderada | 83 | 34,6 | 109 | 45,4 |
| Estatina de baja intensidad | 2 | 0,8 | 16 | 6,7 |
| Sin tratamiento con estatinas | 107 | 44,6 | 61 | 25,4 |
| Indicación correcta según riesgo | 54 | 22,5 | 64 | 26,4 |
Estatinas de alta intensidad: atorvastatina 40 y 80mg, rosuvastatina 20 y 40mg, simvastatina 80mg; estatinas de baja intensidad: Simvastatina 10mg, pravastatina/lovastatina<20mg, fluvastatina<40mg y pitavastatina<1g; estatinas de intensidad moderada: el resto.
Indicación en paciente≤75 años y enfermedad arterial periférica (EAP): estatina de alta intensidad (recomendación clase i, nivel de evidencia A); indicación en paciente>75 años (o con problemas de seguridad) y EAP: estatina de intensidad moderada (recomendación clase i, nivel de evidencia A).
Fuente: Stone et al.10.
Por último, un 17,5% de los pacientes (n=42) recibían tratamientos modificadores del flujo antes de acudir a la consulta, mayoritariamente pentoxifilina (n=24), pero también cilostazol (n=18)
Intervenciones en consulta y tratamientos asociadosEn la consulta con el servicio de angiología y cirugía vascular se inició antiagregación de novo en 85 pacientes (35,4% en 83 casos con salicilatos y en 2 con clopidogrel), se suspendió la doble antiagregación previa en 5 casos y se inició en 2, y se cambió la dosis o el principio activo en 8 ocasiones (fig. 2). El tratamiento anticoagulante se retiró en 6 de los casos, 3 en los que no se encontró indicación y otros 3 en pacientes con un primer episodio de trombosis venosa profunda sin criterios de continuar recibiendo anticoagulación oral. Por contra, se inició anticoagulación de novo en 2 casos, uno de ellos en una mujer de 78 años hipertensa, dislipidémica y fumadora, con antecedentes de cardiopatía isquémica no revascularizada y que ya recibía antiagregante. No se cambió ningún régimen de tratamiento antihipertensivo previo, aunque sí se inició tratamiento con IECA en 10 pacientes normotensos (4,1%). Se asoció un fármaco modificador de flujo en 125 pacientes (52,1%), mayoritariamente cilostazol 100mg cada 12h (n=82) y pentoxifilina (n=34), recibiendo ambos fármacos un único paciente.
Todos los sujetos recibieron recomendaciones en consulta sobre la necesidad de realizar ejercicio físico. Constan también recomendaciones específicas para abandonar o no recaer en el hábito tabáquico en 116 de los pacientes fumadores y exfumadores, aunque solo 17 (7,1%) fueron derivados a unidades de tabaquismo y no consta que se iniciara tratamiento farmacológico en ninguno.
Origen del paciente y destino posteriorEl 94,6% de los pacientes recibió una cita para revisión una mediana de 6 meses tras la consulta (rango: 1-12 meses). Doce pacientes fueron enviados a seguimiento por su médico de atención primaria, y uno por su cardiólogo. En 21 pacientes se solicitaron pruebas complementarias en la consulta: 12 angiografías, 8 screening ecográficos de abdomen/troncos supraaórticos, 3 estudios de angiotomografía computarizada y una angiorresonancia magnética. En 9 casos (3,7%) se indicó un tratamiento quirúrgico; 2 claudicaban a distancias superiores a 150m(grado IIA de Fontaine), uno a 100m y los otros 6 a menos de 50m. El tratamiento fue abierto en 5 casos y endovascular en 4.
DiscusiónLa distribución de factores de riesgo en nuestra población es comparable a otros estudios epidemiológicos nacionales e internacionales4,18. La prevalencia de hipertensión arterial en España se sitúa por encima del 60% en grupos de edad superior a 65 años19; la prevalencia de enfermedad coronaria sintomática también está en rango del 20-25% que indican otros estudios4. La prevalencia de diabetes mellitus (36,3%) también concuerda con otros estudios españoles en EAP18, y es superior a la población general, en la que Soriguer et al.20 reportan cifras en torno al 24,8% para edades entre 61 y 75 años. Además, la diabetes mellitus fue casi el doble de prevalente en los pacientes con isquemia crónica grado IIA de Fontaine (40,6%) frente a los pacientes en grado IIB (25,3%), aunque sin alcanzar la significación estadística. Esta diferencia puede deberse a una derivación más temprana de los pacientes diabéticos por percibirse un perfil de riesgo superior, ya que en otros estudios la prevalencia de diabetes se correlaciona de forma directa con la severidad de la EAP4. Sin embargo, la distribución de los factores de riesgo fue similar independientemente del grado de la EAP, en discordancia con las variaciones encontradas por Reinecke et al. en un estudio sobre 41.882 pacientes alemanes con EAP4, aunque este se realizó sobre población que requirió ingreso hospitalario y no es, por tanto, equiparable.
Con este perfil de riesgo, cobran especial importancia los 4 pilares de la prevención en la enfermedad cardiovascular: cesación del hábito tabáquico, antiagregación, tratamiento con estatinas y control de la hipertensión arterial. Así lo recogen las últimas guías de práctica clínica de la Society for Vascular Surgery (2015)7, y también las guías ACC/AHA de control del colesterol sérico (2013)10, las Guías Europeas de Prevención Cardiovascular (2012)11 y las guías de ACCF/AHA de 2005 y 2011 sobre EAP8,9. El tratamiento estricto de estos 4 pilares se traduce en una reducción significativa de eventos cardiovasculares adversos, eventos adversos para la extremidad y mortalidad13.
Control de factores de riesgoEn primer lugar, es importante conseguir la cesación en el consumo de tabaco mediante un plan establecido y multidisciplinar de intervenciones repetidas (nivel de recomendación i, nivel de evidencia A)7. La situación del paciente respecto al tabaco debe preguntarse en toda visita8, y en los fumadores activos se recomienda siempre asociar tratamiento farmacológico (terapia sustitutiva, bupropión o vareniclina), que son especialmente eficaces los primeros meses9. En el plan a largo plazo debe incluirse, si las primeras medidas no son exitosas, la visita a una unidad específica de deshabituación tabáquica8. En nuestros pacientes, sin embargo, solo 17 (7,1%) fueron derivados a estas unidades y no consta el inicio del tratamiento antitabaco en ninguno, pese a ser un ítem específico en el cuestionario.
Igualmente importantes son los cambios en el estilo de vida y la realización de ejercicio físico regular, tanto como medida de prevención secundaria como para mejorar específicamente la distancia caminada. Todos los pacientes recibieron recomendaciones al respecto en la consulta. Si bien lo ideal son los programas de ejercicio supervisado (30-60min 3 veces a la semana, nivel de recomendación i, nivel de evidencia A)7, su disponibilidad no es universal21. Pueden asociarse pautas de ejercicio físico en casa22, existiendo incluso programas piloto en nuestro medio para la supervisión mediante aplicaciones de smartphone23. En todos los casos la propia conciencia de enfermedad y el autoconvencimiento son factores clave en la mejora en la distancia caminada de los pacientes24.
El tratamiento antihipertensivo es uno de los más infraprescritos en las consultas de angiología y cirugía vascular17. En un estudio sobre 180 pacientes solo lo recibían entre un 44% y un 51% de los que deberían16, pese a que se recomienda el tratamiento con ramipril 10mg al día en todos los hipertensos (recomendación/evidencia 2B) y está en debate asociarlo a todos los pacientes, independientemente de las cifras tensionales, ya que mejora la distancia de claudicación7. En nuestra muestra todos los pacientes hipertensos recibían tratamiento, aunque solo el 69,1% con IECA/ARA-II. En consulta se asoció un IECA a 10 pacientes normotensos.
Prevención secundaria de la enfermedad cardiovascularEl paso por la consulta supuso un incremento en la tasa de pacientes antiagregados del 56,2% al 91,7%, pero aún quedaron 20 pacientes sin antiagregar. De ellos, podrían justificarse 6 casos porque recibían anticoagulación por otros motivos. Según las guías7,8 es mandatorio el tratamiento con ácido acetilsalicílico de 75 a 325mg/día (recomendación/evidencia 1A) como primera opción, y con 75mg diarios de clopidogrel como alternativa (recomendación/evidencia 1B), ya que aunque ensayos clínicos como CAPRIE mostraron una mayor reducción del riesgo cardiovascular, no es coste efectivo25.
Las guías clínicas ACC/AHA, publicadas en 2013, han supuesto un cambio respecto al manejo del colesterol sérico recomendado previamente26 que ahora debe hacerse en función del perfil de riesgo de cada paciente de forma independiente de los niveles de colesterol LDL. Los pacientes con enfermedad arterial periférica sintomática, que son los que nos ocupan en este estudio, entrarían dentro del grupo i de la guía (prevención secundaria), y deberían recibir tratamiento con estatinas de alta intensidad si son menores de 75 años y no existen potenciales problemas de seguridad, y con estatinas de intensidad moderada si no entran en los criterios anteriores. Ambos tienen el máximo nivel de recomendación y evidencia (IA)10. Además, los resultados del registro REACH confirman el papel de las estatinas en la prevención de la mortalidad cardiovascular y en la mejoría clínica de la EAP12.
En nuestra población, aunque el total de pacientes tratados con estatinas se incrementó en un 19,2% tras pasar por la consulta (para un total del 74,6%), solo aumentó la tasa de prescripción correcta en un 3,9%. Esto es, el 73,6% de los pacientes recibía un principio activo y/o dosis incorrectas para su grupo de riesgo. Conviene recordar que, aunque el cambio de una estatina de intensidad baja/moderada a una de alta intensidad puede reducir la adherencia al tratamiento27,28, esta diferencia no es significativa y los pacientes que las reciben suelen estar más concienciados de su enfermedad y descienden con más rapidez sus niveles de colesterol LDL29.
Tratamiento de la enfermedad arterial periféricaEl primer escalón de tratamiento específico de la claudicación intermitente son los fármacos modificadores de flujo. Se recomienda el tratamiento con cilostazol 100mg 2 veces al día en pacientes sin historia de insuficiencia cardíaca o taquiarritmias (recomendación/evidencia 2A)7. El beneficio del uso de pentoxifilina 3 veces al día es discutible y se recomienda solo en pacientes que no toleran cilostazol o en los que esté contraindicado prescribirlo (recomendación/evidencia 2B)7. Algunos estudios sugieren que el modificador de flujo más coste efectivo es el naftidrofurilo30. En nuestra muestra se asoció un tratamiento modificador de flujo en más o menos la mitad de los pacientes (52,1%), indicando cilostazol en 2/3 de los pacientes y pentoxifilina en el 1/3 restante. Dieciocho pacientes acudieron con cilostazol ya prescrito en atención primaria, antes de que una nota de la Agencia Española de Medicamentos y Productos Sanitarios dispusiese su empleo únicamente en prescripción hospitalaria y con el consiguiente informe médico del especialista, a partir de octubre de 201331.
La decisión de realizar un tratamiento quirúrgico de la claudicación intermitente siempre es individualizada, e incluye elementos complejos en hasta un 45% de los casos32. Existen también grandes variaciones dependiendo del sistema sanitario y el área geográfica en la que se realice; así, en un estudio holandés publicado en 2014 se intervino al 33% de los pacientes claudicantes que acudieron a la consulta33. Las cifras de nuestro estudio muestran la reserva del tratamiento quirúrgico, endovascular o abierto, para casos seleccionados con un alto grado de incapacitación o con mala respuesta al tratamiento médico continuado.
Finalmente, el documento de consenso semFYC-SEACV, sobre criterios de derivación entre niveles asistenciales de pacientes con enfermedad vascular, establece que los pacientes con claudicación a más de 150m pueden ser tratados y seguidos en atención primaria, al no necesitar a priori tratamiento quirúrgico, valorando la visita a un servicio de angiología y cirugía vascular en función de la progresión de la enfermedad34. Por ello, hasta un 65,4% de los pacientes del estudio podrían continuar su seguimiento en atención primaria tras la primera visita o, eventualmente, tras verificar la respuesta y adherencia al tratamiento en una segunda cita.
A la luz de estos resultados, se confirma el alto perfil de riesgo cardiovascular de los pacientes con EAP y la baja adherencia a las recomendaciones de las guías de práctica clínica, en mayor o menor grado, pero en todos y cada uno de los pilares del tratamiento. Esta disfunción es especialmente notoria en la estrategia antitabaquismo y en el tratamiento con estatinas. Respecto a la primera, entre múltiples causas puede aventurarse cierta falta de experiencia en el manejo de la medicación recomendada y el hecho de que, en ocasiones, las unidades de deshabituación tabáquica están adscritas a servicios de salud mental, no siempre bien aceptados por el paciente. Respecto al segundo, es posible que las dosis inferiores necesarias con las nuevas familias de estatinas venzan algunos recelos sobre sus efectos secundarios. En cualquier caso, el contacto con un servicio de angiología y cirugía vascular incrementó el porcentaje de pacientes tratados correctamente, pero quedando aún lejos de la perfección. Sin embargo, nuestras cifras se comparan favorablemente a otros estudios4 y están en el rango de otros trabajos en población española18. En el caso del tratamiento hipolipidemiante, la tasa de pacientes con estatinas supera a otros estudios como el de Kumbhani et al. (2014)12, donde solo el 62% de los pacientes con EAP del estudio REACH las recibía. Desconocemos si ese 62% lo hacía a la intensidad correcta para su riesgo.
ConclusionesLos pacientes con EAP en estadio ii de Fontaine tienen una alta prevalencia de factores de riesgo cardiovascular y comorbilidades de origen aterosclerótico. Este grupo de pacientes está infratratado respecto a las recomendaciones de las guías clínicas, especialmente en el manejo del hábito tabáquico y el tratamiento hipolipidemiante. La consulta con el cirujano vascular mejora de forma sustancial el manejo médico de estos pacientes, pero continúa existiendo una falta de percepción adecuada del alto riesgo cardiovascular asociado a la enfermedad arterial periférica (EAP). Es necesario estudiar qué factores están influyendo en la falta de adherencia al tratamiento que debe prescribirse, y establecer estrategias específicas de difusión de las guías clínicas de EAP, tanto en atención primaria como en nuestra propia especialidad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores y la Sección de Medicina Vascular de la SEACV manifiestan su especial agradecimiento a los 24 servicios de angiología y cirugía vascular implicados en este estudio (tabla 1), sin cuya colaboración no hubiera sido posible realizarlo.