El vómito se define como la expulsión forzada del contenido gástrico por la boca, provocada por la contracción de la musculatura torácica y abdominal. Debemos diferenciar el vómito entre otras entidades, como la regurgitación (proceso pasivo consistente en la expulsión lenta y repetida del contenido gástrico en escasa cantidad) y la náusea (deseo de vomitar acompañado de síntomas vegetativos)1,2.
En pediatría, los vómitos son un síntoma frecuente. Pueden ser el síntoma principal o acompañar a diversas afecciones, que generalmente son banales pero que pueden graves e incluso precisar tratamiento quirúrgico. La primera valoración del niño que presenta vómitos de forma aislada, o bien en el contexto de otros síntomas, debe emplear la anamnesis como herramienta fundamental para realizar un adecuado enfoque inicial. Se deben tener en cuenta las afecciones más frecuentes, pero sin olvidar aquellas que pueden ser graves y poner en peligro la vida del paciente si no se realiza un rápido y correcto tratamiento, bien sea médico o quirúrgico3–5.
Puntos clave
El vómito es una respuesta motriz muy compleja en la que están implicados diversos sistemas de forma integrada. El centro del vómito está situado en la formación reticular del bulbo raquídeo y actúa de forma coordinada con la zona reflexógena quimiorreceptora o zona gatillo, que recibe estímulos de diversas partes del organismo, el córtex, el sistema digestivo, la orofaringe, el sistema vestibular, el sistema olfatorio y el sistema urinario, así como de otras sustancias que circulan en sangre (fármacos, metabolitos).
Los impulsos más intensos que recibe el centro del vómito se producen por vías simpáticas y parasimpáticas, tras la distensión o irritación del estómago-duodeno.
Cuando el centro del vómito recibe un estímulo se lleva a cabo una respuesta compleja a través de sus vías aferentes y eferentes (nervios frénicos, espinales y fibras vagales responsables del cuadro neurovegetativo) que produce el vómito2,6–8.
Etiología y diagnóstico diferencialEn pediatría, existen múltiples afecciones que cursan con vómitos; las causas infecciosas son las más frecuentes (gastroenteritis aguda [GEA], infecciones respiratorias, otitis, neumonías, infecciones del tracto urinario, sepsis, meningitis).
Las causas quirúrgicas como la invaginación o la apendicitis, al igual que la patología neurológica, se pueden presentar con vómitos de forma aislada y deberán descartarse de forma temprana9.
Una clasificación práctica es la que se establece en función de la edad del niño, ya que existen causas típicas en cada una de las etapas de la vida (tabla 1)1.
Etiología de vómitos por grupos de edad
| Menores de 3 semanas | Situaciones fisiológicas Errores en la alimentación (cantidad, concentración) Infecciones: gastroenteritis, infección urinaria, infección de vías respiratorias, meningitis, sepsis Patología obstructiva gastrointestinal congénita, reflujo gastroesofágico Alergia, intolerancia a proteínas de la leche de vaca Errores innatos del metabolismo Enfermedades neurológicas (hematoma, hidrocefalia) Enfermedades renales (uropatía obstructiva, insuficiencia renal) |
| Niños de 3 semanas a 4 años | Situaciones fisiológicas Infecciones: gastroenteritis, infección urinaria, infección de vías respiratorias, meningitis, sepsis Reflujo gastroesofágico Patología obstructiva gastrointestinal: cuerpo extraño esofágico, estenosis hipertrófica de píloro, invaginación intestinal, hernia incarcerada, alteraciones congénitas, enfermedad de Hirschprung Apendicitis, peritonitis Intoxicaciones Enfermedades neurológicas: tumores, edema cerebral, hidrocefalia Enfermedades renales: uropatía obstructiva, insuficiencia renal Enfermedades metabólicas: insuficiencia suprarrenal, diabetes mellitus, errores innatos del metabolismo |
| Niños mayores de 4 años | Infecciones: gastroenteritis, infección urinaria, infección de vías respiratorias, meningitis, sepsis Enfermedades gastrointestinales: estenosis esofágica adquirida, reflujo gastroesofágico, cuerpos extraños esofágicos, úlcera péptica, hematoma duodenal, pancreatitis, hepatitis, enfermedad de HirschprungObstrucción del aparato digestivo: bridas, malrotación intestinal, vólvulo, invaginación Patología quirúrgica: apendicitis, peritonitis Enfermedades neurológicas: migrañas, tumores Cinetosis Síndromes vertiginosos Enfermedades metabólicas: diabetes mellitus, insuficiencia suprarrenal Enfermedades renales: uropatía obstructiva, insuficiencia renal Intoxicaciones: paracetamol, ibuprofeno, etc. Otros: psicógenos, trastornos del comportamiento alimentario |
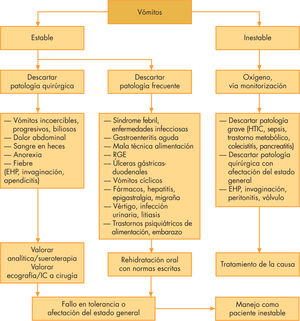
En la valoración del niño que vomita, nos interesa reconocer si existe o no afectación del estado general, así como descartar patologías potencialmente graves. Posteriormente, tendrá lugar una historia clínica detallada que, en la mayoría de los casos, nos dará el diagnóstico (fig. 1).
Debemos considerar las situaciones clínicas que precisen un diagnóstico rápido porque requieren una solución quirúrgica inmediata. Los vómitos relacionados con patología quirúrgica generalmente se asocian a dolor abdominal.
Encontramos síntomas digestivos característicos de este grupo como vómitos incoercibles, progresivos, biliosos, posteriores al dolor, sangre en heces y anorexia. También otros síntomas, como fiebre y dolor abdominal con afectación del estado general, nos pueden orientar hacia una patología quirúrgica10–14.
Recién nacidoEn el recién nacido, las más frecuentes son las malformaciones del aparato digestivo o extradigestivo.
Entre las causas de origen digestivo encontramos patologías como malrotación, vólvulo, atresia esofágica, atresia o bandas duodenales, atresia yeyunoileal, íleo o tapón meconial, enfermedad de Hirschprung, colon izquierdo hipoplásico y obstrucción funcional. Las patologías quirúrgicas de origen extradigestivo son el onfalocele, la extrofia vesical y la hernia diafragmática.
De 3 semanas a 4 añosLas causas más frecuentes de obstrucción en este grupo son la invaginación intestinal y la estenosis hipertrófica de píloro (véase descripción).
En este grupo de edad, también podemos encontrar hernias inguinales y, más de forma más infrecuente, apendicitis, vólvulo y tumores. Los traumatismos abdominales, aunque son menos frecuentes, pueden causar vómitos en esta edad.
Mayores de 4 añosLa causa más frecuente de patología quirúrgica a esta edad es la apendicitis; otras son: bridas por cirugía previa, invaginación intestinal secundaria a tumor o divertículo de Meckel, vólvulo y hematoma duodenal por traumatismo. Poco frecuentes, pero no de menor gravedad, son las neoplasias y el embarazo ectópico, así como la torsión testicular o la torsión ovárica.
Patología quirúrgica frecuente que cursa con vómitos5,7,8Estenosis hipertrófica de píloroEs una entidad más frecuente en varones primogénitos, típica de las 3-4 primeras semanas de vida y caracterizada por la presencia de vómitos alimenticios inmediatamente tras las tomas, abundantes, proyectivos, cada vez más frecuentes y que se acompañan de avidez por las tomas y una disminución de la cantidad de las heces. El cuadro evolucionado puede dar lugar a estancamiento ponderal y alteraciones electrolíticas (alcalosis metabólica hipoclorémica). Ocasionalmente, se verán ondas peristálticas en la pared abdominal y la palpación de la oliva pilórica. El diagnóstico se realiza por ecografía y el tratamiento es quirúrgico.
InvaginaciónEs la causa más frecuente de obstrucción intestinal entre los 3 meses y los 3 años. Más de la mitad de los casos se presentan entre los 3 y 12 meses de edad. Típicamente, se presenta como dolor abdominal agudo, intermitente, seguido de vómitos, palidez e hipotonía (que, en ocasiones, es el único síntoma). Las heces sanguinolentas son un signo tardío. Puede palparse una masa o defensa abdominal en el flanco derecho. El diagnóstico es ecográfico y el tratamiento se puede realizar mediante enema con aire o suero salino fisiológico, guiado por ecografía. Si existe sospecha de perforación, signos clínicos o radiológicos de peritonitis, estado de shock o fracaso de la reducción con enema, estaría indicada la cirugía.
ApendicitisEs la causa más frecuente de abdomen quirúrgico en los niños mayores de 3 años, con un pico de incidencia entre los 10 y los 12 años. Generalmente, aparece primero el dolor y, posteriormente, el cuadro de vómitos y fiebre. El dolor se localiza en la fosa ilíaca derecha y en la exploración encontramos defensa abdominal y signos apendiculares positivos. Cuando el cuadro de apendicitis no es típico, la analítica nos puede ayudar al diagnóstico; esta muestra elevaciones discretas del recuento leucocitario (10-15.000) y aumento de la proteína C reactiva. En estos casos, el sedimento de orina descartará una infección urinaria, aunque pueden aparecer leucocituria y microhematuria inespecífica. En relación con las pruebas de imagen, la ecografía tiene una alta sensibilidad y especificidad en el diagnóstico de apendicitis y es especialmente útil en niños delgados, niñas y menores de 3 años. La tomografía computarizada tiene un papel limitado en nuestro medio para el diagnóstico de apendicitis, por lo que queda relegada a casos dudosos, cuando la ecografía no aporta resultados o los niños presentan una mala evolución clínica. La apendicitis retrocecal, así como la que se presenta en niños menores de 3 años, puede tener una exploración más anodina, lo que da lugar a un diagnóstico tardío. El tratamiento es quirúrgico en todos los casos.
Lectura rápida
En nuestra valoración, debemos descartar las patologías quirúrgicas que cursan con vómitos, así como las potencialmente graves, como hipertensión intracraneal, sepsis, cetoacidosis diabética, insuficiencia suprarrenal, pancreatitis y colecistitis. Se deben considerar las patologías más frecuentes en cada grupo de edad para orientar el enfoque diagnóstico.
Un cuadro de vómitos en pediatría nos sugiere un origen neurológico cuando los vómitos aparecen sin náuseas previas y están acompañados de cefalea, convulsiones, alteración del nivel de consciencia y alteración neurológica con focalidad. Si existe bradicardia con hipertensión y respiración irregular (tríada de Cushing), se debe pensar en la posibilidad de hipertensión intracraneal con riesgo de herniación.
SepsisSon niños que presentan, además de los vómitos, otros datos clínicos, como importante afectación del estado general, exantema petequial, mala perfusión periférica, quejido o taquipnea, y taquicardia. Estos síntomas pueden ser más sutiles en el período neonatal.
Trastornos metabólicos gravesEn pediatría, las enfermedades que con mayor frecuencia cursan con vómitos son la cetoacidosis diabética y la insuficiencia suprarrenal, ambas con potencial gravedad. Suelen presentarse en niños con alteración del estado general, deshidratación, sed intensa, vómitos progresivos y pérdida de peso. En la diabetes mellitus también se asocia poliuria polidipsia, así como un olor cetonémico intenso. Podemos incluir en este grupo los errores congénitos del metabolismo, en que es característica la presencia de un período libre de síntomas, con comportamiento y alimentación normal, que da paso a un cuadro de vómitos, rechazo del alimento, alteración del nivel de consciencia, irritabilidad y síntomas neurológicos que, generalmente, ocurren tras una situación de estrés, que puede ser una infección banal o ayuno.
Colecistitis agudaSe caracteriza por dolor en el hipocondrio derecho, vómitos biliosos, fiebre e ictericia (infrecuente). En la exploración, el niño puede presentar dolor en el hipocondrio derecho y una masa dolorosa. En la analítica aparece leucocitosis y las pruebas hepáticas están alteradas. El diagnóstico se realiza por ecografía, en la que podemos observar lodo o piedras en la vesícula y engrosamiento de la pared.
Pancreatitis agudaEs típico el dolor epigástrico irradiado en "cinturón" y la posición inclinada hacia delante, junto con afectación del estado general. En la exploración, el abdomen está distendido y doloroso. En la analítica son características la leucocitosis y elevación de la amilasa. El diagnóstico se realiza por ecografía y tomografía computarizada, en que se puede objetivar un aumento del tamaño del páncreas, hipodensidades y colecciones líquidas.
Patologías frecuentes con vómitos en pediatría15Esta situación es la habitual en pediatría cuando atendemos a un niño con vómitos. Frecuentemente, el estado general y de hidratación está conservado. Diversos cuadros muy habituales en pediatría pueden originar vómitos: síndrome febril, enfermedades infecciosas, fármacos, mala técnica alimenticia, reflujo gastroesofágico [RGE], úlceras gástricas-duodenales, vómitos cíclicos, GEA, hepatitis, cuerpo extraño, epigastralgia, migraña, vértigo, infección urinaria, litiasis, trastornos psiquiátricos como la anorexia y la bulimia, y embarazo16.
Gastroenteritis agudaEs la causa más frecuente de vómitos en la infancia. Generalmente, tiene un comienzo brusco caracterizado por la diarrea, que se puede acompañar de vómitos, náuseas, dolor abdominal y fiebre. Se trata de un proceso agudo y autolimitado, cuya etiología es infecciosa, principalmente por virus (rotavirus en el 70-80% de los casos) y más raramente por bacterias. El diagnóstico se realiza por la historia clínica. En la mayoría de los casos no es necesaria la medición de los electrolitos séricos ni la toma rutinaria de coprocultivos. El tratamiento es sintomático; el principal objetivo es mantener la adecuada hidratación del niño con soluciones de rehidratación oral preparadas. Los niños que estén alimentados con lactancia materna deben continuarla. No se recomienda el uso de soluciones azucaradas o bebidas gaseosas. En el medio hospitalario, se puede emplear ondansetrón (por vía intravenosa [vi] u oral [vo]) si los vómitos persistentes impiden la hidratación correcta del paciente. Otros fármacos antieméticos o procinéticos no se deben emplear en los cuadros de GEA. Los antibióticos no están indicados porque pueden prolongar la diarrea y el período de transmisión16–25.
Reflujo gastroesofágico26El paso del contenido gástrico hacia el esófago es un proceso fisiológico que ocurre en lactantes sanos, niños y adultos, principalmente en el período posprandial. Es más frecuente en el primer año de vida. La mayoría de estos episodios son breves y no dan sintomatología, esofagitis u otras complicaciones. La enfermedad por RGE se define cuando los episodios de reflujo alcanzan la frecuencia o intensidad suficiente como para superar la capacidad defensiva de la mucosa, y asocian síntomas o complicaciones.
Las formas de presentación clínica son variadas. Los recién nacidos pueden presentar irritabilidad o aversión por las tomas, episodios de bradicardia-cianosis y retraso ponderal. Los lactantes generalmente no presentan reflujo patológico. Si aparece RGE, podemos encontrar rechazo de las tomas, irritabilidad, hematemesis, estridor, apena, neumonía por aspiración, anemia y fallo del medro. Los niños en edad preescolar presentarán regurgitaciones, síntomas respiratorios crónicos y síntomas de esofagitis. Las exploraciones complementarias no son necesarias si existe una correcta ganancia ponderal y no identificamos complicaciones. En estos casos, se puede instaurar un tratamiento empírico (tabla 2). Las indicaciones de realización de pH-metría se reflejarán posteriormente en este capítulo y nos documentará tanto la frecuencia, como la duración de los episodios27. Realizaremos unan endoscopia con biopsia cuando tengamos sospecha de esofagitis y estudios radiológicos con contraste para descartar la presencia de alteraciones anatómicas (hernia de hiato-membrana duodenal y malrotación).
Tratamiento médico del reflujo gastroesofágico
| Cambios dietéticos | Están aprobadas las fórmulas antirreflujo (espesantes añadidos, como semilla de algarrobo y almidones). Disminuyen los episodios de vómitos, aunque no mejoran los índices de reflujo En niños mayores, se evitarán la cafeína, el chocolate, las comidas picantes, etc. Empleo de una fórmula hipoalergénica, si existe sospecha clínica de alergia a proteínas de leche de vaca |
| Tratamiento postural | El decúbito prono a 30° se asocia a menores episodios de RGE, pero valoraremos el riesgo de síndrome de muerte súbita del lactante para su indicación Niños mayores en decúbito lateral izquierdo con cabecera elevada |
| Tratamiento farmacológico | Supresores del ácido: Antagonistas H2: ranitidina (5-10mg/kg/día cada 12h) disminuye la secreción gástrica ácida. Resuelve los síntomas y favorecen la cicatrización esofágica. Puede producir cefalea, trombopenia, náuseas, estreñimiento, diarrea, elevación de transaminasas Inhibidores de la bomba de protones: omeprazol (1mg/kg/día cada 12 o 24h); son los supresores de ácido más potentes y de elección en el tratamiento de la esofagitis. No autorizado en menores de 1 año. Puede producir cefalea, diarrea, dolor abdominal, rash, náuseas y estreñimiento Lansoprazol (0,5-3mg/kg/día) Antiácidos: hidróxido de aluminio y magnesio: aunque neutralizan la acidez gástrica y reducen los síntomas (mejoran síntomas de esofagitis y respiratorios), no se recomienda su uso de forma crónica por los efectos secundarios (eleva los valores de aluminio en plasma: osteopenia, anemia microcítica, neurotoxicidad) Procinéticos: eficacia discutida cuando los episodios de reflujo se deben, en mayor medida, a relajaciones del esfínter esofágico inferior y no a un lento vaciamiento gástrico Cisaprida: reduce la exposición al ácido, aumenta el aclaramiento esofágico (0,2 a 0,8mg/kg/día en 3-4 tomas) Selección adecuada del paciente por el riesgo de arritmias cardíacas Metoclopramida: estudios contradictorios en cuanto eficacia, así como efectos neurológicos secundarios Domperidona (0,25-0,5mg/kg/dosis): estudios contradictorios sobre su indicación Agentes barrera No existen datos suficientes para demostrar la efectividad del sucralfato en el tratamiento de la enfermedad por reflujo |
| Tratamiento quirúrgico | Funduplicatura de Nissen: cuando la enfermedad por reflujo resiste a tratamiento médico o cuando los síntomas comprometen la vida del paciente |
RGE: reflujo gastroesofágico.
Lectura rápida
Prestaremos especial atención a los niños que presenten vómitos y síntomas de alarma, como alteración del estado general, pérdida de peso, alteración en la exploración neurológica, distensión abdominal, fontanela abombada, así como vómitos proyectivos no biliosos en niños de 3-6 semanas o con olor particular.
La anamnesis y la exploración física deben sistematizarse buscando síntomas y signos asociados al cuadro de vómitos que nos orienten hacia su etiología2.
AnamnesisEn relación con los antecedentes familiares, valoraremos la posibilidad de que existan otros convivientes afectados con similares características (GEA, toxiinfección alimentaria, intoxicación por monóxido de carbono [CO]). Analizaremos también datos de la propia historia clínica del niño, como la existencia de un polihidramnios (malformación intestinal), el retraso en la expulsión del meconio (enfermedad de Hirschprung), técnica de preparación de biberones (número de tomas y concentración), episodios previos de vómitos (cíclicos), vómitos precipitados por infecciones, estrés, sobrecarga alimentaria (errores del metabolismo), enfermedades previas renales, digestivas, etc., cirugía reciente por la posibilidad de bridas y ciclo menstrual.
Es importante describir con claridad las características del vómito (tabla 3).
Características del vómito
| Cantidad | Los vómitos abundantes indican mayor grado de intolerancia, con mayor probabilidad de producir deshidratación y tener una causa más grave |
| Evolución | Progresivos. Los vómitos que empeoran en horas o días se asocian, con más frecuencia, a patología grave (debut diabético, obstrucción digestiva, hipertensión intracraneal) No progresivos: no suelen ser secundarios a patología orgánica grave (RGE) Recidivantes: vómitos cíclicos, trastornos metabólicos congénitos, malrotación intestinal |
| Esfuerzo | Se debe diferenciar un vómito verdadero de regurgitación. El esfuerzo en el RGE suele ser escaso |
| Contenido | Sangre: suele proceder de vías respiratorias superiores o ser secundaria a un síndrome de Mallory-Weiss, gastritis por antiinflamatorios, etc. Bilioso: obliga a una valoración inmediata para descartar una obstrucción intestinal distal al ángulo de Treitz Heces: es signo de obstrucción distal de intestino grueso |
| Frecuencia | Si son frecuentes, indican mayor grado de intolerancia y mayor probabilidad de producir deshidratación y causa grave |
| Relación con las comidas | Obstrucción pilórica: vómitos inmediatamente después de comer en un lactante de 2-4 semanas de vida Intolerancia/alergia: vómitos posprandiales que se presentan al introducir un alimento nuevo |
| Técnica de alimentación | Cantidad diaria de líquidos, forma de preparación y técnica de administración de biberones |
RGE: reflujo gastroesofágico.
Preguntaremos sobre síntomas asociados al vómito, como anorexia, somnolencia, llanto, diuresis, por el modo de presentación (agudo, gradual, intermitente), la duración del cuadro y el tipo (cólico, opresivo, irradiado, fijo), así como la localización del dolor abdominal, si existe.
Aproximación inicialLa aproximación inicial al niño que acude por vómitos debe encaminarse a dos planos importantes; en primer lugar, se debe determinar si existe una repercusión en el estado general del niño, así como la alteración o no del equilibrio hidroelectrolítico.
ExploraciónValoraremos el estado general, el grado de deshidratación si existe (mucosas, turgencia de piel), el estado neurológico y una exploración completa.
La toma de constantes incluirá la presión arterial (puede estar baja por efecto vagal y no necesariamente indicar situación de shock o sepsis; por otro lado, si está elevada, nos pondrá en alarma por la posible hipertensión intracraneal, intoxicación), la frecuencia cardíaca y la temperatura (aunque la fiebre es un signo indicativo de infección, ocasionalmente en niños pequeños y, sobre todo en neonatos, puede indicar deshidratación), Es importante realizar una inspección de posibles cicatrices de cirugías previas, distensión abdominal, masas en la región escrotal (hernia, tumor), así como una exploración ginecológica. La auscultación abdominal puede mostrar signos de peristaltismo de lucha en cuadros obstructivos o ausencia de estoa en el íleo paralítico. La palpación abdominal de un paciente con vómitos debe ser suave y cuidadosa, vigilando la expresión del niño y los signos de defensa abdominal y de Blumberg. Identificaremos la presencia de masas. Siempre se incluirá la exploración genital si sospechamos patología ginecológica y el tacto rectal con palpación de fondo de saco de Douglas cuando exista sospecha de invaginación (sangre), aumento del tono (enfermedad de Hirschprung) o dolor (peritonitis, absceso, patología ginecológica). Un abdomen blando sin puntos de dolor ni defensa hace muy poco probable la patología quirúrgica.
Si existe dolor asociado, podremos definir la localización: epigástrico (indicativo de gastritis o úlcera péptica), en fosa ilíaca derecha (apendicitis), en mesogastrio (pancreatitis que se irradia a la espalda) e hipocondrio derecho (invaginación, colecistitis).
Síntomas de alarma8- —
Alteración del estado general (deshidratación), taquicardia persistente o hipotensión.
- —
Pérdida importante de peso.
- —
Exploración neurológica anormal.
- —
Distensión abdominal, ausencia de ruidos intestinales y vómitos biliosos.
- —
Fontanela abombada en recién nacidos y lactantes.
- —
Vómitos proyectivos, no biliosos, en niños de 3-6 semanas (estenosis hipertrófica de píloro).
- —
Olor particular del vómito (errores del metabolismo).
- —
Antecedentes de traumatismo craneoencefálico.
En la mayoría de los casos, no son necesarias las exploraciones complementarias porque los niños se diagnostican por la historia clínica y la exploración física.
En primer lugar, valoraremos si los vómitos tienen una repercusión sobre el estado general y el metabolismo hidroelectrolítico (deshidratación, shock, acidosis), para lo que, en ocasiones, nos será de ayuda la realización de iones, glucemia, equilibrio ácido-base, urea, creatinina y osmolaridad. En la patología abdominal grave no quirúrgica, será de utilidad la determinación de amilasa, lipasa, enzimas hepáticas, patrón de colestasis, hemograma y hemocultivos. También valoraremos pruebas de imagen. Si sospechamos un trastorno metabólico grave, realizaremos hemograma, iones, equilibrio ácido-base, glucemia, urea, creatinina, osmolaridad, cuerpos cetónicos, ácido pirúvico, láctico y amonio (también se intentará extraer muestras en fase aguda). Si se sospecha que los vómitos están acompañando a un cuadro de sepsis, se tomarán cultivos con extracción de analítica completa y reactantes de fase agua, como proteína C reactiva y procalcitonina. Se realizará la toma de muestra de líquido cefalorraquídeo (LCR) en un contexto febril y síntomas neurológicos. Cuando tengamos la sospecha de patología potencialmente grave, como hipertensión intracraneal (HTIC), obstrucción intestinal, etc., también realizaremos una analítica y valoraremos las pruebas de imagen, así un como examen de fondo de ojo en el caso de HTIC.
Pruebas de imagen- —
Estudios radiológicos con contraste: el tránsito esofagogastroduodenal se usa para descartar anormalidades anatómicas, como una estenosis pilórica, malrotación, hernia de hiato y estenosis esofágica. No es la técnica de elección para el diagnóstico del RGE por su baja sensibilidad y especificidad.
- —
Ecografía: en la ecografía abdominal la sensibilidad de la técnica en manos expertas puede superar el 65%. Está indicada para apoyar o diagnosticar afecciones graves, como invaginación, estenosis hipertrófica de píloro, apendicitis, torsión ovárica-testicular, litiasis y tumores. Entre sus ventajas se encuentran la ausencia de radiaciones recibidas por el niño. La ecografía transfontanelar puede darnos información anatómica en lactantes con fontanela abierta y sospecha de patología intracraneal.
- —
Tomografía computarizada craneal: está indicada cuando existe sospecha de patología intracraneal o clínica de HTIC.
- —
pH-metría: determina los episodios de reflujo que causan cambios en el pH esofágico, sin determinar el volumen del material efluido. Se considera que es el estudio de elección para cuantificar la presencia de reflujo ácido y la duración de los períodos de ácido en el esófago distal. La pH-metría es una prueba con alta especificidad y sensibilidad para el diagnóstico de RGE; en la gran mayoría de los lactantes y niños con reflujo, no será necesaria para la realización del diagnóstico. Las indicaciones de su realización según la NASPGAN (North American Society for Pediatric Gastroenterology and Nutrition) son: síntomas sugestivos de reflujo y evolución no favorable a pesar de instaurar un tratamiento correcto; cuando se quiera establecer una relación entre reflujo y síntomas extradigestivas; como control de la eficacia del tratamiento médico o quirúrgico. Se considera poco útil en el lactante regurgitador con síntomas de RGE si existe sospecha de esofagitis, ya que estaría indicada la realización de endoscopia con toma de biopsia. La pH-metría es útil en el estudio de la apnea, el asma refractaria u otros síntomas respiratorios crónicos27–31
En primer lugar, se realizará una identificación temprana de los pacientes graves, con una estabilización inicial y control de las alteraciones hemodinámicas e hidroelectrolíticas. Tras comprobar la seguridad de la vía aérea en estos pacientes, se administrará oxigeno y se vigilará también el patrón respiratorio (la acidosis cursa con taquipnea), junto con una monitorización del paciente. Posteriormente, se canalizará una vía periférica para infundir suero salino fisiológico (SSF) 20ml/kg en 30-60min. En todos los casos, determinaremos una glucemia capilar temprana por si fuera necesario añadir glucosa al suero. En caso de que exista sospecha de obstrucción abdominal o pancreatitis, se introducirá una sonda nasogástrica abierta a bolsa y se dejará al paciente a dieta.
Continuaremos el tratamiento de los pacientes manteniendo un correcto equilibrio hidroelectrolítico, ajustando la fluidoterapia en función de la clínica y la analítica.
En los paciente estables, y tras descartar causas graves de vómitos, trataremos y realizaremos la prevención del trastorno hidroelectrolítico de forma sintomática con la rehidratación oral, que es el pilar básico del tratamiento31–33.
Indicaremos a los padres los signos de alarma con normas por escrito, por los que deben acudir de nuevo a consulta (anexo 1).
Hoja de recomendaciones para padres (SEUP)
Los vómitos consisten en la expulsión por la boca del contenido del aparato digestivo (alimentos, jugo gástrico, bilis) Son muy frecuentes en las enfermedades infantiles: gastroenteritis, catarro, otitis, anginas
¿Qué debe hacer en casa?- •
Hay que evitar la deshidratación ofreciéndole líquidos azucarados (zumos, agua) en cantidades pequeñas, aproximadamente, una cucharada cada 5 min
- •
Si se acompaña de diarrea, es preferible utilizar soluciones de rehidratación de venta en farmacias. No use soluciones caseras (limonada alcalina), ni refrescos comerciales
- •
Observe la aceptación por parte del niño. Si los líquidos son bien tolerados, puede aumentar la frecuencia paulatinamente
- •
Cuando tome bien los líquidos ofrézcale comida –nunca forzándole– en pequeñas cantidades
- •
Si el niño es menor de 3 meses y ha vomitado dos o más tomas
- •
Si el niño vomita mucho, no tolera sólidos, ni líquidos o vomita aunque no tome nada
- •
- •
Si los vómitos son verdosos, contienen sangre o parecen posos de café
- •
Si el niño presenta alguno de los siguientes síntomas: está adormilado, decaído, tiene mucha sed, los ojos hundidos, llora sin lágrimas u orina poco
- •
Si cursan con mucho dolor abdominal o de cabeza
- •
El peligro de deshidratación es mayor cuanto más pequeño es el niño
- •
Es normal que los niños menores de 6 meses expulsen pequeñas cantidades de leche después de comer –regurgitación–
Generalmente, no son necesarios y su actuación no está contemplada en la mayoría de protocolos de actuación.
En niños con gastroenteritis aguda la base del tratamiento en los servicios de urgencias es conseguir la adecuada hidratación con soluciones de rehidratación oral disponibles en el mercado (tabla 2). En relación con el tratamiento farmacológico, el ondansetrón de uso hospitalario (i.v. a 0,15mg/kg máximo 8mg y v.o. a 2mg para 8-15kg, 4mg para 15-30kg y 8 > 30kg) ha demostrado ser capaz de disminuir el número de vómitos en niños con gastroenteritis aguda, así como el número de ingresos y reconsultas en los servicios de urgencias, con mínimos efectos secundarios (diarrea leve), siendo un fármaco seguro. El ondansetrón puede administrarse para el tratamiento de vómitos con otras etiologías como vómitos cíclicos y posquimioterapia.
En relación con el resto de fármacos empleados en los cuadros de vómitos, en pediatría no existe la suficiente evidencia científica para indicar su uso de forma rutinaria.
El tratamiento de entidades específicas, como el RGE, se describe en la tabla 232,33.