Lectura rápida
El síndrome de ovario poliquístico (SOP) es la endocrinopatía más común en la mujer, afectando al 5-7% de las mujeres en edad fértil. Se caracteriza por oligoamenorrea e hiperandrogenismo, y por la aparición de quistes en los ovarios.
Fisiopatología del síndrome de ovario poliquístico- Puntos clave
- •
No existe consenso sobre cuáles son los mejores criterios diagnósticos para el síndrome de ovario poliquístico (SOP), pero en el adolescente deben usarse los criterios establecidos por la Sociedad de Exceso de Andrógenos y Síndrome de Ovario Poliquístico (EA-PCOS) en 2009
- •
En la adolescencia el hiperandrogenismo es el síntoma más fiable de SOP
- •
Todos los pacientes diagnosticados de SOP deben hacerse un cribado de síndrome metabólico, resistencia a la insulina y diabetes mellitus tipo 2 (DM2)
- •
Los cambios en el estilo de vida son imprescindibles como parte del tratamiento
- •
En las pacientes con hirsutismo severo u oligoamenorrea de larga evolución se debe iniciar el tratamiento excepto en las pacientes con factores de alto riesgo
- •
Las indicaciones de la metformina son: obesidad que no se controla con cambios en el estilo de vida, intolerancia oral a la glucosa o prediabetes, DM2, antecedentes familiares de DM2 y en aquellos pacientes en los que estén contraindicados los anticonceptivos orales.
Aunque la fisiopatología del SOP es desconocida, hay estudios que han sugerido que intervienen tanto factores genéticos como ambientales provocando: alteración en la liberación de hormona liberadora de gonadotropinas, disregulación de la esteroidogénenesis, aumento de los andrógenos e hiperinsulinemia.
El síndrome de ovario poliquístico (SOP) es la endocrinopatía más comúnen la mujer; afecta al 5-7% de las mujeres en edad fértil, aunque la epidemia de obesidad que afecta actualmente a los adolescentes en los países desarrollados hará que su frecuencia aumente1.
Se caracteriza por:
- 1.
Oligoamenorrea al menos 6 o 9 meses al año o anovulación.
- 2.
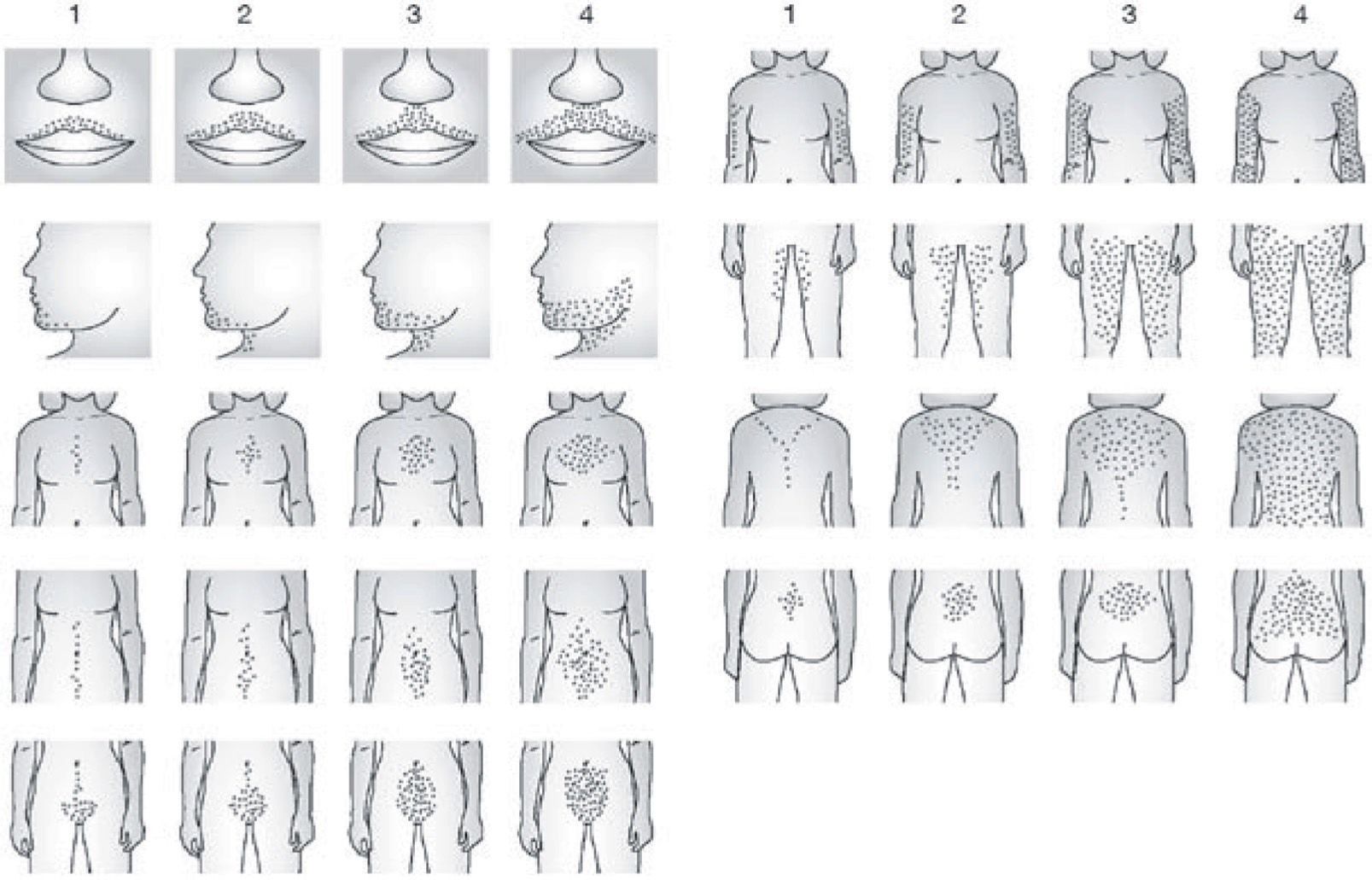
Hiperandrogenismo: principal causante del síndrome metabólico y resistencia a la insulina. Puede aumentar la deshidroepoandrosterona sulfato (DHEAS) y la testosterona (T), pero el más específico es el aumento de T libre. Se puede manifestar clínicamente con acné e hirsutismo. Para su valoración se usa la escala de Ferriman-Gallwey ≥ 8 puntos (véase la fig. 1) y/o datos bioquímicos de hiperandrogenismo.
- 3.
Ovarios poliquístico diagnosticados por ecografía (≥ 12 folículos en un ovario y/o volumen ovárico ≥ 10cm).
- 4.
El riesgo del SOP es la mayor probabilidad de cáncer de endometrio, por el estímulo constante estrogénico y el síndrome metabólico: obesidad, hipertensión arterial y dislipidemia, con el subsiguiente aumento del riesgo cardiovascular.
Se definió el SOP por primera vez en la reunión de consenso de 1990 de los National Institutes of Health con los siguientes criterios: a) anovulación crónica, y b) signos clínicos y/o bioquímicas de hiperandrogenismo y la exclusión de otras afecciones2.
En 2003, en Rotterdam, en el grupo de trabajo formado por la Sociedad Europea de Reproducción Humana y la Sociedad Americana de Medicina Reproductiva, se estableció el diagnóstico de SOP si se cumplían al menos 2 de los siguientes criterios: a) oligoamenorrrea y/o anovulación; b) clínica o bioquímica de hiperandrogenismo, y c) ovario poliquístico en la ecografía. El problema de los criterios diagnósticos de Rotterdam es que se puede diagnosticar de SOP sin presentar hiperandrogenismo, siendo el signo más frecuente en adolescentes3.
Por este motivo, en 2009 se establecieron los criterios de la Sociedad del SOP e hiperandrogenismo (EA-PCOS): a) hiperandrogenismo, con presencia de hirsutismo y/o elevación de andrógenos en sangre; b) disfunción ovárica, y c) ovario poliquístico. Son diagnosticados los pacientes que cumplen el criterio a) y al menos uno de los otros 2 criterios, y es necesaria la exclusión de otras causas de hiperandrogenismo.
Ninguno de los grupos anteriores tiene criterios específicos para los adolescentes, por lo que deben de utilizarse los mismos criterios clínicos que en adultos4.
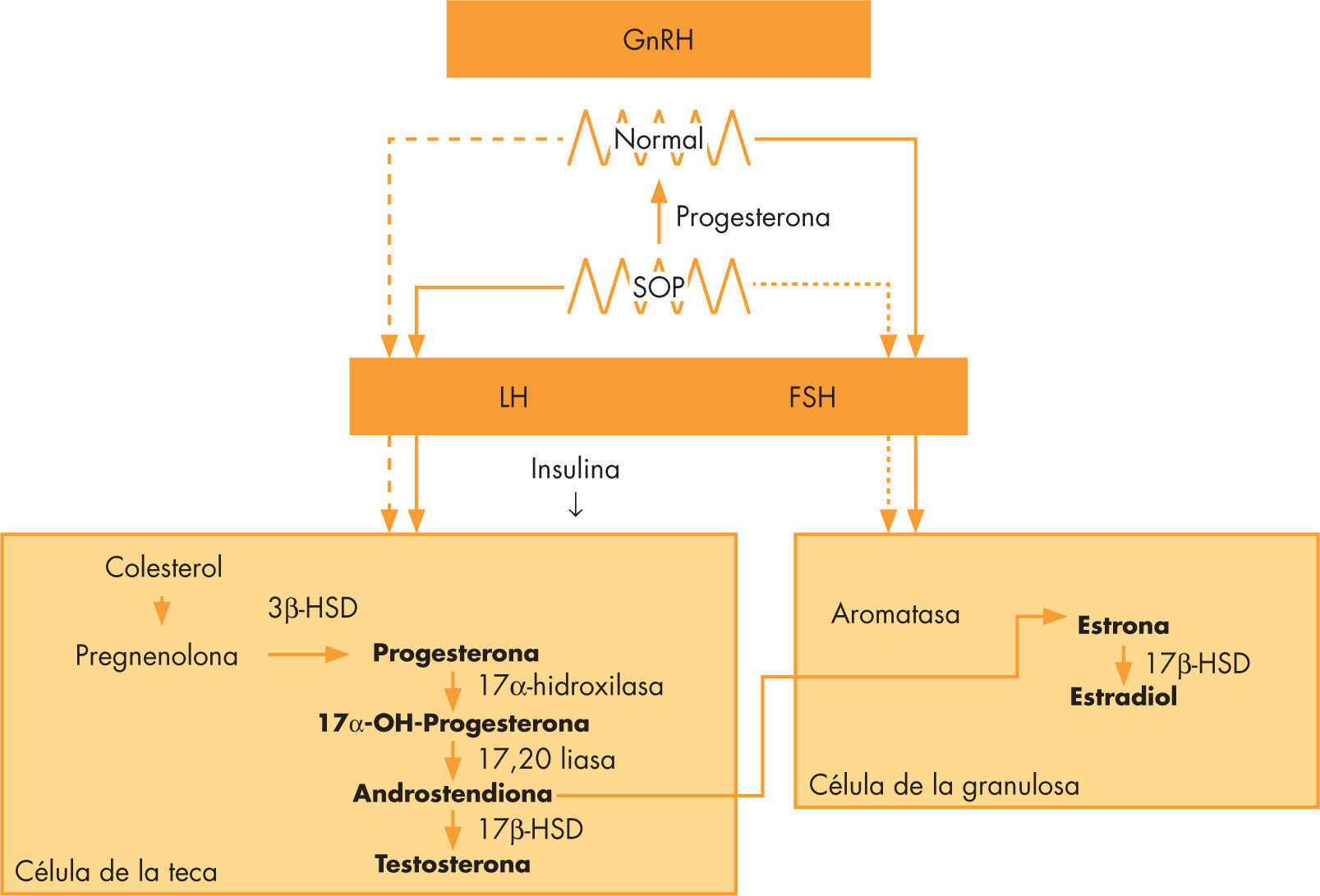
Fisiopatología del síndrome de ovario poliquísticoAunque la fisiopatología del SOP es desconocida, estudios en gemelos monocigotos y dicigotos han sugerido que intervienen tanto factores genético como ambientales5, provocando: alteración en la liberación de hormona liberadora de gonadotropinas (Gn-RH), disregulación de la esteroidogénesis, aumento de los andrógenos e hiperinsulinemia.
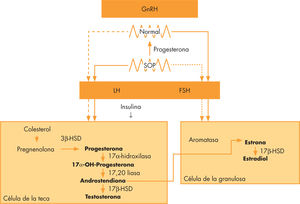
La causa principal del SOP es el hiperandrogenismo, que puede ocurrir debido a la disregulación de la esteroidogénesis. En el eje hipotálamo-hipofisario-ovárico, el ovario ejerce una regulación sobre el hipotálamo inhibiendo la secreción de Gn-RH (feedback negativo). El aumento de andrógenos producido por el ovario, y en menor proporción por la glándula suprarrenal y los tejidos periféricos, aumenta la frecuencia de la secreción de Gn-RH e inhibe el feedback negativo que el ovario ejerce sobre el hipotálamo. Simultáneamente, la disminución relativa de la secreción de hormona foliculoestimulante (FSH), al aumentar la hormona luteinizante (LH), provoca una menor aromatización de andrógenos a estradiol, deteriorando el desarrollo folicular, lo que conduce a la oligoamenorrea y anovulación, aumentando la secreción de LH, lo que estimula a las células ováricas de la teca, produciendo más andrógenos. Por otro lado, la insulina estimula la secreción de andrógenos de las células de la teca ováricas e inhibe la producción hepática de proteína transportadora de hormonas sexuales, provocando un aumento de la T libre. La insulinorresistencia provoca una disminución de la actividad de la lipoproteinlipasa, favoreciendo la no esterificación de los ácidos grasos y provocando dislipidemia con aumento de triglicéridos y disminución de lipoproteínas de alta densidad (fig. 2)1,6,7.
Clínica- 1.
Alteraciones menstruales: oligoamenorrea, amenorrea, anovulación crónica, metrorragias disfuncionales.
- 2.
Esterilidad.
- 3.
Signos de hiperandrogenismo: hipertricosis (crecimiento excesivo de pelo terminal en áreas de presentación normal en la mujer); hirsutismo (crecimiento excesivo de pelo terminal en zonas dependientes de andrógenos, no habituales en la mujer); acné (el acné severo, que sea persistente o resistente al tratamiento); seborrea, alopecia frontoparietal.
- 4.
Obesidad de tipo androide.
- 5.
Acantosis nigricans.
Lectura rápida
El diagnóstico es clínico siendo imprescindible una historia clínica y una exploración física completa. Las pruebas complementarias van enfocadas a realizar un diagnóstico diferencial, confirmar el SOP y, una vez establecido el diagnóstico, conocer si existe síndrome metabólico.
Peculiaridades del diagnóstico del SOP en adolescentes- 1.
Oligoamenorrea: las alteraciones del ciclo menstrual en las adolescentes deben seguirse en el tiempo y si perduran o se asocian a signos de hiperandrogenismo, obligan a un estudio completo ante la sospecha de SOP.
- 2.
Hiperandrogenismo: si una adolescente presenta un hirsutismo muy llamativo es necesario un estudio hormonal.
- 3.
Ovario poliquístico: es el parámetro menos importante en el adolescente.
Lectura rápida
El manejo del SOP debe ser individualizado según los factores de riesgo del paciente y sus necesidades. El cambio de estilo de vida es el tratamiento que debe aconsejarse a todas las pacientes. En las pacientes con hirsutismo severo u oligoamenorrea de larga evolución, se debe iniciar el tratamiento con anticonceptivos orales combinados de estrógeno/progesterona y antiandrógenos, excepto en las pacientes con riesgo alto. Las indicaciones de la metformina son: obesidad que no se controla con cambios en el estilo de vida, intolerancia oral a la glucosa o prediabetes, diabetes mellitus tipo 2 (DM2), antecedentes familiares de DM2 y en aquellos pacientes en los que estén contraindicados los anticonceptivos orales.
- 1.
Historia clínica, que debe completarse con especial atención en:
- –
Antecedentes personales: los trastornos de virilización congénitos, el peso bajo para la edad gestacional, la prematuridad y la pubarquia precoz se han asociado a un mayor riesgo de desarrollar SOP.
- –
Antecedentes familiares: hiperinsulinismo, SOP, diabetes mellitus, enfermedades cardiovasculares.
- –
Historia actual: inicio de la menarquia, fecha de última regla, regularidad. Problemas para perder peso, exceso de vello y acné rebelde a tratamiento.
- –
- 2.
Exploración clínica: desarrollo sexual (estadio de Tanner), obesidad y acantosis nigricans e hirsutismo. La exploración debe de incluir la presión arterial y el índice de masa corporal.
- 3.
Pruebas complementarias: van enfocadas a realizar un diagnóstico diferencial, confirmar el SOP y, una vez establecido el diagnóstico, conocer si existe síndrome metabólico (tabla 1).
Tabla 1.Pruebas complementarias en el síndrome de ovario poliquístico.
Diagnóstico Una vez diagnosticado de SOP TSH y T4 Glucosa en ayuno y posprandial (2 h antes tras ingesta) Prolactina Insulina basal (en ayuno) Testosterona total y libre Panel de lípidos (evidencia A) DEHAS 17-OH-progesterona FSH, LH, estradiol (si amenorrea en la adolescente) Ecografía ovárica (no es esencial si cumple los otros 2 criterios) DEHAS: deshidroepoandrosterona sulfato; FSH: hormona foliculoestimulante; LH: hormona luteinizante; SOP: síndrome de ovario poliquístico; TSH: hormona tiroestimulante; T4: tiroxina.
Teniendo en cuenta que muchas de las pacientes con SOP tienen síndrome metabólico (hiperinsulinemia, hipertensión, hipertrigliceridemia, hipercolesterolemia), con el consiguiente aumento del riesgo cardiovascular, se debe solicitar, además del perfil hormonal, un perfil lipídico (evidencia A)1.
Los niveles absolutos de LH y su relación con la FSH están aumentados en las pacientes con SOP (↑ LH/FSH), esto es debido a un aumento en la amplitud y la frecuencia de los pulsos de LH. Una relación LH/FSH normal no excluye el diagnóstico de SOP. Las limitaciones de definir el exceso de andrógenos por la medición de los niveles circulantes de andrógenos se deben, en parte, a la imprecisión y la variabilidad de los métodos de laboratorio que se utilizan; se considera que la medición de la T libre es el índice más sensible para determinar la hiperandrogenemia8. Un pequeño número de pacientes con SOP puede tener solo valores aumentados de DHEAS.
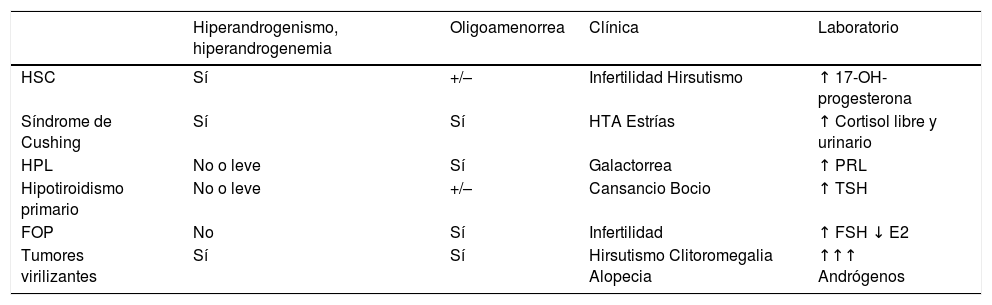
En relación con el diagnóstico diferencial, véase la tabla 2.
Diagnóstico diferencial de síndrome de ovario poliquístico.
| Hiperandrogenismo, hiperandrogenemia | Oligoamenorrea | Clínica | Laboratorio | |
|---|---|---|---|---|
| HSC | Sí | +/– | Infertilidad Hirsutismo | ↑ 17-OH-progesterona |
| Síndrome de Cushing | Sí | Sí | HTA Estrías | ↑ Cortisol libre y urinario |
| HPL | No o leve | Sí | Galactorrea | ↑ PRL |
| Hipotiroidismo primario | No o leve | +/– | Cansancio Bocio | ↑ TSH |
| FOP | No | Sí | Infertilidad | ↑ FSH ↓ E2 |
| Tumores virilizantes | Sí | Sí | Hirsutismo Clitoromegalia Alopecia | ↑↑↑ Andrógenos |
E2: estrógenos; FOP: fallo ovárico primario; FSH: hormona foliculoestimulante; HPL: hiperprolactinemia; HSC: hiperplasia suprarrenal congénita; HTA: hipertensión arterial; PRL: prolactina; TSH: hormona tiroestimulante.
- 1.
Oligoamenorrea o amenorrea: las irregularidades menstruales son un signo frecuente de SOP; ocurre en más del 75% de las mujeres adultas con SOP y son frecuentes como signo clínico precoz en adolescentes, el problema es que las irregularidades menstruales pueden ser difíciles de distinguir de la anovulación provocada por la inmadurez del eje hipotálamo-hipofisario-ovárico típico de esta edad, que puede provocar ciclos menstruales irregulares. Es necesario conocer que la mayoría de las adolescentes establecen ciclos regulares tras 2 años de la menarquia. Por otro lado, se han hecho diferentes estudios en adolescentes sanas y se ha comprobado que aquellas que tienen ciclos regulares o variables (entre 22 y 41 días) es poco frecuente que tengan alteraciones del ciclo posteriormente y las que tienen oligoamenorrea a los 15 años de edad en un alto porcentaje perduran con dicha alteración en la edad adulta. Por tanto, las alteraciones del ciclo menstrual en las adolescentes deben seguirse en el tiempo y si perdura o se asocia a signos de hiperandrogenismo obliga a un estudio completo ante la sospecha de SOP.
- 2.
Hiperandrogenismo: más del 80% de las mujeres adultas con SOP tienen aumento de andrógenos. En la adolescente, los signos clínicos de elevación de andrógenos, el hirsutismo y el acné en ocasiones son difíciles de valorar. Más del 80% de las mujeres adolescentes de 18 años de edad tienen alguna forma de acné y el 23% requiere tratamiento farmacológico de algún tipo; la prevalencia disminuye en la edad adulta. El hirsutismo está presente aproximadamente en el 60% de las mujeres adultas con SOP. En la adolescente, el hirsutismo es un signo que puede no aparece o no ser muy llamativo, además no existe ninguna clasificación específica para ellas. Si una adolescente presenta un hirsutismo muy llamativo es necesario un estudio hormonal. El parámetro analítico que se relaciona con el SOP es el aumento de T libre, aunque también puede aumentar la DHEAS y la T total.
- 3.
Ovario poliquístico: es el parámetro menos importante en la adolescente debido a que: a) las adolescentes sanas pueden tener ovarios que en la ecografía pueden tener un tamaño elevado respecto de la mujer adulta; b) la apariencia puede semejar la del SOP, y c) en las adolescentes se prefiere la eco abdominal; la calidad de la imagen disminuye en pacientes obesas.
A pesar de lo anteriormente descrito, como se ha citado en el primer punto, no existen criterios diagnósticos propios de la adolescente, por lo que deben usarse los mismos que en adultos; el criterio que menor importancia tiene en la adolescente es el criterio ecográfico.
En las pacientes adolescentes con dudas diagnósticas debe realizarse una nueva revaluación a los 6-12 meses.
El diagnóstico precoz es muy importante, dado el riesgo elevado que tienen estas pacientes de síndrome metabólico y cáncer de endometrio1.
TratamientoLos objetivos del tratamiento son: a) regular las menstruaciones y restaurar la fertilidad; b) mejorar las alteraciones metabólicas: dislipidemia, resistencia a la insulina, y c) normalizar el peso y prevenir las comorbilidades6.
- 1.
Cambios en el estilo de vida y pérdida de peso: la dieta sana y equilibrada y el ejercicio mantenido aeróbico permiten disminuir el tejido graso y el peso. El 60% de las pacientes con SOP tienen sobrepeso, lo que favorece la insulinorresistencia. Incluso las pacientes con SOP y peso normal tienen cierto aumento de la grasa visceral y de adipocitoquininas inflamatorias.
Estudios en adultos con SOP muestran que la pérdida del 5-10% del peso corporal mediante dieta y ejercicios puede reducir los niveles de andrógenos y mejorar la función menstrual (evidencia B)9 en aproximadamente el 50% de los casos. Por lo tanto, la intervención del estilo de vida es considerada por muchos como la primera línea de tratamiento para el SOP en los adultos. Sin embargo, la pérdida de peso no consigue normalizar la secreción de insulina, ni la tolerancia a la glucosa, ni la
dislipidemia y no siempre consigue restaurar los ciclos menstruales o reducir el hirsutismo10.En una revisión Cochrane realizada en el año 2011, se concluía que con los estudios actuales no hay suficiente evidencia científica, pero dados los beneficios y la inocuidad de la mejora del estilo de vida, es altamente recomendable en las pacientes con SOP11.
- 2.
El tratamiento farmacológico debe usarse en adolescentes con SOP que no mejoren con cambios en el estilo de vida o en aquellas que no tienen obesidad.
- 3.
Anticonceptivos orales (AO):
- –
Primera línea para el hirsutismo leve y moderado.
- –
Elegir un gestágeno con poca actividad androgénica (desogestrel, gestodeno, drospirenona).
- –
Los anticonceptivos con progestágenos que tienen actividad androgénica, como el levonorgestrel, están contraindicados.
- –
En caso de trastornos dermatológicos moderados, ciclos irregulares o necesidad de anticoncepción, se debe utilizar AO, preferentemente con acetato de ciproterona (antiandrógeno periférico).
- –
En pacientes con signos dermatológicos severos y con trastornos menstruales, será necesario instaurar el tratamiento por un periodo no menor a 6 meses antes de evaluar respuesta. Utilizar en general asociaciones de estrógenos y progesterona a dosis baja asociados a antiandrógenos periféricos (evidencia C).
Las adolescentes con SOP han sido tratadas tradicionalmente con AO combinados de estrógenos y progesterona, y antiandrógenos como la espironolactona o la flutamida, lo que permite aumentar la proteína transportadora de hormonas sexuales, reducir los niveles de T libre, inhibe el crecimiento del vello dependiente de andrógenos, restaura la menstruación y a largo plazo disminuye el riesgo de cáncer de endometrio y ovario, pero no disminuye el riesgo metabólico. Los AO pueden contribuir a: aumentar el colesterol y los triglicéridos, disminuir la adiponectina, aumentar o favorecer la persistencia de la resistencia a la insulina, pueden aumentar el peso, incrementar la presión arterial e incrementar el riesgo de tromboembolismo en mujeres fumadoras o con mutaciones en el factor V de Leiden10.
- –
- 4.
Los antiandrógenos:
- –
Acetato de ciproterona: es el mejor tratamiento mejor para inducir la ovulación (evidencia A)9; es un potente progestágeno que inhibe la LH disminuyendo la síntesis de andrógenos ováricos por esta vía, pero además tiene acción periférica, dificultando la unión de la T y dihidrotestosterona (DHT) a los receptores. Es el único antiandrógeno disponible en una formulación anticonceptiva (35 μg etinilestradiol + 2mg ciproterona). Debe administrarse los primeros 10 días del ciclo.
- –
Espironolactona: antagonista de la aldosterona que actúa bloqueando la unión de la T y DHT al receptor androgénico. Se utiliza en dosis de 25-100mg/día.
- –
Finasterida: fármaco utilizado fundamentalmente en la hipertrofia prostática. Presenta una fuerte actividad inhibitoria de la 5 α reductasa periférica. Puede utilizarse en dosis de 1 a 2,5mg/día, con buenos resultados y pocos efectos colaterales. También se usa generalmente asociado a AO para lograr una sinergia adecuado y para evitar el embarazo.
- –
Flutamida: sustancia no esteroidea que se une con gran afinidad al receptor de andrógenos actuando por competencia del mismo. Si bien es muy efectiva como antiandrógeno, es un fármaco hepatotóxico, por lo que no deben usarse dosis mayores a 250mg/día, controlando siempre la función hepática. Queda reservada para los casos severos.
- –
Todos los antiandrógenos antes mencionados deben ser suspendidos por lo menos 3 meses antes de la búsqueda de embarazo para evitar malformaciones de los genitales externos de fetos masculinos y deben administrarse junto a anticonceptivos.
- –
En todos los casos, dado que los tratamientos hormonales son lentos, se deben recomendar las correcciones cosméticas lo antes posible. El vello terminal ya desarrollado mejora, pero no desaparece, con el tratamiento hormonal, así que siempre es necesario el tratamiento dermatológico.
- –
- 5.
Los antidiabéticos orales, como la metformina y las glitazonas, mejoran la disfunción metabólica del SOP. Sus efectos son: aumentan la sensibilidad de la insulina del músculo e hígado, reducen la insulina circulante, incrementan la concentración de la proteína transportadora de hormonas sexuales, reducen la proteína C reactiva e incrementan las lipoproteínas de alta densidad. En monoterapia, es menos efectiva que los AO en restaurar la menstruación y disminuir el hirsutismo. En combinación con los AO, limitan la ganancia de peso, reducen la insulina y la glucosa en ayunas, atenúan el aumento de triglicéridos provocado por los estrógenos y disminuyen los triglicéridos. Los antidiabéticos orales están especialmente indicados en pacientes con SOP, obesas y con resistencia a la insulina. La combinación de metformina y dosis bajas de antiandrógenos, como la flutamida, está indicada en pacientes no obesas con adrenarquia precoz; parece que retrasa o previene la aparición de SOP, pero existe escasa evidencia científica12,13. La exenatida, mimético de la incretina GLP-1, estimula la secreción de insulina dependiente de glucosa, inhibe la liberación de glucagón y enlentece el vaciado gástrico, provocando saciedad. Usado en diabetes mellitus tipo 2 (DM2), ha demostrado en adultos con SOP que, combinado con la metformina, es más efectivo que cualquier otro fármaco en monoterapia, reduciendo los niveles de andrógenos y regularizando el ciclo menstrual, pero no hay estudios en adolescentes14.
- 6.
El manejo del SOP debe individualizarse según los factores de riesgo del paciente y sus necesidades. Las adolescentes deberían ser informadas de la necesidad de los cambios en el estilo de vida: a) ejercicio aeróbico regular; b) reducción de la ingesta de azúcares, especialmente los refinados que incrementan la insulina y los niveles de triglicéridos, y c) eliminar o reducir la ingesta de grasas saturadas porque aumentan el colesterol y el riesgo cardiovascular.
- 7.
En las pacientes con hirsutismo severo u oligoamenorrea de larga evolución, se debe iniciar el tratamiento con AO combinados de estrógeno/progesterona y antiandrógenos, excepto en las pacientes con riesgo alto (factor V Leiden, incremento de lipoproteína, historia familiar de tromboembolismo o enfermedad cardiovascular precoz). Las indicaciones de la metformina son: obesidad que no se controla con cambios en el estilo de vida, intolerancia oral a la glucosa o prediabetes, DM2, antecedentes familiares de DM2 y, en pacientes en que estén contraindicados, los AO. Debe administrarse junto a un suplemento de vitamina B, porque produce su deficiencia. El efecto secundario más común son las molestias gastrointestinales, que pueden controlarse bajando la dosis. Los antiandrógenos son teratogénicos, por lo que hay que asociar algún tipo de anticonceptivo.
- 1.
Metabólicas: teniendo en cuenta que la insulinorresistencia a menudo precede a la DM2, y que la mayoría de las pacientes con SOP son insulinorresistentes, el riesgo de desarrollar DM tipo 2 estaría incrementado en estas pacientes.
- 2.
Oncológicas: las mujeres con SOP tienen mayor riesgo de desarrollar carcinoma de endometrio, por la anovulación crónica con la consecuente estimulación estrogénica del endometrio sin oposición con progesterona. Existe relación entre el cáncer de mama y el SOP, que probablemente se deba a que este muchas veces se asocia a obesidad, pero todavía faltan estudios epidemiológicos concluyentes que relacionen el SOP con el cáncer de mama.