"Un pediatra decía que había visto tantos casos de anorexia en su práctica profesional, que había construido su casa gracias a ella" (Ronald S. Illingworth)
Puntos clave
La anorexia se define como la disminución del deseo fisiológico de comer tras un período de ayuno más o menos prolongado1. El rechazo del alimento puede consistir en una reacción de oposición al alimento en sí o de rechazo a las circunstancias en que le es ofrecida la comida2. En los niños menores de 2 años este problema se manifiesta de distintas formas no excluyentes: constante ausencia de hambre a la hora de las comidas (52%), o dar por finalizada la comida tras haber comido escasa cantidad (42%), o mostrarse caprichosos y selectivos en la ingesta de alimentos (35%)3.
PrevalenciaEl rechazo del alimento del niño pequeño es un problema muy frecuente. Junto con la fiebre y la tos constituye uno de los motivos de consulta más frecuentes en la práctica pediátrica. Según algunos autores hasta el 25% de todos los niños, el 40-70% de los prematuros y hasta el 80% de los niños con alguna discapacidad del desarrollo, padecen en algún momento dificultades para alimentarse3. En España supone el 12% de las consultas pediátricas en atención primaria, y el grupo de edad que más consulta por disminución del apetito es el comprendido entre 1 y 4 años4. En un estudio publicado en Reino Unido en 2001, el 40% de las madres de niños de alrededor de 15 meses de edad referían tener algún problema o una gran dificultad para alimentar a su hijo5. En estudios realizados en EE.UU., el 20-50% de los niños eran descritos por sus padres al menos como "maniáticos" durante las comidas6. En un estudio poblacional en Nueva Zelanda, el 24% de los padres de niños de 2 años tenían problemas para dar de comer a sus hijos, y en el 17% de los casos los problemas se prolongaban hasta los 4 años de edad7. La prevalencia demostrada por los estudios es tan elevada y está tan extendido geográficamente el problema que bien puede decirse que las dificultades de alimentación o rechazo del alimento son más bien una característica del niño normal menor de 2 años8.
Causas y clasificación de la anorexia del niño pequeñoFuera del período neonatal (en el cual ante una anorexia la presencia de una causa orgánica es la norma), en la etiología de la anorexia del niño pequeño se ven siempre implicados distintos factores: médicos, nutricionales, conductuales, psicológicos y ambientales. Raramente estos factores actuarán de forma aislada o independiente3. Una larga lista de enfermedades infecciosas y sistémicas (endocrinometabólicas, gastrointestinales, cardiopulmonares, neurológicas o tumorales), tanto agudas como crónicas, puede cursar con rechazo del alimento como síntoma inespecífico. Pero la anorexia conductual o anorexia simple, sin causa orgánica que la justifique, es probablemente la causa más frecuente de anorexia en los países desarrollados9. Plata Rueda llama "pseudoinapetencia" a la situación en la que el niño rechaza el alimento, pero mantiene un nivel de actividad normal para su edad, buen humor y un peso ascendente y adecuado para su edad y su talla10.
Diferentes estudios han comunicado que el 20-52% de los niños con problemas de la alimentación tienen una alteración de conducta como causa primaria de los mismos3. Sin embargo, si se consideran poblaciones infantiles seleccionadas, como son los niños derivados a una unidad de gastroenterología y nutrición pediátrica, los problemas médicos son los responsables de más del 80% de los trastornos de la alimentación, mientras que se encuentran alteraciones de la conducta como causantes de dichos trastornos sólo en alrededor del 18%11.
Algunos autores clasifican la anorexias del niño pequeño según la presencia o no de proceso patológico subyacente, en orgánicas e inorgánicas1,9.
Lectura rápida
La anorexia se define como la disminución del deseo fisiológico de comer tras un período de ayuno más o menos prolongado.
PrevalenciaEl rechazo del alimento es un problema muy frecuente en el niño pequeño, y llega a afectar en algún momento hasta al 25% de los niños, al 40-70% de los prematuros y hasta el 80% de los niños con alteraciones del desarrollo.
ClasificaciónTradicionalmente se han clasificado las anorexias del niño pequeño dentro de dos grandes grupos de causas: anorexias orgánicas (incluyen las secundarias a enfermedad aguda o crónica de cualquier órgano, las alteraciones de la deglución y las producidas como efecto secundario de ciertos fármacos) y las no orgánicas o anorexias conductuales.
Son anorexias secundarias a distintas enfermedades. Según la duración y evolución de la enfermedad responsable de la anorexia, pueden ser agudas y transitorias (la más habitual es la anorexia que acompaña a los procesos infecciosos) o crónicas. Característicamente son anorexias globales, en las que el niño rechaza todo tipo de alimento y en las que se suele constatar un estancamiento o descarrilamiento del desarrollo ponderal. El diagnóstico diferencial de la anorexia orgánica es muy difícil de establecer dado el gran número de enfermedades que pueden producirla. Para ello, es necesaria una exhaustiva valoración de otros síntomas acompañantes, de la exploración física y de los datos aportados por las pruebas complementarias. Rommel et al analizaron un grupo de 700 niños menores de 10 años de edad con problemas de alimentación derivados a una unidad de gastroenterología infantil de un hospital de tercer nivel. En esta población tan seleccionada encontraron que los procesos patológicos digestivos son la causa de la mayoría de los trastornos de alimentación de base orgánica y el reflujo gastroesofágico es el problema médico identificado con más frecuencia11.
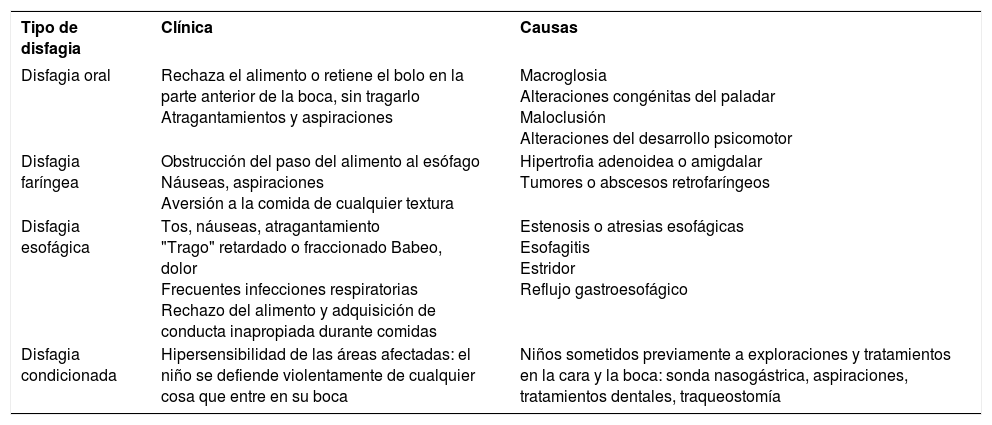
Dentro de este grupo de anorexias orgánicas cabe destacar la patología de la deglución, que en los niños pequeños puede manifestarse únicamente con rechazo del alimento, por lo que el diagnóstico puede resultar complejo (tabla 1).
Trastornos de la deglución
| Tipo de disfagia | Clínica | Causas |
|---|---|---|
| Disfagia oral | Rechaza el alimento o retiene el bolo en la parte anterior de la boca, sin tragarlo Atragantamientos y aspiraciones | Macroglosia Alteraciones congénitas del paladar Maloclusión Alteraciones del desarrollo psicomotor |
| Disfagia faríngea | Obstrucción del paso del alimento al esófago Náuseas, aspiraciones Aversión a la comida de cualquier textura | Hipertrofia adenoidea o amigdalar Tumores o abscesos retrofaríngeos |
| Disfagia esofágica | Tos, náuseas, atragantamiento "Trago" retardado o fraccionado Babeo, dolor Frecuentes infecciones respiratorias Rechazo del alimento y adquisición de conducta inapropiada durante comidas | Estenosis o atresias esofágicas Esofagitis Estridor Reflujo gastroesofágico |
| Disfagia condicionada | Hipersensibilidad de las áreas afectadas: el niño se defiende violentamente de cualquier cosa que entre en su boca | Niños sometidos previamente a exploraciones y tratamientos en la cara y la boca: sonda nasogástrica, aspiraciones, tratamientos dentales, traqueostomía |
Mención especial merecen los trastornos de alimentación originados por medicamentos. Los fármacos pueden causar anorexia como efecto secundario a través de diversos mecanismos: produciendo lesiones digestivas que originan náuseas y vómitos; deprimiendo el apetito; alterando el sentido del gusto, o desencadenando una discinesia que se traduce en disfagia. Así, no es infrecuente observar rechazo del alimento en niños tratados con antiinflamatorios, psicotropos, tranquilizantes, antihistamínicos o anticolinérgicos3,9.
No orgánicasHasta en el 52% de los niños con problemas de alimentación en los países desarrollados se reconocen los trastornos de conducta como la causa primaria de éstos3. La anorexia conductual es un proceso multicausal en el que intervienen sobre todo factores psicológicos y psicosociales, como la excesiva ansiedad de los padres por la ganancia ponderal del niño (coincidiendo con frecuencia con una etapa fisiológica de menor crecimiento), estrés familiar, descoordinación de los padres a la hora de educar al niño en los hábitos alimentarios y la mala técnica alimentaria.
Dentro de las anorexias no orgánicas se incluyen también las formas psicógenas en las que el niño rechaza el alimento como respuesta a conflictos que le rodean, ya sean sociales, familiares y escolares. Es el caso de los niños con madres angustiadas u obsesivas, sobreprotegidos, de familias desestructuradas, maltratados o con hospitalizaciones prolongadas. En estas anorexias, el conflicto madre-hijo durante la comida es el problema principal, favorecido por la asociación de un temperamento difícil del niño y de ciertas características de la madre. Algunos paidopsiquiatras las han denominado anorexias mentales de la primera edad, pero en las últimas décadas se prefiere evitar este término, ya que no guardan ninguna relación con la anorexia nerviosa del adolescente12.
Se ha descrito una entidad específica, la "fobia a la comida", en niños que rechazan toda ingesta después de un episodio de atragantamiento. Se trata de un trastorno por estrés postraumático que ocurre en niños sin ningún antecedente previo, ni de psicopatología ni de trastornos alimentarios, que viven con ansiedad extrema un episodio de atragantamiento. Desarrollan un miedo intenso a ingerir sólidos y reaccionan con pánico si se les fuerza a comer. Generalmente evolucionan bien con psicoterapia y técnicas de relajación3.
Esta clasificación resulta clara y sencilla, pero puede ser artificial. Lo habitual es que ambos tipos de anorexia se solapen, y muchos niños con una enfermedad causante de anorexia, pueden acabar haciendo una alteración conductual con rechazo del alimento que incluso persistirá una vez solventado el problema médico3. La mayoría de los problemas de alimentación en el niño son atribuibles a dos o más factores, y con frecuencia intervienen la biología y el entorno13.
Lectura rápida
En los países desarrollados la anorexia conductual es la más frecuente. Ocurre por la intervención de múltiples factores psicológicos y sociales.
Para lograr una adecuada conducta alimentaria es necesario conocer y respetar las distintas fases del desarrollo del niño en cuanto a alimentación se refiere. Forzar a comer a un niño, ignorando estas etapas de desarrollo, puede generar una alteración de la conducta alimentaria.
A lo largo de los primeros meses de vida, el niño va cambiando su patrón de ritmo de hambre, va adaptándose a los diferentes sabores (inicialmente a través de la leche materna y luego con la diversificación alimentaria de la alimentación complementaria) y va adquiriendo habilidades que le permitirán alimentarse solo en el futuro. Los lactantes y niños pequeños poseen capacidad para ajustar el aporte alimentario en función del contenido energético de los alimentos que se le ofrecen.
Una mala técnica alimentaria (como forzar a comer, rigidez horaria, distracciones frecuentes, ambiente inadecuado o impedir que el niño ejercite sus destrezas para comer) influirá de manera negativa en el desarrollo de la conducta alimentaria.
Para lograr la adquisición de una adecuada conducta alimentaria es necesario reconocer y respetar el ritmo de maduración y los hitos del desarrollo del niño en cuanto a alimentación se refiere. Forzar a comer al niño, pasando por alto de forma continuada este proceso de maduración, puede desembocar en una anorexia conductual.
- 1.
Durante las primeras semanas de vida, el lactante tiene un patrón rítmico de hambre, y solicita comida cada 2–4h. La madre debe aprender a reconocer cuándo el niño reclama su alimento. Este succionará hasta que se vea saciado. La alimentación a demanda de los primeros meses de vida permite que el lactante aprenda a asociar el comienzo de la toma con la sensación de hambre y su fin con la saciedad.
- 2.
Desarrollo de la percepción y la preferencia por los sabores. Los recién nacidos muestran una fuerte aceptación de los sabores dulces. A través de la leche materna el lactante experimenta los sabores de los alimentos que la madre consume en su dieta, y esto influirá en las preferencias del niño: la familiaridad del sabor hará que el niño prefiera un alimento frente a otro desconocido. A partir del cuarto mes comienza a mostrar preferencias también por el sabor salado.
- 3.
Con la introducción de la alimentación complementaria, el niño debe aprender a aceptar los nuevos alimentos que se le ofrecen. Los lactantes alimentados al pecho se adaptan más fácilmente a la diversificación de alimentos que aquellos que fueron alimentados con una fórmula para lactantes. La reticencia a consumir alimentos que no le son familiares se conoce como "neofobia". La exposición repetida a un alimento lleva a una aceptación progresiva del nuevo alimento, aunque puede ocurrir con cierta lentitud y precisar de 10 a 15 exposiciones al alimento antes de lograr modificaciones en su aceptación. Si estas etapas de diversificación alimentaria no se cumplen o no existe un ofrecimiento de alimentos constante y coherente, pueden originarse trastornos de la conducta alimentaria en el niño pequeño, haciendo que éste consuma un número limitado de alimentos en su dieta y se niegue a probar nuevos alimentos14.
- 4.
Los lactantes y niños pequeños poseen capacidad para ajustar el aporte alimentario en función del contenido energético de los alimentos que se le ofrecen. Esta capacidad de regulación desparece cuando entra en juego el control parental. Así, los aportes de los niños en las comidas individuales es muy cambiante, y varía alrededor de un 40%. Pero el aporte energético total en un día es relativamente constante, y únicamente oscila alrededor de un 10%. Los padres tienen la responsabilidad de dar a su hijo una variedad de alimentos sanos, mientras es el niño el que asume la responsabilidad de la cantidad que puede consumir14. Es importante también saber que a los 15 meses empieza una etapa de "anorexia fisiológica" coincidiendo con un período de crecimiento lento y que dura durante la época preescolar15.
- 5.
Capacidad de comer solo. Desde los 5 meses en que el niño empieza a coger el biberón hasta los 24–36 meses, cuando ya tiene destreza para comer de forma independiente la mayoría de los alimentos, va adquiriendo habilidades en cuanto a la comida que hay que facilitarle que practique. Aunque ensucie todo, aprenderá a comer cada vez mejor y la comida se convertirá en un momento lúdico y satisfactorio9.
- 6.
Aspecto social de la comida. La alimentación ocurre en un contexto social y cuando éste choca con el carácter del niño aparecerán dificultades en su alimentación. Si los padres reconocen el carácter de su hijo, su nivel de desarrollo y sus preferencias a la hora de la comida, se reforzará la relación padres-hijo y las comidas serán un momento satisfactorio para ambas partes. Así, hay niños que se distraen muy fácilmente en un entorno lleno de estímulos; mientras que otros comerán perfectamente en la misma situación. El niño evoluciona desde la dependencia total de sus padres para comer hasta el ejercicio de un total control de lo que come, cuándo y cómo lo come, y los padres deben de adaptarse a esta evolución. Algunos padres no toleran el desorden y suciedad que se produce cuando un niño empieza a comer solo, o no lo estimulan a que coma solo por prisas o por miedo a que no coma lo adecuado. Un excesivo control o una actitud demasiado permisiva por parte de los padres respecto al comportamiento del niño a la hora de la comida pueden influir negativamente y entorpecer el desarrollo del autocontrol del niño16.
- 7.
La técnica de alimentación empleada. Una mala técnica alimentaria (como forzar a comer, horarios excesivamente rígidos, distracciones frecuentes durante la comida, ambiente inadecuado o impedir que el niño utilice sus habilidades para comer) puede influir de manera negativa en el desarrollo de la conducta alimentaria del niño. Illingworth describe diversas estrategias erróneas empleadas a menudo por los padres para conseguir que el niño ingiera el alimento: la persuasión, la distracción, el soborno, las amenazas, la fuerza, el castigo, dar alimento entre comidas o permitir que el niño escoja el menú. Cuando se usan métodos de alimentación forzada, la hora de la comida se convierte en una situación de malestar y se crea un condicionamiento en el niño que desemboca en rechazo del alimento17.
Lectura rápida
En los niños por lo demás sanos, la anorexia conductual suele ser un motivo de preocupación temporal sólo durante los años de crecimiento, pero en ocasiones se convierte en una alimentación inadecuada de forma prolongada. La mayoría de estos niños tienen un crecimiento físico adecuado y son pocos los que entran en una situación de fallo de medro. Los déficit nutricionales significativos aparecen raramente. Es frecuente la aparición de estrés familiar y de ansiedad en padres y cuidadores de niños con problemas de alimentación.
En el niño por lo demás sano, la falta de apetito suele ser un motivo de preocupación solamente temporal. Las dificultades de alimentación más comúnmente encontradas son: escasa ingesta de alimento, apetitos selectivos en cuanto a alimentos o texturas de éstos, conductas anómalas a la hora de la comida o excesiva duración de las comidas. Pero en algunos casos el problema se vuelve crónico y se convierte en una inapropiada alimentación de forma prolongada, por lo general en forma de problemas menores18. Se ha observado una persistencia de conductas alimentarias caprichosas y selectivas hasta los 18 años en niños en los que se detectó dicho problema antes de los 10 años de edad y algunos autores han identificado los trastornos de la alimentación en el niño pequeño como factores de riesgo para el desarrollo de anorexia y bulimia del adolescente19.
Muy raramente aparecen déficit nutricionales significativos y sólo en el caso en que estas alteraciones se desatiendan durante mucho tiempo o en los que la ingesta de comida sea tan selectiva que el niño no reciba los nutrientes apropiados, comprometiendo su crecimiento físico y desarrollo3. Aunque una menor ganancia ponderal es más común en los niños cuyos padres refieren problemas de alimentación, la mayoría de estos niños tiene un crecimiento físico adecuado. En un estudio británico reciente, sólo el 11% de niños con problemas de alimentación a los 30 meses de edad cumplían criterios de escasa ganancia ponderal (definida como incremento de peso inferior al percentil 5)8.
Sin embargo, la consecuencia prácticamente constante es el estrés familiar5 que se produce, en menor o mayor grado, cuando un niño es mal comedor, con aparición de ansiedad y sentimientos de culpa y baja autoestima en los padres o cuidadores, alteración de la dinámica familiar a la hora de las comidas, discusiones entre los padres y otros miembros de la familia, e incluso conflictos de pareja que se originan o se exacerban por los problemas de alimentación del niño.
DiagnósticoEl abordaje diagnóstico de un niño con problemas de alimentación puede a veces requerir la participación de varios profesionales: pediatra, enfermera, psicólogo, trabajador social, gastroenterólogo y nutricionista. Deberá incluir los siguientes aspectos.
Evaluación del desarrollo ponderoestatural y valoración nutricionalPara ello deben utilizarse gráficas adecuadas y observar la evolución del peso, talla y perímetro cefálico a lo largo del tiempo. Las sucesivas medidas antropométricas indicarán si de trata de una situación de fallo de medro, que puede definirse como el fracaso para mantener un patrón establecido de crecimiento y desarrollo madurativo que responda adecuadamente a la provisión de necesidades nutricionales y emocionales del lactante20. Existen diversos criterios antropométricos para definir el fallo de medro, y el término suele atribuirse al niño con peso menor al percentil 3 de las curvas de desarrollo ponderal en más de una ocasión, o aquel cuya ganancia ponderal ha sufrido una disminución en dos o más percentiles mayores en una gráfica de crecimiento estandarizada. El fallo de medro abarca un grupo muy numeroso y heterogéneo de situaciones y enfermedades en las que la ingesta deficiente es una situación final común, pero en muy pocos de estos casos las dificultades en la alimentación serán la causa original del desmedro5. Así, el diagnóstico diferencial del fallo de medro abarca toda la pediatría, ya que alteraciones en cualquier sistema pueden producir una disminución del crecimiento del peso y talla. No es objetivo de este artículo el diagnóstico diferencial del fallo de medro; no obstante, una buena historia clínica unida a una meticulosa exploración física van a permitir excluir la mayor parte de los diagnósticos y los síntomas acompañantes nos orientarán sobre las pruebas complementarias que se deben solicitar y los tratamientos a instaurar21.
Lectura rápida
El diagnóstico del rechazo del alimento en el niño pequeño debe incluir varios aspectos: en primer lugar valoración nutricional y ponderoestatural utilizando gráficas estandarizadas adecuadas e identificando situaciones de fallo de medro, que exigirá un amplio diagnóstico diferencial. En segundo lugar, encuesta dietética y de las circunstancias que rodean a la comida del niño, con análisis de las técnicas empleadas por padres y cuidadores para alimentar al niño. Es muy importante también investigar la situación psicosocial de la familia. Por último, en determinados casos, serán necesarias pruebas complementarias, sobre todo cuando el estado nutricional se vea comprometido y siempre orientadas por una anamnesis y una exploración física meticulosas.
Esto informará sobre transgresiones dietéticas, sobre restricciones alimentarias por creencias familiares, y dará una idea de las técnicas empleadas por los padres para que el niño coma, de las cantidades que ingiere el niño, sus preferencias alimentarias y su comportamiento durante las comidas: ¿come el niño solo?, ¿elige el niño la comida?, ¿qué familiar o cuidador le ofrece la comida?, ¿come mejor con una persona que con otra?, ¿cuánto tiempo emplea en comer?, ¿en qué momento de la comida empieza a rechazar el alimento?, ¿se distrae el niño con facilidad cuando come?, ¿come entre horas? (no se debe olvidar indagar sobre la ingesta de golosinas, zumos o leche, que con frecuencia los padres no consideran algo significativo y pueden suponer tal aporte calórico que impiden que el niño llegue con hambre a la hora de la comida). La grabación de un vídeo durante la comida y su posterior análisis junto a la familia puede ayudar mucho al abordaje del problema. Es importante hacer esta parte de la investigación con delicadeza, evitando cualquier reproche o críticas excesivamente duras, ya que el sentimiento de culpa está presente con mucha frecuencia en la madre del niño mal comedor15,22.
Investigación psicosocialEs necesario investigar las relaciones madre-hijo, la estructura familiar, la presencia de acontecimientos estresantes en la familia o posibles dificultades económicas.
Estudios complementariosPueden ser necesarios para la valoración del estado nutricional del niño, pero lo más frecuente es que aporten poco al diagnóstico si la anamnesis y la exploración física no orientan a alguna entidad nosológica concreta22. En general, ante una situación de desmedro, se recomienda una analítica básica con hemograma, ferritina, perfil bioquímico, sistemático de orina, parásitos en heces y serología de enfermedad celíaca20. Estos estudios deberán ampliarse siempre que la historia clínica sugiera una anorexia orgánica de origen infeccioso, metabólico, o por afectación de un órgano o aparato determinado. En determinadas circunstancias, sobre todo en niños con alteraciones del desarrollo, será necesario que un terapeuta especialista presencie la forma de ingerir para detectar sutiles disfunciones de la motilidad oral (labios hipotónicos, lengua incompetente o excesiva protrusión lingual durante la comida)5.
Lectura rápida
El tratamiento de los trastornos de alimentación en el niño pequeño requiere con frecuencia la participación de distintos profesionales: pediatra, gastroenterólogo infantil, trabajador social y psicólogo. Si se identifica una causa orgánica responsable de la anorexia, ésta debe ser tratada. La corrección de las transgresiones dietéticas y de los errores en las técnicas de alimentación empleadas por los padres serán los pilares fundamentales del tratamiento del niño que rechaza el alimento. Los fármacos estimulantes del apetito no se recomiendan actualmente, ya que no existe evidencia de su eficacia, no han demostrado beneficios a largo plazo y no están exentos de efectos secundarios.
El éxito terapéutico pasará necesariamente por un abordaje tanto médico como psicosocial con la participación de un equipo multidisciplinario en el que intervengan el pediatra, el gastroenterólogo nutricionista, el terapeuta social y el psicólogo. También se debe tratar la causa orgánica subyacente en los casos en que ésta se identifique.
Tratamiento dietéticoLa corrección de dietas inadecuadas debe hacerse con recomendaciones que tengan en cuenta los hábitos dietéticos de la población y de la familia, así como los gustos del niño. Más que dar dietas rígidas a los padres, habrá que explicar las características de una dieta equilibrada y ofrecerles ideas y trucos para que preparen platos atractivos para el niño9. De ningún alimento puede decirse que es bueno o malo: consumido con moderación, cualquiera puede ser incluido en una dieta saludable e incluso la restricción radical de los alimentos "basura" puede hacerlos en exceso atractivos para el niño por prohibidos23. Hay que cuidar mucho los alimentos durante el primer año, ya que los sabores a los que se ve expuesto el niño durante los primeros meses de vida se aceptan mejor que si la exposición se produce más tardíamente. Las influencias precoces en la alimentación condicionan las preferencias futuras24.
Manejo del comportamiento y establecimiento de normas de conducta alimentariaEl médico debe evitar la crítica demasiado explícita hacia los padres, pero intentando convencerles de la importancia de la modificación de la técnica alimentaria cuando ésta es errónea. Es bueno anticiparse al problema, anunciando que en el niño se producirá una etapa de menor ingesta coincidiendo con la desaceleración del ritmo de crecimiento en el segundo año de vida. No debe usarse ninguna treta en absoluto para que el niño coma: ni la fuerza, ni el castigo, ni el soborno, ni la persuasión. Tampoco halagarle porque ha comido bien. Los adultos no deben mostrar ansiedad porque el niño rechace el alimento. Los gustos y desagrados del niño por ciertos alimentos deben ser respetados dentro de un orden, sin que se le deba permitir que escoja siempre su menú. Debe estimularse al niño para que practique las habilidades que está aprendiendo y debe dejársele que ayude a autoalimentarse en cuanto tenga deseos de hacerlo, dándole un tiempo razonable para que acabe su plato sin permitírsele que la comida se prolongue en exceso. El momento de la comida debe ser un momento de placer, de disfrute para toda la familia reunida, se debe procurar un ambiente relajado, sin prisas y sin monotonía (tabla 2).
Recomendaciones a padres para tratamiento y prevención de los problemas de conducta alimentaria
|
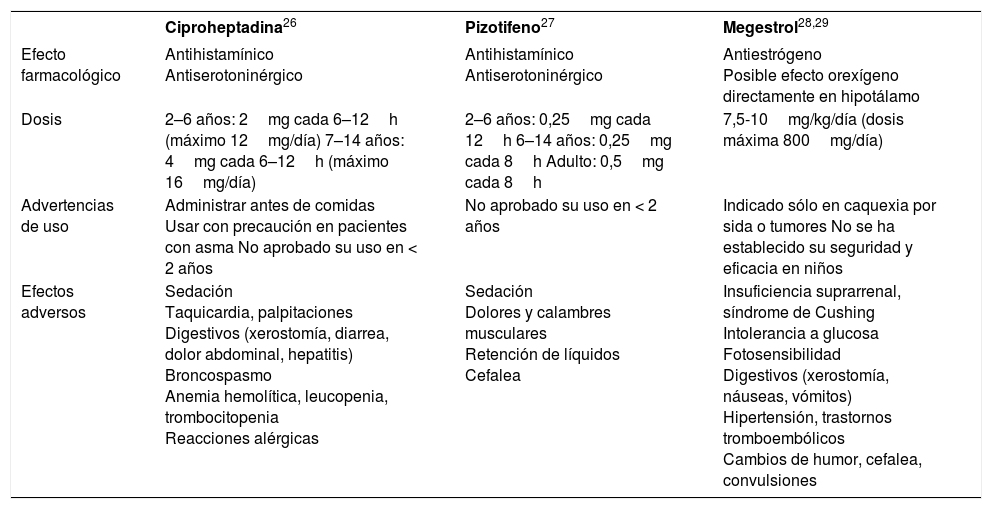
Los estimulantes del apetito como la ciproheptadina, el pizotifeno o el megestrol se han utilizado con cierto éxito en malnutriciones graves secundarias a enfermedades importantes, como la caquexia secundaria a cáncer25, la fibrosis quística, el sida o la anorexia nerviosa del adolescente. Sin embargo, fuera de estas especiales situaciones, su uso actualmente está desaconsejado, ya que no hay evidencia de su eficacia, su efecto es transitorio, no han demostrado beneficios a largo plazo y no están exentos de efectos secundarios (tabla 3). La deficiencia nutricional más frecuente en niños anoréxicos o que reciben dietas desequilibradas es la ferropenia. Por lo tanto, si se demuestra analíticamente dicha deficiencia, habrá que administrar hierro. Otras deficiencias nutricionales son infrecuentes excepto en desmedros causados por enfermedades crónicas importantes, en cuyo caso habrá que investigar y tratar. Los suplementos vitamínicos no están indicados salvo si se demuestra analíticamente su carencia9.
Fármacos estimulantes del apetito
| Ciproheptadina26 | Pizotifeno27 | Megestrol28,29 | |
|---|---|---|---|
| Efecto farmacológico | Antihistamínico Antiserotoninérgico | Antihistamínico Antiserotoninérgico | Antiestrógeno Posible efecto orexígeno directamente en hipotálamo |
| Dosis | 2–6 años: 2mg cada 6–12h (máximo 12mg/día) 7–14 años: 4mg cada 6–12h (máximo 16mg/día) | 2–6 años: 0,25mg cada 12h 6–14 años: 0,25mg cada 8h Adulto: 0,5mg cada 8h | 7,5-10mg/kg/día (dosis máxima 800mg/día) |
| Advertencias de uso | Administrar antes de comidas Usar con precaución en pacientes con asma No aprobado su uso en < 2 años | No aprobado su uso en < 2 años | Indicado sólo en caquexia por sida o tumores No se ha establecido su seguridad y eficacia en niños |
| Efectos adversos | Sedación Taquicardia, palpitaciones Digestivos (xerostomía, diarrea, dolor abdominal, hepatitis) Broncospasmo Anemia hemolítica, leucopenia, trombocitopenia Reacciones alérgicas | Sedación Dolores y calambres musculares Retención de líquidos Cefalea | Insuficiencia suprarrenal, síndrome de Cushing Intolerancia a glucosa Fotosensibilidad Digestivos (xerostomía, náuseas, vómitos) Hipertensión, trastornos tromboembólicos Cambios de humor, cefalea, convulsiones |