La psoriasis es la enfermedad eritemato-escamosa más frecuente de la edad pediátrica. Esta dermatosis afecta al 2% de la población general y representa el 4% de las dermatosis en los pacientes menores de 16 años.
La psoriasis infantil tiene semejanzas con su presentación en el adulto, pero tiene unos rasgos que la caracterizan: formas clínicas peculiares, antecedentes familiares frecuentes, las infecciones como factor desencadenante y un manejo terapéutico diferente1–3.
Su presentación clínica es muy variable, desde formas muy leves y de fácil tratamiento hasta formas muy graves y recalcitrantes, que suponen un dilema terapéutico.
El diagnóstico precoz y el manejo adecuado de esta enfermedad son de vital importancia. La psoriasis es una enfermedad crónica que afecta a la calidad de vida del niño y sus familiares, puede asociar comorbilidades y conllevar problemas psicosociales.
Puntos clave
- •
La psoriasis es la enfermedad eritemato-escamosa más frecuente en pediatría. Representa el 4% de las dermatosis en menores de 16 años. Un tercio de los adultos con psoriasis inician sus lesiones en la infancia.
- •
Las presentaciones clínicas de la psoriasis pediátrica varían con la edad de aparición: en los menores de 2 años se presenta en forma de psoriasis del pañal localizada o con diseminación y en los niños mayores y adolescentes en forma de psoriasis en placas o psoriasis en gotas.
- •
El factor desencadenante más conocidos en niños es la infección por Streptococcus pyogenes.
- •
Los niños con psoriasis tienen un mayor riesgo de síndrome metabólico (dislipidemia, diabetes, hipertensión arterial y sobrepeso).
- •
La psoriasis leve se controla con tratamiento tópico (corticoides y/o derivados de la vitamina D). Las formas moderadas-graves precisan tratamiento con fototerapia o tratamientos sistémicos.
- •
La psoriasis es una enfermedad crónica que afecta a la calidad de vida de los niños.
La psoriasis representa una de las enfermedades cutáneas más comunes en la práctica dermatológica, con una prevalencia estimada mundial de 1–3%.
Farber y Nall4, en un estudio de 5.600 adultos, observaron que el 27% tenía síntomas antes de los 16 años, un 10% antes de los 10 años, 6,5% antes de los 5 años y un 2% antes de los 2 años. Estos resultados son semejantes a los descritos por Ferrándiz et al5 en un estudio de 1.754 pacientes en España, con un 38% de los casos con inicio antes de los 20 años y un 10% antes de los 10 años de edad.
Morris et al6 publican en 2001 la serie más larga de psoriasis que incluye a 1.262 niños entre un mes y 15 años, con un 16% menores de un año de vida y el 27% menores de 2 años. En este estudio no apreciaron diferencias por sexo.
Stefanaki et al7 publican su experiencia con 125 niños pero solo el 6,4% tenía menos de 2 años. Este grupo si que observa que la psoriasis es más frecuente en niñas.
En general, se acepta que la psoriasis infantil representa un 4% de todas las dermatosis vistas en pacientes menos de 16 años en Europa y Norteamérica y que un tercio de los pacientes afectados de psoriasis inician sus lesiones en la edad pediátrica.
EtiopatogeniaLa psoriasis es una enfermedad inflamatoria crónica que aparece tras la exposición a unos factores desencadenantes ambientales en individuos genéticamente predispuestos8.
En la psoriasis, como respuesta a un factor desencadenante, la respuesta inmunitaria innata y adaptativa estimula a las células T, lo que conlleva un aumento de la expresión de citocinas proinflamatorias (factor de necrosis tumoral alfa [TNF-α], interleucina [IL]-17, IL-23 e interferón gamma) con la estimulación de la proliferación de queratinocitos y de la proliferación endotelial vascular.
La teoría de una base genética se apoya en la observación de una historia familiar positiva entre el 16 y el 71%. La historia familiar aún es más común en los niños que en los adultos. Swanbeck et al9 calcularon el riesgo de que la enfermedad se desarrolle en los niños. Un niño sin ninguno de los padres afectado tiene un riesgo de 4% de tener psoriasis, pero si uno de los progenitores tiene psoriasis, el riesgo es del 28% y asciende al 65% si están los 2 progenitores afectados. Si además hay otro niño más afectado en la familia, el riesgo aún era mayor.
El modo de herencia es complejo. Se han identificado 9 loci cromosómicos con susceptibilidad para psoriasis, denominados PSORS1 al PSORS9. Se considera que el mayor determinante genético es el PSORS1, localizado en el complejo mayor de histocompatibilidad, en el cromosoma 6p8.
Los factores desencadenantes más conocidos en los niños son:
- –
Las infecciones por Streptococcus pyogenes. Es la más frecuente. La infección desencadena típicamente una psoriasis en gotas y más raramente psoriasis en placas o psoriasis pustulosa. La infección más común es la faringoamigdalar, pero también en el contexto de una dermitis perianal estreptocócica.
- –
Otras infecciones menos frecuentes implicadas son: Staphylococcus aureus. Virus de la inmunodeficiencia humana (VIH), Candida albicans y Pityrosporum ovale, y en relación con la enfermedad de Kawasaki.
- –
Fármacos (hormona del crecimiento, betabloqueantes, interferón, corticoides al suspenderlos).
- –
Otros: traumatismos, estrés.
La psoriasis es una enfermedad eritemato-escamosa que se caracterizan por presentar una erupción más o menos extensa de pápulas eritematosas con descamación. Las presentaciones clínicas de la psoriasis pediátrica varían con la edad de aparición. También hay formas de presentación a diferenciar según la localización1,3,10.
Psoriasis en el lactanteLa serie más larga en niños menores de 2 años es la publicada por Morris et al. Estudian a 345 lactantes menores de 2 años, que representan el 27% de su serie de niños.
La manifestación de psoriasis más frecuente en los niños menores de 2 años es la psoriasis del área del pañal que tiene 2 patrones de presentación:
- –
La psoriasis del pañal localizada con placas eritematosas rojas, brillantes y bien delimitada, localizada en el área del pañal.
- –
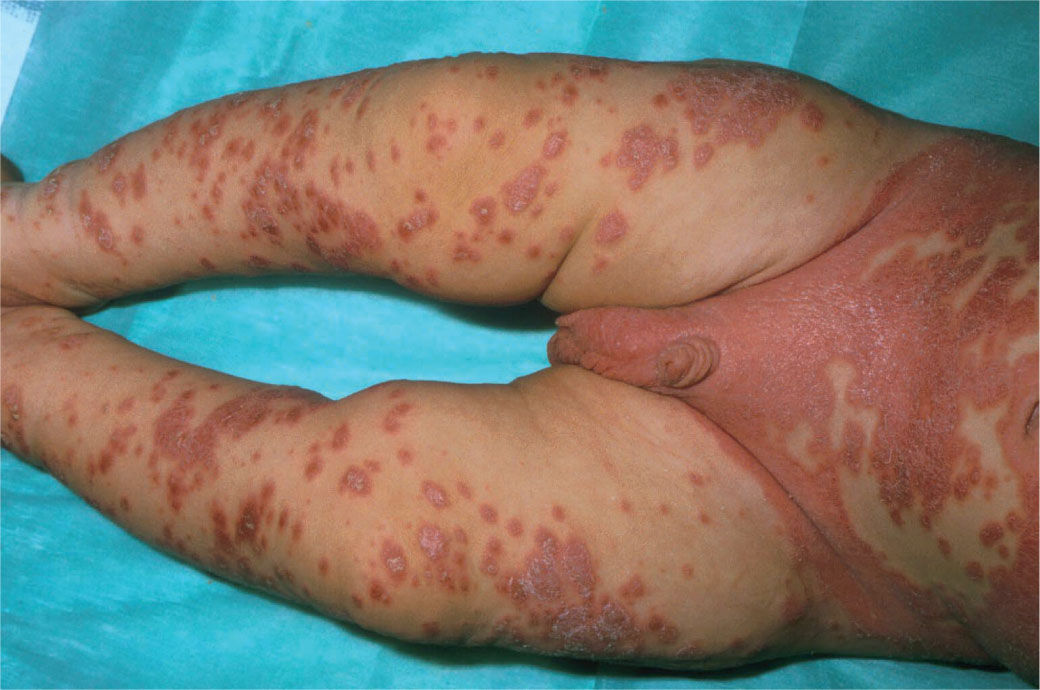
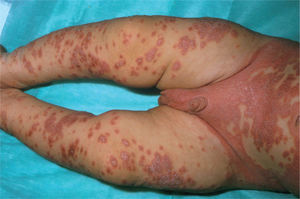
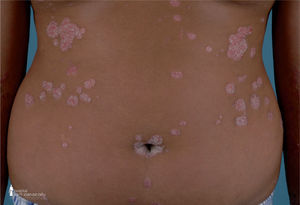
La psoriasis del pañal con diseminación, en el que las lesiones se inician en el área del pañal y, posteriormente, de forma lenta o muy rápida se generalizan (fig. 1).
El diagnóstico de psoriasis del pañal no es fácil. Los datos clínicos como los bordes bien delimitados y los antecedentes familiares son claves para el diagnóstico. El diagnóstico diferencial incluye patologías más frecuentes, como dermatitis seborreica, infección por Candida albicans y dermatitis de contacto irritativa. Los cultivos bacterianos y antifúngicos descartan la sobreinfección. Cuando las lesiones se generalizan, debemos diferenciarla de la dermatitis seborreica, eccema atópico y eccema numular. Muchas veces, el diagnóstico definitivo solo se hace por la evolución de la enfermedad con los años.
De forma excepcional, se describen casos de psoriasis congénita, presentándose como eritrodermia neonatal. La psoriasis era la causa de eritrodermia en el 4% de los casos de una serie de 51 lactantes de menos de un año de vida. Es un cuadro grave que se acompaña de fiebre mal estado general y riesgo de alteración del equilibrio hidroelectrolítico e infección. El diagnóstico no es fácil y el diagnóstico diferencial debe incluir las múltiples causas de eritrodermia en esta edad, sobre todo ictiosis, inmunodeficiencia, dermatitis atópica, dermatitis seborreica y síndrome de la escaldadura estafilocócica. Las lesiones hiperqueratósicas en cuero cabelludo y la onicopatía pueden ayudar al diagnóstico.
Psoriasis del niño y adolescenteLa psoriasis en el niño y adolescente es similar a la presentación del adulto. Las formas de presentación son:
- –
Psoriasis en placas clásica.
- –
Psoriasis en gotas.
- –
- –
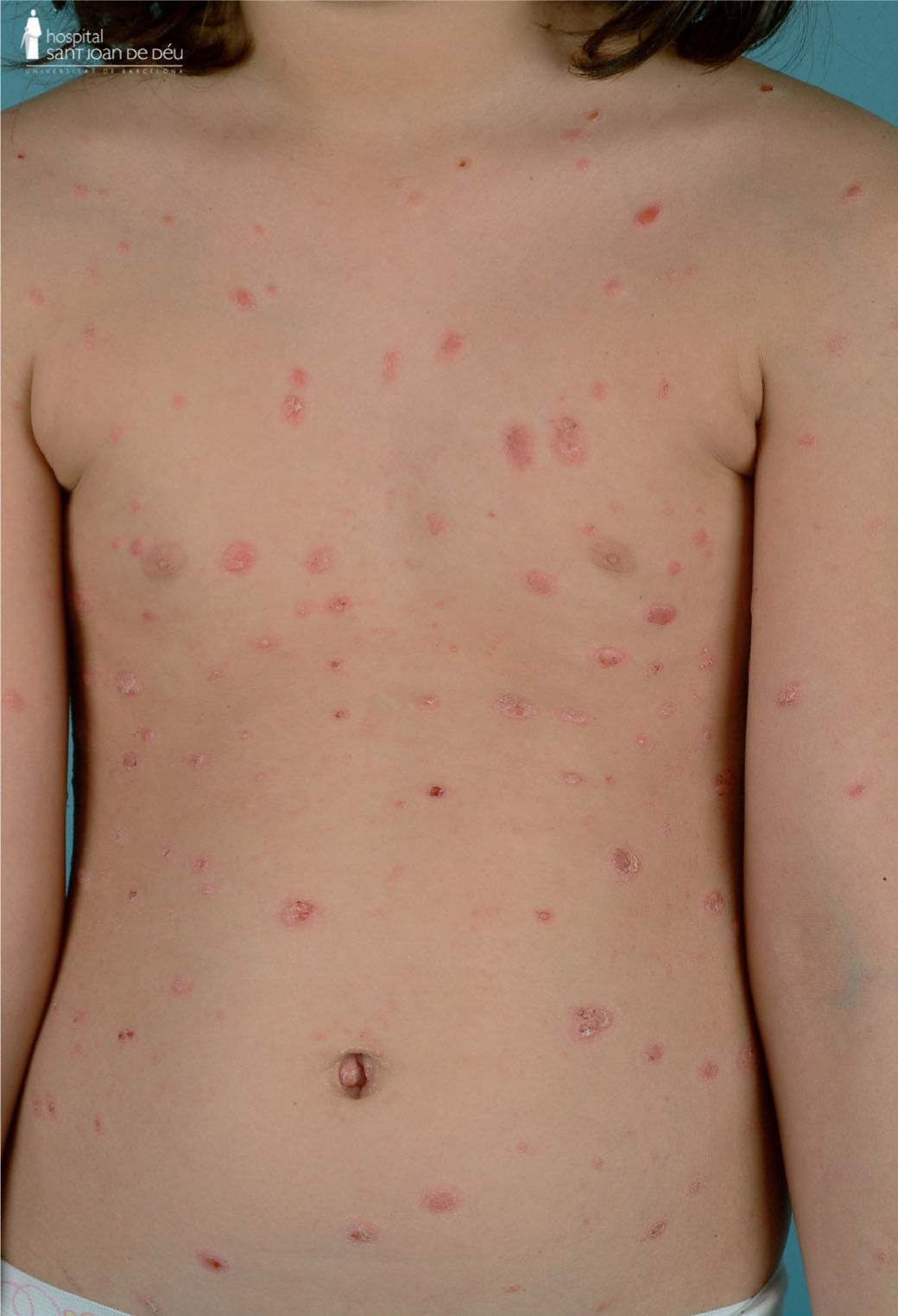
Psoriasis en placas. Es la forma más frecuente de presentación, entre 34–84% según las series. Las lesiones son placas eritematosas muy bien definidas de diferentes tamaños con una escama gris plateada (fig. 2). Al retirar la escama por rascado, se observa una superficie húmeda con un piqueteado hemorrágico muy característico (signo del rocío hemorrágico de Auspitz). Las lesiones se distribuyen simétricamente, afectando a las superficies de extensión de codos, rodillas y tronco. Generalmente, las placas tienden a ser más pequeñas y con una descamación más fina que en los adultos. Las lesiones pueden afectar exclusivamente al cuero cabelludo. El fenómeno isomórfico (fenómeno de Koebner), consistente en el desarrollo de lesiones psoriásicas nuevas en los sitios de traumatismo cutáneo varios días después del episodio traumático.
El diagnóstico diferencial incluye: dermatitis atópica, eccema numular, pitiriasis rubra pilaris, liquen plano. La afectación palmo-plantar habrá que diferenciarla del eccema de contacto y queratodermias.
- –
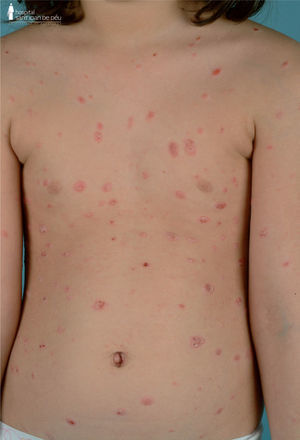
Psoriasis en gotas. Esta forma es muy frecuente en niños y adultos jóvenes. La erupción tiene un inicio brusco frecuentemente precedida por enfermedad intercurrente, generalmente una faringoamigdalitis por Streptococcus pyogenes y más raramente por una dermatitis perianal estreptocócica. Es una erupción de pequeñas pápulas eritematodescamativas, de 2–10 mm, de distribución generalizada, afectando al tronco y la raíz de extremidades (fig. 3). Puede afectar la cara y el cuero cabelludo, pero respeta palmas y plantas. El brote persiste 3–4 meses y remite espontáneamente. Es una forma de buen pronóstico, aunque a veces puede haber recidivas. El diagnóstico diferencial incluye la pitiriasis rosada de Gibert, pitiriasis versicolor, tiñas corporales múltiples y reacciones dermatofitides, eccemas numulares, pitiriasis rubra pilaris y el liquen plano.
- –
Solapamiento psoriasis-eccema. Representa una forma de presentación típica de la edad pediátrica. Un 5% de los casos de los casos de psoriasis en esta edad tienen una clínica de solapamiento psoriasis-eccema, con una erupción que muestra características de eccema y de psoriasis, siendo muchas veces el diagnóstico diferencial muy difícil.
- –
Psoriasis pustulosa. Es rara y menos frecuente que en los adultos. Se describen 4 formas de presentación: la psoriasis pustulosa anular, que es la más frecuente, la psoriasis pustulosa palmo-plantar, la acrodermatitis pustulosa de Hallopeau y la psoriasis pustulosa generalizada que se presenta en forma de eritrodermia generalizada con pústulas difusas en toda la superficie. Esta forma generalizada es un cuadro muy grave que se acompaña de fiebre y afectación del estado general, y que puede precisar ingreso hospitalario.
- –
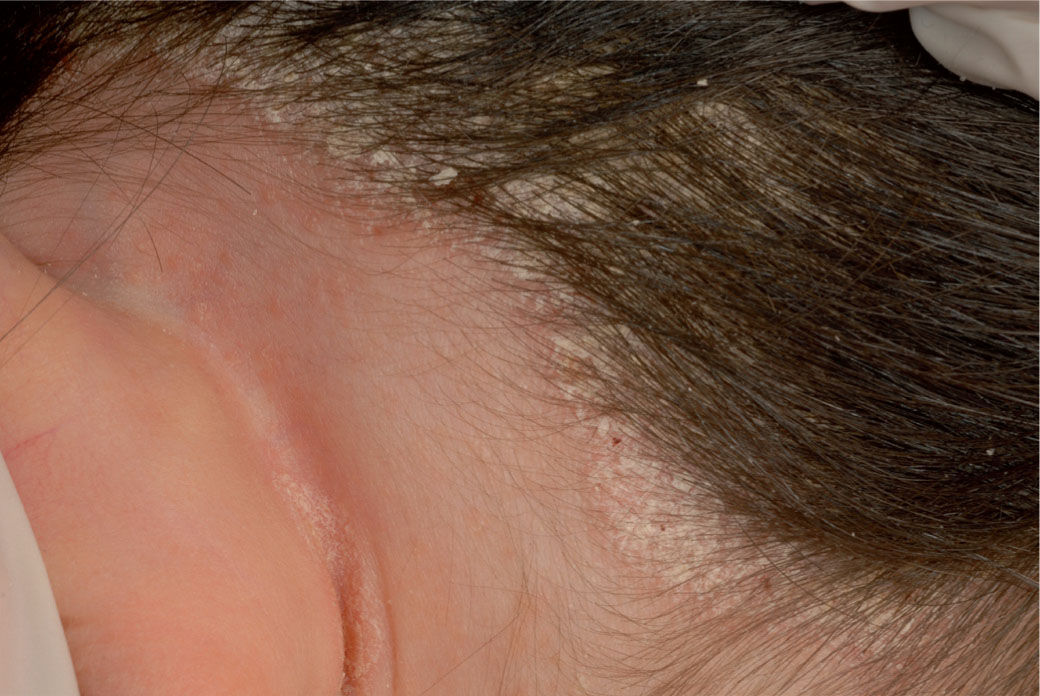
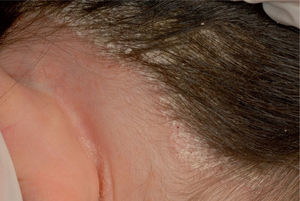
Psoriasis del cuero cabelludo. La afectación del cuero cabelludo es frecuente de forma aislada o asociada a otras lesiones desde el 11% hasta el 48% según las series. La presentación es variable: desde formas muy leves con escamas muy finas hasta formas más graves con placas hiperqueratósicas muy gruesas que cubren toda la cabeza (fig. 4). Las lesiones son placas eritematosas con escama gruesa, blanco-plateadas, que son más frecuentes en la zona occipital. Las lesiones pueden extenderse más allá de la línea de implantación del pelo. Puede ser muy pruriginosa. A veces, se presenta como placas de escamas amiantáceas: pitiriasis amiantácea o «falsa tiña», que pueden ser únicas o extenderse por todo el cuero cabelludo. A veces, se acompaña de pérdida del pelo que volverá a crecer lentamente si se tratada de forma adecuada. El diagnóstico diferencial más importante en los niños es la tinea capitis.
- –
Psoriasis facial. Las lesiones en la cara son más frecuentes en niños que en adultos, variando desde el 18 al 46% de los casos. Es posible que en países con mayor exposición solar las lesiones en cara sean menos comunes. Los niños tienen placas eritematosas bien delimitadas y simétricas en las mejillas. Un sitio muy característico es debajo de los ojos. Las lesiones están mejor delimitadas que en el eccema, son anulares y son menos pruriginosas. La psoriasis facial puede ser la única manifestación en un 4% de los pacientes pediátricos. Cuando aparecen como únicas lesiones es difícil el diagnóstico de psoriasis.
- –
Psoriasis invertida o psoriasis flexural. Esta forma predomina o es exclusiva de áreas flexurales (genitales, axilas, perianal, inguinal, periumbilical). Aparece en un 9% de los casos de psoriasis pediátrica. Las lesiones en los pliegues son placas eritematosas bien delimitadas sin descamación. La humedad y maceración puede facilitar las infecciones bacterianas (sobre todo estreptocócicas) o fúngicas (por Candida albicans) y modificar o agravar la psoriasis en dicha localización. El diagnóstico diferencial incluye los intertrigos bacterianos y candidiásicos, el eritrasma y la tinea corporis.
- –
Psoriasis ungueal. Se pueden observar alteraciones ungueales, pero menos frecuentes que en adultos (7–40%). El «pitting ungueal» o punteado ungueal con depresiones mínimas afectado una o varias uñas es la lesión más frecuente. Otros cambios descritos incluyen: estriación longitudinal, hiperqueratosis subungueal, onicólisis y leuconiquia. En los casos con artropatía psoriásica, el hallazgo más común es el punteado o las estriaciones longitudinales.
El diagnóstico diferencial incluye onicomicosis, liquen plano y pitiriasis rubra pilaris. Es aconsejable realizar cultivos microbiológicos para descartar una infección fúngica.
- –
Lesiones mucosas. Se describen en el 5% de los niños. Las lesiones son placas eritematosas en la mucosa oral, genital (vulva, pene). Otra forma de presentación es una lengua geográfica. La lengua geográfica puede producir sensación de quemazón o escozor tras contacto con ciertos alimentos como los cítricos.
- –
Artropatía psoriásica. Se desarrolla muy raramente en la edad pediátrica, aunque en el adulto alcanza una cifra de hasta 10%. Se inicia entre los 7 y los 14 años. En el 80%, las lesiones cutáneas preceden a la artritis. Comienza habitualmente como una enfermedad oligoarticular afectando a las articulaciones metacarpofalángicas, a las interfalángicas proximales o al esqueleto axial. Es importante un diagnóstico precoz para evitar la destrucción articular.
- –
Comorbilidad. En los adultos, se conoce bien la relación entre psoriasis e inflamación sistémica y la asociación con síndrome metabólico y enfermedad cardiovascular. Los pacientes con psoriasis menores de 20 años presentan una mayor incidencia síndrome metabólico y artritis reumatoide y enfermedad de Crohn11. El síndrome metabólico con hiperlipidemia, obesidad, diabetes mellitus, hipertensión arterial y sobrepeso supone un riesgo de enfermedad cardiovascular para los niños con psoriasis, por lo que es necesario ofrecer medidas de prevención para este grupo de pacientes12. Los niños y los adolescentes con psoriasis tienen más ansiedad, depresión y trastornos psiquiátricos. Los niños con psoriasis moderada-grave tienen un compromiso de la calidad de vida igual que los niños con otras enfermedades crónicas como el asma, artritis y diabetes13.
La psoriasis tiene un diagnóstico clínico. La biopsia cutánea puede ayudar a confirmar el diagnóstico. La histología es variable según la zona biopsiada, el tiempo de evolución y si el paciente ha sido tratado. La epidermis muestra paraqueratosis focal, alargamiento regular de las crestas interpapilares, exocitosis de polimorfonucleares con formación de pústulas espongiformes de Kogoj y microabscesos de Munro-Sabouraud. En la dermis, se observa infiltrado mononuclear y dilatación capilar.
TratamientoLas opciones terapéuticas disponibles en los niños son básicamente las mismas que en los adultos, pero el tratamiento de la psoriasis infantil tiene 3 aspectos peculiares que lo identifican:
- –
El manejo de una enfermedad crónica de por vida.
- –
Las limitaciones de las opciones terapéuticas que impone la edad del paciente.
- –
Ausencia de guías de manejo universalmente aceptadas en los niños.
El manejo estará influido por ser una enfermedad que influye en la calidad de vida del niño y en el desarrollo psicosocial, tan importante en la edad escolar y adolescencia.
La elección del tratamiento en el niño debe ser personalizado en función del:
- –
Paciente (edad, sexo, grado de aceptación de la enfermedad, afectación de la calidad de vida, de las relaciones sociales).
- –
Características de la enfermedad (forma de presentación y severidad).
- –
Entorno social (grado de aceptación y preocupación, nivel cultural de la familia, ingresos económicos, facilidad de desplazamiento al hospital).
Para definir la gravedad de la enfermedad, se utilizan diferentes escalas: Psoriasis Area Severity Index (PASI), Body Surface Area (BSA), Physicians Global Assessment (PGA), Nail Psoriasis Severity Index (NAPSI) y Dermatology Life Quality Index (DLQI).
Los tratamientos tópicos están indicados en las formas leves-moderadas y la fototerapia, y tratamientos sistémicos para formas moderadas-graves14–20 (tabla 1).
Esquema terapéutico
| Psoriasis leve-tratamiento tópico |
| 1.a opción: corticoides tópicos |
| Calcipotriol (solo o asociado a corticoides) |
| 2.a opción: antralina, brea |
| Lesiones en la cara y los pliegues: inhibidores de la calcineurina. Corticoides de potencia baja |
| Infección estreptocócica demostrada o brote de lesiones cutáneas con faringitis: antibióticos orales + tratamiento tópico |
| Amigdalectomía: valorar si más de 3 episodios recurrentes con cultivo positivo para estreptococos |
| Psoriasis moderada o grave |
| 1.a elección: fototerapia, adolescentes |
| 2.a elección: no candidato a fototerapia o es ineficaz: |
| Tratamiento sistémico clásico (retinoides, metotrexato, ciclosporina) |
| Tratamiento biológico: si no hay respuesta o los tratamientos clásicos están contraindicados: |
| 1.a opción: etanercept |
| 2.a opción: adalimumab, infliximab, ustekinumab |
Los tratamientos tópicos constituyen la primera línea de tratamiento. La mayoría de nuestros pacientes podrán controlarse con estos tratamientos. Disponemos de: emolientes y queratolíticos, corticoides, análogos de la vitamina D, inhibidores de la calcineurina, breas y antralina.
- –
Emolientes e hidratantes. Ayudan a controlar la descamación y el prurito. Pueden usarse como coadyuvante por la mañana y por la noche. En formas leves, el uso regular de emolientes y helioterapia, evitando la sobreexposición puede ser suficiente.
- –
Queratolíticos. Los más utilizados son la urea (10–40%) y el ácido salicílico (2–5%). Útiles en las placas y en cuero cabelludo para lesiones muy hiperqueratósicas. Hay que tener especial cuidado con la aplicación de ácido salicílico en niños menores de 2 años por el riesgo de absorción percutánea e intoxicación.
- –
Corticoides tópicos. Son los fármacos más utilizados por su efecto antiinflamatorio, antipruriginoso y antiproliferativo. Para algunos autores sería el tratamiento de elección en la psoriasis en placas leve. En la cara, pliegues y área del pañal debemos usar corticoides de baja potencia. En el resto del cuerpo se pueden usar corticoides de mediana y alta potencia, pero nunca durante un tiempo largo. En el cuero cabelludo son útiles las presentaciones en solución o espuma, aplicados por la noche y acompañadas de champús con derivados del alquitrán.
- –
Efectos adversos. Su uso está limitado por sus conocidos efectos adversos asociado, sobre todo, a su uso prolongado e incorrecta utilización. Son efectos locales: atrofia, estrías, telangiectasias y taquifilaxia, que se pueden evitar con un uso corto y corticoides de potencia adecuada a la zona de aplicación. Los efectos adversos sistémicos con un correcto uso son excepcionales.
- –
Análogos de la vitamina D. Actúan contra la diferenciación de los queratinocitos, inhiben la proliferación epidérmica y tienen un efecto antiinflamatorio. El calcipotriol está indicado para la psoriasis en placas y para algunos autores sería el tratamiento de elección, solos o en combinación con corticoides tópicos.
Los análogos de la vitamina D son los únicos tratamientos tópicos que han sido evaluados con rigor en la psoriasis pediátrica21,22. El calcipotriol está aceptado su uso en niños mayores de 6 años. La dosis máxima es 25 g por semana en niños de 2 a 5 años, 50 g a la semana para niños mayores de 6 años y 75 g a la semana para los mayores de 12 años. Por lo tanto, el calcipotriol está indicado para la psoriasis con pocas placas.
En general, es un tratamiento eficaz, bien tolerado y con una buena aceptación estética. Presenta limitaciones en la cantidad aplicada y es irritante en la cara y pliegues. Su aplicación combinada con corticoides disminuye la irritación.
- –
Inhibidores de la calcineurina: tacrolimús y pimecrolimús. Han sido estudiados en niños con psoriasis, pero esta indicación no está aprobada en ficha técnica. Su gran ventaja sobre los corticoides es que no producen atrofia cutánea. Son especialmente útiles para las lesiones de la cara y de los pliegues23.
- –
Antralina. Útil como terapia corta de contacto cuando las placas son escasas y gruesas y para el cuero cabelludo. Se dispone a concentraciones de 0,1–2%, debiendo retirarse entre 10min y 2h. Sus efectos adversos limitan su uso: mancha la piel y la ropa, y pueden producir sensación de quemazón e irritación. No se aplicarán en cara ni mucosas.
- –
Breas. Actúan como antipruriginosos y agentes reductores en las lesiones más gruesas (eliminan la hiperqueratosis y disminuyen el grosor de la placa). Su uso más común es en champús a 1–5% de concentración y en preparados para baños en psoriasis extensas. Inconvenientes: mal olor, manchas la ropa y la piel.
Es gran utilidad en el adulto, su uso en niños tiene opiniones contrapuestas. Está indicada en aquellos niños que no responden a tratamientos tópicos, lesiones muy extensas para realizar tratamiento tópico, psoriasis palmoplantar. Se utiliza luz ultravioleta B de banda estrecha24. Los efectos secundarios a corto plazo derivan de la quemadura solar. Los efectos a largo plazo de fotenvejecimiento y fotocarcinogénesis son difícil de predecir pero los padres deben ser informados de estos riesgos.
AntibióticosEs una práctica clásica la indicación de antibióticos en la psoriasis en gotas, aunque no hay ningún estudio diseñado correctamente que lo apoye.
Wilson et al25, en una revisión de la literatura sobre el uso de antibióticos en la psoriasis pediátrica, recogen un solo estudio controlado y que no mostró eficacia con respecto al placebo. Otros 2 estudios, sin grupo control, consiguieron un aclaramiento entre el 0 y el 55%.
No debería administrarse de forma rutinaria antibióticos en los niños con psoriasis y se aconseja la demostración previa de infección por cultivos bacterianos o faringotest faringoamigdalar o perianal y títulos de ASLO. Los antibióticos utilizados son penicilina V y eritromicina.
La amigdalectomía se podría considerar en aquellos casos con psoriasis en placas o en gotas que presenten más de 3 episodios recurrentes de infección con cultivos positivos para estreptococos20.
Tratamiento sistémicoEl tratamiento sistémico o fototerapia estará indicado en las formas moderadas-severas. En adultos, se ha establecido que la psoriasis será moderada-grave cuando tenga PASI ≥ 10 o BSA ≥ 10 o DLQI ≥ 10. Esta «regla de los 10» podría extrapolarse a los niños.
En la definición de gravedad se debe tener en cuenta:
- –
Extensión e intensidad de las lesiones: «regla de los 10».
- –
La presencia de formas especiales de psoriasis (pustulosa, eritrodérmica) que tienen un curso más agresivo.
- –
La topografía de las lesiones (cara, flexuras, genitales, manos) que presentan un perjuicio psicológico y social para los pacientes.
Los pacientes con psoriasis que precisen tratamiento sistémico deberían ser remitidos a Unidades de Dermatología con experiencia en psoriasis pediátrica.
El tratamiento sistémico incluye:
- –
Los tratamientos clásicos: retinoides, metotrexato, ciclosporina.
- –
Los tratamientos biológicos: etenercept, infliximab, adalimumab, ustekinumab.
- –
Retinoides. Es el tratamiento sistémico más empleado y con mayor experiencia en la edad pediátrica. La dosis de acitretino es 0,25–1mg/kg/día. Los efectos adversos son frecuentes: xerosis, queilitis, fragilidad cutánea, epistaxis, blefaroconjuntivitis, alteración de metabolismo lipídico y de la biología hepática. Los efectos adversos que han limitado más su uso en pediatría son la toxicidad osteoarticular. Son fármacos teratógenos y que están contraindicados en la gestación y lactancia. Se debe tener especial cuidado cuando se indique a chicas adolescentes.
- –
Metotrexato. Para muchos autores, sería el tratamiento sistémico de primera elección para psoriasis moderada-grave que no responde a fototerapia o esta contraindicada26.
- –
Fármacos biológicos. Hay 2 grupos según su mecanismo de acción: inhibidores del TNF-α (etanercept, infliximab y adalimumab) e inhibidores de la IL-12/IL-23 (ustekinumab). Estos fármacos han supuesto una revolución en el tratamiento de la psoriasis en los adultos. Solo etanercept tiene aprobado su uso en psoriasis en placas en niños mayores de 6 años27. Actualmente, hay ensayos clínicos en niños y adolescentes con psoriasis en placas con adalimumab y ustekinumab. En un futuro, es de esperar que estén incorporados a su uso en los niños y adolescentes28.
El tratamiento global de la enfermedad debería incluir: educación en la enfermedad al niño y a sus padres, identificar, prevenir y tratar los factores desencadenantes, apoyo psicológico, contacto con asociaciones de enfermos, mantener un programa de cuidados de salud: dieta, ejercicio y para mantener un peso adecuado. Muchas veces van a requerir un manejo multidisciplinario con dermatólogos, pediatras, reumatólogos, psiquiatras y psicólogos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.