La pericardiocentesis es el procedimiento utilizado para extraer líquido pericárdico con fines diagnósticos y/o terapéuticos. En la primera mitad del siglo xx se hacía como un procedimiento ciego y conllevaba gran morbilidad y mortalidad1,2 por lo que se desechó su práctica y se recomendó hacerlo mediante pericardiotomía subxifoidea quirúrgica2,3.
Desde 1980 el procedimiento de elección es la pericardiocentesis percutánea bajo control ecocardiográfico4–10 que lo convierte en un procedimiento seguro y efectivo. También se ha descrito bajo control fluoroscópico en la sala de hemodinámica11,12.
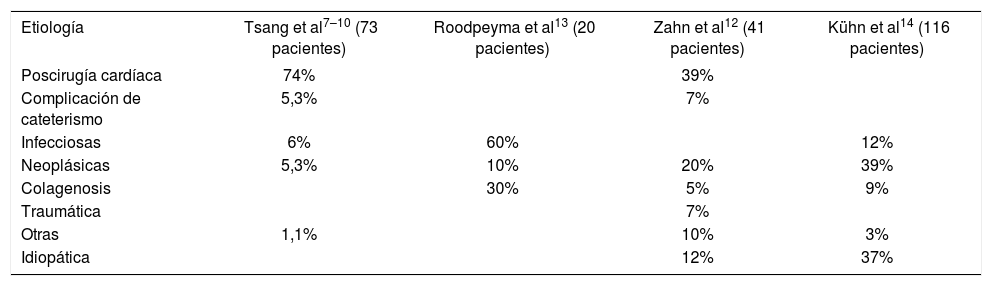
El derrame pericárdico no es frecuente en niños; ocasiona 1/850 ingresos hospitalarios13. En la tabla 1 se exponen las etiologías más frecuentes publicadas7,12–14.
Causas de derrame pericárdico en niños
| Etiología | Tsang et al7–10 (73 pacientes) | Roodpeyma et al13 (20 pacientes) | Zahn et al12 (41 pacientes) | Kühn et al14 (116 pacientes) |
|---|---|---|---|---|
| Poscirugía cardíaca | 74% | 39% | ||
| Complicación de cateterismo | 5,3% | 7% | ||
| Infecciosas | 6% | 60% | 12% | |
| Neoplásicas | 5,3% | 10% | 20% | 39% |
| Colagenosis | 30% | 5% | 9% | |
| Traumática | 7% | |||
| Otras | 1,1% | 10% | 3% | |
| Idiopática | 12% | 37% |
Actualmente el método electivo de diagnóstico de derrame pericárdico es la ecocardiografía. Un espacio libre de ecos entre la pared posterior del ventrículo izquierdo y el pericardio parietal y/o entre la pared anterior del ventrículo derecho (VD) y la pared anterior del tórax define el derrame. En casos de taponamiento cardíaco observaremos un gran derrame con el corazón balanceándose libremente dentro del saco pericárdico.
En adultos se ha indicado valorar el derrame pericárdico en valores absolutos15. En niños nos parece más adecuado seguir el método propuesto por Béland et al16, que relaciona el diámetro del derrame con el diámetro de la raíz aórtica medida en diástole en la proyección de eje largo. La cuantía del derrame se codifica en 5 grados, como se recoge en la tabla 2.
Puntos clave
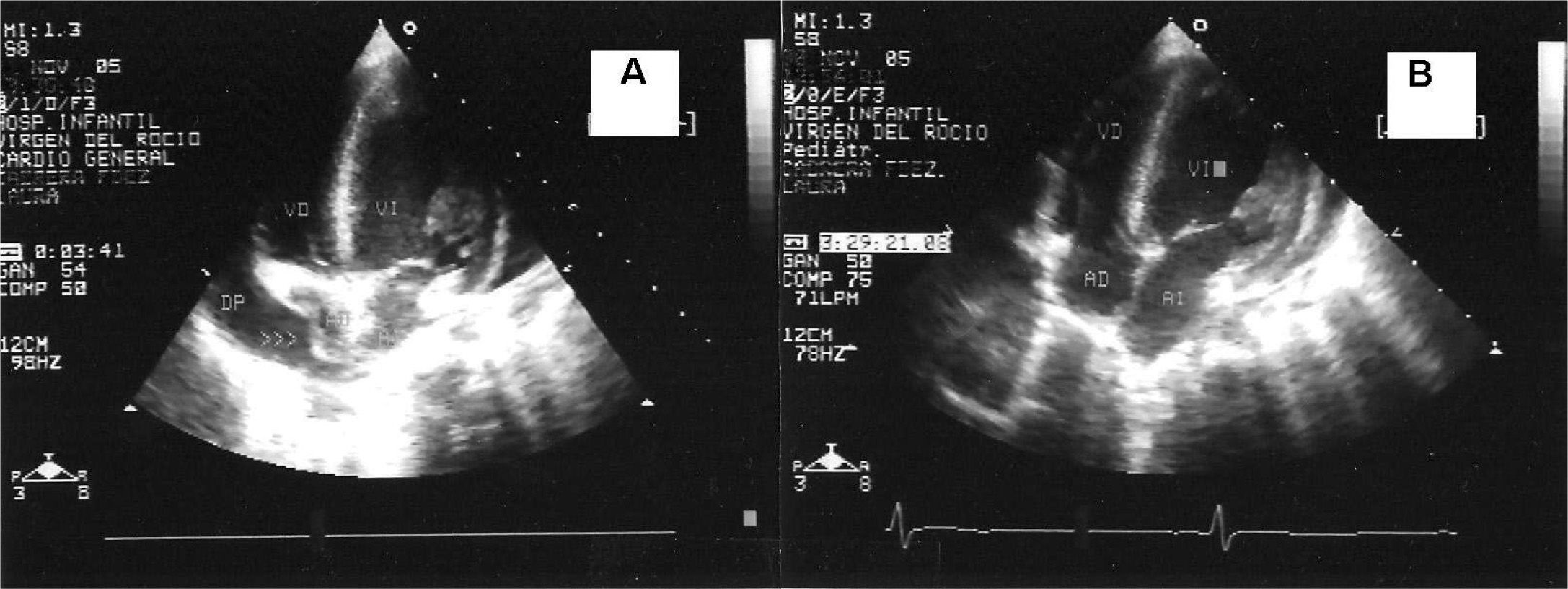
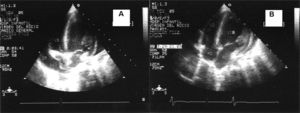
La complicación más temida del derrame pericárdico es el taponamiento cardíaco, que hace peligrar la vida del paciente y se manifiesta clínicamente por deterioro hemodinámico con disnea, taquicardia, hipotensión arterial, hipertensión venosa y pulso paradójico. Esta situación se confirma con ecocardiografía (fig. 1) que presentará los signos típicos17.
A: proyección eco-2D de 4 cámaras en la que se observa derrame pericárdico que produce taponamiento cardíaco con colapso de la aurícula derecha (AD). Obsérvese la forma cóncava de la pared libre auricular (flechas). B: tras la pericardiocentesis desaparecen los signos de colapso auricular. AI: aurícula izquierda; DP: derrame pericárdico; VD: ventrículo derecho; VI: ventrículo izquierdo.
- —
Derrame grande definido por ecocardiografía como una cantidad de líquido que potencialmente puede causar alteraciones hemodinámicas, correspondiente a los grados 4 y 5 de Béland16.
- —
Deterioro hemodinámico observado en eco-2D-Doppler como colapso diastólico de VD o aurícula derecha.
- —
Deterioro clínico con síntomas de taquipnea, disnea, taquicardia y ansiedad.
- —
Evidencia franca de taponamiento con afectación grave del gasto cardíaco.
Así, pues, la pericardiocentesis varía desde ser un procedimiento puramente electivo hasta ser, en el extremo opuesto, un procedimiento de emergencia muy aguda, si el paciente presenta signos y síntomas de colapso cardiovascular agudo debido a taponamiento cardíaco.
PROCEDIMIENTOLugar de realización. El sitio habitual de realización será la unidad de cuidados intensivos pediátrica bajo control ecocardiográfico. También se puede realizar en el laboratorio de hemodinámica bajo control ecocardiográfico y/o fluoroscópico.
Análisis ecocardiográfico. En primer lugar se hará una exploración con ecocardiografía desde las ventanas paraesternal, apical y subcostal para ver las características del derrame, estimar su cuantía y escoger el sitio de punción.
Material recomendado.
- —
Gorro y mascarilla.
- —
Guantes estériles.
- —
Asepsia de manos.
- —
Bata estéril.
- —
Gasas estériles.
- —
Tubos estériles para recogida del líquido pericárdico.
- —
Povidona yodada al 10% para desinfectar la zona de punción.
- —
Anestesia local (lidocaína al 2%).
- —
Si el paciente está consciente: sedación profunda o anestesia con ketamina + midazolam (lactantes) o propofol + midazolam (niños mayores).
- —
Paños estériles (uno fenestrado).
- —
Hoja de bisturí.
- —
Aguja con cánula teflonada (Abbocath™) de 20-19G (lactantes) o de 18-16G (niños mayores).
- —
Jeringas estériles de 5, 10 y 20ml.
- —
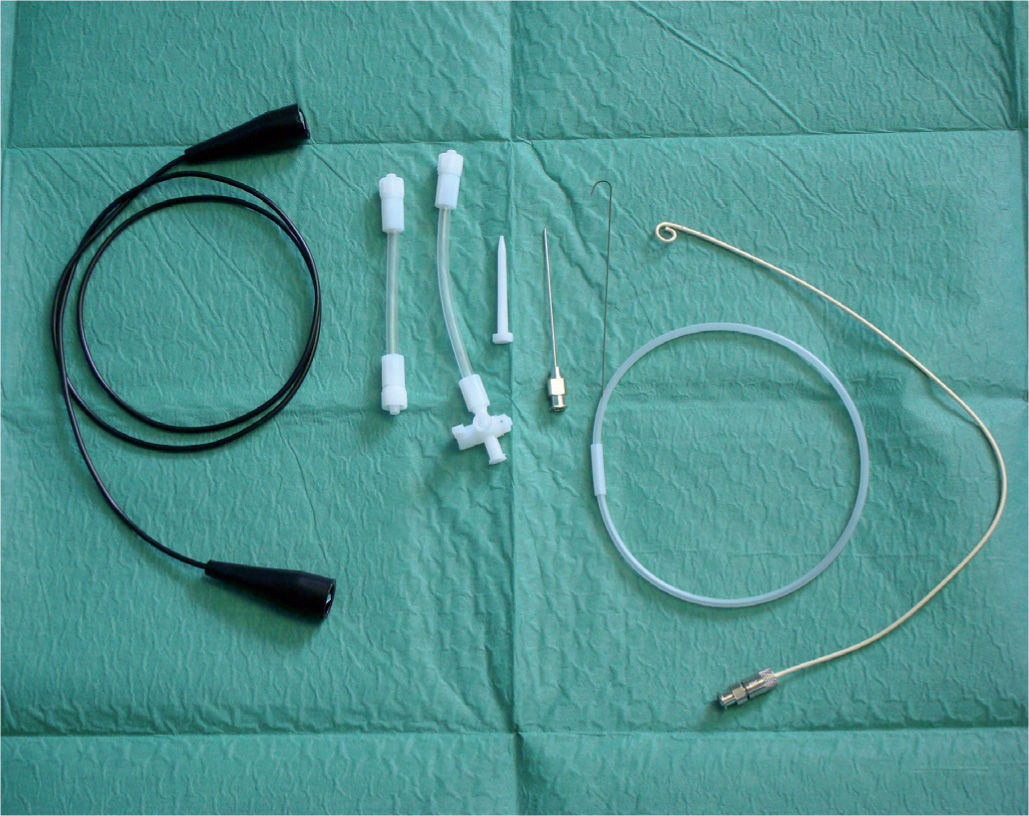
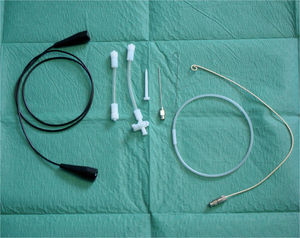
Set de pericardiocentesis pediátrico (Cook™) (fig. 2).
- —
Frasco de suero salino.
- —
Monitorizamos 2 derivaciones del electrocardiograma (ECG), pulsioximetría, presión venosa central y presión arterial sistémica.
- —
El paciente se coloca en decúbito supino en posición semisentada en un ángulo de 30° con el eje de la cama.
- —
Se desinfecta ampliamente la zona de punción con povidona yodada al 10% desde el mesocardio hasta el ombligo.
- —
Colocamos los paños estériles sobre el paciente y el paño fenestrado sobre la zona de punción.
- —
Si es necesario anestesiamos con lidocaína al 2% la piel y el tejido subcutáneo en la zona de punción.
- —
Sitio de punción: en el caso de los niños la gran mayoría de los autores utilizamos la punción subxifoidea en el ángulo formado por el apéndice xifoides y el margen costal izquierdo11,12,16,18. Investigadores de la Clínica Mayo de Rochester (Estados Unidos) con gran experiencia en adultos y niños4–10 afirman que el sitio ideal de punción se determina por ecocardiografía y es aquel en que el derrame está más cercano a la piel (transductor) y se evita pinchar el corazón o cualquier órgano subyacente, como el hígado o el bazo. Ellos utilizan en primer lugar la vía paraapical en el quinto-sexto espacio intercostal izquierdo seguida de la vía subxifoidea.
- —
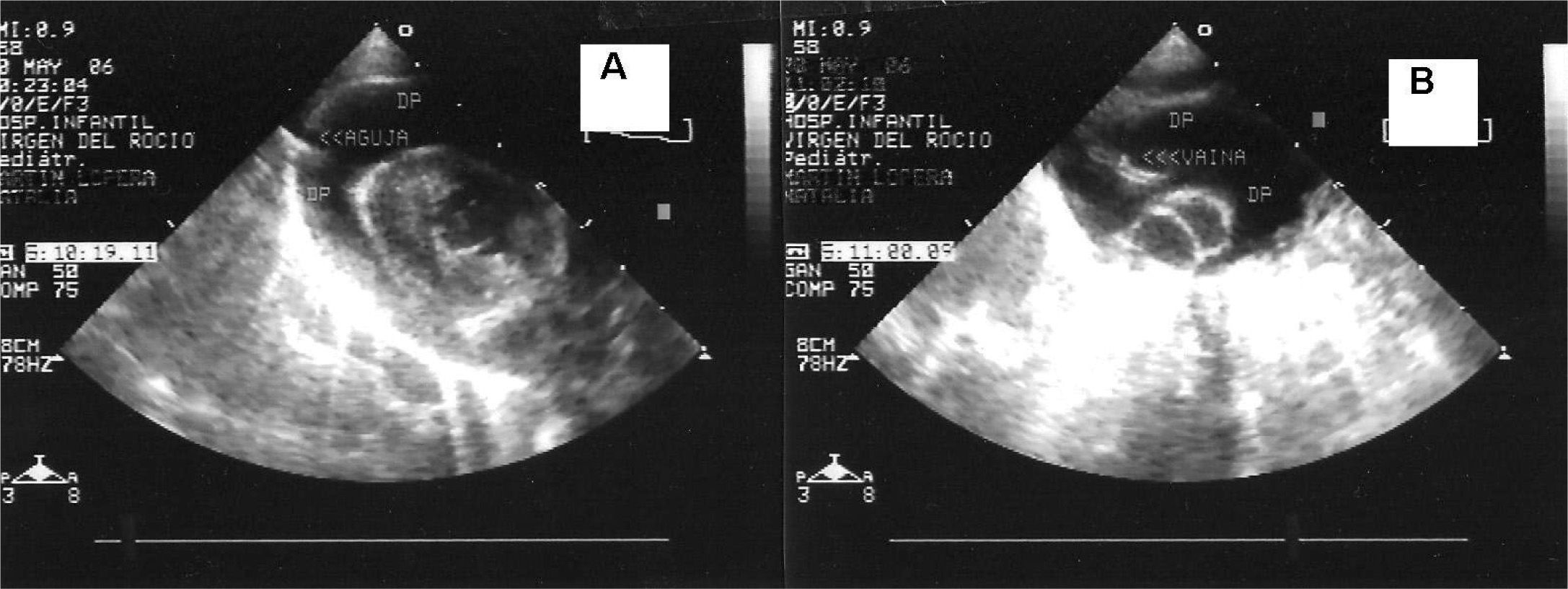
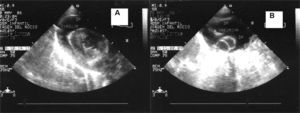
Una vez localizado el ángulo entre el apéndice xifoides y el margen costal izquierdo, con piel anestesiada, hacemos una mínima incisión de 3mm sobre la piel con la hoja de bisturí en el sitio de punción. A continuación puncionamos la piel con la aguja con cánula conectada a una jeringa con suero, perpendicular a la piel (verticalmente), hasta que el extremo de la aguja pase por debajo del borde dorsal de la costilla. A continuación dirigimos la aguja más cefálica y hacia el hombro izquierdo/axila hasta penetrar en el pericardio parietal mientras aspiramos suavemente con la jeringa y extraemos unos mililitros de líquido pericárdico. Una vez que observamos el líquido pericárdico en la jeringa y comprobamos por ecocardiografía que estamos dentro del pericardio (fig. 3), extraemos la aguja metálica y avanzamos exclusivamente con la cánula (fig. 3) hasta dejarla alojada en la zona inferior.
Figura 3.A: imagen ecocardiográfica de un gran derrame pericárdico que muestra la aguja (flechas) que entra en el saco pericárdico. B: imagen ecocardiográfica de taponamiento cardíaco en la que se observa la cánula (flechas) una vez retirada la aguja metálica con la que se realiza la pericardiocentesis. DP: derrame pericárdico.
- —
El operador del ecógrafo coloca el transductor en la ventana apical (bajo los paños, pero fuera del campo estéril) o subcostal, desde donde visualizamos la pared de las cámaras cardíacas, el pericardio parietal y el derrame. Cuando el extremo de la aguja se aproxima al pericardio, mediante ligeros angulamientos del transductor, se localiza perfectamente dicho extremo y observamos claramente la entrada de la aguja en el espacio pericárdico. La visualización simultánea nos ayuda a no puncionar el pericardio visceral ni el epicardio o penetrar en una cámara cardíaca.
- —
Si el líquido que extraemos es sangre y tenemos dudas de si estamos dentro del pericardio o en una cámara o vaso cardíaco, mezclamos 1ml de sangre con 9ml de suero salino en una jeringa estéril, lo agitamos y a través de la aguja introducimos una mínima cantidad (0,5-1ml en bolo) observando las burbujas en la pantalla del ecógrafo, que nos muestra si estamos dentro del pericardio (las burbujas permanecen dentro del saco pericárdico) o en una cavidad cardíaca (las burbujas desaparecen rápidamente siguiendo la dirección de la sangre). En este último caso retiramos la aguja y la redirigimos hacia el espacio pericárdico.
- —
Una vez colocada la cánula en el pericardio procedemos a extraer el líquido pericárdico depositándolo en primer lugar en los tubos estériles para microbiología, laboratorio y estudio citológico. A continuación conectamos la jeringa de 20ml y lentamente extraemos todo el líquido pericárdico que podamos, anotando la cantidad. Si encontramos dificultad en la aspiración, damos pequeños movimientos y giros a la cánula hasta que se solucione. Continuamos aspirando líquido hasta vaciar completamente el pericardio y lo comprobamos por ecocardiografía. En nuestra experiencia, con la cánula se puede realizar la mayoría de las pericardiocentesis agudas.
- —
Al mismo tiempo que extraemos el líquido, se debe reponer al paciente al menos las tres cuartas partes de las pérdidas en perfusión intravenosa con expansores del plasma o suero salino.
- —
Si por la historia clínica del paciente o por la naturaleza del líquido obtenido a través de la aguja tomamos la decisión de mantener la pericardiocentesis durante horas o días, procederemos a dejar un catéter intrapericárdico y para ello utilizaremos el set de pericardiocentesis pediátrica (fig. 2).
- —
Puncionamos con la aguja del set y, una vez en el espacio pericárdico, introducimos a través de la aguja la guía metálica de 0,035 pulgadas con extremo en J, que dejamos alojada en el saco pericárdico. Retiramos la aguja y a través de la guía introducimos un dilatador 4F. A continuación retiramos el dilatador y a través de la guía introducimos el catéter pig-tail hasta alojarlo, si es posible, en el borde izquierdo inferior cardíaco. Posteriormente retiramos la guía y procedemos a la extracción de líquido a través del catéter. Después dejamos conectado el catéter a un sistema de aspiración continuo (Pleurevac™ u Ocean™) con succión suave, aunque algunos autores recomiendan aspiración intermitente cada 4-6h más que de forma continua7,12. El catéter se debe dejar hasta que el drenaje sea menor de 30ml/24h y comprobamos por ecocardiografía que no hay derrame pericárdico.
- —
En casos de malas posiciones cardíacas o derrames tabicados el área subcostal no es buen sitio de acceso y hay que recurrir a otras áreas, generalmente sobre el ápex cardíaco (área paraapical).
- —
Analizamos el sitio de punción mediante el estudio ecocardiográfico del derrame y será aquel en que el derrame está más cercano al transductor y evite pinchar el corazón o cualquier órgano subyacente, como el hígado o el bazo. En niños se ha utilizado (a la altura del quinto-sexto espacio intercostal): la vía paraapical (línea media clavicular izquierda), línea axilar anterior izquierda, línea paraesternal izquierda, línea paraesternal derecha y línea posterolateral7,19.
- —
La posición, la monitorización y la preparación del paciente se realiza de forma similar a la aproximación subxifoidea. Igualmente, la administración de anestesia local, la punción a través del tórax hasta el pericardio y la inserción de guías y catéteres son similares a la aproximación subxifoidea.
- —
Si puncionamos a través de la pared anterior del tórax, tenemos que tener en cuenta el trayecto paralelo al esternón de la arteria mamaria a 3-5cm del borde paraesternal y la ubicación del paquete vasculonervioso en el borde inferior de las costillas.
- —
Con la pericardiocentesis, por cualquier vía de abordaje, se obtiene una alta tasa de éxitos, del 93-99%7,10,12. Actualmente con el control ecocardiográfico, pensamos, como otros autores7,12, que no es necesario monitorizar la derivación V5 del ECG con cable unido a la aguja de punción.
En manos expertas, esta técnica tiene pocas complicaciones en el niño7,12,14. Se han señalado: muerte (tan sólo 1 niño de 2kg de peso en estado crítico), perforación miocárdica sin gravedad (4%), neumopericardio (2%), elevación del segmento ST (2%), taquicardia supraventricular no sostenida (2%) y neumotórax (1%).
Derrame pericárdico percutáneo en la pleuraEn casos de derrame pericárdico recurrente o crónico tenemos 2 alternativas: la creación de una ventana pericárdica por cirugía subcostal20 o el procedimiento de cardiología intervencionista de pericardiotomía percutánea con catéter-balón con la que se han comunicado también buenos resultados21–23 y que exponemos a continuación:
- —
Este “drenaje interno” elimina el concepto de drenaje crónico desde el pericardio a la piel y se basa en que el espacio pleural es capaz de reabsorber líquido mucho más rápidamente que el espacio pericárdico. Este procedimiento se debe realizar en el laboratorio de hemodinámica bajo control ecocardiográfico y fluoroscópico19.
- —
Procedemos igual que describimos anteriormente mediante punción percutánea subxifoidea. Una vez alcanzamos con la aguja el espacio pericárdico, pasamos a través de la aguja una guía metálica en J dirigiéndola hacia el espacio pericárdico inferior en posición lateroposterior. A su través introducimos un dilatador de 6-7F hasta la zona inferior del pericardio. Retiramos la guía inicial y la cambiamos por una guía Super Stiff de 0,035 pulgadas con su extremo distal blando (Boston Scientific™). Esta guía la avanzamos a través del dilatador tan lejos como sea posible en el saco pericárdico y retiramos el dilatador. A través de esta guía introducimos un balón de angioplastia de corta longitud y 20mm de diámetro hasta que entra en el saco pericárdico. A continuación y manteniendo la guía firme, retiramos el catéter-balón hasta que queda cabalgando sobre el pericardio parietal y comprobamos su posición con ecografía y fluoroscopia. Una vez colocado, procedemos a llenar el balón con una mezcla de suero salino y contraste yodado hasta el límite de atmósferas de presión que resista. Nos aparecerá una muesca sobre el balón a nivel del pericardio parietal que desaparecerá con el máximo llenado. Después vaciamos el balón y volvemos a repetir el llenado de 2 a 4 veces hasta que observamos que la muesca no aparece y hemos creado la “ventana”. A continuación retiramos el catéter-balón e introducimos sobre la guía un catéter de angiografía y hacemos en el pericardio una mínima inyección de contraste observando en el angiograma cómo parte de él pasa al espacio pleural.
Recientemente se ha descrito este procedimiento percutáneo mediante una técnica de doble balón, que difiere de la anterior en que a través de la vaina se introducen 2 guías y por ellas se introducen 2 catéteres-balón de angioplastia de 10-12mm de diámetro cada uno, se los coloca cabalgando sobre el pericardio parietal y se comprueba su colocación con ecografía y fluoroscopia. La posición de los balones se verifica inflándolos a muy baja presión. Una vez se comprueba que están bien colocados, se inflan a su máxima presión hasta que la “muesca” sobre los balones desaparece.
Los riesgos, morbilidad y complicaciones de este procedimiento son mínimos y seguramente menores que la creación de una ventana por procedimiento quirúrgico19.