Puntos clave
La infección respiratoria aguda es la primera causa de morbimortalidad infantil en nuestro medio, y en ella los virus tienen un papel predominante1,2. Entre los más frecuentes destacan el virus respiratorio sincitial (VRS), los Influenza y Parainfluenza y los Adenovirus. Todos son causa de infección nosocomial con tasas del 40% de infección por VRS, 20% por Parainfluenza y 70% de Influenza A durante epidemias1–4.
Las infecciones respiratorias constituyen la segunda causa de infección nosocomial en la mayoría de los hospitales1 y pueden tener graves repercusiones en los pacientes hospitalizados. Al igual que otras infecciones, conllevan una estancia hospitalaria más prolongada y un aumento de los costes4.
Neumonía nosocomialLa neumonía nosocomial (NN) es la adquirida en el hospital tras 48–72h de ingreso, y ocurre en un 0,4-1,1% de los pacientes hospitalizados5,6. La neumonía asociada a ventilación mecánica (NAVM) ocurre en los pacientes tratados con ventilación mecánica invasiva durante al menos 48h. Su tasa media en niños es de 2,5 casos por 1.000 días de ventilación mecánica en EE.UU. y 9,4/1.000 en el estudio multicéntrico de la Sociedad Española de Cuidados Intensivos Pediátricos (SECIP) de 20074,5.
La NAVM aumenta la estancia hospitalaria total y la mortalidad hasta 4 veces respecto a los pacientes sin NAVM, dependiendo de la virulencia del microorganismo y la gravedad del paciente al ingreso5,6.
Se produce por colonización del tracto respiratorio inferior por microorganismos provenientes principalmente del tracto digestivo, sobre todo bacilos gramnegativos (77%) (Pseudomonas aeruginosa, 22%; Enterobacter cloacae, Klebsiella pneumoniae), Staphylococcus aureus (17%), y con menos frecuencia virus (el 75% VRS). El principal factor de riesgo es la intubación traqueal (riesgo 4 veces mayor)4–8.
Los criterios diagnósticos de neumonía incluyen cualquier infiltrado pulmonar radiológico nuevo, acompañado de evidencia clínica de infección (fiebre de reciente comienzo, leucocitosis o presencia de secreciones purulentas y aumento de requerimientos de oxígeno). El diagnóstico clínico es difícil, ya que otras situaciones clínicas presentan infiltrados radiológicos semejantes a los neumónicos. Además, la fiebre y la leucocitosis son inespecíficas4–6,8.
El diagnóstico definitivo requiere el aislamiento del microorganismo causal mediante cultivo de secreciones bronquiales, líquido pleural y/o hemocultivo (positivos en pocas ocasiones). Se consideran diagnósticos de infección valores de 104 unidades formadoras de colonias (UFC)/ml en lavado broncoalveolar (BAL), de 105 UFC/ml en broncoaspirado (BAS), y de 103 UFC/ml en cepillado protegido y mini-BAL4,7,8.
El tratamiento empírico debe iniciarse inmediatamente, tras la recogida de cultivos, ya que el tratamiento adecuado precoz aumenta la supervivencia. La antibioterapia empírica depende del tiempo de ingreso, las características del paciente y su estado de inmunosupresión, así como de los aislados microbiológicos de la unidad o del medio hospitalario. Con los resultados microbiológicos, se debe ajustar el tratamiento, utilizando el antibiótico más específico y de menor espectro (“desescalamiento”). En las infecciones causadas por microorganismos susceptibles de desarrollar resistencias (P. aeruginosa, Acinetobacter, etc.) se recomiendan 2–3 semanas de tratamiento y mantener 2 antimicrobianos al menos en la primera fase del tratamiento (5 días). En el resto de infecciones, una pauta de monoterapia de 5 a 7 días parece suficiente4.
La higiene de manos, la formación continuada en la prevención de la infección nosocomial y la vigilancia de la misma han demostrado ser las más eficaces para evitar la contaminación cruzada entre pacientes. Otras medidas como la elevación del cabecero de la cama 30°, la extubación precoz, el uso de ventilación no invasiva, la higiene de la cavidad bucal con clorhexidina (en mayores de 2 meses) y la manipulación aséptica de la vía aérea también han demostrado su eficacia. No hay, en cambio, diferencias entre la intubación orotraqueal y nasotraqueal en pediatría, y no existe suficiente evidencia de la utilidad de la descontaminación digestiva selectiva. El aislamiento de contacto de los pacientes con microorganismos multirresistentes también puede resultar de utilidad4,5,9.
Lectura rápida
La infección respiratoria aguda de causa viral es la segunda causa de infección nosocomial; con tasas del 40% de virus respiratorio sincitial, 20% por Parainfluenza y hasta el 70% de Influenza A durante las epidemias. La identificación de virus en secreciones respiratorias indica infección respiratoria. El agrupamiento en cohortes, el aislamiento de contacto, el aislamiento respiratorio, y sobre todo la higiene de manos reducen su transmisión. La vacunación contra Influenza del personal de salud también es una medida eficaz.
La elevada prevalencia de infección nosocomial por VRS merece especial atención. El VRS puede causar epidemias de gran mortalidad en unidades neonatales y de cuidados intensivos pediátricos, así como en unidades de oncología. La infección nosocomial por VRS aumenta la duración de la hospitalización y el coste sanitario10.
La tasa de hospitalización y el riesgo de complicaciones graves son mayores en los prematuros, en los niños con cardiopatías congénitas y enfermedad pulmonar crónica o neuromuscular grave11.
Dado que el período de incubación de la infección es de 3–5 días, se considera infección nosocomial aquella cuyos síntomas se desarrollan a partir del quinto día de ingreso. Una infección de vías aéreas inferiores sólo se considerará neumonía cuando haya una alteración radiológica compatible2,5,8,10,11.
El VRS es altamente infectivo y se transmite a través del personal sanitario y los familiares a otros pacientes, incluso a aquellos sometidos a ventilación mecánica10,11.
Para el diagnóstico de cuadros virales se dispone, en la mayoría de los centros, de la prueba de detección rápida del VRS y de los virus Influenza A y B12. Las pruebas microbiológicas definitivas para el diagnóstico etiológico como cultivo, estudio serológico y reacción en cadena de la polimerasa (PCR) son de resultado más tardío y no siempre están disponibles2.
Al contrario de las bacterias que colonizan las vías respiratorias superiores sin causar infección, la identificación de virus en secreciones respiratorias es sinónimo de infección respiratoria2,10.
Las infecciones virales respiratorias se transmiten tanto por contacto como por vía aérea. Se han propuesto varias medidas para la vigilancia y control de infecciones respiratorias y evitar así su transmisión intrahospitalaria. Son eficaces la identificación etiológica del agente causal de la infección al ingreso de los pacientes y el establecimiento de cohortes de pacientes de acuerdo con la presencia o ausencia del agente (VRS, Influenza, etc.), el aislamiento de contacto (uso de guantes y batas), el aislamiento respiratorio (uso de mascarilla) y, sobre todo, el reforzamiento de la higiene de manos. La vacunación contra Influenza del personal de salud es también de gran importancia10,11.
Además, la detección oportuna de la etiología de las infecciones respiratorias en niños conlleva otros efectos positivos como la reducción del uso de antimicrobianos, la disminución de pruebas complementarias e incluso un acortamiento en la estancia hospitalaria2,10–12.
La creación de programas de vigilancia, detección, control y prevención de infecciones respiratorias de etiología viral en los centros hospitalarios ha demostrado reducir exponencialmente la tasa de infección nosocomial5,10–12.
Infección del tracto urinarioLa infección del tracto urinario (ITU) es la tercera causa de infección nosocomial en niños (15% de todas las infecciones nosocomiales), con una tasa media de 5,2 ITU por cada 1.000 días de sondaje vesical en EE.UU. y 5,5/1.000 en el estudio de la SECIP de 20074.
Se define la ITU como la colonización, invasión y multiplicación, en la vía urinaria, de microorganismos patógenos, sobre todo bacterias. Las infecciones urinarias pueden ser sintomáticas o asintomáticas4,13 (tabla 1).
Criterios diagnósticos de infección urinaria nosocomial
| Situación | Criterios |
|---|---|
| Infección urinaria sintomática | Uno de los siguientes síntomas (fiebre > 38°C, urgencia miccional, disuria, dolor suprapúbico) más cultivo de orina con > 105 UFC/ml con no más de 2 especies (obtenido mediante técnica estéril) Dos de los siguientes síntomas (fiebre > 38°C, urgencia miccional, disuria o dolor suprapúbico) más cualquiera de los siguientes:
|
| Bacteriuria asintomática | Uno de los siguientes:
|
UFC: unidades formadoras de colonias.
El origen de la infección urinaria nosocomial es la flora intestinal y perineal del paciente, así como la flora cutánea de las manos de los cuidadores. La contaminación se produce a través de la luz del catéter vesical o perisonda en el momento de la inserción o posteriormente. En los lactantes portadores de pañal también es frecuente la ITU nosocomial4,13,14.
La principal causa de la ITU nosocomial son los bacilos aerobios gramnegativos (75%), siendo Escherichia coli el más frecuente (19%), seguido de Enterococcus sp. y P. aeruginosa. Los hongos constituyen el 23% de las infecciones, principalmente Candida albicans (14%)4,15.
Lectura rápida
La neumonía nosocomial es secundaria a colonización por microorganismos del tracto digestivo (bacilos gramnegativos, 77%; Staphylococcus aureus, 17%); son muy poco frecuentes los virus. El principal factor de riesgo es la intubación traqueal. El tratamiento empírico precoz, tras la recogida de cultivos, cubrirá los microorganismos frecuentes en la unidad, según el tiempo de ingreso, las características del paciente y su estado de inmunosupresión. Posteriormente se ajustará al resultado microbiológico.
Es importante recordar que el tracto urinario puede ser un importante reservorio de organismos multirresistentes que lo colonizan, como las enterobacterias resistentes a betalactamasas de espectro ampliado (BLEE)4.
El principal factor de riesgo de ITU es el sondaje vesical. Otros factores de riesgo son: duración del sondaje, apertura del sistema de la sonda, alteración de la función renal, procedimientos urológicos, incontinencia, diarrea y contaminación de la piel en la región periuretral. El sexo femenino es un factor de riesgo independiente4,13,15,16.
Las principales medidas preventivas son limitar el sondaje vesical siempre que sea posible, utilizando otros métodos de control de la diuresis (bolsas recolectoras, pesado de pañales, etc.). Se debe emplear una técnica aséptica estricta de inserción y manipulación de la sonda urinaria, manteniendo cerrado el sistema en todo momento. Esta medida disminuye el riesgo de infección en un 25% a las 2 semanas. No debe utilizarse el tratamiento antibiótico profiláctico ya que aumenta la presencia de bacterias multirresistentes. La utilización de sondas urinarias con recubrimiento de plata puede disminuir el riesgo de ITU, aunque no hay suficiente evidencia4,16.
Generalmente no es preciso el inicio de tratamiento empírico. Si se realiza debe adaptarse a los microorganismos habituales y su patrón de resistencias (cefalosporina, aminoglucósido o carbapenem). En cuanto se reciba el resultado del urocultivo es necesario ajustar el tratamiento según el antibiograma, teniendo en cuenta que en muchas ocasiones puede tratarse de una colonización y se soluciona con la retirada o cambio de la sonda vesical4.
Diarrea nosocomialLa gastroenteritis aguda (GEA) y la infección respiratoria son las 2 infecciones nosocomiales más frecuentes en pediatría.
Los virus son la causa más frecuente de diarrea nosocomial, siendo el Rotavirus es el más frecuente de todos ellos. Sin embargo, ha aumentado la incidencia de otros virus como los Adenovirus, Astrovirus y Norovirus (mejor identificación por el desarrollo de nuevas técnicas diagnósticas).
Lectura rápida
El principal factor de riesgo de la infección urinaria nosocomial en niños es el sondaje vesical, pero también sucede en los portadores de pañal. El agente causal más frecuente es Escherichia coli, seguido de otros bacilos aerobios gramnegativos. Las principales medidas preventivas son limitar el sondaje vesical, extremar las medidas de asepsia e impedir la apertura del sistema. El tratamiento se ajustará al resultado del urocultivo, la colonización no requiere tratamiento y debe evitarse la profilaxis, que aumenta la presencia de bacterias multirresistentes.
El Rotavirus es la primera causa de diarrea nosocomial infantil en el mundo y afecta fundamentalmente a los niños menores de 5 años. Es responsable del 31-87% de las diarreas nosocomiales17.
La infección por Rotavirus ocurre fundamentalmente a finales de otoño, invierno y principios de la primavera. En los niños menores de 4 meses la afectación invernal es menos pronunciada y los casos aparecen durante todo el año.
Su transmisión es principalmente fecal-oral.
La dosis infectiva requerida es muy pequeña, pero presenta una gran contagiosidad ya que se excreta en una gran cantidad en las heces de los niños infectados. El virus puede sobrevivir entre 1 y 10 días en superficies secas no porosas que se encuentren en un medio con poca humedad (< 50%) y hasta 4h en las manos18. Además hay muchos portadores asintomáticos que contribuyen a su diseminación. Todos estos factores hacen que el Rotavirus sea una causa frecuente de infección nosocomial.
La excreción del virus comienza antes de la aparición de los síntomas y se mantiene hasta 2 semanas, y es más prolongada en los pacientes inmunodeprimidos.
La diarrea nosocomial por Rotavirus aparece entre el segundo y sexto día de hospitalización. Puede producir desde una infección asintomática hasta un cuadro de shock por deshidratación. Otros síntomas son fiebre, vómitos, intolerancia a la lactosa, fallo de medro o convulsiones febriles.
La duración de la hospitalización (especialmente partir del sexto día de ingreso), la edad, la prematuridad, el bajo peso de nacimiento, la inmunodeficiencia grave, la malnutrición y la coexistencia de otras infecciones que prolongan el tiempo de hospitalización son factores de riesgo. La presencia de personal no médico en las habitaciones (familiares), la escasez de personal y la poca higiene en los procedimientos también pueden favorecer el contagio de otros pacientes.
El enzimoinmunoanálisis (EIA) tiene una sensibilidad y especificidad del 90%. En casos pocos claros pueden emplearse la microscopia electrónica de las heces, la electroforesis de ácido ribonucleico (ARN) y la PCR.
Actualmente la única medida útil en el tratamiento es la rehidratación oral. La eficacia de los probióticos o de fármacos como el racecadotrilo es dudosa17.
El lavado de manos con jabón y sobre todo con soluciones alcohólicas es la medida más eficaz para evitar la transmisión nosocomial pues disminuye la tasa de infección de 5,9 a 2,2 episodios por cada 1.000 habitantes19. El aislamiento de los pacientes en habitaciones individuales o agrupando pacientes en cohortes con la misma infección, el aislamiento de contacto, la limitación de las visitas, el uso de bata, mascarilla y guantes también son medidas útiles en la prevención de la infección nosocomial1.
Diarrea nosocomial por AdenovirusLos Adenovirus son responsables del 1-20% de las diarreas infantiles20.
Los serotipos 40 y 41 se asocian con más frecuencia a la GEA. La infección por Adenovirus ocurre durante todo el año, aunque es más prevalente en primavera y al inicio del verano y en los países de climas templados también durante el invierno21. La diseminación se produce por vía respiratoria (no está claro si por aerosoles de partículas grandes o pequeñas) y fecal-oral provocando brotes nosocomiales de enfermedad respiratoria, gastrointestinal y queratoconjuntivitis.
Las manos son el principal mecanismo de diseminación. La tasa de infección aumenta cuanto mayor es la excreción del virus22.
Las infecciones por Adenovirus son benignas e incluso asintomáticas. La diarrea es el síntoma gastrointestinal más frecuente con una duración media de 4 días23.
En ocasiones produce diarrea prolongada (sobre todo el serotipo 41) e intolerancia a la lactosa23.
Las infecciones por Adenovirus también producen cuadros oculares, respiratorios23, cistitis hemorrágica, miocarditis y síndrome de Reye21. En pacientes inmunodeprimidos pueden ser mortales22.
Los Adenovirus pueden diagnosticarse por inmunohistología, cultivo, PCR, demostración de un aumento del título de anticuerpos y serología21.
El lavado de manos con agentes antisépticos eficaces contra el virus es la medida más importante para evitar la transmisión nosocomial. No debe realizarse con jabones suaves o soluciones alcohólicas ya que son resistentes.
El aislamiento de contacto, el uso de guantes y bata, la limpieza rigurosa de las superficies y objetos contaminados y la eliminación inmediata de los pañales en bolsas de basura evitan la transmisión nosocomial.
Diarrea nosocomial por Clostridium difficileC. difficile suele ser un microorganismo no patógeno que puede cultivarse en las heces de adultos sanos (3%) y hasta en el 80% de los recién nacidos y niños24. En los enfermos críticos, inmunodeprimidos, con ingresos prolongados y con tratamiento antibiótico de amplio espectro pueden producirse brotes nosocomiales25.
Lectura rápida
Rotavirus es la causa más frecuente de diarrea infantil. Junto con Adenovirus y Clostridium difficile produce infección nosocomial. Clínicamente pueden cursar de forma asintomática o producir cuadros graves. Su propagación se produce por manos contaminadas, por lo que el lavado de éstas constituye la medida más eficaz contra su propagación.
En las unidades de cuidados intensivos (UCI) genera una importante morbilidad que alcanza hasta el 28% en algunas series publicadas, una prolongación de la estancia hospitalaria y un aumento del gasto hospitalario25,26.
La edad, la inmunosupresión, la cirugía gastrointestinal reciente, los inhibidores de la bomba de protones y la hospitalización en UCI24–26 han contribuido a aumentar los casos de esta enfermedad en unidades pediátricas posquirúrgicas y oncológicas.
C. difficile es un bacilo grampositivo generador de esporas y exotoxinas (A y B) muy infectivo porque requiere un inóculo pequeño para la infección.
En los últimos años se han descrito brotes especialmente virulentos debido a una nueva especie, la cepa 027.
Este patógeno afecta característicamente al colon distal y al recto provocando febrícula y diarrea mucosa. También puede afectar al ciego y al colon ascendente y producir dolor abdominal intenso y fiebre alta25,27. En ocasiones produce cuadros extremadamente graves como colitis seudomembranosa, megacolon tóxico o sepsis28.
La técnica de elección es la detección de las toxinas en heces mediante EIA o inmunocromatografía porque es una técnica simple, rápida, muy sensible y específica25. La técnica de referencia es la detección de toxinas mediante citotoxicidad en cultivos celulares pero es más compleja y lenta25,29. Una segunda búsqueda de toxinas (second-look cell culture assay) permite identificar casos que inicialmente fueron negativos28.
La transmisión de C. difficile se realiza fundamentalmente por manos, superficies y objetos contaminados y es tanto más probable cuanto mayor sea la contaminación ambiental30. La transmisión entre pacientes es poco habitual.
El lavado de manos con agua y jabón en vez de alcohol-gel, el aislamiento de pacientes infectados y la descontaminación ambiental con agentes clorados evitan la transmisión nosocomial24,26.
El tratamiento de elección es el metronidazol oral. Algunos estudios han demostrado un mayor número de recurrencias y fracasos con este antibiótico, por lo que se están estudiando nuevas alternativas como la vancomicina o la teicoplanina.
Infección de la herida quirúrgicaEs la infección que aparece sobre la cicatriz o cerca de la misma en los 30 días siguientes a una intervención quirúrgica (IHQ). Puede ser superficial o profunda (tabla 2)1.
Criterios diagnósticos de infección de la herida quirúrgica
| Situación | Criterios |
|---|---|
| Infección superficial | La infección ocurre dentro de los 30 días siguientes a la incisión e involucra piel, tejido subcutáneo o músculo (por encima de la fascia) y uno de los siguientes:
|
| Infección profunda | Infección en los 30 días siguientes a la cirugía (si no se trata de un implante: entonces una semana), parece relacionada con la cirugía e involucra tejidos o espacio debajo de la fascia y cumple uno de los siguientes:
|
Lectura rápida
La infección de la herida quirúrgica es la que aparece a los 30 días de la intervención. Los microorganismos causales más frecuentes en cirugía limpia son S. aureus, S. epidermidis y en cirugía contaminada la flora endógena. La esterilidad y asepsia cutánea y la profilaxis antibiótica preoperatoria evitan su aparición.
Las intervenciones quirúrgicas con mayor riesgo de infección de la herida son en orden de frecuencia las de intestino delgado (5,3–10,6%) y colon (4,3–10,5%), la cirugía gástrica, la de hígado/páncreas, la laparotomía exploradora y la apendicectomía. La incidencia de IHQ en la cirugía cardíaca es del 4-7%.
Los agentes causales de IHQ en cirugías limpias son S. aureus y Staphylococcus coagulasa negativo y en cirugías con apertura visceral la flora endógena.
En los postoperados de cirugía cardíaca con el tórax abierto, además de los gérmenes de la piel pueden producir infección P. aeruginosa y Candida sp. El diagnóstico se basa en la inspección de la herida y la realización de cultivos del exudado. En la cirugía cardíaca se debe prestar atención al aspecto y volumen de los drenajes, realizando cultivos de la herida y de los líquidos de drenaje.
Las medidas más eficaces para evitar la IHQ son la esterilidad y asepsia cutánea del campo quirúrgico, el lavado de manos, el uso de guantes, batas estériles, máscaras y gorros y la profilaxis antibiótica preoperatoria (tabla 3).
Profilaxis antibiótica quirúrgica
| Cirugía | Fármaco | Dosis | Número de dosis |
|---|---|---|---|
| Neurocirugíaa | |||
| Limpia | Cefazolina | 25-50mg/kg/iv | 1 dosis |
| Limpia-contaminada (a través de senos o nasofaríngea) | Clindamicina o amoxicilinaclavulánico | 15-30mg/kg/iv 25-50mg/kg/iv | 1 dosis |
| Derivaciones | Cefazolina | 25-50mg/kg/iv | 1 dosis |
| Cirugía ortopédicaa | Cefazolina | 25-50mg/kg/iv | 1 dosis |
| Cirugía cardiovascularb | Cefazolina | 25-50mg/kg/iv | 1 dosis o cada 8h, 1 o 2 días |
| Cirugía gastroduodenal y biliar | Cefazolina o cefoxitina | 25-50mg/kg/iv 50mg/kg/iv | 1 dosis o cada 12h, 2 o 3 días |
| Apendicectomía y cirugía colorrectal | Gentamicina + metronidazol o cefoxitina | 5mg/kg 15mg/kg/iv 50mg/kg | 1 dosis 1 dosis 1 dosis |
En alérgicos a las penicilinas:
El tratamiento empírico inicial debe cubrir la flora del paciente, incluyendo S. aureus resistente a meticilina, si existe riesgo de presencia del mismo, hasta la obtención de resultados microbiológicos.
Medidas de control para evitar la transmisión de la infección nosocomial y la selección de microorganismos multirresistentesLas infecciones nosocomiales generan una importante morbimortalidad intrahospitalaria. Las técnicas terapéuticas invasivas: dispositivos intravasculares, hiperalimentación, ventilación mecánica; y la inmunosupresión favorecen la infección nosocomial31. La edad (a menor edad mayor riesgo) y la inmadurez del sistema inmunitario son factores de riesgo innatos de los niños.
Lectura rápida
Las guías de prevención de los Centers for Disease Control (CDC) han disminuido la incidencia de infección nosocomial. La medida universal más eficaz es el lavado de manos. Los aislamientos (respiratorio, por gotas y de contacto) deben realizarse cuando sean estrictamente necesarios. El uso inadecuado de los antibióticos conlleva la aparición de microorganismos multirresistentes. El uso de pautas cortas cuando sean posibles y el “desescalamiento” son medidas eficaces para evitar su aparición.
Las guías de prevención de transmisión y de aislamientos elaboradas por el Center for Diseases Control (CDC) de Atlanta son de cumplimiento obligado en la mejora de la incidencia de infección nosocomial. Estas recomendaciones son especialmente importantes en pacientes inmunodeprimidos o con enfermedades de base, edades extremas, pacientes con dispositivos invasivos y en los colonizados por microorganismos multirresistentes.
Precauciones estándarDeben tomarse en todos los pacientes. La más eficaz es la higiene de manos: lavado con jabones antisépticos y desinfección con alcohol-gel32,33. En los casos de determinados virus no envueltos (hepatitis A) o esporas de bacterias y protozoos, el alcohol gel no es eficaz32 y debe realizarse lavado de manos con jabón. El uso de guantes, bata, mascarillas y protección ocular también son precauciones de primer nivel.
Precauciones basadas en la transmisiónDeben tomarse en pacientes portadores de microorganismos de riesgo (tabla 4). El aislamiento pretende evitar la transmisión de microorganismos entre pacientes, personal sanitario y visitantes. Deben establecerse cuando sean estrictamente necesarios ya que son procedimientos caros y complejos. Las recomendaciones son:
- —
Habitación individual y, si no es posible, agrupar a pacientes infectados o colonizados por el mismo microorganismo. Mantener la puerta cerrada siempre en el aislamiento respiratorio y recomendable en el de gotas y contacto. Restringir las visitas.
- —
Instrucciones en la puerta de la habitación o a la cabecera de la cama.
- —
Mesa con mascarillas, guantes y batas. La mesa se situará fuera de la habitación en el aislamiento respiratorio y dentro en el de gotitas y contacto.
- —
Higiene de manos al entrar en la habitación, independientemente del uso de guantes.
- —
Material de exploración exclusivo para cada paciente y, si no es posible, desinfectarlo tras su utilización.
- —
Eliminar el material desechable contaminado en doble bolsa. Mantener fuera de la habitación en el aislamiento respiratorio y dentro en los otros. El material de limpieza debe ser exclusivo de cada habitación.
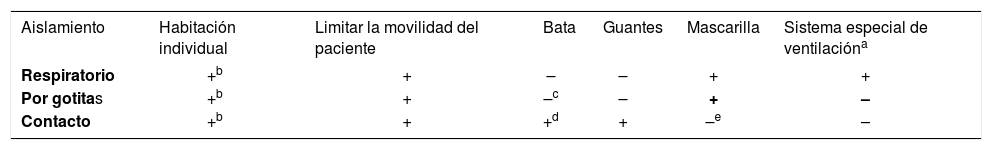
Medidas de aislamiento en situaciones específicas
| Aislamiento | Habitación individual | Limitar la movilidad del paciente | Bata | Guantes | Mascarilla | Sistema especial de ventilacióna |
|---|---|---|---|---|---|---|
| Respiratorio | +b | + | – | – | + | + |
| Por gotitas | +b | + | –c | – | + | – |
| Contacto | +b | + | +d | + | –e | – |
Sistema de presión negativa, 6–12 cambios de aire por hora, puerta de la habitación cerrada y filtros HEPA.
Si no es factible, los pacientes con el mismo microorganismo, no con la misma enfermedad, pueden compartir habitación.
En algunas ocasiones además de las recomendaciones previas deben tomarse precauciones específicas34 (tabla 5).
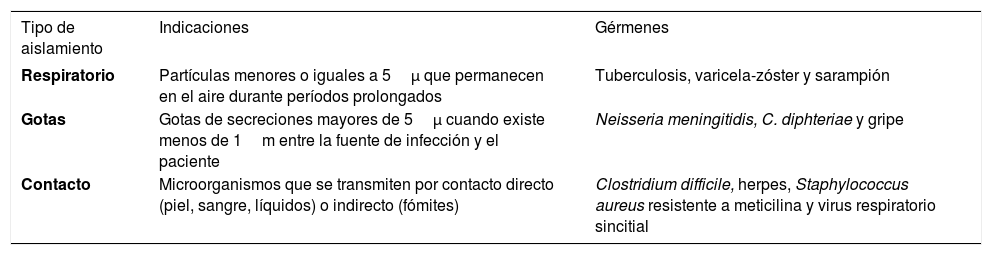
Aislamientos
| Tipo de aislamiento | Indicaciones | Gérmenes |
|---|---|---|
| Respiratorio | Partículas menores o iguales a 5μ que permanecen en el aire durante períodos prolongados | Tuberculosis, varicela-zóster y sarampión |
| Gotas | Gotas de secreciones mayores de 5μ cuando existe menos de 1m entre la fuente de infección y el paciente | Neisseria meningitidis, C. diphteriae y gripe |
| Contacto | Microorganismos que se transmiten por contacto directo (piel, sangre, líquidos) o indirecto (fómites) | Clostridium difficile, herpes, Staphylococcus aureus resistente a meticilina y virus respiratorio sincitial |
El uso inadecuado de antibióticos es el principal factor en la aparición de resistencias. Otras causas son: el hacinamiento de pacientes inmunodeprimidos o con infecciones graves, la antibioterapia de amplio espectro y prolongada, la larga estancia en UCI y unidades de crónicos y la utilización de técnicas invasivas.
Las recomendaciones para evitar las multirresistencias de la antibioterapia son las siguientes35:
- —
Uso de pautas cortas de terapia cuando es posible (7 días en vez de 14 o 21 días).
- —
El “desescalamiento” a antibióticos con espectro más reducido una vez conocidos el microorganismo y su sensibilidad.
- —
La colaboración de los especialistas en microbiología e infectología y farmacología en la terapia.
- —
La optimización de la farmacocinética y farmacodinámica: alcanzar precozmente concentraciones inhibitorias del antibiótico evitando la toxicidad
- —
No se recomiendan: el uso rotatorio de antimicrobianos, la restricción del acceso a ciertos antibióticos en la farmacia del hospital y el baño con clorhexidina y mupirocina nasal.
- —
Las pautas combinadas sólo deben emplearse en infecciones graves por microorganismos multirresistentes “desescalando” posteriormente.
- —
La descontaminación intestinal sólo debe emplearse en casos de muy alto riesgo puesto que también favorece la aparición de resistencias.